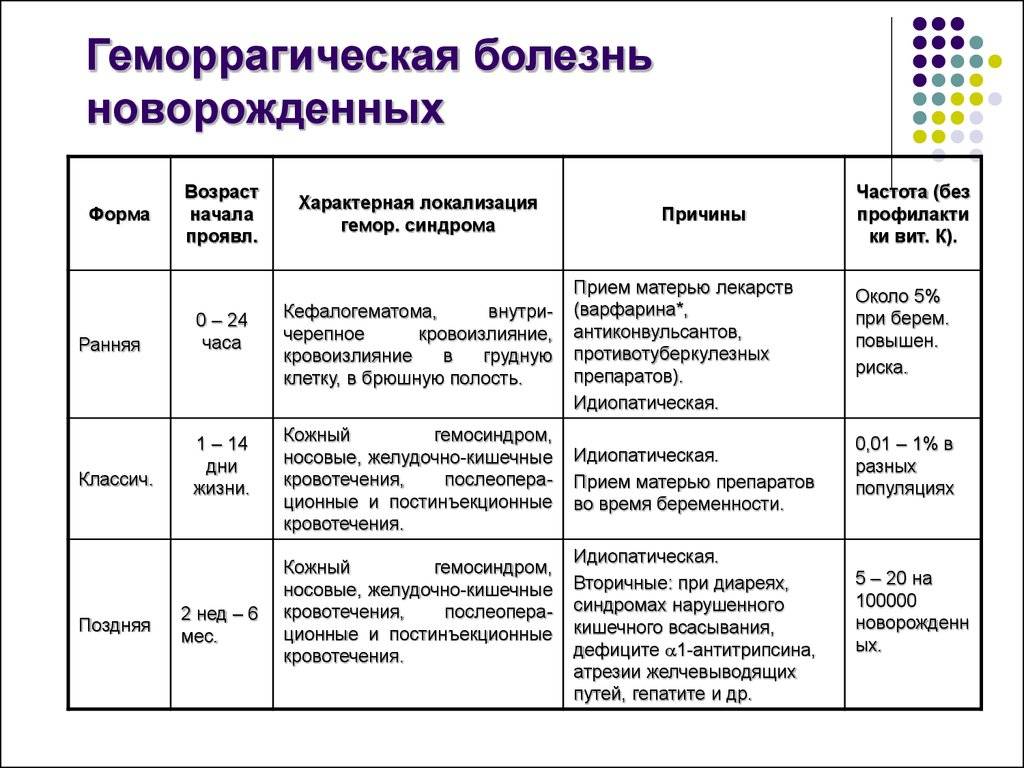
Причины возникновения
В зависимости от формы патологии, причины ее развития могу быть различными. Первичная форма развивается вследствие недостатка в организме витамина К. Дефицит данного микроэлемента развивается вследствие таких неблагоприятных факторов как:
- Несовершенство микрофлоры кишечника (наблюдается у всех детей первых дней жизни). Синтез витамина К происходит в кишечнике, нарушение его микрофлоры приводит к сбоям данного процесса.
- Нарушение кровотока в плаценте во внутриутробном периоде развития плода. В результате этого витамин К практически не поступает к ребенку через плаценту.
- Низкое содержание микроэлемента в грудном молоке матери (или использование некачественных детских смесей, если речь идет об искусственном вскармливании).
Риск развития геморрагической болезни новорожденных повышают следующие негативные факторы:
- Прием женщиной в период беременности некоторых лекарственных препаратов, в частности, антибиотиков, антикоагулянтов.
- Тяжелое течение беременности на фоне сильного токсикоза, гестоза.
- Заболевания органов ЖКТ (печень, кишечник) у будущей мамы.
Привести к возникновению заболевания может и бесконтрольный прием препаратов, способствующих разрушению и выведению из организма витамина К.
Провоцирующими факторами возникновения патологии считаются:
- появление ребенка на свет раньше положенного срока;
- гипоксия плода;
- нарушение процесса грудного вскармливания (например, если по каким-то причинам ребенок получал питание внутривенно, или при позднем прикладывании к груди);
- нарушение процесса всасывания питательных веществ в кишечнике;
- заболевания органов ЖКТ;
- прием антибиотиков.
Фактически к повышенной кровоточивости приводит недостаточность процесса образования факторов свертываемости, о которых говорилось выше. Для их образования необходим витамин К, и если его мало, то факторы свертываемости становятся незрелыми, они могут не связываться с кальцием, и фибрина (белка, отвечающего за вязкость крови) не образуется, тромбы образовываться не могут.
К развитию болезни приводят первичные и вторичные факторы. К первичным принято относить нехватку витамина К в период беременности. Женщина может принимать во время вынашивания малыша противосудорожные препараты (например, если она страдает эпилепсией), антикоагулянты и антибиотики (особенно группы тетрациклинов и сульфаниламиды). В это случае количество витамина К существенно снижается и ребенок недополучает его еще в период внутриутробного развития. Причиной первичной патологии также могут быть преждевременные роды, заболевания печени матери, нарушения рекомендованного будущим мамам режима питания.
Вторичная патология развивается из-за недостаточно корректной работы печени самого ребенка, когда в ней вырабатывается мало так называемых плазменных предшественников факторов свертывания. Такое возникает при гепатите (врожденном или приобретенном), при аномалиях строения протоков, отводящих желчь, при незрелости тканей печени, на фоне длительного лечения антибиотиками. У детей, которые находятся на искусственном вскармливании, патология развивается чаще, чем у детей, которые с первых дней питаются материнским молоком.
Биологическая роль витамина К в организме заключается в том, что он активирует процессы гамма-карбоксилирования остатков глутаминовой кислоты в факторах свёртывания крови:
- антигемофильном глобулине В
- протромбине
- факторе Стюарта-Прауэра
Также он активирует процессы в протеинах С и S плазмы, которые принимают участие в противосвёртывающих механизмах. Если в организме дефицит витамина К, в печени формируются неактивные акарбокси-факторы II, VII, IX и X, которые не связывают кальций и не принимают активного участия в процессах свертывания крови.
Через плаценту витамин К проникает слабо. Среди факторов, способствующих появлению первичной нехватке витамина К у младенца, выделяют:
- прием беременной женщиной антикоагулянтов непрямого действия
- рождение ребенка недоношенным
- прием антибиотиков широкого спектра действия, противосудорожных препаратов беременной
- гепато- и энтеропатии
- гестозы
- дисбактериозы кишечника
У недоношенных детей снижен синтез полипептидных предшественников плазменных факторов (ПППФ) свёртывания крови в печени.
При вторичной геморрагической болезни нарушение синтеза ПППФ свёртывания крови становится результатом болезней печени, например, гепатита. Также нехватка витамина К может быть вызвана назначением антагонистов витамина К – кумарина и неодикумарина. У ребенка может быть низкий уровень в крови витамина К или повышенное содержание PIVKA.
Диагностика
Врач-дерматолог осматривает пациента, исследует характер высыпаний, наличие характерных признаков. Обязательно проводятся лабораторные исследования – биохимия крови с определением уровня железа, общие анализы мочи, ПЦР-тесты. Анализируется содержание мокроты и мочи с проведением десфералового теста. Для уточнения диагноза пораженные сегменты направляют на биопсию. Гистологические исследования кожных покровов, костного мозга, легких, лимфатических тканей, печени, почек помогают обнаружить отложения пигмента. С целью диагностики может проводиться бронхоскопия с исследованием промывных вод, делается рентген грудной клетки, , .
Симптомы Геморрагического васкулита у детей:
Выделяют такие основные синдромы геморрагического васкулита у детей:
- суставной
- кожный
- почечный
- абдоминальный
- злокачественный с молниеносным течением
Они могут быть выражены у ребенка в разной степени и в разной комбинации. В процесс при рассматриваемой болезни могут быть «втянуты» сосуды любой области тела, даже мозга и легких. У детей часто проявляется именно кожный синдром. Он проявляется так: на руках, ногах, попе, иногда и на торсе появляется папулезно-геморрагическая сыпь, имеющая иногда уртикарные элементы. Сыпь не симметричная. В тяжелых случаях также у ребенка сыпь сочетается с центральными некрозами, высыпания покрываются корочками. После того, как сыпь проходит, на этих участках тела остается пигментация.
При заболевании геморрагическим васкулитом у ребенка суставной синдром возникает вместе с кожным. Или же сначала появляется кожный, а за ним следует суставной (период задержки – 2-3 часа или 2-3 дня). В крупных суставах появляется более или менее интенсивная боль, которая пропадает через 2-4 дня. При новых высыпаниях суставный синдром появляется снова. Редко он бывает стойким. Чаще артрит при геморрагическом васкулите проходит довольно быстро и не оставляет деформаций.
Абдоминальный синдром также типичен для детей с диагнозом «геморрагический васкулит». Он бывает у 75% детей с этой болезнью. Часто он появляется перед кожным синдромом, из-за чего диагностика усложняется. Основным признаком являются сильные боли в животе, которые имеют схваткообразный или постоянный характер.
Абдоминальный синдром при рассматриваемом диагнозе вызван кровоизлияниями в стенку кишечника, кровоподтеками в субсерозный слой и в брыжейку. Также может быть геморрагическое пропитывание кишечной стенки и слизистой оболочки, кровавая рвота и кровавый кал.
Обильные кровотечения у ребенка могут привести к потере сознания и острой постгеморрагической анемии. У большинства детей абдоминальный синдром длится всего несколько дней. Он симулирует аппендицит, острую кишечную непроходимость, прободение язвы кишечника, перекрут кисты яичника, потому дифференциальная диагностика с этими болезнями крайне важна для эффективного лечения. Геморрагический васкулит может вызвать выше перечисленные болезни органов брюшной полости.
В более редких случаях геморрагический васкулит проявляется сосудистым поражением легких. Есть риск стремительного легочного кровотечения. Васкулит, протекающий в церебральной форме, проявляется менингеальной симптоматикой и головными болями. При различных формах васкулита у детей может появляться кровь в моче.
Каковы прогнозы?
Если патология протекает без осложнений, то считается, что прогноз вполне благоприятный. В течение нескольких дней вводят витамин К, что позволяет нормализовать синтез факторов крови и устранить проблему. Однако сам факт кровоизлияния может иметь различные последствия. Если происходит кровоизлияние в головной мозг, то примерно у каждого третьего малыша возможны довольно тяжелые формы поражения центральной нервной системы. Последствия предсказать не может никто, все будет зависеть от того, какие именно участки мозга повреждены. В тяжелых случаях возможен летальный исход. В среднетяжелых – инвалидность.
Примечательно, что после выздоровления нарушений состояния гемостаза обычно не возникает, то есть проблема решается полностью. Рецидивов также обычно не происходит. Даже после повышенной кровоточивости после однократной нормализации синтеза факторов свертывания повторных патологий не возникает.
Клинические рекомендации Минздрава предполагают в качестве профилактики вводить всем детям группы риска «Викасол» в первые часы после рождения. К этой группе относят малышей, родившихся раньше срока (до 38 недели беременности), детей, которые в ходе родов получили любые травмы, а также всем малышам, которые родились ослабленными, находятся на искусственном вскармливании, питаются через зонд, которым вводят по показаниям антибиотики.
Для профилактики первичной геморрагической болезни женщинам во время беременности следует следить за питанием, пить назначенные врачом витамины, не принимать без назначения антикоагулянтов, антибиотиков и противосудорожных средств. При возникновении заболеваний в процессе вынашивания малыша рекомендуется не самолечение, а адекватная терапия. Вовремя нужно посещать женскую консультацию, делать общие анализы крови и мочи, не пропуская ни одного направления, не отказываться от ультразвуковой диагностики.
О причинах развития гемосидероза
Гемосидероз кожи может быть первичным и вторичным, развивающимся из-за повреждений и кожных инфекций.
Причинами первичного капиллярита кожи могут быть следующие факторы:
- сосудистые изменения в связи с наличием гипертензии, и пр.
- различные эндокринные нарушения – наличие у пациента сахарного диабета и других патологий.
Вторичный гемосидероз дермы может быть обусловлен:
- расчесами кожи, повреждениями, травмами;
- кожными заболеваниями – дерматитом, нейродермитом и пр.;
- гнойничковыми заболеваниями кожи.
К факторам риска, способным спровоцировать развитие недуга, относят:
- частые переохлаждения;
- стрессы;
- чрезмерные физические нагрузки;
- прием диуретических, противовоспалительных и антибактериальных препаратов.
Генерализованный гемосидероз развивается на фоне предшествующих заболеваний. Чаще всего основными причинами являются системные заболевания крови, аутоиммунные болезни, тяжелые интоксикации и воздействие инфекционных агентов. Увеличенное депонирование гемосидерина может быть обусловлено:
- лейкемией;
- сепсисом, малярией и другими инфекциями;
- наличием резус-конфликта;
- поражением печени;
- постоянными гемотрансфузиями;
- приемом больших доз сульфаниламидов, препаратов, содержащих хинин или свинец.
Почему железосодержащий пигмент накапливается в легких – не вполне понятно. Часто причины кроются в генетической предрасположенности, во врожденной аномалии легочных капилляров, в имеющихся сердечных заболеваниях.
Симптоматика ГрБн
При болезни симптомы делятся на первичные, основные и особо опасные. Первичные проявления характерны для ранней стадии развития недуга и проявляются редко. Их можно заметить в самые первые дни после рождения. Основные проявления – это самый распространенный типаж.
Часть из них неопасна, но серьезную угрозу для ребенка представляют кровоизлияния во внутренние органы и ткани. При поздней стадии ГрБн симптомы особо выражены: кровь заметна практически на всех участках тела ребенка.
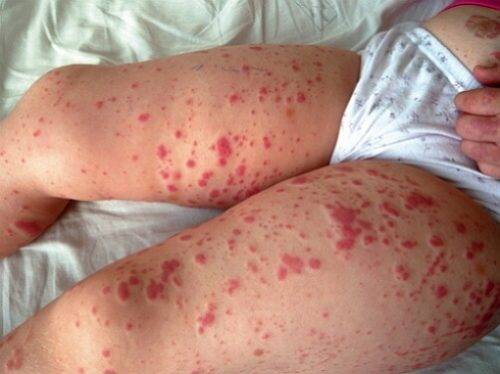
Симптомы на ранней стадии выражаются следующими путями:
- кровоизлияния под кожу, которые выглядят, как багровые неравномерные круги или овалы (экхимозы); особенно заметны в поясничном отделе;
- развитие анемии;
- красная сыпь на поверхности черепа, вызванная кровоизлиянием в его область;
- рвотные выделения со сгустками крови;
- начало кровоизлияний в легких и легочных путях;
- кровотечения в других органах, еще не связанных с основой жизнеобеспечения (не затрагиваются сердце и мозг).
Для справки: первичные симптомы проявляются лишь у 10% из всех заболевших
При диагностике большее внимание уделяют периоду через 2-4 дня после рождения, поскольку именно тогда первичные проявления (при их наличии) переходят в основные, которые легче обнаружить и дифференцировать
Более выраженное внешнее проявление имеют основные симптомы. Они встречаются чаще всего, на их основе легче провести правильную диагностику. Они могут быть выражены:
- маточным кровотечением;
- появлением крови и моче;
- появление пятен и красной сыпи по всей поверхности тела младенца;
- кровь, которая выделяется из области носа или пупка;
- появление сгустков крови при дефекации, связанное с расстройством кишечника.
Особенно важно отделить от основных проявлений признаки внутреннего кровотечения, чтобы снизить риски летального исхода, остановить пагубный процесс. В области печени кровоизлияние характеризуется увеличением данного органа
Если затронуты надпочечники, ребенок почти не будет проявлять активность, у него снизится аппетит.
Патология легких характеризуется появлением крови при дыхании или кашле, неглубокими частыми вдохами, хрипами. Если задет мозг, ребенок начинает проявлять отклонения в развитии, может быть подвержен судорогам.
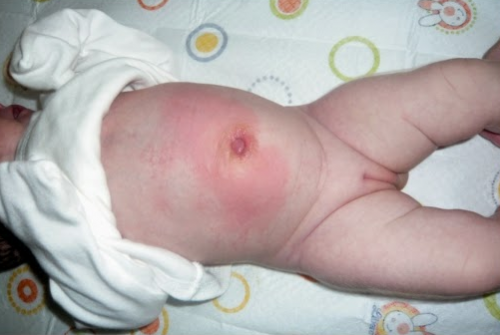
Геморрагическая болезнь новорожденных проявляет симптомы особо сильной выраженности, если доходит до поздней стадии развития:
- наличие сгустков крови в мозге;
- поздние стадии анемии;
- обнаружение крови на слизистых оболочках и даже коже.
Поздняя геморрагическая болезнь новорожденных приводит к летальному исходу, поэтому родители, заметив один из симптомов, обязаны срочно обратиться к гематологу.
Другие заболевания из группы Болезни крови, кроветворных органов и отдельные нарушения, вовлекающие иммунный механизм:
| B12-дефицитная анемия |
| Анемии, обусловленные нарушением синтеза утилизацией порфиринов |
| Анемии, обусловленные нарушением структуры цепей глобина |
| Анемии, характеризующиеся носительством патологически нестабильных гемоглобинов |
| Анемия Фанкони |
| Анемия, связанная со свинцовым отравлением |
| Апластическая анемия |
| Аутоиммунная гемолитическая анемия |
| Аутоиммунная гемолитическая анемия |
| Аутоиммунная гемолитическая анемия с неполными тепловыми агглютининами |
| Аутоиммунная гемолитическая анемия с полными Холодовыми агглютининами |
| Аутоиммунная гемолитическая анемия с тепловыми гемолизинами |
| Болезни тяжелых цепей |
| болезнь Верльгофа |
| Болезнь Виллебранда |
| болезнь Ди Гулъелъмо |
| болезнь Кристмаса |
| Болезнь Маркиафавы-Микели |
| Болезнь Рандю – Ослера |
| Болезнь тяжелых альфа-цепей |
| Болезнь тяжелых гамма-цепей |
| Болезнь Шенлейн – Геноха |
| Внекостномозговые поражения |
| Волосатоклеточный лейкоз |
| Гемобластозы |
| Гемолитико-уремический синдром |
| Гемолитико-уремический синдром |
| Гемолитическая анемия, связанная с дефицитом витамина Е |
| Гемолитическая анемия, связанная с дефицитом глюкозо-6-фосфатдегидрогеназы (Г-6-ФДГ) |
| Гемолитическая болезнь плода и новорожденного |
| Гемолитические анемии, связанные с механическим повреждением эритроцитов |
| Гистиоцитоз злокачественный |
| Гистологическая классификация лимфогранулематоза |
| ДВС-синдром |
| Дефицит К-витаминзависимых факторов |
| Дефицит фактора I |
| Дефицит фактора II |
| Дефицит фактора V |
| Дефицит фактора VII |
| Дефицит фактора XI |
| Дефицит фактора XII |
| Дефицит фактора XIII |
| Железодефицитная анемия |
| Закономерности опухолевой прогрессии |
| Иммунные гемолитические анемии |
| Клоповое происхождение гемобластозов |
| Лейкопении и агранулоцитозы |
| Лимфосаркомы |
| Лимфоцитома кожи (болезнь Цезари) |
| Лимфоцитома лимфатического узла |
| Лимфоцитома селезенки |
| Лучевая болезнь |
| Маршевая гемоглобинурия |
| Мастоцитоз (тучноклеточный лейкоз) |
| Мегакариобластный лейкоз |
| Механизм угнетения нормального кроветворения при гемобластозах |
| Механическая желтуха |
| Миелоидная саркома (хлорома, гранулоцитарная саркома) |
| Миеломная болезнь |
| Миелофиброз |
| Нарушения коагуляционного гемостаза |
| Наследственная a-fi-липопротеинемия |
| Наследственная копропорфирия |
| Наследственная мегалобластная анемия при синдроме Леш – Найана |
| Наследственные гемолитические анемии, обусловленные нарушением активности ферментов эритроцитов |
| Наследственный дефицит активности лецитин-холестерин-ацилтрансферазы |
| Наследственный дефицит фактора X |
| Наследственный микросфероцитоз |
| Наследственный пиропойкилоцитоз |
| Наследственный стоматоцитоз |
| Наследственный сфероцитоз (болезнь Минковского-Шоффара) |
| Наследственный эллиптоцитоз |
| Наследственный эллиптоцитоз |
| Острая перемежающаяся порфирия |
| Острая постгеморрагическая анемия |
| Острые лимфобластные лейкозы |
| Острый лимфобластный лейкоз |
| Острый лимфобластный лейкоз |
| Острый малопроцентный лейкоз |
| Острый мегакариобластный лейкоз |
| Острый миелоидный лейкоз (острый нелимфобластный лейкоз, острый миелогенный лейкоз) |
| Острый монобластный лейкоз |
| Острый промиелоцитарный лейкоз |
| Острый промиелоцитарный лейкоз |
| Острый эритромиелоз (эритролейкоз, болезнь Ди Гульельмо) |
| Отдельные формы лейкозов |
| Пароксизмалъная холодовая гемоглобинурия |
| Пароксизмальная ночная гемоглобинурия (болезнь Маркьяфавы-Микели) |
| Парциальная красноклеточная аплазия |
| Патологическая анатомия поражения оболочек |
| Плазмоклеточный острый лейкоз |
| Полиорганная недостаточность |
| Поражение нервной системы |
| Порфирии |
| Принципы разделения злокачественных и доброкачественных опухолей системы крови |
| Приобретенные геморрагические коагулопатии |
| Причины гемобластозов |
| Пролимфоцитарный лейкоз |
| Ретикулез (ретикулогистиоцитоз, нелипидный ретикулоэндотелиоз, болезнь Абта-Леттерера-Сиве) |
| Серповидно-клеточная анемия |
| Серповидно-клеточная анемия |
| Синдром Дайемонда – Блекфана |
| Сублейкемический миелоз |
| Т-клеточный лейкоз-лимфома взрослых |
| Талассемия |
| Талассемия |
| Тромбофилий, связанные с дефицитом антитромбина III |
| Тромбоцитопатии |
| Тромбоцитопении |
| Фолиеводефицитная анемия |
| Хроническая лучевая болезнь |
| Хронический лимфолейкоз |
| Хронический лимфолейкоз (хронический лимфоидный лейкоз) |
| Хронический лимфоцитарный лейкоз |
| Хронический мегакариоцитарный лейкоз |
| Хронический миелоидный лейкоз |
| Хронический миелолейкоз |
| Хронический моноцитарный лейкоз |
| Хронический моноцитарный лейкоз |
| Хронический эритромиелоз |
| Цитостатическая болезнь |
| Энтеропатии и кишечный дисбактериоз |
| Эритремия |
| Эритремия (истинная полицитемия, эритроцитоз, болезнь Вакеза) |
| Эритропоэтическая копропорфирия |
| Эритропоэтическая протопорфирия |
| Эритропоэтические уропорфирии |
| Ювенильный миеломоноцитарный лейкоз |
Что делать беременным и родильницам/роженицам с острым тромбозом?
По статистике около четверти беременных и почти половина родильниц сталкиваются с различными проявлениями геморроидальной болезни, наиболее мучительным из которых является острый тромбоз. Обычно родильницы и особенно беременные в ответ на свои жалобы доктору слышат предложение потерпеть. Такой подход продиктован тем, что существует множество противопоказаний к применению подавляющего большинства лекарственных средств у беременных, а хирургическое вмешательство расценивается медицинским сообществом, как фактор который может спровоцировать роды или остановить процесс кормления грудью. На практике это означает, что не зависимо от выраженности болевого синдрома, иногда очень значительного, женщины вынуждены оставаться без сколько-нибудь эффективного лечения. Боль из-за тромбоза в свою очередь может ухудшить психологическое состояние беременных или родильниц и привести к не желательным последствиям при родах (преждевременные роды) или в период грудного вскармливания (отказ от кормления грудью). Наша клиника является сторонником персонализированного подхода в лечении острого тромбоза у таких женщин. Если острый тромбоз категорически мешает пациентке жить, его следует активно лечить с использованием всего арсенала средств, применяемых у обычных пациентов, но с учетом противопоказаний для лекарственных препаратов. У беременных во II и III триместрах возможно выполнение операции по удалению тромбированного узла (рис.7), равно как и у родильниц и рожениц (рис.8). При беременности есть некоторые ограничения по препаратам местного и общего обезболивания, которые можно применять. Конкретные лекарственные средства следует выбирать совместно как колопроктологом, так и акушером, чтобы не нанести вред плоду или новорожденному. Специалисты нашей Клиники имеют опыт лечения как беременных так и родильниц с проявлениями острого тромбоза геморроидального узла с очень хорошими результатами, отзывы о которых наши пациента оставляют на нашем сайте в том числе.
а)
б)
Рис. 7. Острый тромбоз наружного геморроидального узла у беременной 38 недель.
До операции болевой синдром оценивался на 8 из 10, сразу после операции 3 из 10.
а)внешний вид тромбированного наружного геморроидального узла с некрозом, б) внешний вид после удаления тромбированного узла.
а)
б)
Рис. 8. а) острый тромбоз наружного геморроидального узла с выраженным отеком у пациентки на 5 сутки после родов, б) состояние пациентки на 7 сутки после операции. На первые сутки после операции снижение болевого синдрома с 9 до 4 из 10.
О лечении других проявлений геморроидальной болезни у беременных и родильниц вы можете прочесть в разделе Геморрой у беременных.
Классификация заболевания
Классификация ГрБН (медицинская аббревиатура заболевания) включает две стадии развития: раннюю и позднюю. Они отличаются выраженностью симптомов, а также степенью риска и наличием последствий.
Ранняя стадия развивается в результате собственных процессов организма младенца. Она выражается в слабых кровоизлияниях под кожу, слабости ребенка, недостаточности обеспечения некоторых органов кислородом и питательными веществами. При этом серьезных последствий нет, поскольку гематомы небольшого размера и не представляют опасности для жизни. Ранняя стадия также отличается периодов развития: она появляется на 2-4 день после рождения.
Поздняя стадия возникает в результате длительного пренебрежения терапии ранней стадии. Достаточно 2-8 недель, чтобы развилась поздняя форма. При позднем типе вероятны:
- кровоизлияния под кожу вплоть до летального исхода;
- кислородное голодание головного мозга;
- развитие печеночной недостаточности;
- задержки в развитии головного мозга;
- патологии сердца.
Важно! Без стационарного обследования, наблюдения и терапии болезни высока вероятность смерти новорожденного. Для снижения рисков при первых признака ГрБН младенца нужно положить в клинику, под наблюдение гематолога и терапевта.
Геморрагическая болезнь новорожденных – редко, но метко!
Причины геморрагической болезни новорожденных
Причиной геморрагической болезни является дефицит витамина К, который необходим для нормального свёртывания крови. Его нехватка приводит к различным кровотечениям, представляющим опасность для жизни ребенка.
- К факторам, способствующим развитию геморрагической болезни, относится прием матерью во время беременности ряда медикаментов (индометацина, фенитоина, ацетилсалициловой кислоты, антибиотиков), незрелость или недоношенность новорожденного, перинатальная гипоксия, асфиксия, несвоевременное прикладывание к груди, а также родовые травмы.
- Новорожденным, находящимся, по мнению врачей, в группе риска, сразу после рождения вводят профилактическую дозу витамина К (Викасол).
- У поздней геморрагической болезни причины возникновения несколько другие, мы остановимся на них подробнее чуть позже.
Симптомы и лечение геморрагической болезни новорожденных
Поскольку классическая геморрагическая болезнь развивается на 2-4 день после рождения (редко в первый же день), то есть пока ребенок еще находится в роддоме, то родителям нужно просто довериться профессионализму врачей и не препятствовать лечению малыша.
Наиболее распространенные симптомы классической геморрагической болезни – это носовые и желудочно-кишечные кровотечения, непрекращающиеся кровотечения из пупочной ранки или после вакцинации.
Поэтому, если малыш срыгивает с кровью, у него течет кровь из носа, долго кровит место инъекции, пупочная ранка или на подгузнике присутствует кровь, не ждите очередного обхода, попросите неонатолога осмотреть новорожденного внепланово, ведь чем быстрее начнется лечение, тем больше шансов на успех.
Если диагностика будет своевременной, а лечение геморрагической болезни правильным, у новорожденных довольно быстро наступает полное выздоровление.
Поздняя геморрагическая болезнь новорожденных
Поздняя геморрагическая болезнь поражает детей в возрасте от 1 до 4 месяцев, наиболее часто проявляясь в 2 месяца. Однако и здесь возможны исключения, то есть могут заболеть груднички как старше указанного возраста, так и младше.
Поздняя форма болезни имеет несколько другую природу – она вызвана тем, что флора кишечника не способна синтезировать витамин К2 в достаточном количестве. Это заболевание протекает тяжелее и куда более опасно, чем классический вариант.
Кто же находится в группе риска? Как правило, это доношенные дети, не получавшие, соответственно, в роддоме профилактическую дозу витамина К, страдающие транзисторной недостаточностью печени (косвенным признаком такой недостаточности является желтушка, не прошедшая к 1 месяцу) и, как ни странно, находящиеся исключительно на грудном вскармливании. При чем же тут грудное вскармливание? Оказывается, кишечник детей, питающихся материнским молоком, заселяется флорой, которая плохо справляется с синтезом витамина К2, тогда как при искусственном вскармливании всё совсем наоборот.
Опасность поздней геморрагической болезни новорожденных заключается в том, что если не начать лечение в кратчайшие сроки, то масштабных внутричерепных кровоизлияний не избежать.
Высокий процент смертности от поздней формы этой болезни связан как раз со сложностью её распознавания.
Поскольку это явление считается очень редким, не каждый участковый педиатр сможет своевременно интерпретировать симптомы, да и родители зачастую не торопятся обращаться ко врачу, не догадываясь, что в такой ситуации счет идет буквально на минуты.
Итак, насторожить родителей должно появление на теле грудничка синяков – в любом количестве и любых размеров. Не надо додумывать, при каких обстоятельствах малыш мог получить такую травму – кнопочкой от боди натер, об кроватку ударился, на погремушку лег… Не ищите оправданий, а вызывайте скорую помощь, так как это первый тревожный звоночек!
К чему такая спешка? Дело в том, что самые первые видимые симптомы, такие как синяки на теле, кровоточивость и т.д.
, всего через 1-2 суток перерастут во внутричерепное кровоизлияние, так что в данном вопросе лучше «перебдеть».
И напоследок хотелось бы пожелать вашим деткам крепкого здоровья. Пусть знания, полученные из этой статьи, останутся лишь теоретическими, и вам никогда не доведется применить их на практике!
Светлана Музыченко специально для www.kinderok.ru. При использовании материалов активная индексируемая ссылка на www.kinderok.ru обязательна.
Какие женщины находятся в группе риска?
Не будем повторяться, что отрицательный резус или первая группа крови – это уже определенный риск
Однако, важно знать о существовании и других предрасполагающих факторов:
1. Переливание крови у резус-отрицательной женщины в течение жизни
Особенно это актуально для тех, у кого после переливания были различные аллергические реакции. Нередко в литературе можно встретить суждение о том, что риску подвержены именно те женщины, которым переливалась группа крови без учета резус-фактора. Но возможно ли это в наше время? Практически исключена такая вероятность, так как резус-принадлежность проверяется на нескольких этапах:
- Во время взятия крови у донора;
- На станции переливания;
- Лабораторией больницы, где проводится гемотрансфузия;
- Врачом-трансфузиологом, который проводит трехкратную пробу совместимости крови донора и реципиента (лица, которому подлежит переливание).
Возникает вопрос: откуда тогда у женщины возможна сенсибилизация (наличие повышенной чувствительности и антител) к резус-положительным эритроцитам?
Ответ был дан совсем недавно, когда ученые выяснили, что есть группа так называемых “опасных доноров”, в крови которых присутствуют эритроциты со слабо выраженным резус-положительным антигеном. Именно по этой причине их группа определяется лабораториями, как резус-отрицательная. Однако, при переливании подобной крови в организме реципиента могут начать вырабатываться специфические антитела в небольшом объеме, но даже их количества достаточно для того, чтобы иммунная система “запомнила” этот антиген. Поэтому у женщин с подобной ситуацией даже в случае первой беременности может возникнуть иммунный конфликт между организмом ее и ребенка.
2. Повторная беременность
Считается, что во время первой беременности риск развития иммунного конфликта минимальный. А вторая и последующие беременность уже протекают с формированием антител и иммунологической несовместимости. И это действительно так. Но многие забывают, что первой беременностью нужно считать факт развития плодного яйца в организме матери до любого срока.
Поэтому в группе риска находятся женщины, у которых были:
- Самопроизвольные аборты;
- Замершая беременность;
- Медикаментозное, хирургическое прерывание беременности, вакуум-аспирация плодного яйца;
- Внематочная беременность (трубная, яичниковая, брюшная).
Более того, в группе повышенного риска находятся и первобеременные со следующими патологиями:
- Отслойка хориона, плаценты во время данной беременности;
- Формирование позадиплацентарной гематомы;
- Кровотечения при низком предлежании плаценты;
- Женщины, у которых применялись инвазивные методы диагностики (прокалывание плодного пузыря с забором околоплодных вод, взятие крови из пуповины плода, биопсия участка хориона, исследование участка плаценты после 16 недель беременности).
Что такое Омская геморрагическая лихорадка (ОГЛ) у детей –
Омская геморрагическая лихорадка (ОГЛ) — острое инфекционное заболевание вирусной природы, передающееся трансмиссивным путем, выражающееся в лихорадке, геморрагическом диатезе, скоропереходящем поражении почек, центральной нервной системы (ЦНС) и легких.
Эпидемиология
Накопителями и передатчиками инфекции являются такие животные как ондатра или водяная полевка (водяная крыса), также некоторые виды птиц и мелких млекопитающих. Вирус также хранится в организмах клещей, может передаваться их потомству трансовариально.
Человека заражают иксодовые клещи Dennacentorpictus при укусах. Другие пути передачи инфекции ребенку: пищевой, водный, контактный, аспирационный (возбудитель инфекции находится на слизистой оболочке дыхательных путей, выводится с выдыхаемым воздухом). Подъем заболеваемости фиксируется весной и летом. Человек не может заразиться от другого человека.
Лечение геморрагической кисты яичника в ОН КЛИНИК
Консервативное лечение неосложненной геморрагической кисты яичника допускается. Для хирургического вмешательства существуют следующие показания:
- если образование самостоятельно не регрессирует в течение более чем 3-х месяцев;
- если выявлены осложнения, такие как “перекрут” ножки кисты, нагноение, разрыв, кровоизлияние;
- если образование возникает в период менопаузы.
Удаление кист яичника врачами-гинекологами ОН КЛИНИК – цистэктомия – проводится по современной технологии малоинвазивными методами через небольшие проколы – без кровопотерь, а также без швов, рубцов и осложнений.
Это органосохраняющая операция, которая предполагает “вылущивание” кисты. Она не затрагивает здоровые ткани органа и позволяет сохранить функции яичника, а значит, женщина сможет в будущем зачать, выносить и родить ребенка.
После удаления образование в обязательном порядке подвергается гистологическому исследованию для исключения злокачественного процесса.
Задача врачей-гинекологов ОН КЛИНИК – своевременно диагностировать заболевание, а при неблагоприятном его развитии провести эффективное лечение, которое позволит женщине в будущем планировать материнство!
Высокая квалификация врачей-гинекологов ОН КЛИНИК, современно оснащенные операционные и комфортабельный дневной стационар позволяют выполнять широкий спектр вмешательств амбулаторно.