Эшерихиозы, вызванные ЭПКП
Большинство заболеваний вызывают 4 серотипа: О18, О111, О55, О26. Преимущественно болеют дети раннего возраста, находящиеся на искусственном вскармливании.
Сезонность: зимне-весенняя. Пути заражения: контактно-бытовой (часто внутрибольничный) и пищевой. Возможен эндогенный путь развития диареи, о чем свидетельствует частота носительства эшерихий у здоровых лиц и нередкое появление патологического стула в период интеркурентных заболеваний, например, острых респираторных заболеваний (ОРЗ). В зависимости от пути заражения и возраста детей, заболевание может протекать в трех клинических вариантах.
Первый — “холероподобный вариант” течения болезни наиболее характерен для детей первого года жизни. Заболевание имеет постепенное начало с появлением симптомов:, рвоты диареи и присоединением других симптомов болезни в последующие 3-5 дней.
Температура тела у большинства больных нормальная или субфебрильная, гипертермия почти не наблюдается. Рвота (срыгивание) — наиболее постоянный симптом, который появляется уже с первого дня болезни и носит упорный, длительный характер. Стул водянистый, брызжущий, желто-оранжевого цвета, с умеренным количеством слизи, перемешанной с калом. Частота его нарастает и достигает максимума на 5-7-й день болезни. Редко отмечаются схваткообразные боли в животе.
По частоте тяжелых форм болезни у грудных детей эшерихиозы энтеропатогенной группы стоят на 3-м месте после иерсиниоза и сальмонеллеза (S. thyphimurium). Наиболее тяжело протекают заболевания, вызванные ЭПКП О55 и О111. Тяжесть состояния у больных обусловлена не симптомами интоксикации, а выраженными нарушениями водно-минерального обмена и развитием эхсикоза II и III степени. В отдельных случаях отмечается гиповолемический шок; снижение температуры тела, холодные конечности, акроцианоз, токсическая одышка, затемненное сознание, тахикардия, изменения кислотно-основного состояния (КОС). Слизистые сухие и яркие, кожная складка не расправляется, большой родничок западает. Может развиться олигоанурия. Таким образом, “холероподобная” форма ЭПЭ у детей раннего возраста имеет специфическую симптоматику и в большинстве случаев не представляет трудностей в дифференциальной диагностике: постепенное начало, водянистая диарея, упорная нечастая рвота, умеренная лихорадка, эксикоз при отсутствии выраженных симптомов интоксикации.
Второй вариант течения эшерихиозов группы ЭПЭ, который встречается у 30% больных, — легкий энтерит, возникающий на фоне ОРЗ у детей раннего возраста. При этом можно думать о вторичном эндогенном инфицировании эшерихиями при ослаблении иммунореактивности организма за счет основного заболевания.
Третий клинический вариант болезни — пищевая токсихоинфекция (ПТИ). К его развитию приводит пищевой путь инфицирования, характерный для детей старше 1-го года. Этому синдрому свойственны рвота, водянистая диарея. Однако, имеются и отличия от токсикоинфекций другой этиологии (дизентерийной, сальмонеллезной, стафилококковой):
1. у большинства детей подострое и постепенное начало с развитием всех симптомов к 3-4-му дню болезни;
2. преимущественно легкое течение заболевания;
3. отсутствие симптомов интоксикации, тяжесть болезни определяется явлениями эксикоза.
Эшерихиозы, вызванные ЭТКП
Несмотря на разнообразие возбудителей этой группы, большинство заболеваний обусловлено пятью из них: O8, О6, О9, О75 и О20. Эшерихиозы этой группы широко распространены среди детей всех возрастных групп и являются этиологическим фактором каждого третьего, лабораторно расшифрованного, гастроэнтерита или энтерита. Эта группа заболеваний отличается преимущественно летней сезонностью (июль-август).
Однако, в клиническом течении болезни отмечается их большое сходство с эшерихиозами, вызванными ЭПКП. У детей 1-го года жизни заболевания группы ЭТЭ протекают в виде “холероподобной” диареи, а у детей старше 1-го года — по типу ПТИ, что связано с действием “холероподобного” термолабильного энтеротоксина, который с одинаковой частотой обнаруживается в обеих группах эшерихий.
Инфекции грудной клетки — Better Health Channel
Резюме
- Инфекция грудной клетки поражает ваши легкие либо в крупных дыхательных путях (бронхит), либо в меньших воздушных мешочках (пневмония).
- Вполне вероятно, что ваша собственная иммунная система справится с инфекцией, так как большинство инфекций грудной клетки вызывается вирусом. Однако иногда для выздоровления необходимы антибиотики.
- Пожилым людям и людям с хроническими заболеваниями рекомендуется делать прививку от гриппа каждый год перед наступлением зимы и пневмококковую вакцину каждые пять лет.
Инфекция грудной клетки — это инфекция, которая поражает ваши легкие либо в крупных дыхательных путях (бронхит), либо в более мелких воздушных мешочках (пневмония). Наблюдается скопление гноя и жидкости (слизи), а дыхательные пути опухают, что затрудняет дыхание.
Инфекции грудной клетки могут поражать людей всех возрастов. Наибольшему риску подвержены маленькие дети и пожилые люди, а также больные и курящие люди. Инфекция грудной клетки может быть серьезной для этих людей.
Симптомы инфекций органов грудной клетки
Пневмония чаще встречается зимой и весной.
- Учащенное или затрудненное дыхание
- Кашель с коричневой или зеленоватой мокротой
- Лихорадка (потливость, озноб, озноб)
- Плохое самочувствие
- Посинение вокруг губ (цианоз)
- Боль в животе
- Боль в груди
- Головные боли
- Общие боли
- Потеря аппетита
- У ребенка может быть рвота, диарея, раздражительность или вялость.
Основные причины включают:
- Вирус
- Бактерии
- Микоплазма (особый вид бактерий).
Диагностика инфекций дыхательных путей
Ваш врач может назначить некоторые анализы, которые могут включать:
- Рентген грудной клетки
- Образец вашей мокроты
- Анализы крови.
Лечение инфекций дыхательных путей
Большинство людей с бронхитом можно лечить дома и полностью выздороветь. Оценка тяжести пневмонии сложна. Некоторых пациентов можно лечить дома простыми антибиотиками. Тем, кто оценивается как тяжелый, может потребоваться госпитализация в отделение интенсивной терапии, и их болезнь может быть опасной для жизни.
Варианты лечения включают:
- Ваш врач посоветует вам какие-либо лекарства, необходимые для преодоления этого приступа.
- Некоторых людей необходимо госпитализировать для дальнейшего лечения, особенно маленьких детей и пожилых людей, которые подвержены повышенному риску серьезных осложнений.
- В течение 48 часов может потребоваться осмотр у местного врача, особенно если ваше состояние не улучшается, и повторный осмотр через шесть недель, чтобы убедиться, что вы полностью выздоровели. В это время может потребоваться рентген грудной клетки.
Уход за собой в домашних условиях
Если у вас бактериальная инфекция грудной клетки, вы почувствуете себя лучше через 24–48 часов после начала приема антибиотиков.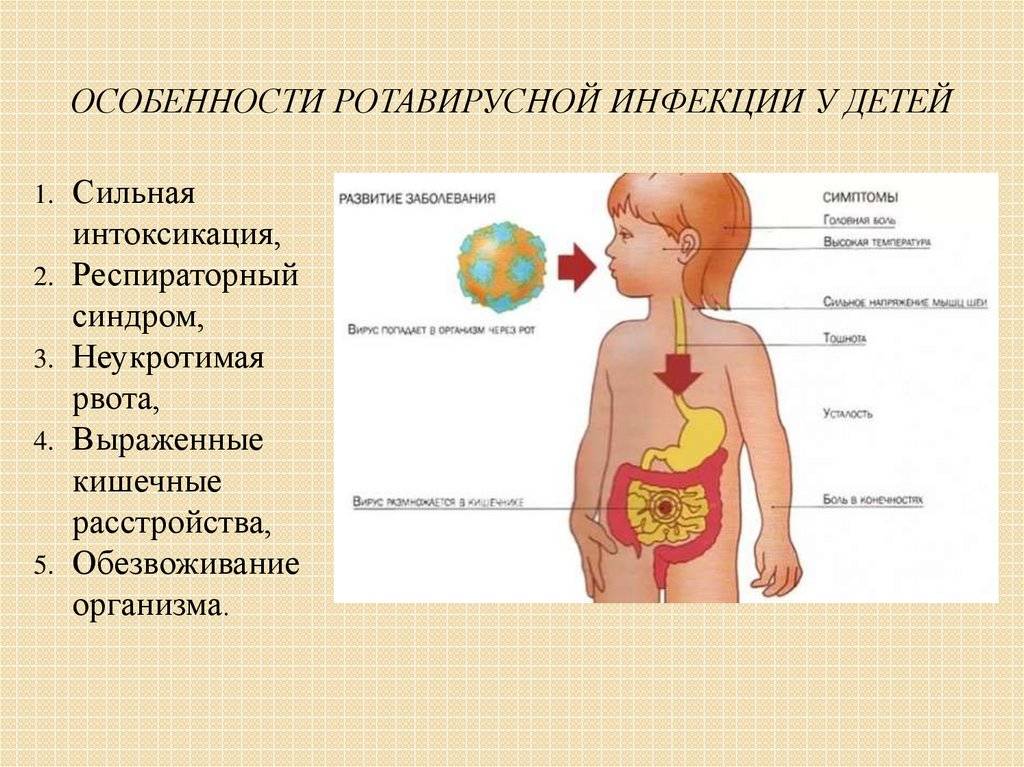
Следуйте указаниям своего врача, но общие рекомендации по уходу за собой включают:
Как распознать кишечную инфекцию
Конечно, с грудничками сложнее диагностировать любую болезнь по одной простой причине: они не умеют говорить и сказать, где и что у них болит, не могут.
Но даже неопытная мамочка всегда заметит, что что-то не так, и сможет заподозрить острую кишечную инфекцию по следующим признакам:
- Ребенок становится очень, очень капризным: плачет без остановки и не слезает с рук. Вероятней всего, на этой стадии вы ещё не придадите значения его поведению, списав всё на «голодный», «устал», «хочет спать» и т.д. Между тем, самые внимательные мамочки уже сейчас, ощупав лобик, могут обнаружить повышенную (зачастую до 38-39 градусов) температуру тела.
- Далее малыша или внезапно вырвет, или случится приступ поноса, или и то, и другое. Это уже конкретные симптомы, после появления которых для мамы становится очевидным: «что-то не так». После подобного эпизода я рекомендую отправиться в помещение, помыть и переодеть малыша в одежду, которую не жалко, если вырвет или сильно обкакается повторно (по возможности, и самой переодеться в наряд попроще), умыть ему личико прохладной водичкой и измерить температуру тела (если вы не сделали этого ранее).
- В зависимости от тяжести инфекции приступы поноса и рвоты могут повторяться с той или иной периодичностью.
Профилактика кишечной инфекции у детей
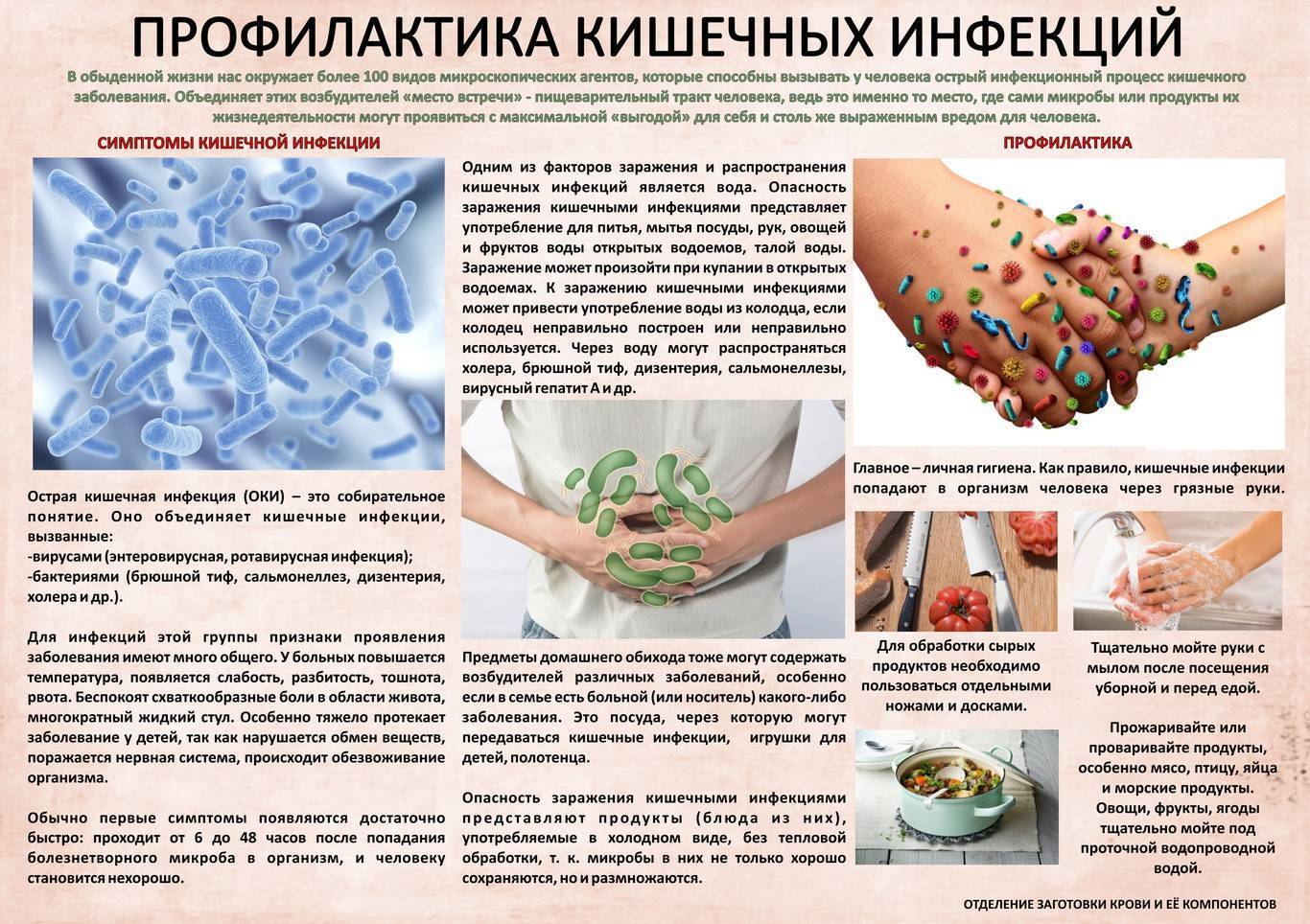
Кишечная инфекция передается двумя путями – через рот и немытые руки. Чтобы ее избежать, достаточно придерживаться простых правил гигиены и употребления продуктов:
Тщательное и частое мытье рук, особенно при посещении общественных мест – торговых центров, игровых площадок. Обязательно тщательно мойте фрукты и овощи перед едой, в идеале надо чистить кожуру. Пейте и давайте ребенку только ту воду, в безопасности которой вы уверены. Если такой уверенности нет – нужно прокипятить или воспользоваться бутилированной
Отдавайте предпочтение блюдам, прошедшим термообработку – вареным, жареным, запеченным
Обязательно обращайте внимание на сроки годности, указанным на этикетке
С особой осторожностью стоит относиться к мясным и молочным продуктам
Соблюдайте условия хранения продуктов. Кормите ребенка только в тех местах, где блюдут строгую гигиену (особенно это критично для уличного фастфуда). Идеально было бы понаблюдать за тем, как пища готовится (использует ли повар перчатки, следит ли за чистотой, не лежат ли сырые ингредиенты рядом с готовыми).
Идеально было бы понаблюдать за тем, как пища готовится (использует ли повар перчатки, следит ли за чистотой, не лежат ли сырые ингредиенты рядом с готовыми).
В современной педиатрии рекомендуется прививка от ротавирусной инфекции, которая делается трижды с 2 до 8 месяцев. Такую прививку можно сделать в клинике Фэнтези.
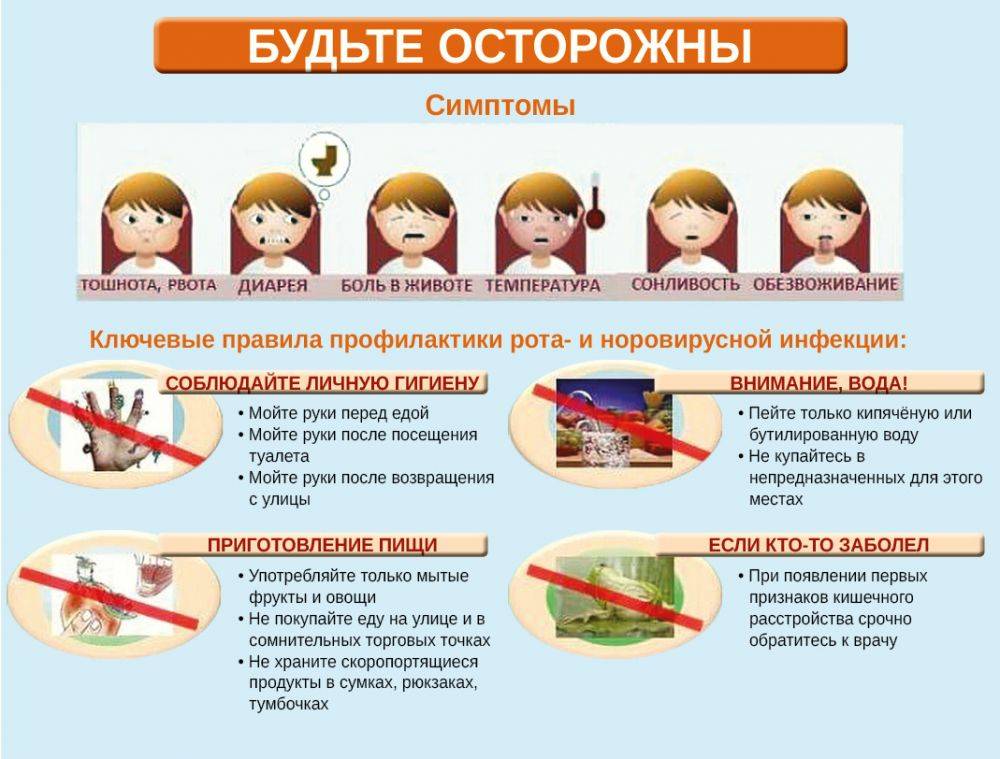
Симптомы
Не всегда острые кишечные инфекции у детей сопровождаются повышением температуры. Она может быть субфебрильной, возникнуть только на 2-3 день болезни или совсем не подняться. Температура является свидетельством интоксикации организма и работы иммунной системы. При некоторых патологиях рекомендуется ее не сбивать, если она ниже 38 градусов. Но при кишечной инфекции борьба с температурой обязательна. Ведь даже небольшое ее повышение приводит к потерям жидкости организмом.
Другие проявления подобных болезней очень разнообразны и зависят от типа возбудителя и индивидуальных особенностей малыша. Начинается заболевание обычно со снижения аппетита и небольших болей в животе. Ребенок чувствует слабость, он вялый, бледный и ничего не хочет делать. Могут появиться головные боли, тяжесть в животе, тошнота. После этого в течение суток развиваются признаки поражения пищеварительного тракта. Вместе с ними может повыситься температура. При вирусной инфекции возможно появление болей в мышцах, нарушения работы нервной системы, развитие конъюнктивита, ринита, болей в горле.
 Больной ребенок ощущает слабость, сонливость, у него может подняться температура
Больной ребенок ощущает слабость, сонливость, у него может подняться температура
Но основные симптомы кишечной инфекции у детей – это рвота и понос. Именно они представляют наибольшую опасность для ребенка, так как могут быстро привести к обезвоживанию. Причем рвота может появляться только после еды или же чаще, иногда она бывает однократной. Сначала рвотные массы содержат пищу, потом они прозрачные, далее в них могут появиться примеси желчи. Иногда возникают болезненные рвотные позывы. Тошнота и рвота чаще всего появляется при пищевом отравлении и поражении патогенными микроорганизмами слизистой желудка.
Частота и цвет стула зависят от типа инфекционного заболевания и его тяжести. При вирусной инфекции стул жидкий, водянистый, желтоватого цвета, имеет зловонный запах. Поражение кишечника бактериями вызывает появление пенистого стула, он может иметь зеленоватый оттенок, примеси крови, слизи или гноя.
Обезвоживание
Большую опасность представляет кишечная инфекция из-за угрозы обезвоживания. Особенно быстро такое состояние развивается у новорожденных и детей до года. Большие потери жидкости приводят к усугублению симптомов интоксикации, кроме того, с ней теряются необходимые для жизнедеятельности минералы. Именно обезвоживание и нарушение электролитного баланса может стать причиной смерти малыша. Такое состояние может привести к сгущению крови, почечной и сердечно-сосудистой недостаточности, нарушению дыхания, появлению судорог.
Поэтому основная задача родителей при появлении рвоты и поноса у ребенка – давать ему как можно больше пить. Но не нужно заставлять его выпить сразу много. Отпаивать малыша нужно по несколько ложечек через каждые 5-10 минут. Норма жидкости в сутки должна составлять не менее 100 мл на каждый килограмм веса ребенка. Но может потребоваться больше жидкости, главное, чтобы малыш мочился не реже, чем каждые 3 часа.
На начальных этапах достаточно давать ему обычную кипяченую водичку. Можно рисовый отвар, отвар изюма. Если сильная рвота и понос продолжаются несколько дней, с жидкостью теряется большое количество необходимых минералов. Для их восполнения нужно давать малышу специальные препараты. Это Регидрон, Оралит, Глюкосолан, Хумана Электролит. Они не только нормализуют водно-солевой баланс в организме, но и снимают симптомы интоксикации.
 Основным методом лечения любой кишечной инфекции является восполнение потерь жидкости
Основным методом лечения любой кишечной инфекции является восполнение потерь жидкости
Эти препараты содержат соли натрия и калия, которые чаще всего теряются с жидкостью при поносе и рвоте. Приготовить подобный раствор можно самостоятельно. Нужно добавить в литр теплой кипяченой воды 2 столовые ложки сахара, по чайной ложке соли и соды. Все хорошо перемешать, поить ребенка нужно теплым раствором.
Иногда родителям не удается давать малышу необходимое количество жидкости, например, из-за сильной рвоты. В таком случае необходимо лечь в больницу, где регидрационный раствор введут ребенку внутривенно.
Лечение инфекций в кишечнике
Грудное молоко содержит определенное количество компонентов, которые помогают наладить работу желудочно-кишечного тракта. Некоторые родители ошибочно думают, что лечение кишечной инфекции может осуществляться только с применением антибиотиков. Однако такие препараты негативно влияют на состояние иммунной системы. Не допускается производить самолечение, ведь неправильно подобранные терапевтические мероприятия могут только усугубить проблему. При наличии недомогания следует обратиться за консультацией к педиатру или гастроэнтерологу. Если состояние маленького пациента резко ухудшается, то родители должны суметь оказать ему первую помощь. Она должна быть направлена на устранение самых опасных признаков недуга.
Мамочка концентрирует все силы на предотвращение обезвоживания организма. Положительное воздействие на работу иммунной системы оказывает чай из ромашки или фенхеля. Однако первый вариант напитка допускается давать только в том случае, если ребенку уже исполнился один месяц.
 Новорожденного рекомендуется купать в воде с небольшим количеством марганца
Новорожденного рекомендуется купать в воде с небольшим количеством марганца
Принимать таблетки для устранения температуры можно только в том случае, если она составляет более 38 градусов. В грудном возрасте допускается использовать Нурофен, Ибуфен. Быстро и эффективно добиться результата позволяет Парацетамол, который для детей выпускается в форме сиропа. Женщине рекомендуется в данный период продолжить кормить грудью, ведь в молоке матери содержится большое количество антител. Они помогают организму крохи бороться с инфекцией.
Советуем почитать:Мочеполовая инфекция у грудничка
Однако в случаях, когда для борьбы с инфекционной картиной недостаточно народных средств на помощь медикам приходят антибиотики. Правильно их подобрать сможет только лечащий врач. Он назначает курс на основании результатов анализов. Без антибиотиков невозможно обойтись в следующих случаях:
- Родители обнаружили в кале или рвоте содержание большого количества крови.
- У крохи дополнительно была диагностирована холера.
- Во время лямблиоза диарею невозможно остановить никакими другими средствами.
Кормление и отпаивание ребенка в данный период должно производиться небольшими порциями. Быстро избавиться от симптомов помогают сорбенты. Для лечения маленьких детей допускается использовать активированный уголь, Смекту. Для лечения детей старшего возраста разрешается применять Регидрон. Средство имеет уникальную структуру, которая вбирает в себя токсины. Благодаря этому процессу они выводятся из организма естественным путем посредством дефекации. Однако от родителей требуется продолжить наблюдать за общим состоянием маленького пациента.
Бывают ситуации, когда у мамочки под рукой нет необходимых медицинских средств для устранения обезвоживания. Облегчить состояние крохи помогают составы для регидрации, которые можно приготовить своими руками. Они полностью безопасны и быстро устраняют обезвоживание в организме:
- 1 литр обычной чистой воды;
- 2 ст. л. сахара;
- 1 ч. л. соли;
- 1 ч. л. обычной пищевой соды.
Перед тем, как дать смесь ребенку ее следует тщательно перемешать. Состав не должен содержать комочков. Дополнительно нужно отметить, что средство должно быть такой же температуры, которая в данный момент наблюдается у ребенка. Благодаря этому удается добиться быстрого и эффективного всасывания полезных компонентов в кровь. Однако положительный эффект от средства будет заметен только в том случае, если до этого врачам удалось стабилизировать состояние пациента.
Возможные осложнения кишечных инфекций у грудничков
Кишечные инфекции у грудничков могут вызвать различные осложнения, которые требуют внимательного наблюдения и своевременного лечения. Некоторые из основных осложнений включают:
Дегидратация: Кишечная инфекция может привести к значительной потере жидкости из организма малыша. При дегидратации у грудничка могут наблюдаться сухость во рту, редкое мочеиспускание, сонливость и неактивность. Дегидратация требует немедленного восполнения жидкости путем пероральной регидратации или внутривенного введения растворов.
Электролитные нарушения: В результате поноса и рвоты, организм грудничка может потерять важные электролиты, такие как натрий, калий и хлориды. Это может привести к нарушениям в работе сердца, мышц и нервной системы
Поэтому, при кишечных инфекциях у грудничков, важно восполнять электролитный баланс с помощью специальных растворов, рекомендованных врачом. Метаболические нарушения: Кишечные инфекции могут вызывать нарушения обмена веществ в организме грудничка
Это может привести к изменению уровня глюкозы, белка и других веществ в крови. Метаболические нарушения требуют медицинского контроля и коррекции.
Сепсис: В некоторых случаях, кишечные инфекции у грудничков могут привести к развитию сепсиса — серьезного инфекционного заболевания крови. Симптомы сепсиса могут включать лихорадку, слабость, быстрое и поверхностное дыхание, сыпь и изменение цвета кожи. Сепсис требует немедленной медицинской помощи и антибиотиков.
Плохая набор массы тела: Кишечные инфекции могут привести к временному снижению аппетита и нарушению пищеварения, что может привести к недостатку питательных веществ. Поэтому, грудничков с кишечными инфекциями необходимо внимательно следить за набором массы тела и, если это необходимо, проконсультироваться с врачом по поводу коррекции питания.
Осложнения кишечных инфекций у грудничков могут быть серьезными и требуют внимательного наблюдения и своевременного лечения
Важно обратиться к врачу при появлении любых симптомов, чтобы предотвратить или своевременно лечить возможные осложнения
Первая помощь при кишечных инфекциях и пищевом отравлении
Анастасия Бабило:
– Самым правильным решением при первых симптомах кишечной инфекции или пищевого отравления будет обратиться за квалифицированной медицинской помощью в ближайшее учреждение здравоохранения. Только врач может правильно поставить диагноз и назначить адекватное лечение, которое приведет к полному выздоровлению. Самолечение и затягивание с визитом к врачу, наоборот, может усугубить состояние и привести к тому, что человеку понадобится курс интенсивного лечения в стационаре.
Если так получилось, что вы находитесь далеко от дома (например, на даче или в турпоходе) и возможности обратиться за медпомощью в самое ближайшее время нет, для оказания первой доврачебной помощи необходимо:
- обеспечить больному покой и обильное теплое питье дробными порциями – пусть пьет по чуть-чуть, но часто. Это необходимая мера, чтобы предупредить обезвоживание при рвоте и диарее;
- дать заболевшему сорбент (активированный уголь из расчета 1 таблетка на 10 кг веса, или смекту, или энтеросгель);
- при пищевом отравлении, если возможно, как можно скорее обеспечить доставку больного в ближайшее медицинское учреждение или вызвать бригаду скорой помощи.
Ни в коем случае нельзя предлагать больному обезболивающие, противорвотные препараты или средства, останавливающие диарею. Это может «смазать» клиническую картину, что затруднит правильную постановку диагноза. Кроме того, оставаясь в организме, бактерии или токсины нанесут больший удар, что выразится в значительном ухудшении состояния больного.
Симптомы острой кишечной инфекции
У детей инкубационный период заболевания короткий, от 30 минут до нескольких часов. В подростковом возрасте первые проявления инфекции могут возникнуть через сутки после заражения (зависит от возбудителя, степени поражения, иммунитета организма).
Признаки острой кишечной инфекции у детей однотипны, независимо от вида патогенной микрофлоры. Болезнь начинается остро. Первые симптомы со стороны пищеварительной системы, затем у детей нарастает обезвоживание всего организма. Клиника развивается на фоне тяжелой интоксикации.
Поражение ЖКТ
Патологический процесс развивается в слизистой кишечника и приводит к функциональным нарушениям и морфологическим изменениям.
Функциональные изменения:
- сбои в выработке ферментов влечет недостаточное расщепление пищи;
- из-за воспаленной слизистой оболочки нарушается процесс всасывания питательных веществ, воды, электролитов;
- нарушение моторики и перистальтики всех отделов кишечника.
Морфологические или структурные изменения – гиперемия слизистой, истончение эпителия, образование язв на стенках, отмирание (некроз) небольших участков внутренней оболочки.
Кишечный синдром у детей проявляется реакцией органов пищеварения на инфекционный агент:
- со стороны желудка (гастрит) – тошнота, однократная или многократная рвота, не приносящая облегчения, тяжесть в эпигастральной области, появление рвотного рефлекса на попытки приема воды или пищи, у младенцев моментальное срыгивание после приема грудного молока или детской смеси;
- со стороны тонкого кишечника (энтерит) – вздутие живота, боль разной интенсивности в области пупка при надавливании на брюшную стенку, урчание в кишечнике;
- со стороны толстого кишечника – профузный понос, стул жидкий, содержит примеси, болезненность при испражнении, боли по периметру живота, отдают в прямую кишку, спазмы, ложные позывы акта дефекации.
Обезвоживание
Стремительное обезвоживание – опасный симптом для детского организма. Недостаток воды ведет к угнетению работы почек, печени, головного мозга. Быстро изменяется количественный и качественный состав крови, что приводит к нарушению внутриклеточного обмена. Нехватка жидкости способствует росту концентрации токсических веществ в организме, а интоксикационное отравление может стать причиной летального исхода болезни.
Как распознать признаки обезвоживания у маленьких детей:
- сухая слизистая оболочка рта и носа, пересохшие губы, из-за недостаточной выработки слюны выражены глотательные движения, язык выступает наружу;
- вязкая слюна;
- отсутствие слезной жидкости – ребенок плачет без слез;
- из-за нарушения работы почек мочеиспускание реже 1 раза в 2 часа;
- рвота, понос, потоотделение – признаки обезвоживания;
- сухая кожа, самостоятельно собирается в складки.
Интоксикация
Токсины, вырабатываемые бактериями, быстро попадают в кровеносное русло и разносятся по всему организму ребенка. Наличие в крови токсических веществ приводит к повышению температуры тела, вызывает боль и ломоту в мышцах, костях. У малышей могут проявляться судорожные сокращения в конечностях. Из-за повышенного мышечного тонуса голова запрокинута назад, веки плохо смыкаются. Важным симптомом интоксикации является изменение цвета кожи. Покровы становятся бледными, с синим оттенком, холодными на ощупь. На коже могут появляться пятна.
Сбой работы почек провоцирует повышение ацетона в крови. Это влияет на рвотный центр в головном мозге и вызывает рвоту, не связанную с поражением ЖКТ. В тяжелых случаях поражаются крупные нервы и стволы – нейротоксикоз. Для такого состояние характерно нарушение сознания, вплоть до его потери, сильные головные боли, нарушение двигательной активности, острая чувствительность к звукам и свету.
Сыпь
Если кишечная инфекция длится долго, у детей на коже появляются высыпания:
- пустулезная – гнойничковые образования округлой формы, на поверхности располагается белое или желтоватое образование (гной), локализуется преимущественно на лице, шее, спине, проявляется при стафилококковой инфекции;
- пятнисто-папулезная – сыпь , которая немного приподнимается над кожей, красного, розового цвета, иногда с коричневым оттенком, элементы могут сливаться и образовывать большие пятна, локализуется не только на коже, но и на слизистых оболочках, проявляется при ротавирусной инфекции;
- скарлатиноподобная – мелкая, точечная сыпь по всему телу, ярко-красного цвета, наибольшая сосредоточенность на лице и шее, проявляется при инфекции, вызванными грамотрицательными бактериями (шигелла).
Виды и формы кишечных инфекций
Возбудители инфекции, попадая в кишечник, начинают размножаться, отравляя организм токсинами, что приводит к появлению характерных тяжелых симптомов. Дети гораздо более восприимчивы к инфекциям, чем взрослые. Это обусловлено тем, что защитные силы организма у них слабее, микробы быстро распространяется по различным отделам более короткого кишечника. К тому же кислотность желудочного сока у ребенка ниже, чем у взрослого, поэтому жизнеспособность патогенных микроорганизмов выше.
Наиболее часто такие заболевания возникают у малышей в возрасте до 3 лет. Частые кишечные инфекции у ребенка могут стать причиной отставания его в физическом и психическом развитии. Особенно легко заражаются ослабленные дети.
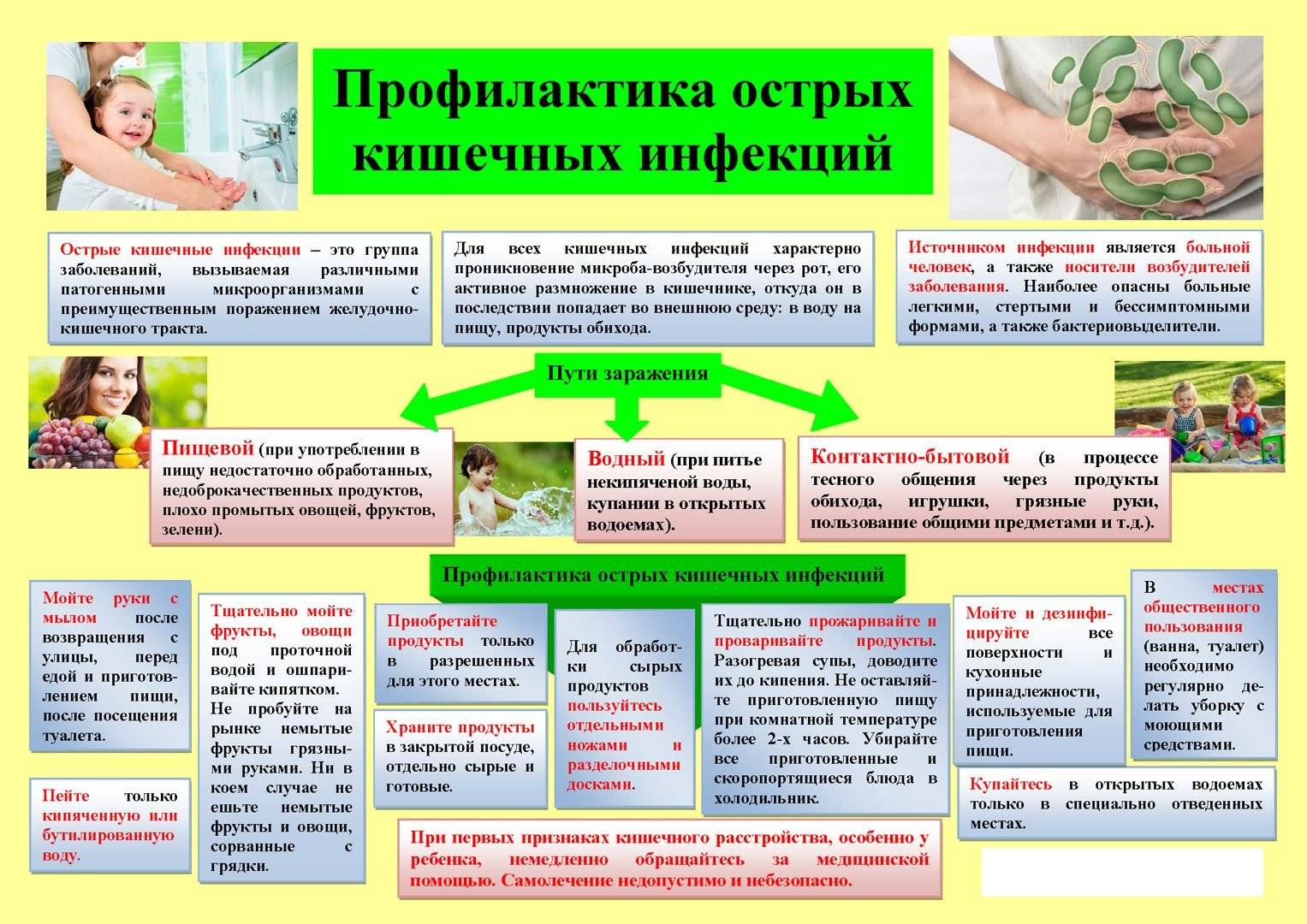
Пути заражения и типы возбудителей
Основные пути передачи возбудителей – это контакт с больным или вирусоносителем, а также фекально-оральный (через воду, продукты, грязные руки и предметы быта), воздушно-капельный (через воздух, при кашле больного) и трансмиссионный (инфекцию распространяют грызуны и насекомые).
В особую группу выделяются пищевые инфекции, к которым относятся холера, дизентерия, сальмонеллез, вирусный гепатит А. Возбудители пищевых инфекций могут длительно сохраниться в таких продуктах, как яйца, сливочное масло, сметана, сыр, творог.
К пищевым инфекциям относят также так называемые зооантропонозы. Это бруцеллез, ящур, туберкулез, сибирская язва. Носителями инфекции являются животные. Заразиться можно, употребляя в пищу мясо и молоко (молочные продукты) больных животных.
Микроорганизмы-возбудители болезней
Возбудителями чаще всего являются бактерии. К ним относятся, например, дизентерийная палочка, вибрион холеры, сальмонелла, кампилобактерия. Если малыш физически крепок, у него достаточно сильный иммунитет, то большая часть бактерий нейтрализуется слюной, желудочным соком, подавляется полезной микрофлорой кишечника.
Предупреждение: Если ребенок плохо пережевывает пищу, ест на ходу, переедает, у него не успевает выделяться достаточное количество слюны, способной уничтожать вредные бактерии. Употребление щелочной минеральной воды снижает эффективность воздействия на них соляной кислоты желудочного сока. Антибиотики убивают полезную микрофлору, которая не дает развиваться патогенным микробам.
Существуют так называемые условно-патогенные бактерии (стафилококки, кишечные палочки), которые являются неотъемлемой частью естественной микрофлоры кишечника и не наносят вреда организму. Однако при неблагоприятных условиях (нехватке полезных лактобактерий, ослаблении иммунной защиты) они начинают усиленно размножаться.
Помимо бактерий, вызывать заболевания могут вирусы (ротавирусы, аденовирусы, энтеровирусы), простейшие микроорганизмы (амебы, лямблии), грибки.
Наиболее часто у детей встречаются такие инфекционные заболевания, как дизентерия, сальмонеллез, кампилобактериоз, ротавирусная, стафилококковая инфекция. Заболевание развивается у отдельно взятого малыша (спорадическое заражение), но нередко в детских учреждениях возникают вспышки (эпидемии) тяжелых кишечных инфекционных заболеваний, которые зачастую носят сезонный характер. Замечено, что пик заболеваемости дизентерией приходится на летне-осенний сезон, а ротавирусной инфекцией – на зиму.
Формы протекания
Кишечная инфекция у детей может развиваться в легкой, средней тяжести и тяжелой форме. В зависимости от того, насколько ярко выражены симптомы, протекание болезни может быть типичным и атипичным (со стертыми симптомами).
Возбудители могут поражать пищеварительный тракт не полностью, а лишь некоторые его отделы. В зависимости от того, в каком отделе желудочно-кишечного тракта развивается инфекция, выделяют следующие виды заболеваний:
- гастрит (воспаление слизистой оболочки желудка);
- дуоденит (воспаление двенадцатиперстной кишки);
- энтерит (поражение тонкого кишечника);
- колит (поражение толстого кишечника).
Очень часто возникают смешанные формы заболевания, например, гастроэнтерит, гастроэнтероколит.
Фазы течения болезней
В развитии кишечного инфекционного заболевания выделяют 3 фазы.
Острая фаза может длиться до 1.5 месяцев.
Затяжной называют фазу болезни, не прекращающейся через 1.5 месяца.
Хроническая – это фаза, при которой эпизоды заболевания периодически повторяются, так как инфекция продолжает оставаться в организме свыше 6 месяцев.