Вопросы по кори

1. Может ли человек, вакцинированный против кори заразиться корью?
Да, инфицирование вакцинированного против кори человека возможно в случае, если он не выработал иммунитет против кори после вакцинации.
2. На протяжении какого времени больной корью является заразным?
Источником кори является только больной человек, выделяющий вирус во внешнюю среду в последние 2 дня инкубационного периода и до 4 дня после высыпаний. Общая продолжительность заразного периода составляет 8-10 дней. С 5 дня появления сыпи больной не заразен. В случае развития коревой пневмонии период заразительности удлиняется до 10 дней с момента появления сыпи.
3. Может ли вирус кори распространяться по вентиляции, через предметы и третьих лиц?
Да, вирус с потоком воздуха способен проникать в помещения через коридоры, лестничные клетки, вентиляционную систему. В связи с малой устойчивостью вируса во внешней среде, передаваться через третьих лиц, предметы инфекция не может.
4. В какой срок с момента контакта с инфицированным корью необходимо сделать прививку не болевшему, ранее не привитому против кори человеку?
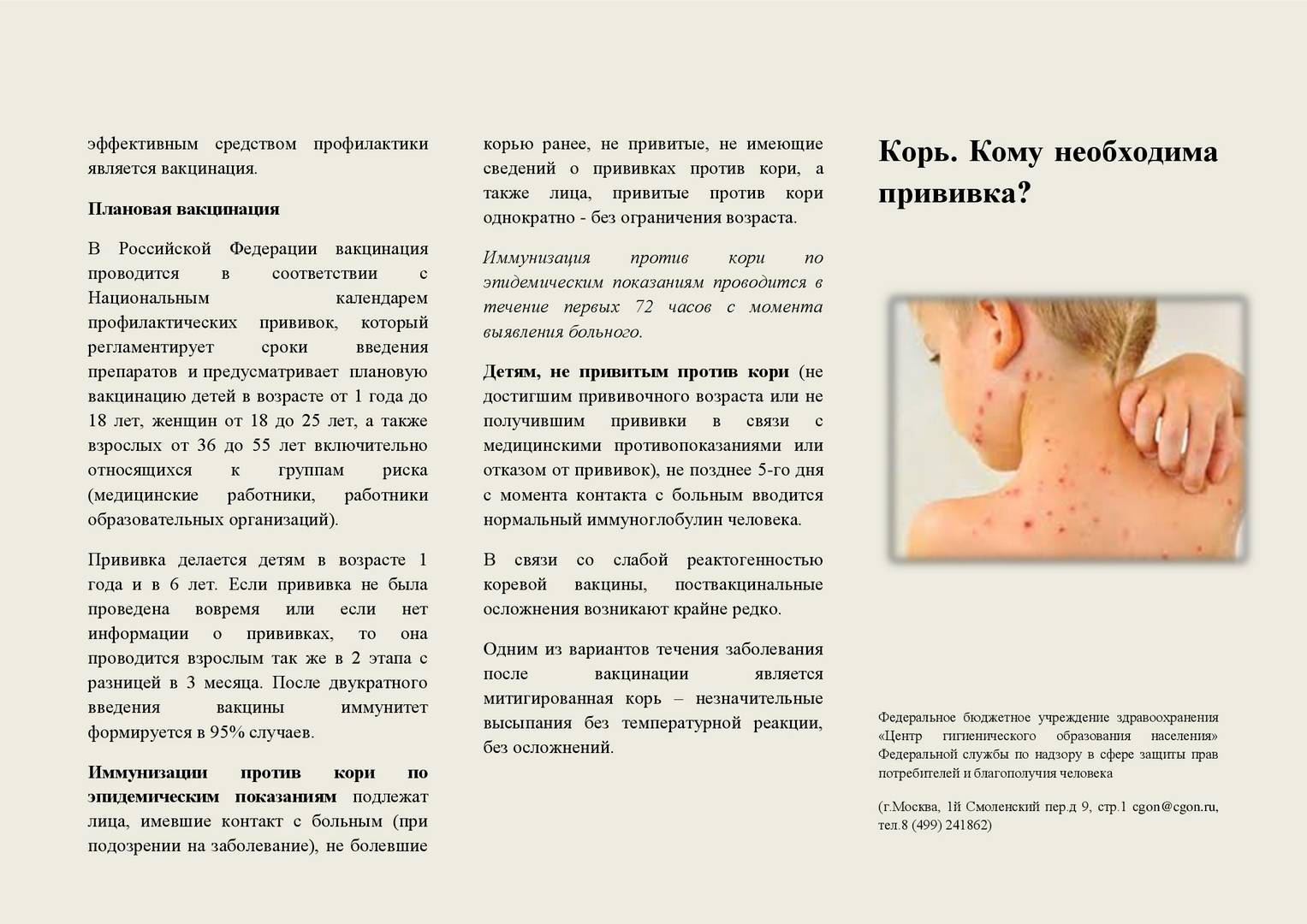
Иммунизация против кори по эпидемическим показаниям проводится в течение первых 72 часов с момента выявления больного. Также сроки иммунизации могут продлеваться до 7 дней с момента выявления первого больного в очаге.
5. Была запланирована вакцинация против кори, краснухи, паротита, врач отказал в проведении вакцинации в связи с ОРВИ. Когда можно повторно обратиться к врачу с целью проведения прививки?
Вакцинация откладывается до прекращения острых проявлений заболевания и обострения хронических заболеваний. При легких формах ОРВИ, острых кишечных заболеваниях, вакцинацию возможно проводить сразу после нормализации температуры тела.
6. Делают ли прививку против кори взрослым?
Взрослых, не болевших корью ранее, не привитых или привитых против кори однократно, прививают в возрасте до 35 лет. До 55 лет включительно прививают взрослых, относящихся к группам риска (медицинские работники, работники образовательных организаций и пр.). После двукратного введения вакцины, так же, как и после переболевания корью, формируется стойкий длительный иммунитет к этой инфекции.
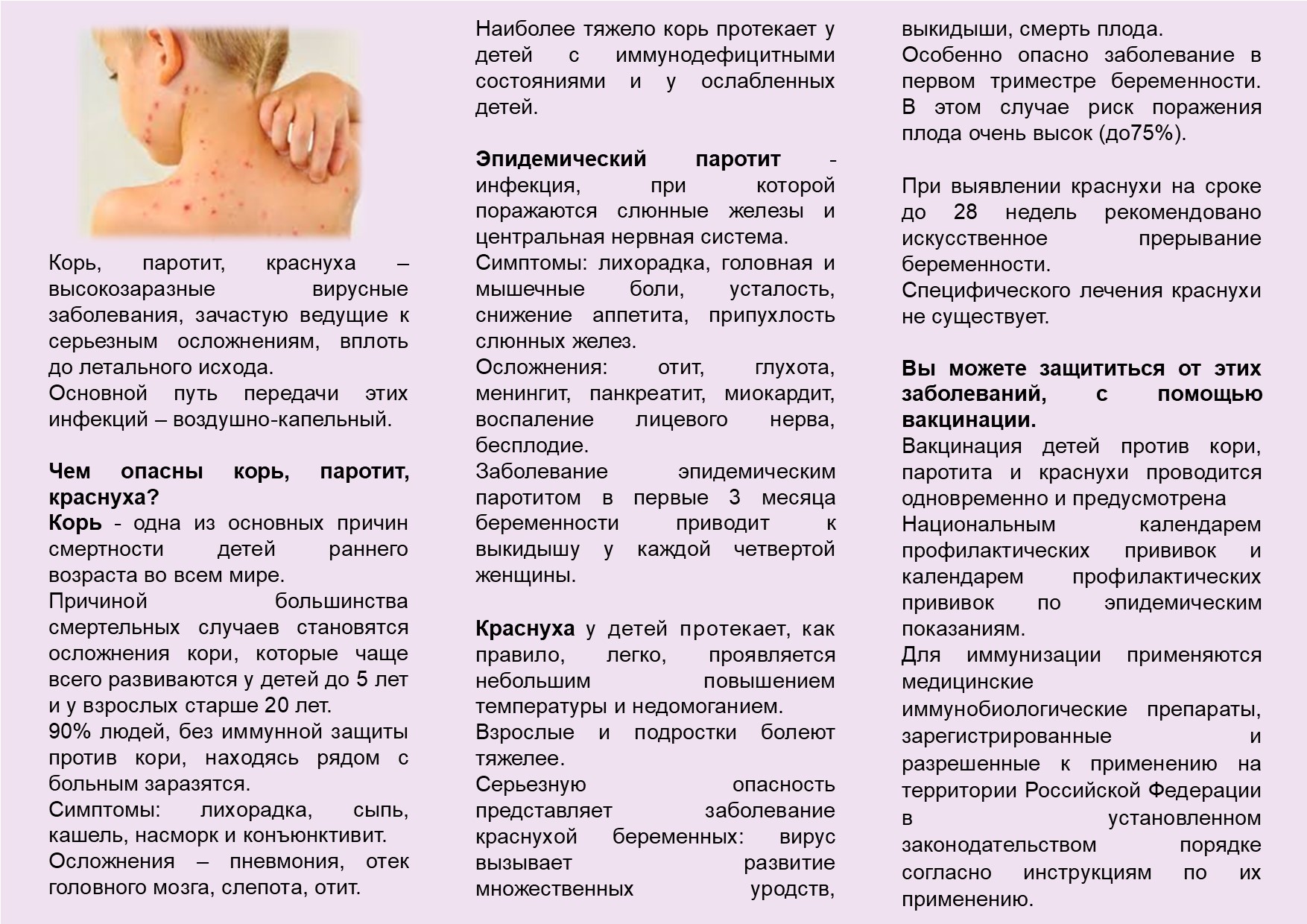
7. Опасно ли заражение корью взрослых?
Корь у взрослых часто протекает тяжело, могут развиваться серьезные осложнения – пневмония, поражение головного мозга (энцефалит), поражение глаз, нарушение слуха и другие. Ежегодно в мире регистрируют более 500 тыс. летальных исходов от кори.
8. Что делать, если нет информации была ли проведена прививка от кори?
В случае, если вы не помните вакцинированы ли вы и не имеете документов подтверждающих проведение вакцинации, а также нет сведений болели ли вы корью или нет – необходимо пройти вакцинацию. Это безопасно. Если вы были вакцинированы, то выработанные антитела заблокируют вакцину, а если вы не были вакцинированы или иммунитет от ранее проведенной вакцины угас, то организм выработает новые антитела и ваш организм будет защищен.
9. За сколько времени до планируемой беременности необходимо пройти вакцинацию против кори?
Если планируется беременность, то провести вакцинацию рекомендовано не позже чем за месяц до предполагаемого зачатия. Идеальным интервалом будет 3х месячный период.
10. Можно ли вакцинироваться против кори во время грудного вскармливания?
Да, вакцинацию против кори кормящим женщинам проводить можно.
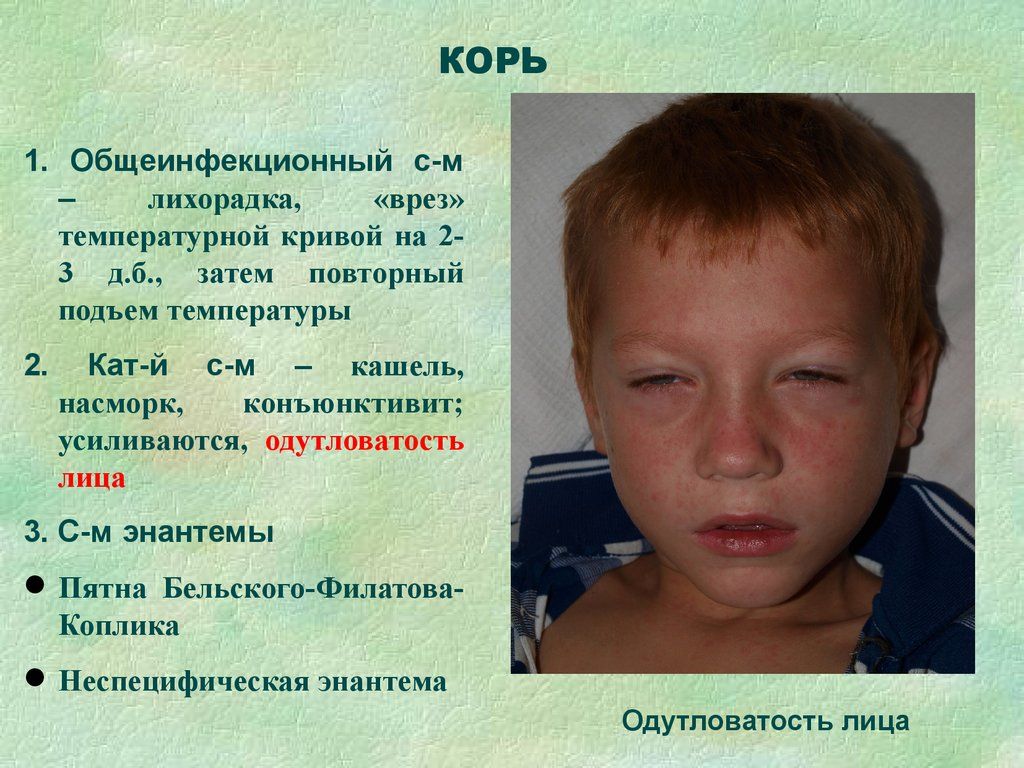
Пятна Бельского-Филатова-Коплика.
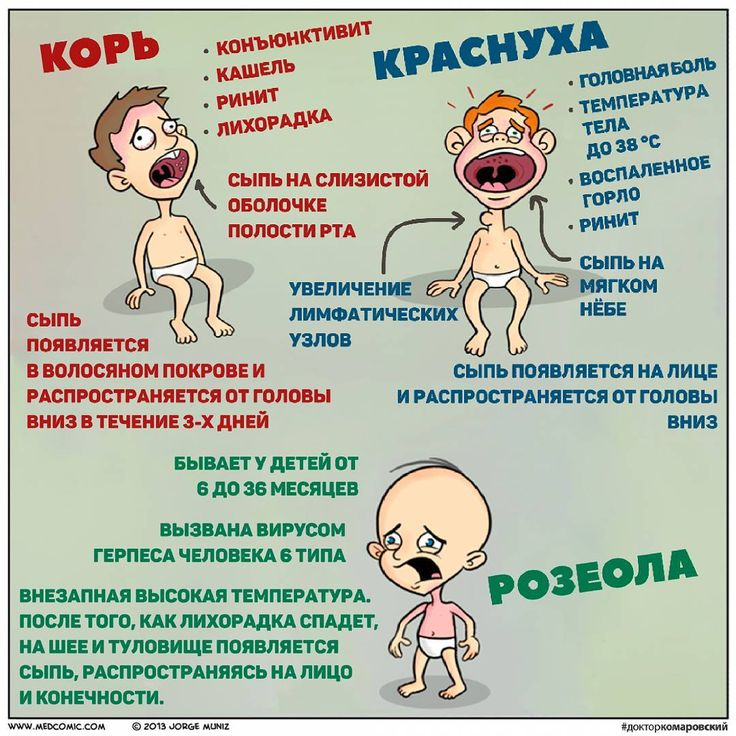
Период разгара заболевания (период высыпаний) характеризуется наличием второй волны лихорадки с интоксикацией, часто развивается анорексия, сохраняется катаральный синдром (конъюктивит даже может усилиться), к которым присоединятся специфическая коревая экзантема. Катаральный синдром исчезает к 7-9 дню болезни.
Сыпь при кори не зудит, мелко — и крупнопятнистопапулезная, сливная, на неизмененном фоне кожных покровов. В тяжелых случаях или при сопутствующем нарушении первичного гемостаза (тромбоцитопения, тромбоцитопатия, некоторые варианты дисплазии соединительной ткани и др.) экзантема может носить геморрагический характер. Патогномоничным для кори является этапность высыпаний: на 1-й день сыпь появляется на лице и шее, на 2-й — на туловище и плечах, на 3-й — на предплечьях и ногах. Угасание сыпи происходит в той же последовательности, причем, когда высыпания появляются на ногах, на лице они начинают угасать. После сыпи остается пигментация (на 7-10 дней) и отрубевидное или мелкопластинчатое шелушение.
К легким атипичным формам кори относятся абортивная, митигированная, стертая и субклиническая. Эти варианты инфекции развиваются у пациентов, которые имеют какой-то специфичный иммунитет.
Абортивная корь («abortus» — обрыв, прерывание) начинается и протекает как типичная корь до 1-2 дня высыпаний. А потом внезапно болезнь обрывается: нормализуется t 0 , исчезает интоксикация, сыпь больше не появляется. На пораженных участках кожи экзантема проходит все стадии развития, как при типичной кори (пигментация, мелкое шелушение).
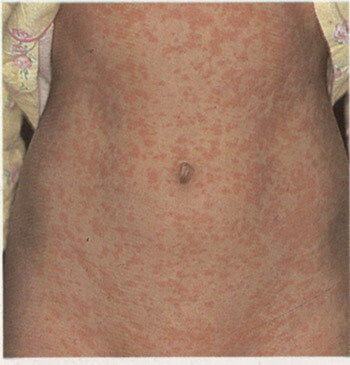
Митигированная корь («mitis» — легкий) напоминает по течению краснуху: короткий продромальный период, слабо выраженный синдром интоксикации и катаральный синдром, субфебрильная температура, нет этапности высыпаний и пятен Бельского-Филатого-Коплика, сыпь обычно необильная, носит розеолезный и мелкопятнистый характер, может нарушаться последовательность высыпаний. После сыпи пигментация не выражена и исчезает за 2-3 дня.
Стертая форма кори напоминает легкую, 3-4-х дневную ОРИ. Сыпь при ней отсутствует. Субклиническая форма диагностируется только лабораторно. Заподозрить атипичное течение кори можно только с учетом эпидемиологических данных.
Виды вакцин
Единственная эффективная профилактическая мера против болезни — вакцинация. Она бывает плановой и экстренной.

Плановая проводится согласно календарю прививок, экстренная — при контакте непривитого или привитого давно ребенка с больным.
Первая прививка ставится в 12 месяцев, вторая — в 6 лет. Если мать ребенка не болела корью и не была привита, то рекомендуют первую инъекцию делать в 6 месяцев.
Укол ставят под лопатку или верхнюю треть предплечья. Допускается делать укол в бедро маленьким детям. Категорически запрещено колоть в ягодицу из-за риска поражения седалищного нерва.
После иммунизации у пациента формируется пожизненный иммунитет, предохраняющий от повторного заражения. Однако, вероятность заболеть остается, но инфекция будет протекать в легкой форме, без осложнений. Подробнее о том, может ли ребенок заразиться корью после прививки, мы рассказывали здесь.
Для производства вакцин используют живые неактивные штаммы вируса. Лекарство делают на основе белка куриных или перепелиных яиц.
Вакцина обладает хорошей устойчивостью и сохраняет свойства в составе комплексных препаратов. Поэтому сейчас применяют комплексные вакцины, защищающие от кори, краснухи, паротита.
Для иммунизации используют следующие виды вакцин:
- MMR. Комплексный препарат на основе куриных яиц. Производство — Франция.
ЖКВ. Моновакцина живая противокоревая. Производство — Россия.
Рувакс. Моновакцина произведена во Франции.
Приорикс. Комбипрепарат. Приорикс-тетра защищает также от ветрянки.
Выбор препарата зависит от особенностей ребенка и финансовых возможностей родителей. Отечественные вакцины можно поставить в местной поликлинике бесплатно. Импортные придется покупать самим.
Прививка не только защищает от заражения, но и предотвращает опасные осложнения, если ребенок все-таки заболел.
У непривитых детей посткоревой энцефалит случается в 1 случае на 1000 больных, у привитых — у 1 из 100 тысяч.
Как заражаются корью?
Источником инфекции является только больной человек, который выделяет вирус кори во внешнюю среду с последних 2 дней инкубационного периода до 4-го дня после высыпания. Передача инфекции происходит воздушно-капельным путем. Лица, не болевшие корью и непривитые против нее, остаются высоко восприимчивыми к кори в течение всей жизни и могут заболеть в любом возрасте. До введения в практику противокоревой вакцинации 95% детей переболевало корью в возрасте до 16 лет. После широкого применения противокоревых прививок заболеваемость корью значительно снизилась, однако заболеваемость корью сохранилась и в последние годы отмечается тенденция к росту. Для полной защиты от кори необходима иммунизация 94-97% детей до 15-месячного возраста. Это трудно осуществить даже в развитых странах. Наблюдаются вспышки кори и среди вакцинированных (67-70% всех вспышек). Большое число заболевших отмечается среди более старших возрастных групп (дети школьного возраста, подростки, военнослужащие, студенты и пр.). Это связано со значительным снижением иммунитета через 10-15 лет после иммунизации. Высока заболеваемость в странах Африки, корь здесь протекает особенно тяжело.
Воротами инфекции служит слизистая оболочка верхних дыхательных путей. Вирус размножается в эпителии респираторного тракта, а также в других эпителиальных клетках. При электронной микроскопии материала, взятого из пятен Филатова-Коплика и кожных высыпаний, обнаруживаются скопления вируса кори. С последних дней инкубации в течение 1-2 дней после появления сыпи вирус можно выделить из крови. Возбудитель гематогенно разносится по всему организму, фиксируется в органах ретикулоэндотелиальной системы, где размножается и накапливается. В конце инкубационного периода наблюдается вторая, более напряженная волна вирусемии. Возбудитель обладает выраженной эпителиотропностью и поражает кожные покровы, коньюктивы, слизистые оболочки респираторного тракта и ротовой полости (пятна Бельского-Филатова-Коплика). Вирус можно обнаружить также в слизистой оболочке трахеи, бронхов, иногда в моче. В отдельных случаях вирус может заноситься в головной мозг, обусловливая развитие специфического коревого энцефалита. В гиперплазированных лимфоидных тканях, в частности в лимфатических узлах, миндалинах, селезенке, вилочковой железе, можно обнаружить гигантские ретикулоэндотелиоциты (клетки Уортина-Финкельдея). Во многих лейкоцитах выявляются разрушенные хромосомы. Эпителий дыхательных путей может некротизироваться, что способствует наслоению вторичной бактериальной инфекции. С 3-го дня высыпания вирусемия резко снижается, а с 4-го дня вирус обычно не обнаруживается. С этого времени в крови начинают обнаруживаться вируснейтрализующие антитела.
При кори развивается специфическая аллергическая перестройка организма, сохраняющаяся длительное время. У привитых со временем резко снижаются титры антител к вирусу кори, тогда как аллергизация сохраняется длительно. Это обусловливает атипичное течение кори у привитых, заболевших спустя 5-7 лет после прививки. Имеются данные о связи вируса кори с так называемыми медленными инфекциями, протекающими с дегенеративными процессами в центральной нервной системе (хронические энцефалиты). В частности, у больных подострым склерозирующим панэнцефалитом находили высокие титры противокоревых антител. Однако в настоящее время из мозга умерших от подострого склерозирующего панэнцефалита выделено несколько штаммов вируса, которые по свойствам несколько отличались от вируса кори, а по антигенной структуре были ближе к вирусу чумы собак. Корь приводит к состоянию анергии, что проявляется в исчезновении аллергических реакций (на туберкулин, токсоплазмин и др.) у инфицированных лиц, а также в обострении хронических заболеваний (дизентерия, туберкулез и др.). Иммунодепрессия сохраняется несколько месяцев. Как установлено в странах Африки, в течение нескольких месяцев после вспышки кори заболеваемость и смертность среди детей, перенесших корь, в 10 раз больше по сравнению с детьми, которые не болели корью. С другой стороны, преморбидное состояние иммунной системы сказывается на клинической симптоматике и течении кори. Все более актуальной становится проблема кори у ВИЧ-инфицированных лиц.
Иммунитет после перенесенной естественной коревой инфекции стойкий. Повторные заболевания корью встречаются редко. Иммунитет после прививок более кратковременный (через 10 лет после прививки лишь у 36% вакцинированных сохраняются защитные титры антител).
Как проявляется корь: первые симптомы и осложнения болезни
Впервые симптомы заболевания корью были зафиксированы около двух тысячелетий назад. Вирус кори был выделен в 1967 г., а в 1969 г. удалось доказать, что именно корь является причиной склерозирующего энцефалита.
Вирус кори — это РНК-вирус, родственниками которого являются вирус чумки собак (кстати, человеческая противокоревая сыворотка эффективна для лечения собак) и вирус чумы рогатого скота.
Вирус чувствителен к факторам внешней среды — легко разрушается даже при слабом рассеянном свете (именно поэтому противокоревая вакцина выпускается во флаконах из темного стекла), при нагревании, в кислой среде, однако хорошо переносит замораживание — кровь больного сохраняет инфекционные свойства при — 72 °С в течение двух недель.
Отличительной особенностью вируса кори является его способность сохраняться в организме заболевшего в течение всей жизни, вызывая медленно текущую инфекцию (подострый склерозирующий панэнцефалит).
Как можно заразиться корью?
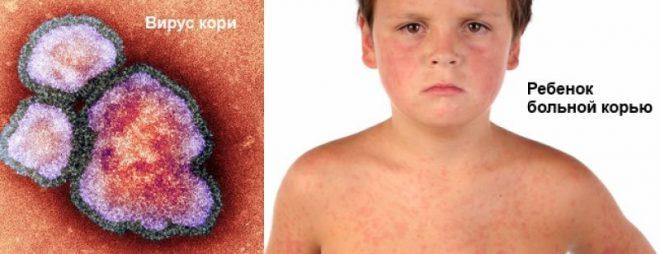
Заболевают только люди. Как передается корь человеку? Инфекция распространяется воздушно-капельным путем (в капельках слизи вирус сохраняет свои свойства в течение нескольких дней). Возможно, вирус передается через плаценту от матери к плоду. Ранее корь считалась исключительно детской инфекцией, однако тенденция последних лет показывает нарастание среди заболевших доли подростков и взрослых.
Корь, несмотря на более чем 30-летнюю историю вакцинопрофилактики, остается проблемой здравоохранения не только в развивающихся странах, но и в ряде развитых стран. По данным ВОЗ, корью ежегодно болеют не менее 40 млн. детей, причем регистрируется не более 10% из них.
Симптомы
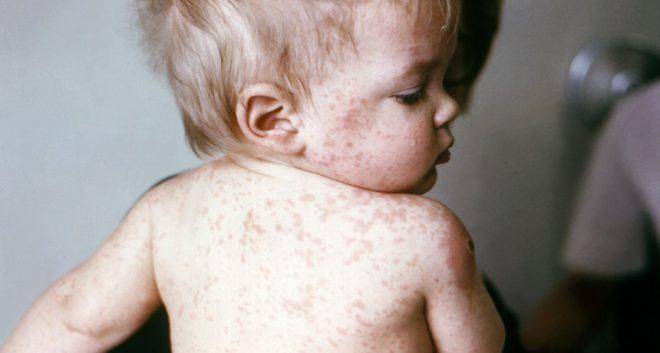
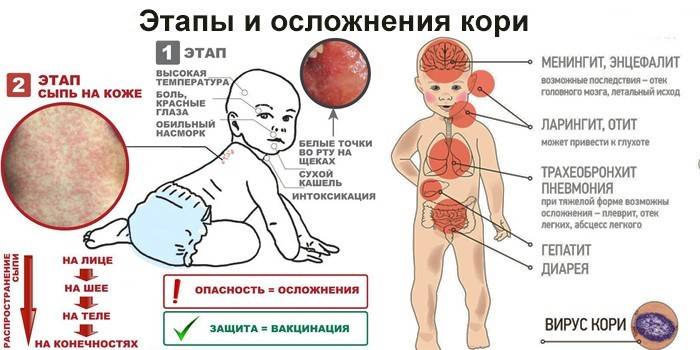
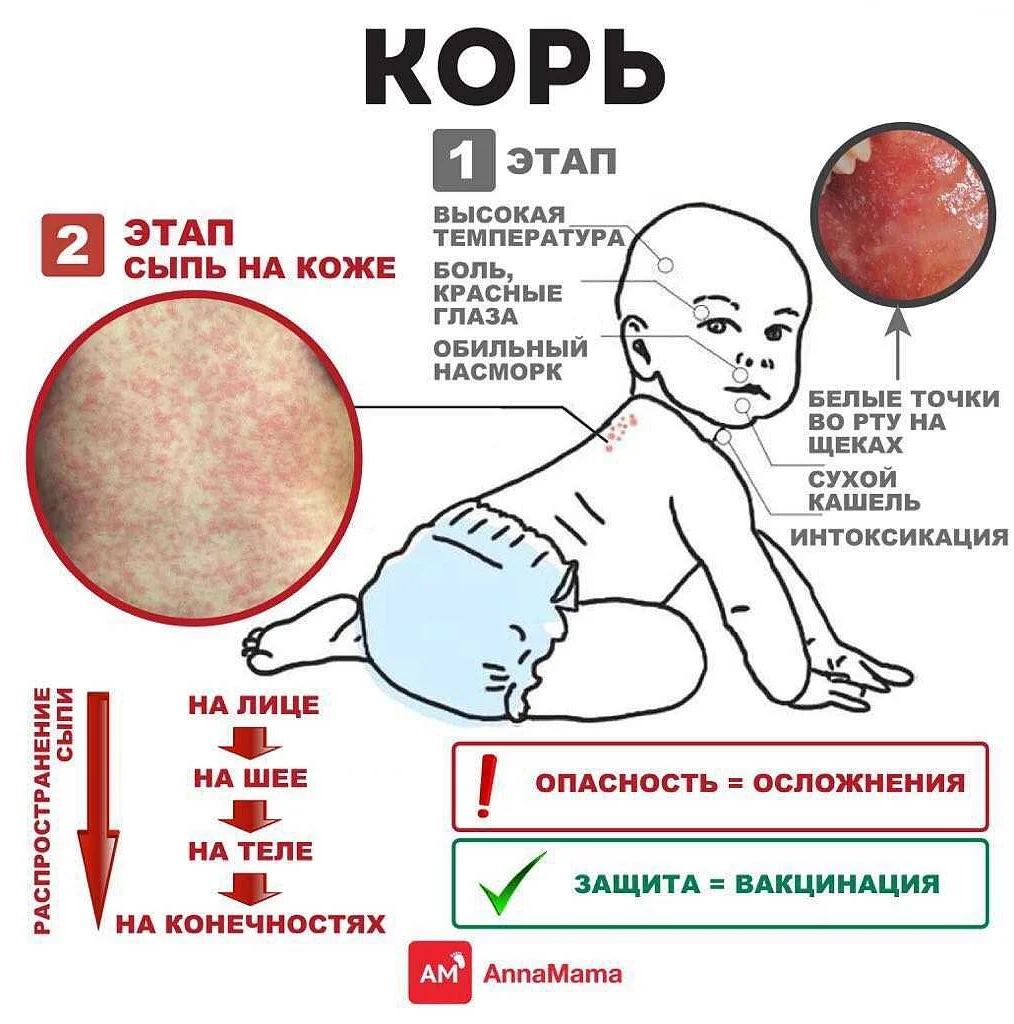
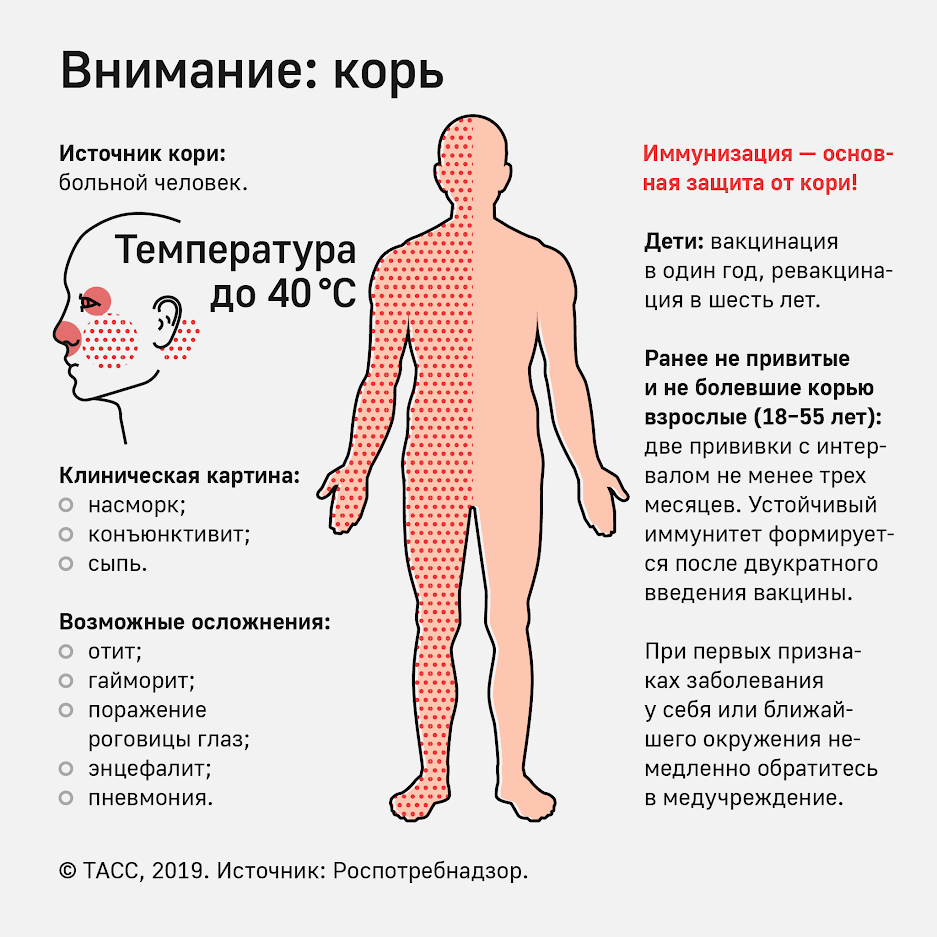
Инкубационный период в среднем длится около двух недель, колеблется в пределах 7-28 дней. На 5-6-й день болезни вирус из слизистой оболочки ротоглотки проникает в кровь, распространяясь практически по всем органам и тканям организма. Основной симптом болезни – сыпь — это результат размножения вируса в кожных покровах.
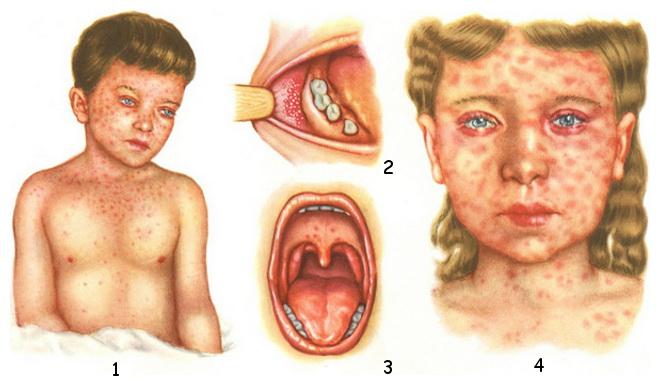
Вирус проникает и в слизистую оболочку глаз, вызывая другой признак кори — тяжелый конъюнктивит. На внутренней поверхности щек образуются характерные пятна Бельского—Филатова—Коплика, напоминающие скопление зерен манной крупы — результат размножения вируса в клетках слизистой оболочки рта.
Сыпь при кори — мелкая и обильная — способна, сливаясь, покрывать всю поверхность тела. Сначала сыпь выглядит как мелкие пятнышки, затем они превращаются в бугорки (папулы), склонные к разрастанию и слиянию друг с другом. В тяжелых случаях на коже образуются мелкие кровоизлияния.
Сыпь появляется на 3-й день от начала заболевания, распространяется по всему телу в течение следующих 3 дней и затем в течение 3 дней исчезает, оставляя легкую пигментацию.
Вирус кори (как и многие другие вирусы) предпочитает для размножения нервную ткань. Вирусный менингоэнцефалит (воспаление мозга и мозговой оболочки) является еще одной печальной «визитной карточкой» кори.
На этих фото показаны симптомы кори у детей и взрослых:
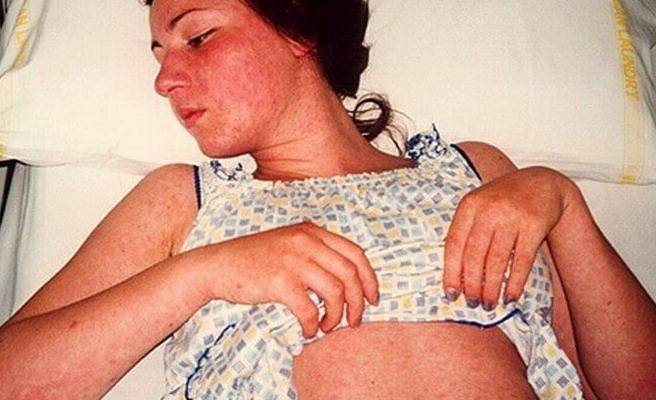
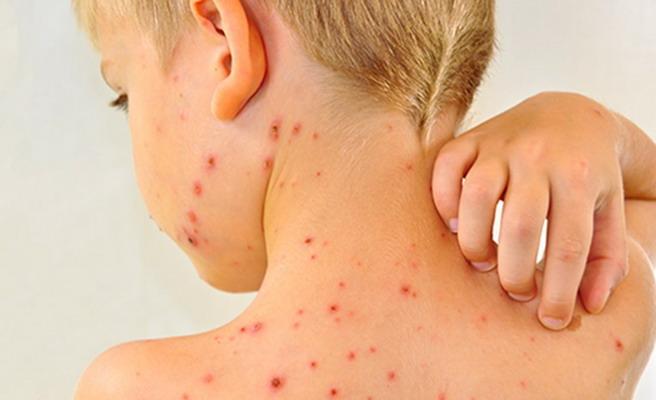
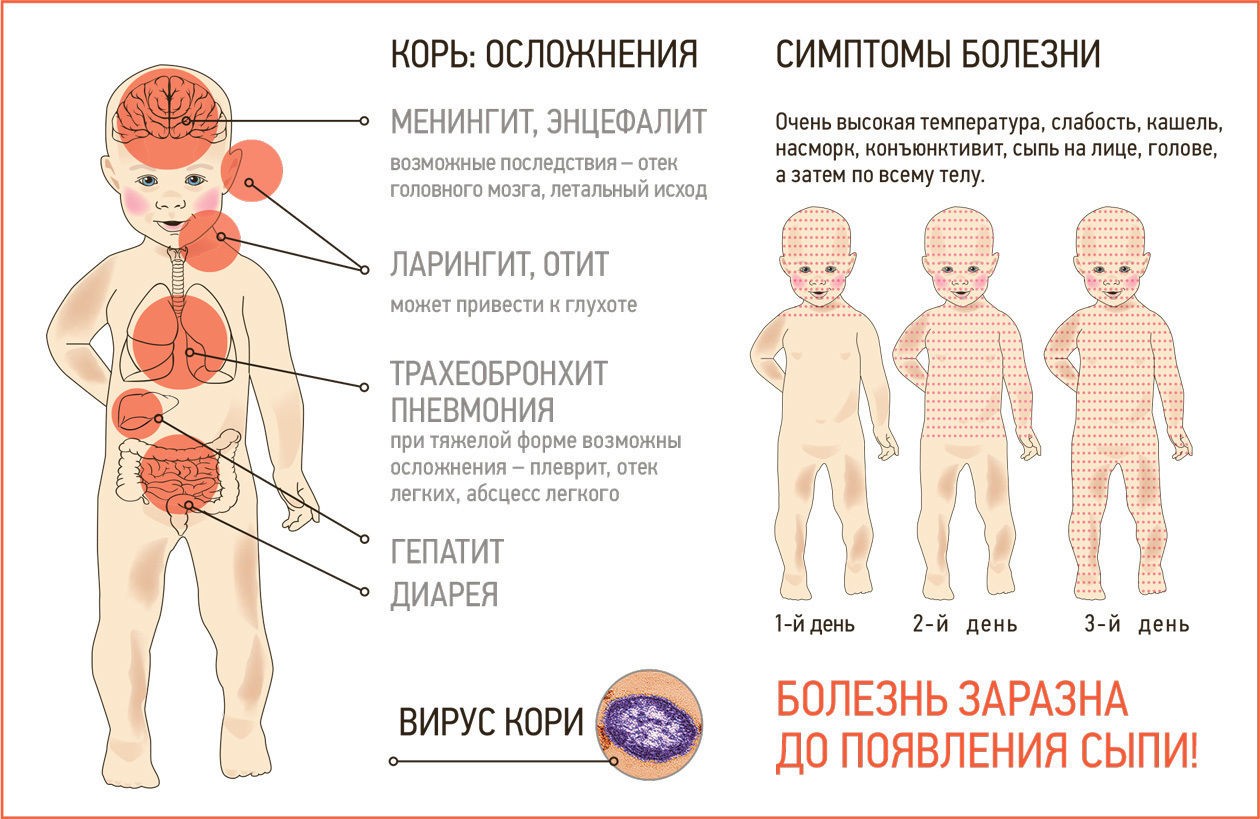
Осложнения
По оценкам ВОЗ, каждые 15 секунд в мире от коревого энцефалита погибает 1 ребенок, в год — более 2 миллионов детей. Летальность при поражении мозга достигает 40%. Другими осложнениями являются стоматит (воспаление слизистой оболочки рта), пневмония (воспаление легких). Инфекция приводит к образованию стойкого пожизненного иммунитета.
Основной причиной смертности от этого заболевания (1—3 на 1000 случаев в развитых странах) являются осложнения кори в виде пневмонии (воспаления бронхов и легких) и тяжелого энтероколита. Корь может приводить к пожизненной инвалидности вследствие поражения мозга, а также к развитию слепоты (поражения склер и роговицы) и глухоты.
Симптомы кори у детей на начальной стадии
Для кори характерны общая интоксикация организма, повышение температуры тела (до 40,5 градусов), конъюнктивит, воспаление слизистых оболочек во рту и в верхних дыхательных путях, красноватые высыпания на теле.
Болезнь может протекать типично (со всеми характерными симптомами) или атипично, когда симптомы слабо выражены или даже некоторые из них отсутствуют.
Возбудитель заболевания — вирус из семейства парамиксовирусов. Он передается от больного человека здоровому воздушно-капельным путем (при кашле, чихании, когда из верхних дыхательных отделов вырываются микрочастички слизи). Взрослые и дети, не имеющие иммунитета к данному заболеванию (не вакцинированные или не переболевшие), после контакта с больным в 95% случаев заражаются. Чаще всего болеют дети от одного до пяти лет, реже — взрослые (до 40 лет), у последних заболевание переносится гораздо тяжелее, чаще случаются осложнения.
Вирус гибнет вне человеческого тела уже через 2 часа (при комнатной температуре), а патогенные характеристики теряются через 2-4 минуты. Однако при более низких температурах он может сохраняться в течении нескольких дней. Разрушают вирус также солнечный свет, ультрафиолетовое излучение, дезинфекция.
Корь относится к так называемым «летучим» инфекциям, то есть вредоносные микроорганизмы заражают людей даже на большом расстоянии, переносясь с потоками воздуха. Можно заразиться, находясь и за 100 метров от больного. Известны случаи, когда вирус переносился по вентиляционным шахтам в многоквартирных домах. То есть если в подъезде есть больной корью ребенок, то все его жильцы рискуют заразиться, а если такой малыш посещает, например, детский сад, то подхватить инфекцию может любой ребенок или взрослый, бывающий в заведении.
Коварность этого заболевания в том, что инкубационный период достаточно длительный — от 6 до 21 дня. Больной может заразить окружающих с последних двух дней инкубационного периода до четвертого дня после появления высыпаний.
Корь у детей начинает проявляться с резкого повышения температуры — до 38,5-39 градусов, появляется насморк, «сухой» кашель, симптомы конъюнктивита (слизистые оболочки глаз воспаляются, начинают течь слезы, затем гнойные выделения, нередко развивается светобоязнь), могут увеличиться лимфоузлы, появиться головная боль, понос и рвота. Ухудшается общее самочувствие, ребенок становится вялым, капризным, беспокойным, нарушается аппетит и сон.
В первые дни заболевания еще до появления высыпаний на теле, изменяется состояние слизистых оболочек рта. На внутренней поверхности щек, на губах, на деснах появляются серо-белые пятнышки, окруженные красной каймой, размером с маковое зернышко (пятна Бельського-Филатова-Коплика). Слизистые оболочки рта становятся рыхлыми, тусклыми, шероховатыми. По этим симптомам можно диагностировать корь еще до появления сыпи на коже.
Она проявляется на 4-5 день болезни. Сначала небольшие розовые точки можно увидеть у ребенка за ушами, на носу, на лице. Со временем отметины увеличиваются в размере, часто несколько из них сливаются, создавая большие красноватые пятна на коже. Высыпание очень быстро распространяется по всему телу. На второй день после появления оно уже есть на лице, шее, плечах, туловище. На третий — сыпью покрыто уже почти все тело больного.
При появлении высыпки у ребенка может увеличиться температура, хотя за один-два дня до этого она немного снижается. Одновременно с проявлением сыпи на коже продолжаются обильные выделения из носа, проявления конъюнктивита, могут быть отеки на лице.
На четвертый-пятый день после появления высыпаний на коже начинается обратный процесс. Постепенно снижается температура. Отметины приобретают более темный, бурый оттенок, постепенно светлеют, начинают шелушиться. Высыпания полностью исчезают через 7-10 дней.
Специального лечения от кори нету, применяется симптоматическая терапия: промывание глаз, гигиена кожи, питьевой режим, сбалансированная диета, жаропонижающие и болеутоляющие средства. При неосложненном протекании заболевания больной ребенок может получать лечение и уход в домашних условиях. При осложнениях — только в условиях стационара.
Случаются такие осложнения заболевания кори: ларингит, трахеобронхит, пневмония, энцефалит.
Эффективной профилактикой этого заболевания медики называют вакцинацию.
Лечение кори
Лечение включает постельный режим при выраженной интоксикации, а также диету при развитии диареи. Этиотропное (противовирусное) лечение не разработано. Проводят уход за конъюнктивами, слизистыми рта. При выраженной интоксикации применяют большое количество жидкости.
В первые дни целесообразно внутривенное введение солевых и глюкозных растворов. Также необходимы антигистаминные, откашливающие средства. При высокой лихорадке – нестероидные противовоспалительные препараты.
В ранний период заболевания имеет смысл назначить препараты интерферона. Антибактериальная терапия проводится только после присоединения вторичной бактериальной микрофлоры и возникновении неспецифических осложнений.
Механизм развития заболевания
Возбудитель попадает на слизистую оболочку верхних дыхательных путей и с током лимфы направляется в лимфоузлы шеи, где начинает активно размножаться. После этого вирус проникает в кровь и распространяется по тканям и органам, формируя небольшие воспалительные уплотнения с многоядерными гигантскими клетками.
С появлением сыпи количество вирусных тел в крови больного человека начинает уменьшаться.
На пятый день от появления высыпаний больной становится неопасным для окружающих, поскольку вирус уже отсутствует в организме.
Также известно, что возбудитель кори обладает незначительной иммуносупрессивной активностью, вследствие чего часто наблюдаются бактериальные осложнения.
Опасность кори
В принципе само по себе рассматриваемое инфекционное заболевание не представляет никакой опасности – оно само по себе проходит и даже не требуется применения каких-либо специфических лекарственных средств. Но врачи утверждают, что очень опасными являются последствия и осложнения кори – именно они вынуждают Всемирную организацию здравоохранения «бить тревогу» по поводу распространения этой инфекции.
Вирус кори негативно воздействует на слизистые, максимально снижает уровень иммунитета ребенка, поэтому организм становится «широко открытыми воротами» для любой инфекции. Срок восстановительного периода для иммунной системы ребенка составляет 2-3 месяца после исчезновения всех симптомов кори! Наиболее частыми осложнениями кори являются:
- средний отит – характерен в качестве осложнения кори у детей младшего возраста (до 3 лет), протекает стремительно и практически во всех случаях переходит в хроническую форму;
- пневмония – чаще диагностируется у детей в возрасте от 5 лет и старше, которые переболели корью. Такое воспаление легких имеет быстрое развитие, часто приводит к отеку легких и летальному исходу;
- бронхит – ему подвержен организм ребенка с ослабленным иммунитетом в любом возрасте;
- ларингит – быстрое развитие, переход в хроническую форму отмечается в 9 случаях из 10.
Коревой вирус может поражать и центральную нервную систему – развиваются самые тяжелые последствия перенесенной кори:
- менингит – воспаление мозговой оболочки;
- энцефалит – воспаление головного мозга.
В свою очередь, менингит может приводить к гидроцефалии, поражениям слухового и зрительного нервов, что приводит к полной, необратимой слепоте и глухоте человека.
Важно: если педиатр предлагает госпитализацию ребенку с диагнозом корь, то отказываться нельзя – в лечебном учреждении пациент будет находиться под постоянным контролем специалистов, ему будет оказываться вся необходимая медицинская помощь (в том числе, и экстренная), что поможет максимально снизить риски развития опасных осложнений. Корь может привести и к расстройствам функционирования желудочно-кишечного тракта, в частности к нарушениям микрофлоры кишечника – это состояние требует длительного лечения и продолжительной реабилитации со строгими ограничениями в питании
Корь может привести и к расстройствам функционирования желудочно-кишечного тракта, в частности к нарушениям микрофлоры кишечника – это состояние требует длительного лечения и продолжительной реабилитации со строгими ограничениями в питании.
Список литературы
- Национальное руководство по педиатрии 2 том. «Геотар –медиа» Москва 2009 г.
- Н. В. Медуницин: Вакцинология 2 изд. Москва «Триада-Х» 2004 г.
- В. К. Таточенко: Иммунопрофилактика — 2009. Москва 2009 г.
- Л. Г. Кузьменко: Детские инфекционные болезни. Москва, издательский центр «Академия» 2009 г.
- В. Ф. Учайкин: Руководство по клинической вакцинологии «Геотар-медиа» Москва 2006 г.
- В. А. Алёшкин: Реализация программы ликвидации кори в системе стратегических инициатив Российской федерации по противодействию инфекционным болезням: итоги, достижения, перспективы. 2013 год.
- В. Н. Тимченко: Актуальные проблемы коревой инфекции. Педиатр Т.8. № 3, 2022 г.
Симптомы кори
Инкубационный период при кори составляет от 10 до 14 дней. Симптомы кори включают в себя:
- Лихорадку
- Сухой кашель
- Насморк
- Боль в горле
- Конъюнктивит
- Маленькие белые пятна с голубовато-белым центром на красном фоне, располагающиеся на слизистой щек (так называемые пятна Коплика-Филатова)
Кожная сыпь (см. также: Корь. Описание элементов сыпи.), в виде больших плоских пятен, которые часто сливаются; имеет этапность – начинается с лица и далее распространяется постепенно вниз, на туловище и конечности.
Заболевание имеет определенную этапность и занимает 2-3 недели:
- Заражение и инкубационный период: В первые 10 – 14 дней от контакта с зараженным человеком – нет никаких симптомов.
- Период неспецифических симптомов. Первым симптомом кори обычно является легкая или средней интенсивности лихорадка, которая нередко сопровождается постоянным кашлем, насморком, конъюнктивитом и болью в горле. Эта стадия является относительно легкой и продолжается два-три дня.
- Период сыпи. Сыпь состоит из маленьких красных пятен, некоторые из которых слегка приподняты над уровнем кожи (папулы). Скопления пятен и папул при кори придают коже диффузно-гиперемированный внешний вид. Сыпь сначала появляется на лице, особенно много ее за ушами и вдоль линии роста волос.
В течение следующих нескольких дней сыпь распространяется вниз: на руки, туловище, затем на бедра, голени и стопы. Одновременно с появлением сыпи резко нарастает лихорадка, достигая 40-41 градуса. Сыпь длится до шести дней и постепенно исчезает, начиная с лица, затем с рук, туловища и в последнюю очередь – с бедер и стоп.
Больной корью заразен около восьми дней: вирус начинает выделяться в окружающую среду за четыре дня до появления сыпи и заканчивает через четыре дня от появления первых элементов сыпи.
Когда обращаться к врачу
Позвоните своему врачу, если вы считаете, что Вы, или Ваш ребенок были в контакте с больным корью или уже заболели корью. Обсудите с врачом полноценность календаря прививок Вашего ребенка перед его поступлением в начальную школу, в колледж или до предстоящей международной поездки.
Причины заболевания корью
Причиной кори является вирус, который размножается в носу и горле зараженного ребенка или взрослого.
Когда больной корью человек кашляет или чихает, инфицированные капельки распыляются в окружающий воздух, после чего другие люди могут их вдохнуть. Зараженные капельки также могут осесть на поверхностях и оставаться активными на них в течение нескольких часов. Если здоровый человек прикоснется руками сперва к этим поверхностям, а затем потрет свой нос или глаза, он также может заразиться.
Факторы риска
- Отсутствие вакцинации. Если Ваш ребенок не имеет вакцины против кори, его риск заболеть при контакте с больным человеком гораздо выше, чем у привитых детей.
- Международные поездки. Если Вы путешествуете в развивающиеся страны, где корь является более распространенной, Вы подвержены более высокому риску инфицирования.
- Наличие дефицита витамина А. Если Ваш рацион беден витамином А, Вы подвержены более высокому риску заражения, а также более высокому риску тяжелого течения болезни.
Реакция на прививку от кори

реакция на прививку
Для иммунопрофилактики используют живую ослабленную вакцину. Это и пугает многих родителей, провоцируя слухи о плохой переносимости. На самом деле пользы от введения противовирусного препарата намного больше, чем последствий от его введения.
Легче подготовиться к вакцинации, когда знаешь какие могут быть последствия прививки от кори. Их разделяют на местные и общие реакции.
- Местные беспокоят не более двух дней и характеризуются возникновением отёка тканей и покраснения в месте введения вакцины.
- К общим реакциям относится гиперемия или покраснение зева, насморк, редкий лёгкий кашель и развитие конъюнктивита или воспаления слизистой оболочки глаза.
- Иногда бывает недомогание, снижение аппетита, кореподобная сыпь и носовое кровотечение.
- После прививки от кори, возможно, повышение температуры, которая может произойти не сразу, а спустя 6 дней.
 По степени и симптомам, сопровождающим процесс вакцинации, реакции на прививку от кори делятся:
По степени и симптомам, сопровождающим процесс вакцинации, реакции на прививку от кори делятся:
- на слабые, когда температура повышается незначительно, не более чем на 1 °C, в это время у ребёнка практически отсутствуют все вышеназванные симптомы интоксикации;
- реакции на прививку от кори средней степени тяжести сопровождаются повышением температуры до 37,6–38,5 °C с умеренно выраженными симптомами интоксикации;
- сильные проявления после прививки характеризуются высокой температурой и выраженными, но кратковременными симптомами слабости, появления кашля, сыпи, покраснения горла.
Такую картину можно наблюдать после введения моновакцины, когда в состав препарата входит защита только от кори. При совмещённых вакцинах возможны другие проявления, которые возникают в ответ на введение, к примеру, ещё и компонентов от паротита или краснухи (боли в суставах, воспаление слюнных желёз).
Поcтвакцинальные реакции
Все коревые вакцины содержат живые ослабленные (аттенуированные) вирусы кори. Коревая вакцина слабо реактогенна. Вакцинация против кори, как правило, не сопровождается никакими клиническими проявлениями. У большинства детей никаких поствакцинальных реакций не наступает. Из числа нежелательных поствакцинальных явлений может отмечаться повышение температуры тела (как правило, не выше 37-38С), легкое недомогание в течение 2-3 дней. У детей, склонных к аллергическим реакциям, может появляться кореподобная сыпь (с 4 по 15 день после вакцинации). Серьезные осложнения – крайне редки.
Профилактика Кори у детей:
Больных корью детей изолируют минимум на 4 дня с момента высыпаний. Если болезнь осложнена пневмонией, изоляцию продлевают, она длится минимум 10 дней.
Информацию о заболевшем и о контактировавших с больным передают в соответствующие детские учреждения. Детей, которые не болели корью и контактировали с больным ребенком, не допускают в детсады и школы (первые 2 класса) на протяжении 17 дней со дня контакта. Если дети получили иммуноглобулин в качестве профилактики, они нге допускаются в детсады и ясли до 21 дня. Первые 7 дней от начала контакта ребенок может посещать детское учреждение, поскольку инкубационный период при кори не бывает короче 7 дней. Детей, переболевших корью, а также привитых живой коревой вакциной и взрослых не разобщают.
Специфическая профилактика кори. Используют иммуноглобулин человека нормальный, приготовленный из донорской крови. Его используются для экстренной профилактики (в дозе 3 мл) лишь тем детям, которые контактировали с больным корью, и которым противопоказана прививка вакциной, или детям, которым прививки не показаны в связи с маленьким возрастом. При введении иммуноглобулина не позже 5-го дня от момента контакта, он даст максимальный профилактический эффект.
Активную иммунизацию проводят с помощью живой коревой вакцины, которая изготавливается под руководством А. А. Смородинцева из вакцинного штамма Л-16. Также используются заграничнеы препараты приорикс и MMR. Введение вакцины восприимчивым детям вызывает иммунную реакцию, которая выражается в появленииспецифических коревых антител, у 95—98% привитых.
Антитела накапливаются спустя 7-15 дней после вакцинации. А через 1-2 месяца наблюдается самый высокий уровень антител в крови. Титр антител начинает снижаться спустя 4-6 месяцев после вакцинации ребенка. Длительность иммунитета, приобретенного в результате активной иммунизации, пока не установлена (срок наблюдения до 20 лет).
После введения живой коревой вакцины на 4-15 день может повыситься температура, появится конъюнктивит, катаральные симптомы, иногда появляется также сыпь. Такая реакция обычно длится не дольше двух-трех дней. Вакцинальные реакции не могут послужить опасением заражения окружающих детей и взрослых.
Обязательные прививки против кори живой вакциной проводятся не болевшим корью в 12-месячном возрасте, повторная вакцинация проводится по достижению ребенком 6 лет. Вакцина вводится единоразово под кожу в дозе 0,5 мл. Чтобы не возникали эпидемии кори, 95% детей должны обладать иммунитетом, приобретенным от вакцинации либо в следствие перенесенной болезни. Повсеместное введение активной иммунизации против кори способствовало резкому снижению заболеваемости этой инфекцией, особенно у детей дошкольного и школьного возраста. В условиях массовой активной иммунизации среди заболевших корью увеличивается доля детей старшего возраста и взрослых.
Для экстренной профилактики кори используют живую коревую вакцину, а также чтобы купировать вспышки в детсадах, школах, гимназиях и пр. В этом случае необходима срочная вакцинация всех, кто контактировал с больным (исключение составляют дети до 1 года жизни), у кого нет сведений о перенесенной кори или вакцинации. Вакцинация, проведенная в очаге инфекции и ранние сроки инкубационного периода (до 3-го дня), купирует распространение кори в коллективе. Противопоказаний к прививке против кори нет.