Лечение
Лечение пилоростеноза у детей
проводится преимущественно хирургическим методом. Вид операции выбирают, учитывая различные факторы:
- общее состояние ребенка;
- отклонения от нормы показателей лабораторных исследований;
- степень обезвоживания тканей;
- наличие индивидуальных особенностей.
 Лечение при помощи хирургического вмешательства
Лечение при помощи хирургического вмешательства
предусматривает специальную подготовку. На протяжении нескольких дней ребенку ставят капельницы с глюкозно-солевыми и белковыми растворами, что приводит к восстановлению водного баланса организма. При этом ребенок получает все необходимые питательные вещества.
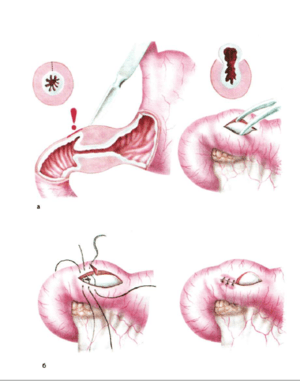
После подготовки малышу делают операцию. У детей обычно проводят пилоротомию по Фреде-Рамштедту. Это операция, позволяющая по максимуму сохранить целостность пищеварительного тракта. Во время оперативного вмешательства хирург рассекает серозную оболочку, утолщенный мышечный слой. Слизистую оболочку при этом не затрагивают, швы на пересеченные мышечный и серозный слои не накладывают.
Разомкнув плотное кольцо, расположенное вокруг выходного отдела желудка, добиваются уменьшения давления на слизистую оболочку. В результате этого она расправляется, формируя нормальный диаметр просвета привратника и устраняя в итоге пилоростеноз.
Если состояние ребенка тяжелое
, то это не является противопоказанием к операции, так как в противном случае заболевание приводит к летальному исходу. После хирургического вмешательства малыша оставляют в стационаре, пока его состояние не улучшится. Проводят курс реабилитации, во время которого увеличивают количество потребляемой пищи небольшими порциями.
Сначала ребенку дают две ложки физиологического раствора и следят за перистальтикой желудка. Если она будет в пределах нормы, то малыша кормят сцеженным грудным молоком в объеме 20 – 25 мл. Кормления нужно проводить часто, до 10 раз в день, увеличивая постепенно количество молока. Через неделю порцию доводят до нормальных пищевых нагрузок.
Прогноз
 Пилоростеноз после лечения хирургическим способом
Пилоростеноз после лечения хирургическим способом
заканчивается выздоровлением, развитие детей проходит без отклонений от нормы, никаких нарушений со стороны желудочно-кишечного тракта не происходит. После операции у ребенка может появиться рвота, но такие случаи единичны и проходят сами по себе.
Пилоростеноз у детей при несвоевременной диагностике и несвоевременном лечении может закончиться смертью ребенка из-за сильного обезвоживания и его осложнений. Если недуг был диагностирован вовремя с последующим оперативным лечением, то гарантирован благоприятный исход.
Таким образом, пилоростеноз у новорожденных, симптоматика, диагностика и лечение которого были рассмотрены, является очень серьезным заболеванием. Его основной симптом – обильная рвота
, которая быстро приводит к обезвоживанию организма, что очень опасно для здоровья
Именно поэтому очень важно вовремя лечить пилоростеноз
При возникновении рвоты у вашего ребёнка, не стоит паниковать, а следует обратиться к педиатру, который осмотрит малыша и назначит дополнительные обследования.
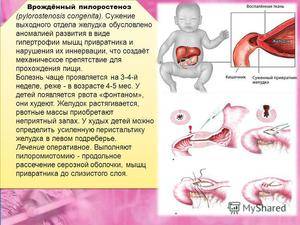
Симптомы
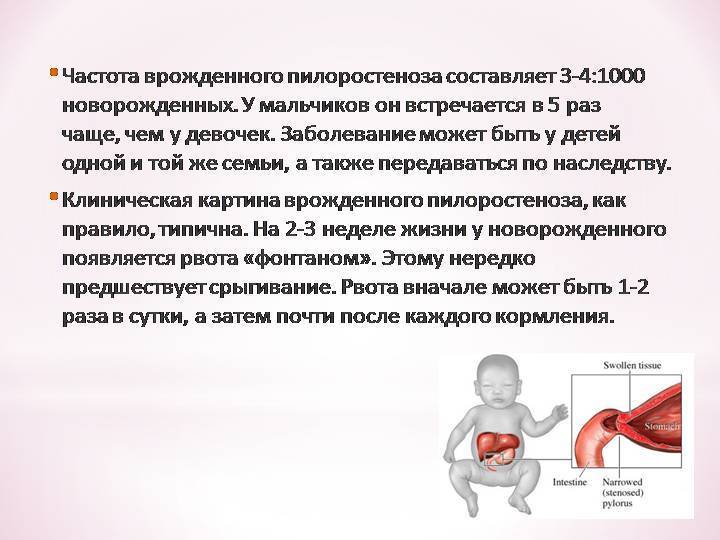
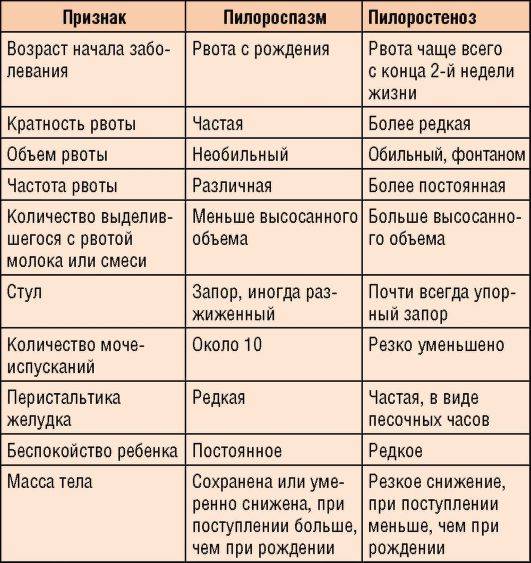
Срыгивание и рвота — характерные симптомы для пилороспазма и для пилоростеноза, но выраженность и частота их при этих состояниях различна. При пилороспазме частота и объем непостоянны, даже могут полностью отсутствовать в отдельные дни. Рвота появляется с рождения. В рвотных массах нет патологических примесей, а количество рвотных масс, меньше количества полученного молока. Признаки обезвоживания отсутствуют или незначительно выражены, дети прибавляют в весе, но недостаточно по возрасту. Стул у ребенка ежедневный и не изменен. Характерно беспокойство ребенка, он криклив и отмечается нарушение сна. При осмотре живота не определяется видимая перистальтика желудка и патологических образований и болезненности в эпигастрии не обнаруживают.
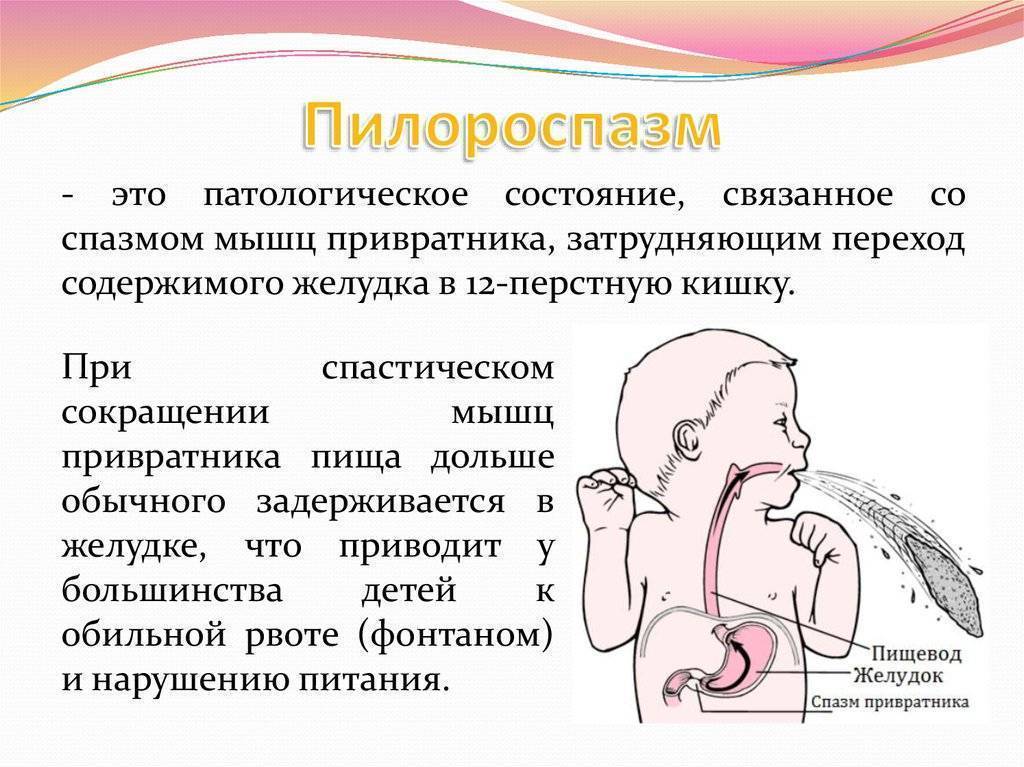
Симптоматика пилороспазма у новорожденных более выражена. В конце второй-третьей недели от рождения появляется рвота «фонтаном», которая является основным симптомом этого заболевания. Она возникает между кормлениями — сначала через 15 минут после него, а позже этот интервал удлиняется. Это связано с тем, что желудок ребенка постепенно расширяется. Рвота сначала имеет периодический характер, а позже возникает после каждого кормления. Количество рвотных масс больше, чем объем, полученный ребенком за одно кормление.
Рвотные массы представлены створоженным молоком и не содержат примеси желчи. Крайне редко рвотные массы содержат прожилки крови (примесь крови из травмированных мелких сосудов или слизистой). Из-за постоянной рвоты ребенок остается голодным, беспокойным и к следующему кормлению имеет повышенный аппетит.
В 90-95% случаев у младенцев появляется склонность к запорам, что связано с недостаточным поступлением пищи в кишечник (ложный запор). Кал имеет темно-зеленый цвет из-за желчи, которая продолжает поступать в кишечник. В результате обезвоживания у детей уменьшается количество мочи и количество мочеиспусканий. При этом моча становится концентрированной темно-желтого цвета.
Вследствие упорной рвоты развивается истощение и обезвоживание, поэтому симптоматика пилоростеноза обязательно включает потерю веса. Вес ребенка оказывается меньшим, чем при рождении. У детей с упорной рвотой отмечается не только отставание в физическом развитии, но и выявляется железодефицитная анемия, происходит сгущение крови. Из-за потерь калия и хлора с рвотными массами и водой развиваются электролитные нарушения.
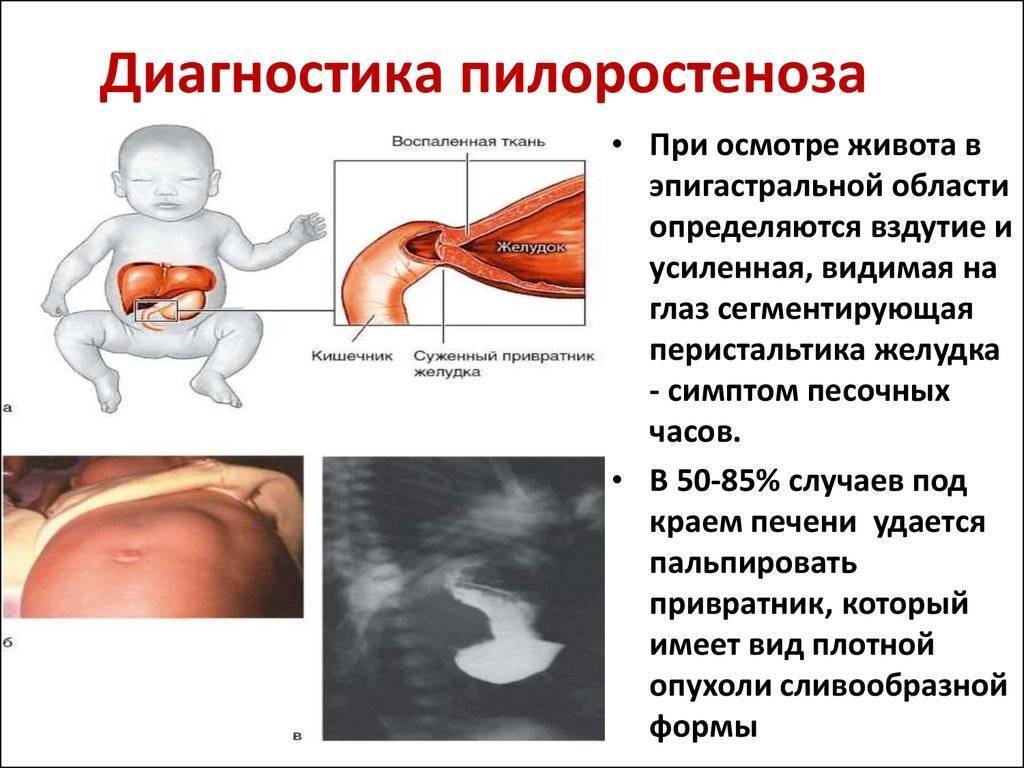
При осмотре живота часто определяется его вздутие и усиленная перистальтика желудка, которая напоминает «песочные часы». Родители описывают этот симптом так: «по животу ходят волны». Наличие перистальтики желудка — это наиболее важный симптом сужения привратника. Перистальтические волны можно вызвать поглаживанием в области желудка или если дать ребенку воды. На перистальтику малыш реагирует плачем, иногда появляется рвота. При прощупывании живота между пупком и мечевидным отростком справа определяется уплотненный пилорический отдел желудка в форме сливы.
Симптомы пилороспазма у взрослых в большинстве случаев включают спастическую боль в эпигастрии. У больных появляется ощущение тяжести и боли в области желудка, возможна небольшая потеря веса, тошнота, периодическая рвота и приступы интенсивной боли в подложечной области в виде колик. На высоте боли при длительном приступе снижаться количество выделяемой мочи. После приступа боли наступает мочевой криз — отделяется светлая моча в большом количестве.
Лечение
Лечение пилороспазма у новорожденных заключается в консервативном ведении больного. Прежде всего следует:
- Строго следить за кормлением малыша. Необходимо дробное кормление, которое заключается в увеличении количеств кормлений и уменьшении разового объёма. Ребенка нужно кормить каждые 1,5-2 часа и при естественном вскармливании по 5-7 минут.
- Использовать смеси с загустителями. При естественном вскармливании перед каждым кормлением дают по 30 мл специализированной смеси (Нутрилон антирефлюкс, Фрисовом, Нестаргель, Семпер Лемолак).
- Рекомендуется включить в питание щелочное питье. Это может быть щелочная минеральная вода, лишенная газа, которую дают перед приемом пищи по 15-20 мл.
- Обязательно после каждого приёма пищи носить ребенка в вертикальном положении 20-40 минут. Аккуратно придерживая голову, ребенку придают «висячее» положение, при этом нельзя сдавливать живот и перекручивать малыша. По истечении 40 минут его можно положить на живот.
Пилороспазм у новорожденных поддается коррекции не только правильным режимом питания и положением, но и созданием спокойной обстановки и комфортных условий пребывания малыша — отсутствие громкого шума, яркого света, мигания и прочих раздражителей, включая резкие запахи.
В более взрослом возрасте пищу также нужно давать малыми порциями. Обязательно контролировать температуру пищи (исключению подлежит горячая или холодная еда). Лучше и легче усваивается пища в полужидком состоянии, поэтому она должна преобладать в рационе. Исключаются блюда, вызывающие раздражение желудка (соленые, маринованные и жареные). Нужно избегать насильственного кормления ребенка и перекармливания: если он отказывается от еды, не кормите его насильно.
Пилороспазм, как состояние повышенного спазма гладких мышц, сопровождающееся спастической болью, купируется введением спазмолитических средств и анальгетиков. Для устранения спазма и улучшения транзита пищи показано применение холинолитиков и миотропных спазмолитиков.
- Из М-холинолитиков детям рекомендуют атропин в разведении 4-5 раз в день.
- Из миотропных спазмолитиков — Но-шпу в жидком виде, 3 раза в день.
- Нейролептик с миорелаксирующим действием Аминазин.
- Седативная терапия (Валериана, отвар пустырника, Ново-Пассит).
- При обезвоживании назначают солевые растворы внутрь или внутривенно.
- Лечение витамином B1 нормализует тонус и нервно-мышечную передачу. Витамины дают ребенку внутрь или вводят внутримышечно. Питание матери также необходимо обогащать витаминами группы В.
- Рекомендуется согревающие процедуры на область желудка перед кормлением.
- Общий расслабляющий массаж.
Пилороспазм у взрослых также устраняется спазмолитиками и М-холинолитиками, но выбор препаратов более широкий. Миотропные спазмолитики способствуют расслаблению гладких мышц, а это сопровождается снижением тонуса и давления в пилорическом отделе желудка, улучшением кровоснабжения и восстановлением пассажа содержимого. Примером может служить Дюспаталин, который снижая тонус спазмированной мускулатуры, не оказывает влияния на перистальтику.
Показаны также комбинации спазмолитических средств с анальгетиками (Спазмалгон, Реналган, Спазмил-М, Баралгин М, Максиган). Применение транквилизаторов, снижающих тревогу, также дает хороший эффект.
Как мы выяснили ранее, пилоростеноз — это органическая патология. В связи с этим лечение пилоростеноза заключается в оперативном вмешательстве. Для обследования ребенок госпитализируется и на обследование отводится 3-7 дней, в течение которых уточняется диагноз и решается вопрос об операции. Истощенным детям до операции переливают кровь и вводят растворы под кожу и через прямую кишку.
Петракова Ирина Адольфовна
4 отзываЗаписаться
Подобрать врача и записаться на прием
- Миотропные спазмолитики и комбинированные препараты: Но-шпа, Дюспаталин, Дроверин, Мебеверин, Необутин, Папаверин, Тримедат, Спазмомен, Спазмалгон, Реналган, Спазмил-М, Баралгин М, Максиган.
- М-холинолитики: Атропина сульфат, Бускопан, Метацин.
- Инфузионные растворы: Натрия хлорид 0,9%, раствор Глюкозы, Дисоль, Трисоль, Ацесоль, Рингера ацетат.
Особенности лечебной терапии
Лечение новорожденного ребенка от пилороспазма, пилоростеноза ведется под строгим наблюдением педиатра. Если не предпринять срочных мер, этот недуг может привести к осложнениям, в частности к обезвоживанию, угрожающему жизни малыша.
При легкой стадии пилороспазма новорожденным показано следующее: их нужно часто выкладывать на живот, до еды пить по 2 чайных ложки минеральной щелочной воды, питание дробное и маленькими порциями, после кормления нужно держать ребенка вертикально в течение пятнадцати минут.
Что касается детей старшего возраста, то им показана специальная лечебная диета. Она состоит из тушеных, вареных блюд. Продукты должны быть измельчены, чтобы избежать нагрузки на ЖКТ
Важно ограничить потребление сладостей, напитков газированных, специй. Питаться следует дробно шесть раз в день
Для лечения потребуются следующие медикаментозные препараты: блокаторы рецепторов гистаминовых, спазмолитические средства (Гидрохлорид Папаверина и Дротаверин), комплексные витамины, седативные препараты (настойка пустырника, валерианы), миорелаксанты (сульфат Атропина, Гидроаратат Платифиллина). В качестве дополнительных препаратов назначают средства для нормализации водно-щелочного баланса, кишечной микрофлоры. В некоторых случаях требуется госпитализация новорожденных детей в стационар вместе с мамой.
Пилороспазм и пилоростеноз желудка – достаточно опасные заболевания, способные вызвать обезвоживание, сбой работы внутренних органов. При несвоевременном лечении есть риск летального исхода грудничка. При обнаружении признаков недуга срочно посетите доктора.
Врожденные патологии у детей объясняются разными факторами: генетикой и нарушениями в течении беременности. Пилоростеноз относится к обратимым заболеваниям, после которых восстанавливается нормальная жизнедеятельность организма ребенка
Важно вовремя обратить внимание на симптомы, которые указывают на пилоростеноз у новорожденных
Основные причины одышки при заболеваниях легких
- Нарушения вентиляции легких. Основные причины: астма, эмфизема, хронический бронхит, бронхоэктазы.
- Уменьшение объема движений стенок грудной клетки. Причины: кифосколиоз.
- Ослабление дыхательной мускулатуры. Причины: синдром Гийена-Барре, миастения. Вызывают увеличение дыхательных усилий.
- Скопление экссудативной жидкости в плевральной полости. Вызывает одышку за счет усиления дыхательной работы и стимуляции легочных рецепторов при ателектазе паренхимы легкого.
- Нарушения газообмена. Сопровождают пневмонию, отек легких, удушье (аспирационная пневмония и острый респираторный дистресс-синдром).
- Повышение дыхательной активности с последствием в виде гипервентиляции. Возникает при острой гипоксемии и гиперкапнии из-за стимуляции легочных рецепторов в случае легочной эмболии, интерстициального отека легких, острого бронхиального спазма и т.д.
Компенсация гипоксемии в случае заболеваний легочных сосудов, интерстициальных заболеваний легких или застоя в легочном кровообращении не снижает одышку, поскольку является следствием прямой стимуляции легочных рецепторов.
Все патологии дыхательной системы, сопровождающиеся одышкой:
- астма;
- пневмония;
- бронхит;
- бронхиолит;
- ларингит;
- трахеит;
- аллергический ринит;
- ХОБЛ — хроническая обструктивная болезнь легких;
- тромбоэмболия легочной артерии — сгусток крови в легочной артерии;
- интерстициальная болезнь легких;
- отравление угарным или углекислым газом;
- пневмоторакс — коллапс легких;
- муковисцидоз;
- инфаркт легких;
- обструкция верхних дыхательных путей;
- дыхательная недостаточность;
- плеврит — воспаление оболочки, окружающей легкие;
- отек легких — избыток жидкости в легких;
- легочная артериальная гипертензия — высокое кровяное давление в кровеносных сосудах легких;
- саркоидоз — гранулематозное заболевание, поражающее в основном легкие;
- туберкулез;
- рак легких;
- рак гортани;
- эмфизема легких;
- респираторная аллергия;
- асбестоз;
- СОАС — синдром абструктивного апноэ во сне;
- бронхоэктазы.
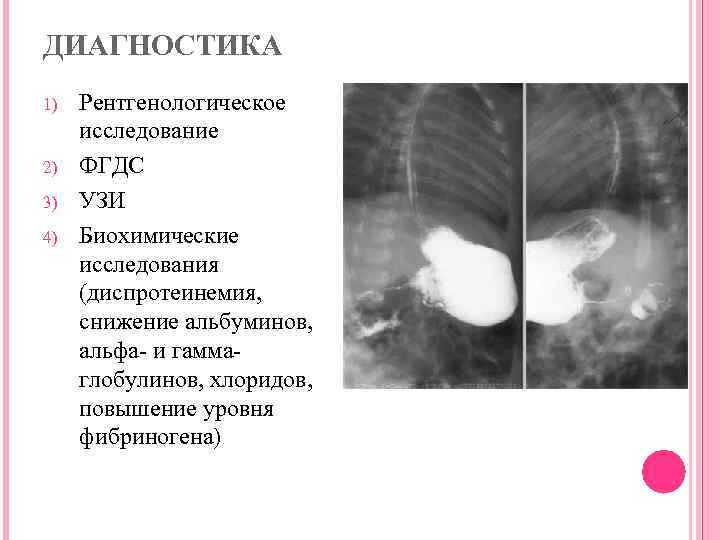
Диагностика
Установление правильного диагноза носит комплексный характер, однако наибольшей диагностической ценностью обладают инструментальные обследования. Перед их назначением диагностика проходит несколько этапов.
Первичная диагностика направлена на:
- проведение опроса пациента или его родителей;
- изучение истории болезни и анамнеза жизни пациента;
- выполнение тщательного физикального осмотра, который обязательно должен включать в себя пальпацию передней стенки брюшной полости – для выявления специфических признаков недуга.
Такие мероприятия позволят гастроэнтерологу выяснить некоторые причины формирования недуга, а также определить стадию его протекания.
Лабораторные исследования направлены на общее и биохимическое исследование крови, мочи, а также микроскопическое изучение каловых масс.
К инструментальным методам можно отнести:
- УЗИ – это самый распространённый и эффективный способ, необходимый для обнаружения подобного заболевания. Во время процедуры отмечается утолщение привратника и увеличение его объёмов, а именно толщины – на четыре миллиметра, длины – примерно на полтора сантиметра;
- ФЭГДС – это эндоскопическая процедура изучения внутренней поверхности пищевода, желудка и 12-перстной кишки. Осуществляется при неинформативности предыдущего обследования;
- рентгенографию поражённого органа – применяется в редких случаях.
Такие мероприятия помогают клиницисту не только поставить правильный диагноз, но также провести дифференциальную диагностику такого расстройства с такими недугами, как:
- ГЭРБ;
- грыжа пищеводного отверстия диафрагмы;
- кишечная непроходимость;
- атрезия или стеноз ДПК;
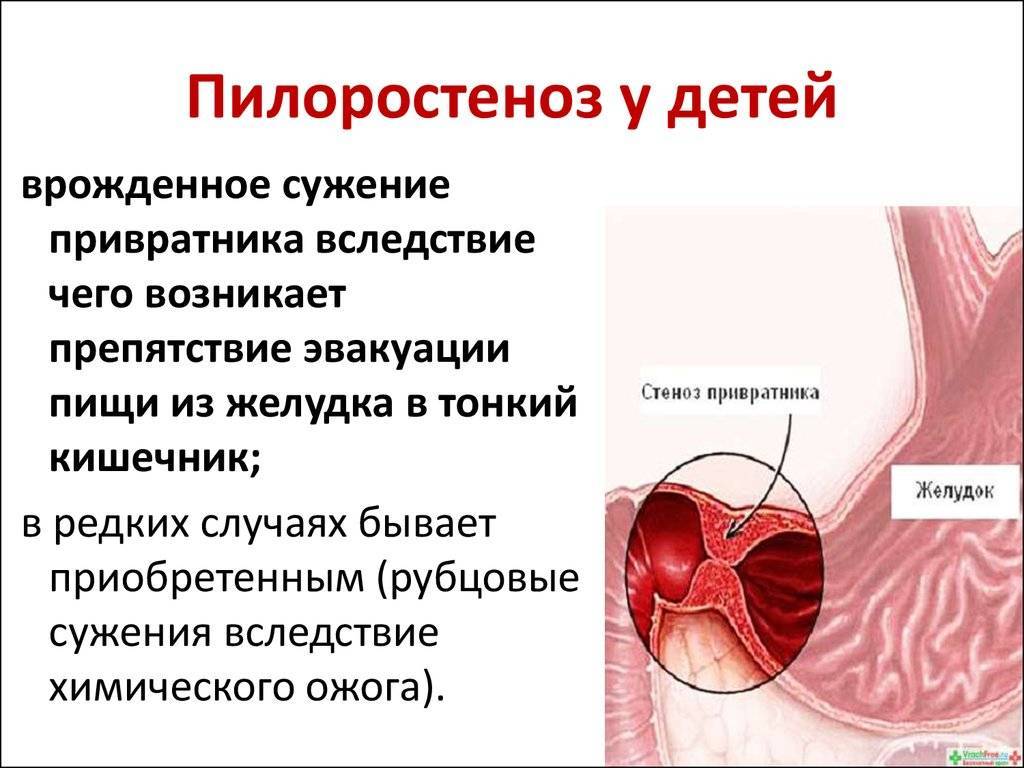
- пилороспазм. Пилоростеноз и пилороспазм – это два очень похожих состояния, характеризующиеся сужением привратника желудка. Отличием является то, что в первом случае патология обуславливается чрезмерным разрастанием мышц, а во втором – сужение обуславливается напряжением и сокращением мышц этого органа. Оба состояния обратимы, но только пилороспазм не требует хирургического вмешательства.
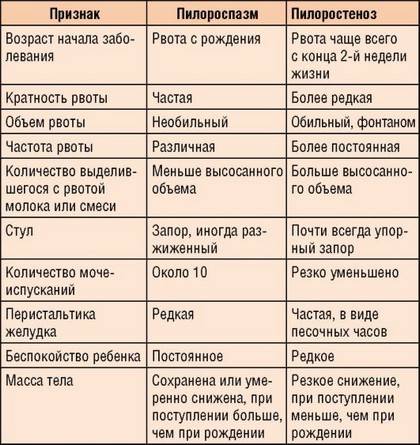 Отличительные признаки пилороспазма и пилоростеноза
Отличительные признаки пилороспазма и пилоростеноза
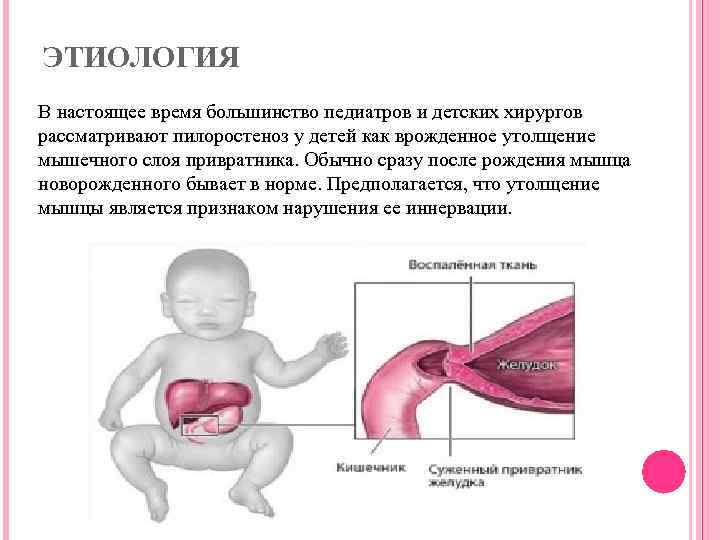
Этиология
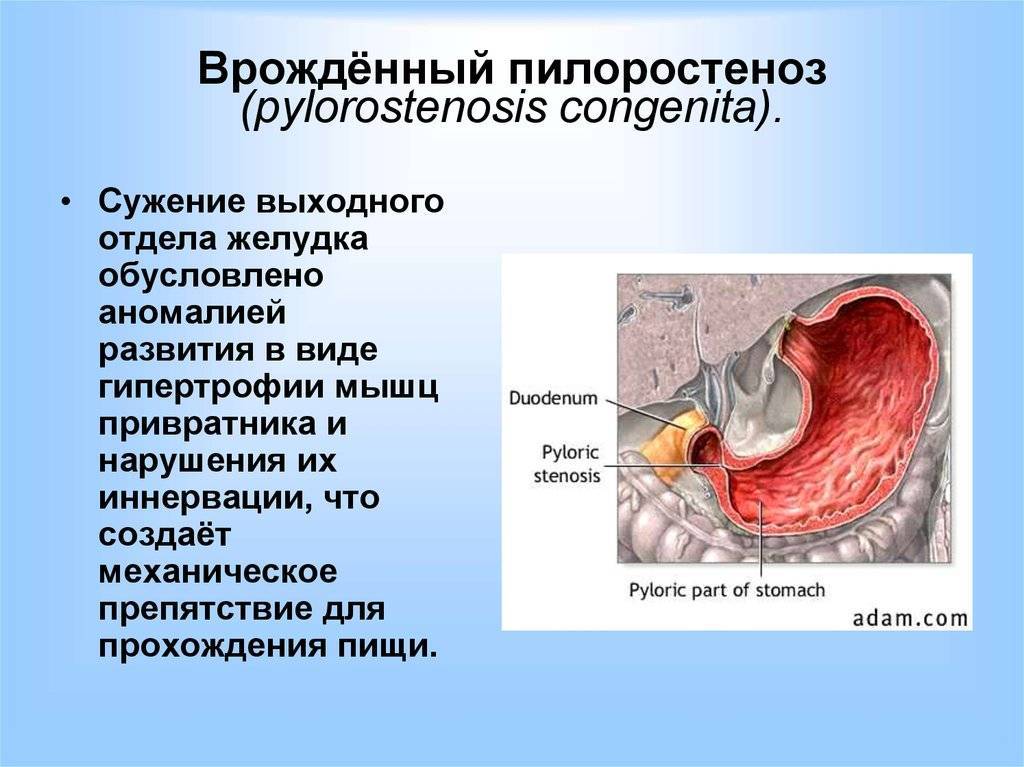
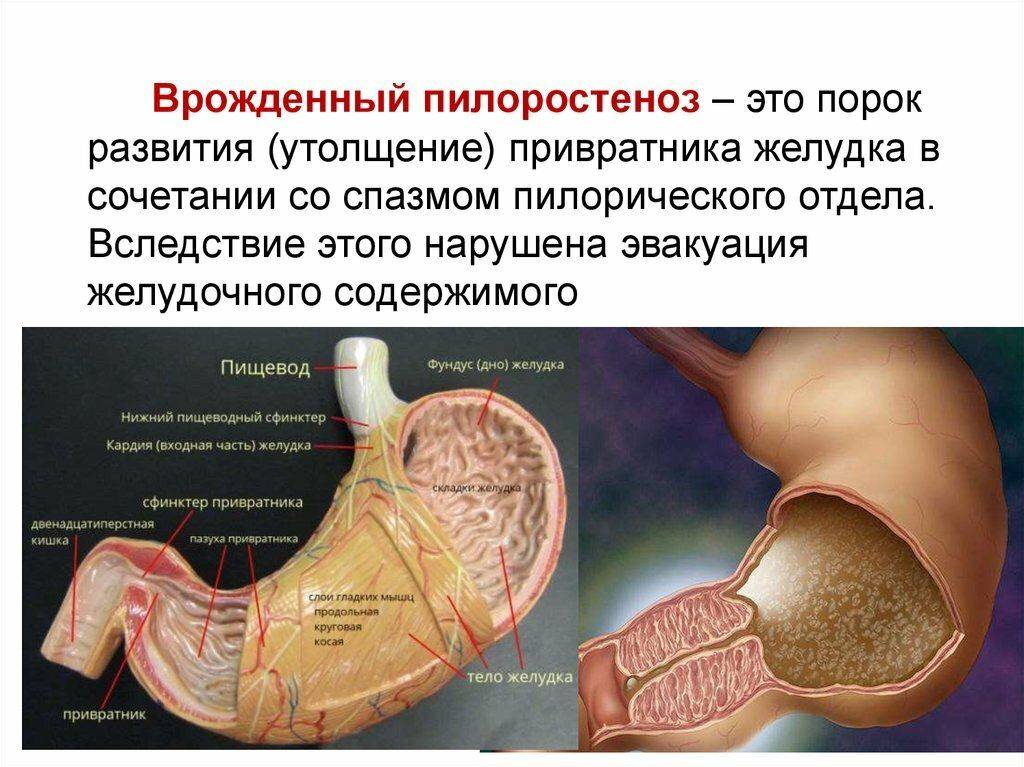
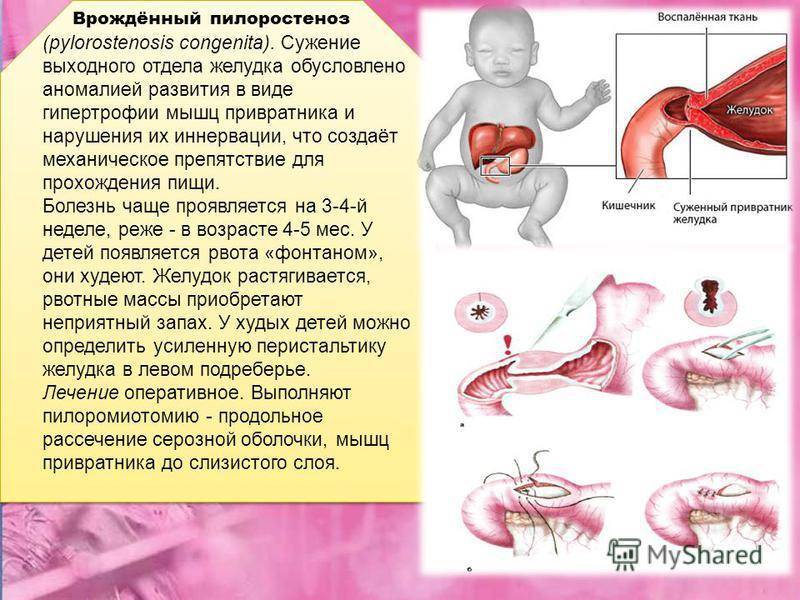
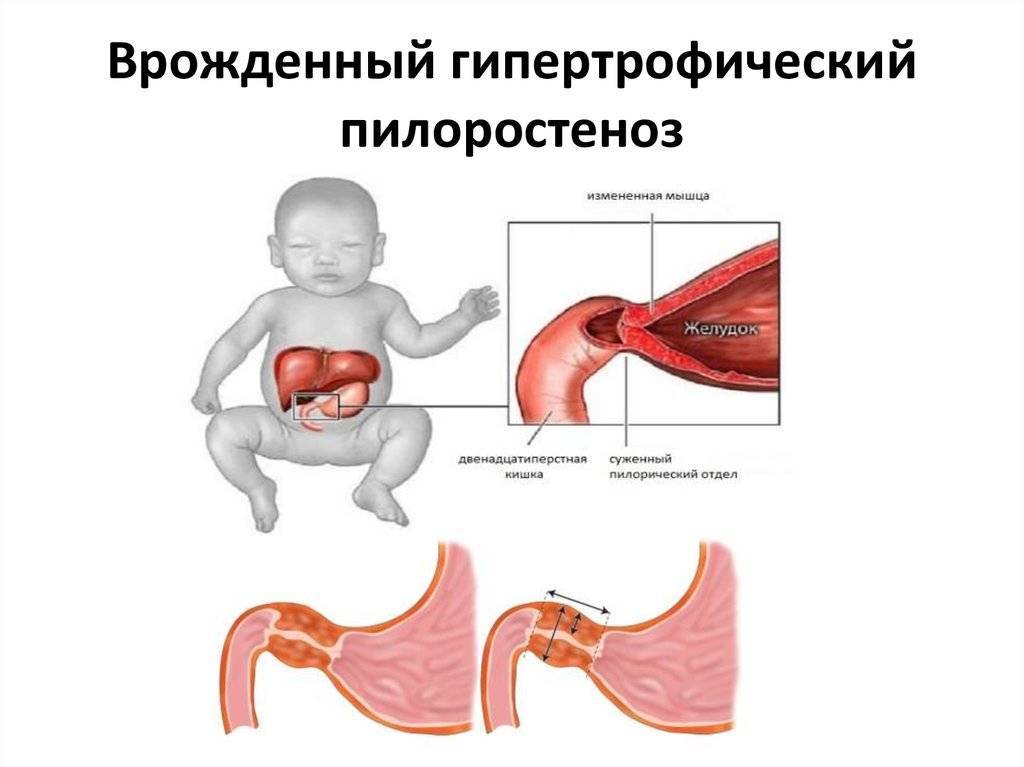
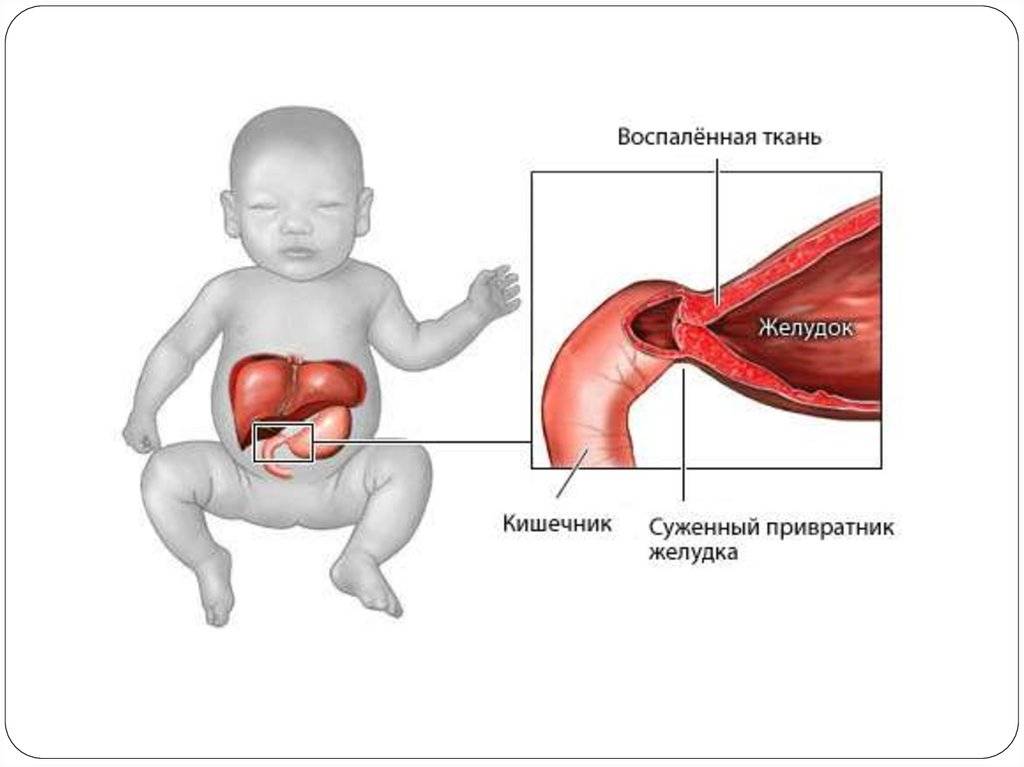
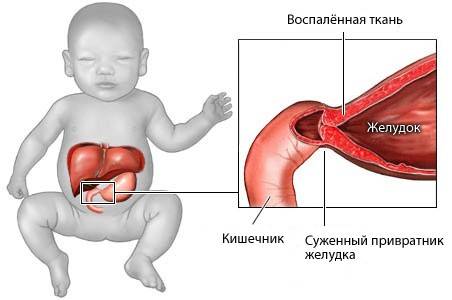
Пилорический отдел желудка, или привратник, представляет собой дистальную часть этого органа, которая примыкает к ДПК и включает в себя антрум (конечная часть пилорического отдела) и канал привратника. Такая часть желудка выполняет роль резервуара, в котором скапливается частично непереваренная пища, откуда происходит транспортировка содержимого в 12-перстную кишку. При врождённом пилоростенозе значительно затрудняется процесс прохождения пищи через отдел привратника, что становится причиной её скопления в желудке и проявления клинической картины подобного заболевания.
Такое расстройство является довольно распространённым в педиатрии, поскольку встречается примерно один раз на триста новорождённых. Тем не менее основные причины его формирования не до конца изучены. Однако установлено несколько предрасполагающих факторов появления недуга у грудных детей. К ним можно отнести:
- отягощённую наследственность. Клиницистами отмечено, что наличие подобной патологии у одного из родителей увеличивает шансы его формирования у ребёнка в сто раз;
- применение антибиотиков в первые две недели жизни малыша;
- неблагоприятное протекание беременности, которое может осложняться тяжёлым токсикозом или такими опасными состояниями, как эклампсия или преэклампсия;
- перенесённые на раннем сроке вынашивания ребёнка болезни инфекционного или вирусного характера;
- наличие эндокринных расстройств у матери;
- беспорядочный приём лекарственных препаратов во время вынашивания малыша;
- внутриутробные инфекции, например, краснуха, герпес или цитомегаловирус;
- высокий уровень гастрина в женском организме;
- влияние на организм неблагоприятных условий проживания, химических веществ или облучений.
Пилоростеноз у взрослых является приобретённым расстройством, а точнее, вторичным. Зачастую развивается на фоне:
- пептических язв в желудке, которые довольно близко расположены к привратнику;
- онкологического процесса в ДПК;
- ракового поражения желудка;
- болезни Крона;
- воспаления аппендикса и другие заболевания органов пищеварительной системы;
- патологий желчных протоков;
- формирования спаечного процесса.
При этом происходит процесс сужения привратника из-за рубцовой ткани или злокачественного новообразования. На фоне такого заболевания происходит практически полное замещение пилорического отдела желудка плотной и плохо растяжимой соединительной тканью, а выходное отверстие этого органа значительно сужается, в некоторых случаях вплоть до микроскопически тонкого отверстия.
Именно это приводит к появлению симптомов у взрослых, похожих на клиническую картину пилоростеноза у неврожденных.
Информация о полинейропатии
Слово «полинейропатия» переводится с греческого языка как «поражение многих нервов». Этот термин очень точно описывает суть патологии. Все структуры организма опутаны сетью тонких нервных волокон, которые делятся на три группы:
- моторные: отвечают за двигательные функции;
- сенсорные: обеспечивают чувствительность тканей;
- автономные (вегетативные): необходимы для неосознанной регуляции деятельности тех или иных структур, например, сосудов или внутренних органов.
Поражение тех или иных волокон неизбежно влечет за собой нарушение их функций. Наиболее распространена смешанная полинейропатия нижних конечностей, при которой проявляются симптомы дисфункции чувствительных и двигательных нервов.
Причины пилоростеноза
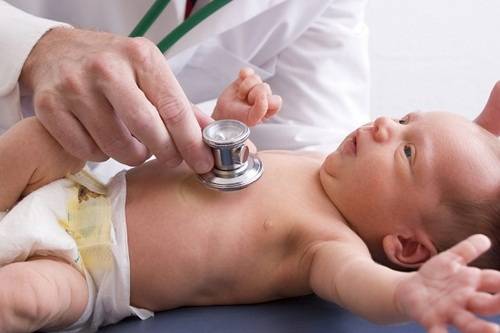
Осложняется пилоростеноз у новорождённых тем, что его причины ещё изучаются и в точности неизвестны. Медики называют ведущими факторами в его развитии неблагоприятные обстоятельства беременности:
- тяжёлый токсикоз;
- проблемы во время вынашивания плода;
- вирусные инфекции, которыми переболела мать (особенно на ранних сроках);
- нарушения в работе эндокринной системы женщины;
- приём ею определённых медикаментов;
- не исключается и наследственный фактор.
Всё это может привести к тому, что мышцы и определённый отдел (тот самый «привратник») детского желудка покрываются нерастяжимой, очень плотной, совершенно неэластичной соединительной тканью, которая не может вмещать достаточное количество пищи.
Помимо этого, небольшое отверстие, которое является выходным из желудка в двенадцатиперстную кишку, сужается до микроскопически маленького отверстия, через которое пище пройти просто нереально. Всё это проявляется в виде различных симптомов, по которым родители сразу могут понять, что у их малыша врождённый пилоростеноз.
Причины развития пузырно-мочеточникового рефлюкса
ПМР принято разделять на первичный и вторичный. Причиной первичного заболевания являются нарушения расположения мочеточникового устья, врожденный порок клапана, который препятствует обратному забросу мочи . Вторичный ПМР развивается на фоне нейрогенного мочевого пузыря, то есть нарушения его иннервации, что вызывает ряд заболеваний мочевыделительной системы, а также по причине инфекции.
Общие причины появления пузырно-мочеточникового рефлюкса:
- Нарушение развития мочевыделительной системы.
- Повышенное давление мочи внутри мочевого пузыря.
- Воспалительные процессы.
- Перенесенные операции на выделительной системе.
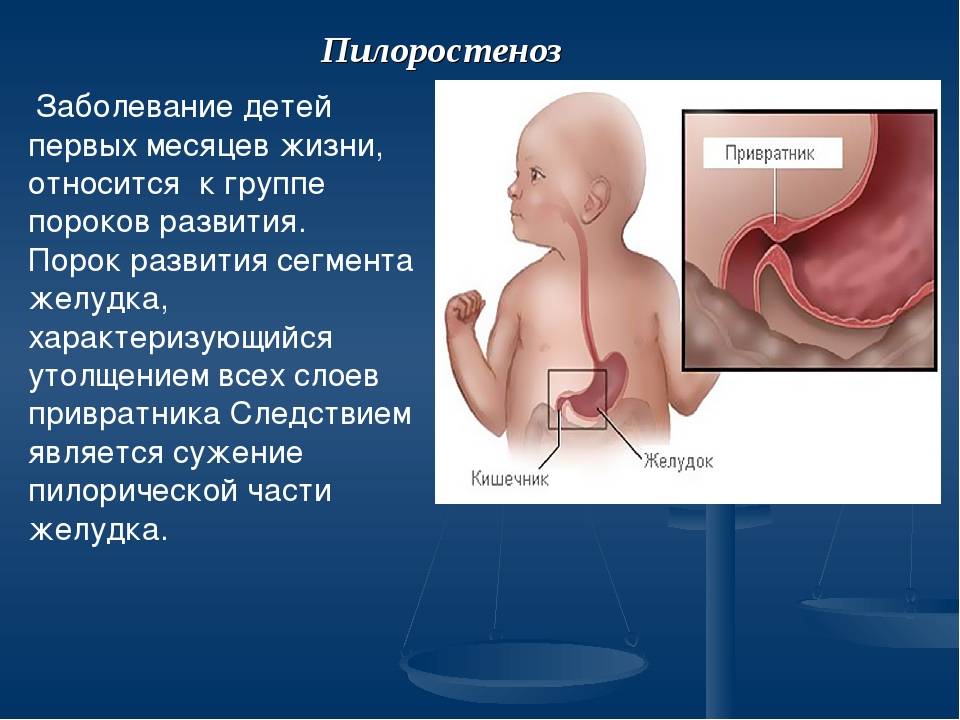
Пилороспазм и пилоростеноз у новорожденных
Пилороспазм и пилоростеноз — это расстройства пищеварительной системы, которые могут возникнуть у новорожденных. Пилороспазм происходит из-за сокращения мышц пилорического сфинктера, что приводит к нарушению пропускной способности между желудком и кишечником. Пилоростеноз, в свою очередь, является закрытием пищеводно-кишечной просветки из-за стеноза (сужения) пилорического сфинктера.
Оба этих расстройства могут проявляться болезненными спазмами в верхнем животе, неприятным запахом изо рта, отказом от еды и рвотой. В случае пилоростеноза могут также наблюдаться признаки общей слабости и кахексии, что является следствием длительного нарушения питания.
Лечение пилороспазма и пилоростеноза у новорожденных зависит от степени нарушения и проявляющихся симптомов. Это может быть консервативное лечение, которое включает в себя применение специальных препаратов и более строгий подход к рациону. В некоторых случаях может потребоваться хирургическое вмешательство — пилоромиотомия, которая направлена на расширение пилорического сфинктера.
Всякий раз, когда у ребенка появляются спазмы боли или наблюдается отказ от пищи, необходимо обращаться к врачу. Раннее выявление и лечение пилороспазма и пилоростеноза может помочь предотвратить развитие возможных осложнений и обеспечить здоровое пищеварение.
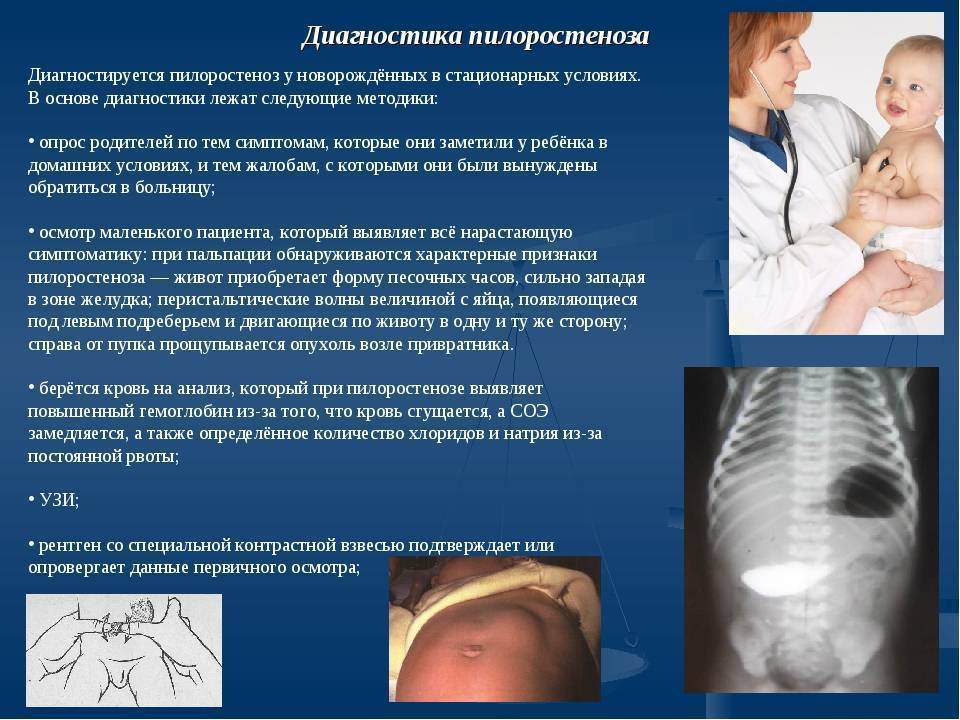
Диагностика пилоростеноза у детей

Первичная диагностика основывается на симптомокомплексе. Родителям, заметившим у малыша проявления пилоростеноза, следует незамедлительно обратиться к педиатру.
Сначала доктор дифференцирует пилоростеноз от пилороспазма — схожего по проявлениям заболевания. При неосложненном пилороспазме незрелая нервная система ребенка реагирует на прием пищи или внешние раздражители сжатием мускулатуры в привратнике желудка. Однако это временное сжатие, хотя и вызывает обильные срыгивания и даже рвоту, не влияет на набор веса, количество мочи и качество стула. Пилороспазм проходит при изменении диеты (меньшее количество молока и частые кормления), коррекции спазмолитиками и другими лекарствами. Как только организм малыша научится правильно принимать и переваривать пищу, симптомы исчезнут.
Опытные врачи начинают диагностику с изучения истории появления симптомов и пальпации области живота. При прогрессирующей болезни место сужения визуально заметно после приема ребенком пищи или воды. Молоко, которое не проникает в нижние отделы желудка, скапливается и место сужения становится заметным на поверхности живота в виде вздутия.
В спорных случаях и для окончательного подтверждения диагноза используют методы ультразвуковой диагностики и контрастной рентгенографии.
Заключение
Каждой маме хочется, чтобы её младенец не болел. Для быстрого определения отклонений в здоровье, надо знать симптомы распространённых детских болезней. Пилоростеноз часто встречается в детском возрасте. Точные причины возникновения не установлены, но снижать риск обязательно нужно. Здоровый образ жизни, активная физическая нагрузка, отказ от вредных привычек – это основные правила, которые помогут уберечься от заболеваний в любом возрасте.
5431
Это одна из наиболее частых причин частичной высокой непроходимости у детей первых недель и месяцев жизни. Утолщение привратника при пилоростенозе впервые было отмечено M. Hirschprung в 1887 г. Он расценивается как порок иннервации пилорического жома. Поначалу дефицит иннервации вызывает спастическое состояние жома, а затем под его влиянием происходит перерождение гладкомышечных волокон пилоруса. Гладкие мышечные волокна большие, с крупным ядром.
В некоторых случаях выявляется атипизм слизистой оболочки привратника – дистопия и образование множественных кистозных полостей в толще мышечного слоя. Нервные узлы мышечного слоя окружены фиброзной тканью, нервные клетки сморщены, глиальные элементы гиперплазированы, пучки нервных волокон в серозной оболочке деформированы. В последние годы доказана генетическая природа этого порока развития. Относительный риск появления пилоростеноза среди родственников достаточно высок, причем выше у сыновей больных, что свидетельствует о частичной зависимости наследования порока от пола.
Привратник утолщается, удлиняется, становится плотным и стекловидным, а просвет его резко суживается. Клиническте проявления становятся наиболее заметными к началу третьей недели жизни ребенка и прогрессируют. Самым ярким клиническим проявлением пилоростеноза является характерная рвота «фонтаном». Она отмечается через 1 – 1.5 часа после кормления. Содержимое ее – створоженное молоко без примеси желчи с кислым запахом и кислой реакцией. Количество рвотных масс превышает количество съеденной перед этим пищи, так как она остается в желудке от предыдущих кормлений. В некоторых случаях в рвотных массах можно видеть прожилки крови. Иногда возникает довольно сильное желудочное кровотечение.
Появляются запоры, мочеиспускание становится более редким. Длительная упорная рвота приводит к истощению. Лицо ребенка с запавшими глазами, кожа становится дряблой, сухой вследствие постоянного обезвоживания. Характерным признаком пилоростеноза является усиленная перистальтика желудка, видимая через истонченную брюшную стенку в виде песочных часов: в эпигастральной области появляются два округлых выпячивания с перемычкой в центре, постепенно сглаживаясь и исчезая. Перистальтика лучше выявляется после кормления. Ее можно спровоцировать легким поглаживанием эпигастрия пальцами. Данные лабораторных исследований
указывают на сгущение крови (снижение ОЦК, повышение гемоглобина, гематокрита), гипохлоремию, гипокалиемию, метаболический алкалоз.
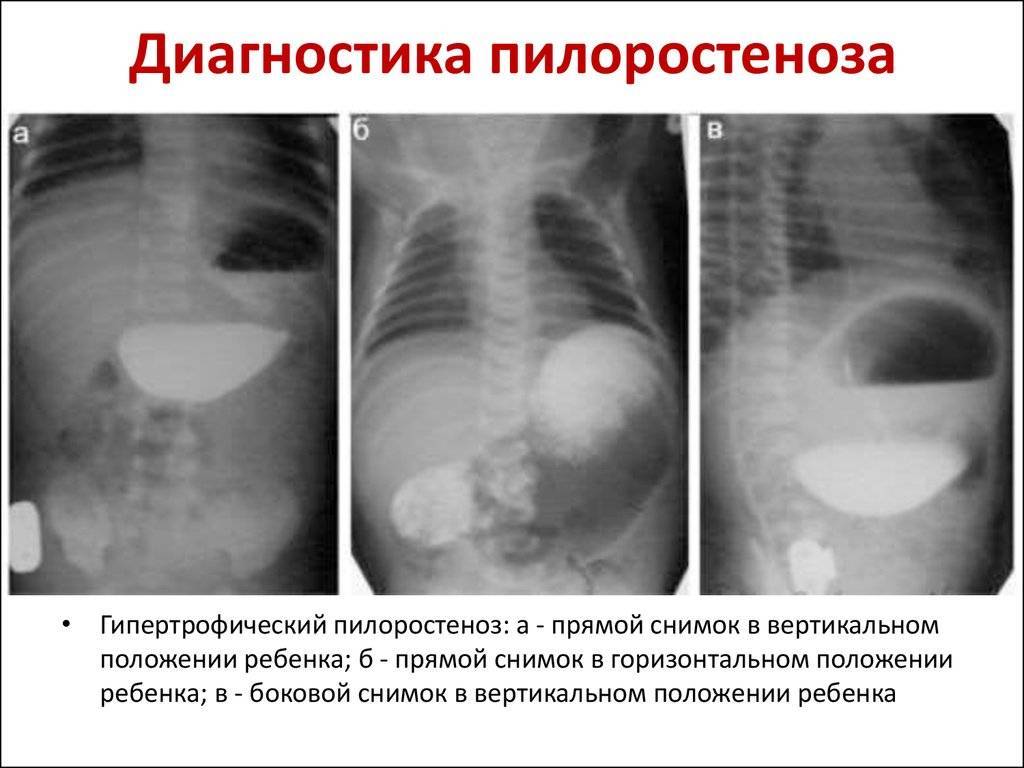
При рентгенологическом исследовании
обращают внимание на увеличение размеров желудка, наличие большого уровня жидкости натощак, сниженное газонаполнение кишечных петель. Рентгеноконтрастное исследование выполняется в вертикальном положении через 30-40 мин после дачи контрастного вещества (5% водная взвесь бария в грудном молоке в объеме разового кормления)
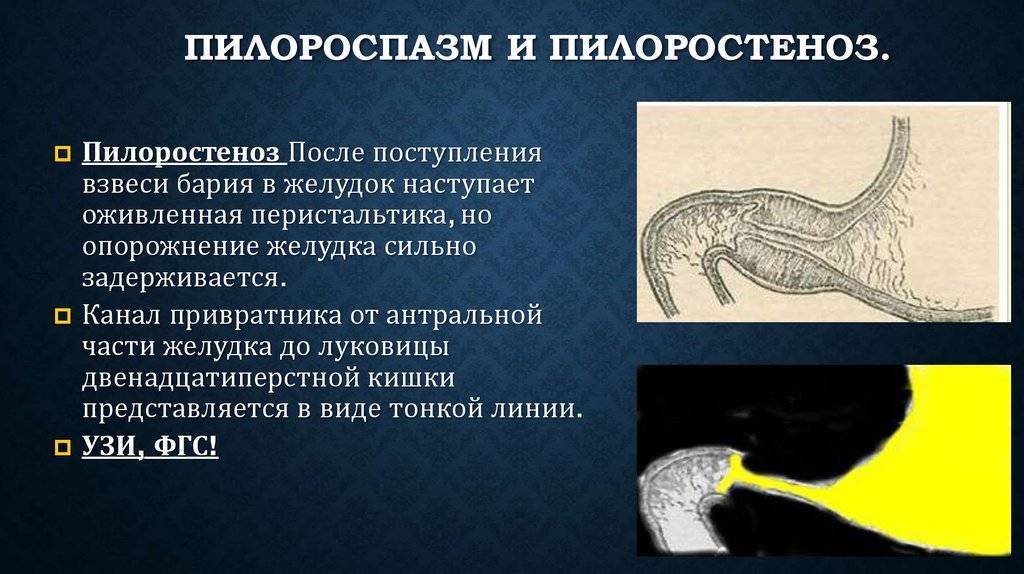
Видна сегментирующая перистальтика желудка и отсутствие первичной эвакуации в двенадцатиперстную кишку. На рентгенограмме в боковой проекции определяется суженный пилорический канал-симптом “клюва”. Все рентгенограммы должны быть выполнены в вертикальном положении ребенка. Как правило, дальнейшего обследования не требуется.
В последнее время для диагностики пилоростеноза применяют фиброэзофагогастроскопию.
При этом виден расширенный складчатый антральный отдел желудка, просвет пилорического канала резко сужен до величины булавочной головки, не раскрывается при раздувании воздухом (в отличие от пилороспазма). Кроме того, фиброскопия дает возможность осмотреть пищевод, определить степень выраженности рефлюкс-эзофагита, который часто сопровождает пилоростеноз. Возможна и ультразвуковая диагностика
пилоростеноза. Опытный оператор УЗИ не только констатирует наличие гипертрафированного привратника, но может измерить его длину и ширину, длину пилорического канала, толщину мышечного слоя и слизистой оболочки. Преимуществом метода является его неинвазивность и отсутствие лучевой нагрузки.