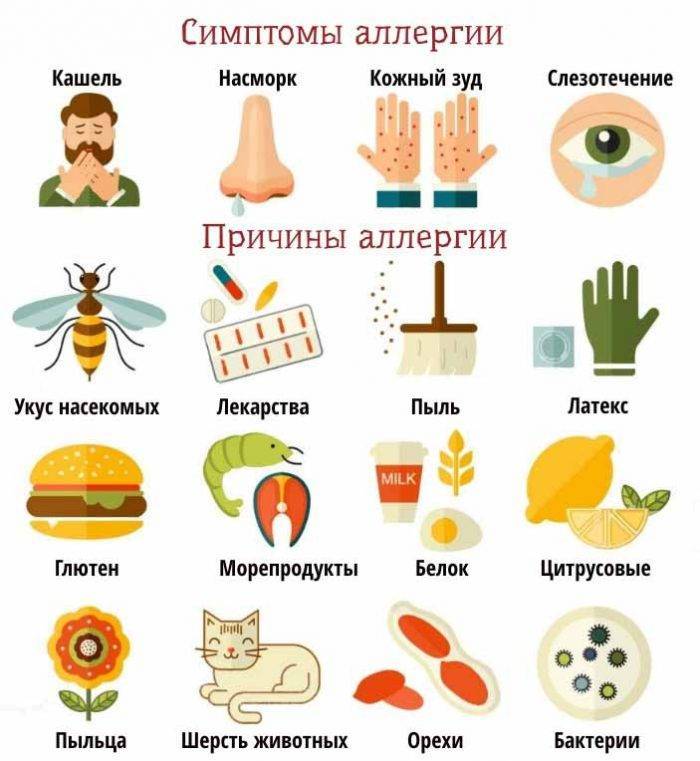
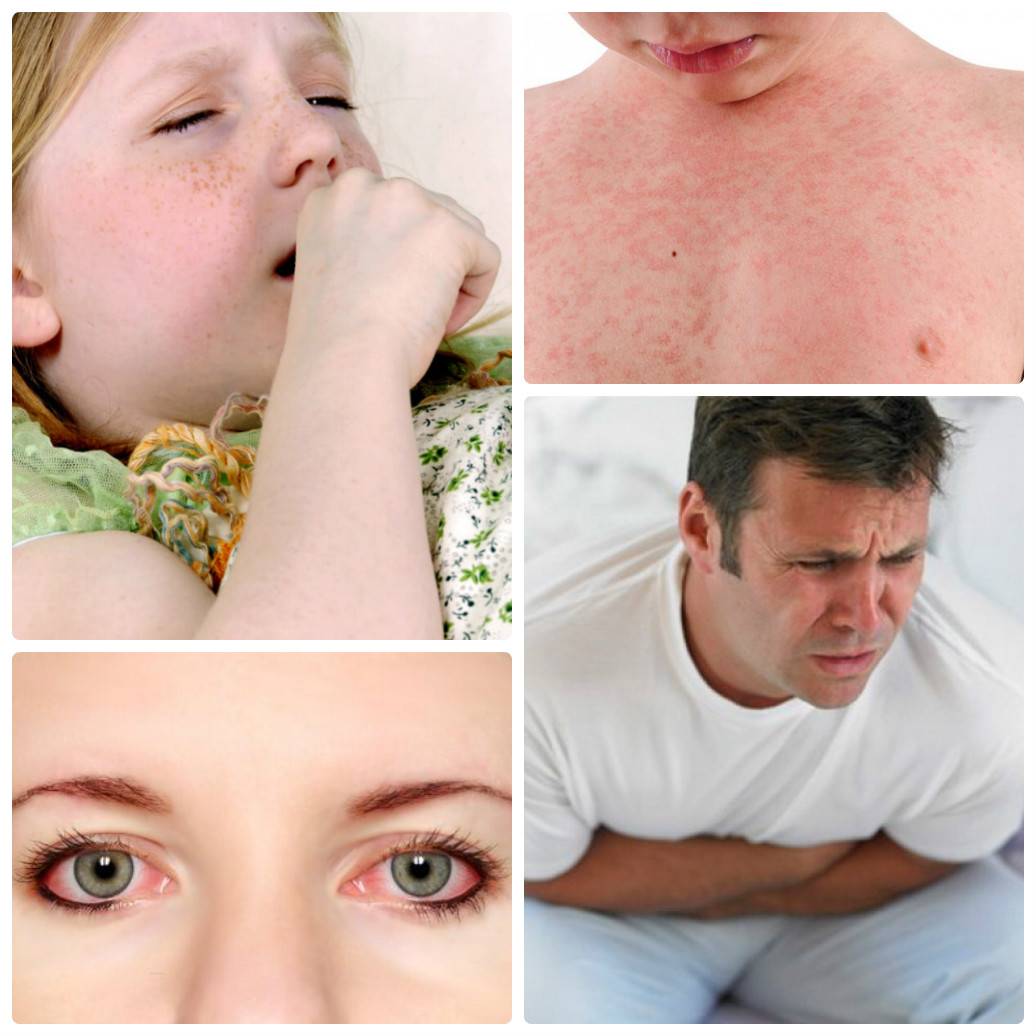
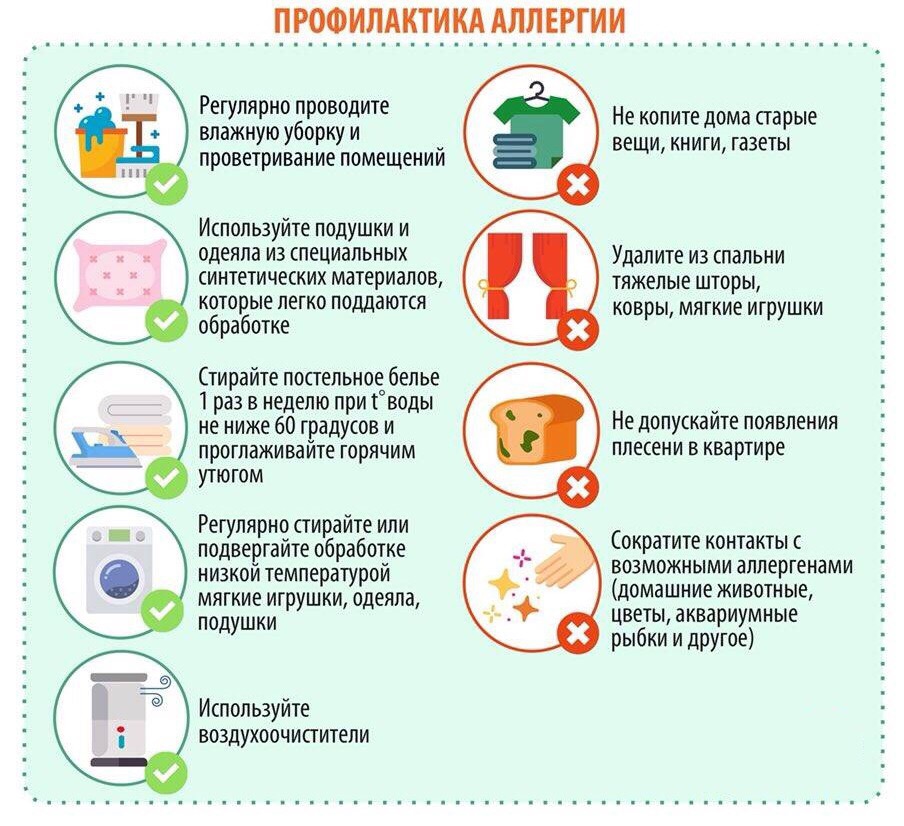
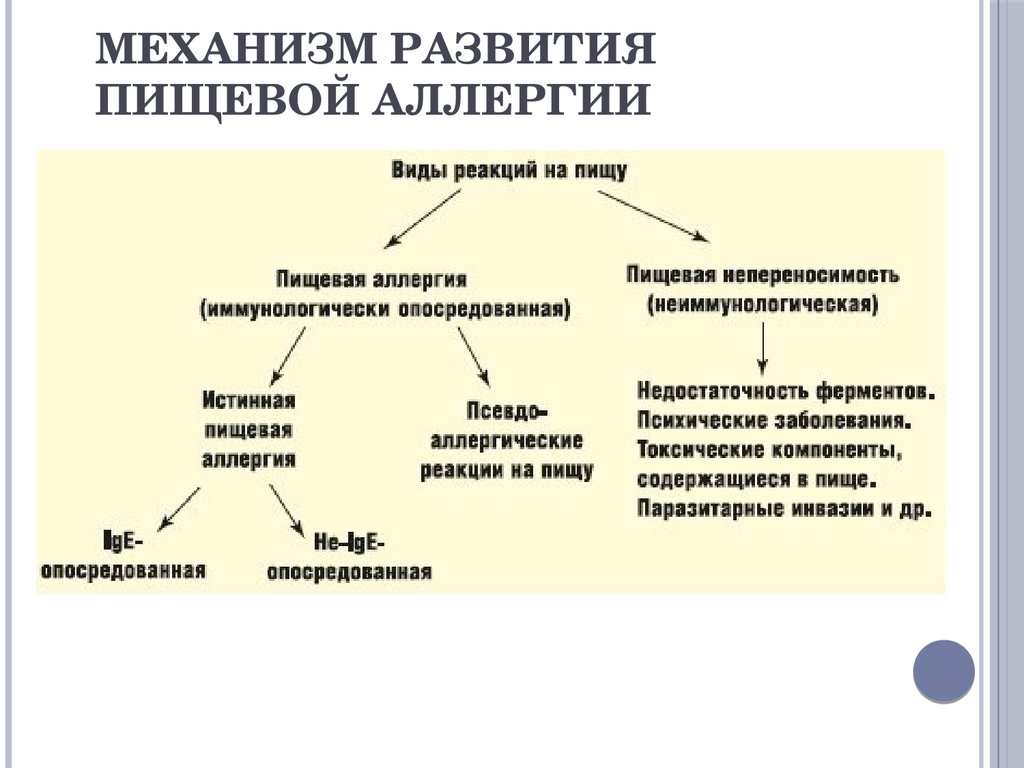
Лечение
К терапии пищевой аллергии у ребенка необходимо подходить комплексно. Она включает в себя диетические мероприятия со строгими ограничениями, медикаментозную терапию для купирования симптомов, а также непосредственно лечение аллергии в период клинической ремиссии.
Диета
В период обострения пищевой аллергии из рациона ребенка или кормящей мамы убираются все аллергенные продукты, а также все последние продукты из пищевого дневника.
Ребенку рекомендован , подразумевающий что вся еда должна быть достаточно термически и механически обработана (для облегчения переваривания). Полностью исключаются свежие овощи и фрукты, консерванты, копчености, пряности, специи, жареные и жирные блюда.
Рекомендованы продукты, которые редко вызывают аллергию:
- кисломолочные продукты;
- печеные яблоки зеленой или желтой окраски;
- нежирные сорта мяса (телятина, куриное филе, кролик);
- рисовая каша;
- перловка;
- сухофрукты;
- кабачки;
- свежие огурцы (в период их естественного роста).
Препараты
Ребенку немедленно проводится детоксикационная и противоаллергическая терапия. Детоксикация внутривенными инфузиями проводится в условиях лечебного учреждения.
В домашних условиях используются следующие группы препаратов:
- Энтеросорбенты. Способны вывести аллерген из желудочно-кишечного тракта «оттянув» его на себя. К препаратам данного ряда относят: активированный уголь, Атоксил, Энтеросгель, Фосфалюгель.
- Антигистаминные. Обладают противовоспалительным и противоотечным действием. В детском возрасте используют Фенистил, Зодак. Возможно инъекционное введение Тавегила, Супрастина, Димедрола.
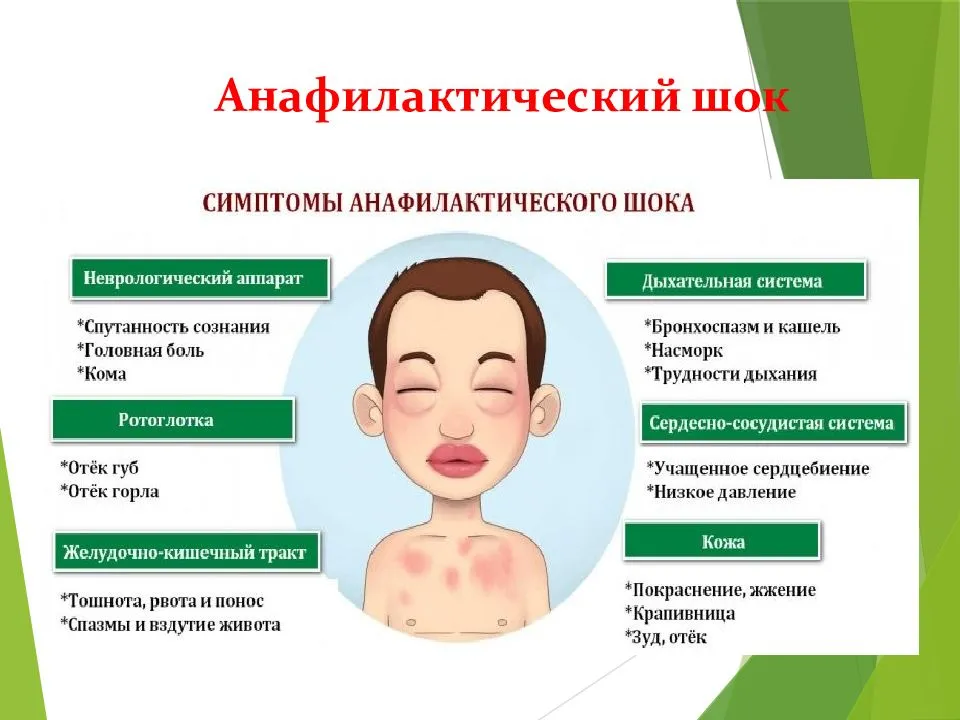
- Гормоны. Вводятся немедленно в тяжелых случаях пищевой аллергии, сопровождающейся ангионевротическими отеками, бронхообструктивным синдромом или проявлением анафилаксии.
- Ферменты поджелудочной железы. Вводятся в качестве заместительной терапии для улучшения переваривания и нормализации работы желудочно-кишечного тракта.
- Пробиотики. Нормализуют микрофлору кишечника, способствуют улучшению переваривания.
- Мази. Используются для облегчения кожных проявлений: атопического дерматита, крапивницы. Местное действие позволяет уменьшить препараты общего действия.
Терапия в период ремиссии
Лечение позволяет избавиться от аллергии на продукт полностью. Терапия длительная, требует внимательности и терпения родителей.
Аллергический продукт вводят по Безредко в период клинической ремиссии. Ребенок при этом должен быть абсолютно здоров. Вначале аллерген дается рассчитанными индивидуально малыми дозами до полного привыкания, затем количество постепенно увеличивают, пока не достигают желаемого результата.
Таким образом, можно избавиться от любой аллергии. Однако, при малейших признаках возвращения симптоматики или наслоении какого-либо инфекционного процесса, терапия прекращается. Следующая попытка возобновляется с самого начала. Однократно можно приучать ребенка только к одному продукту питания.
Такая терапия проводится под контролем врача-аллерголога и регулярным забором крови с регистрацией уровня иммуноглобулинов. Полная клинико-лабораторная ремиссия отмечается при снижении показателей до нормальных.
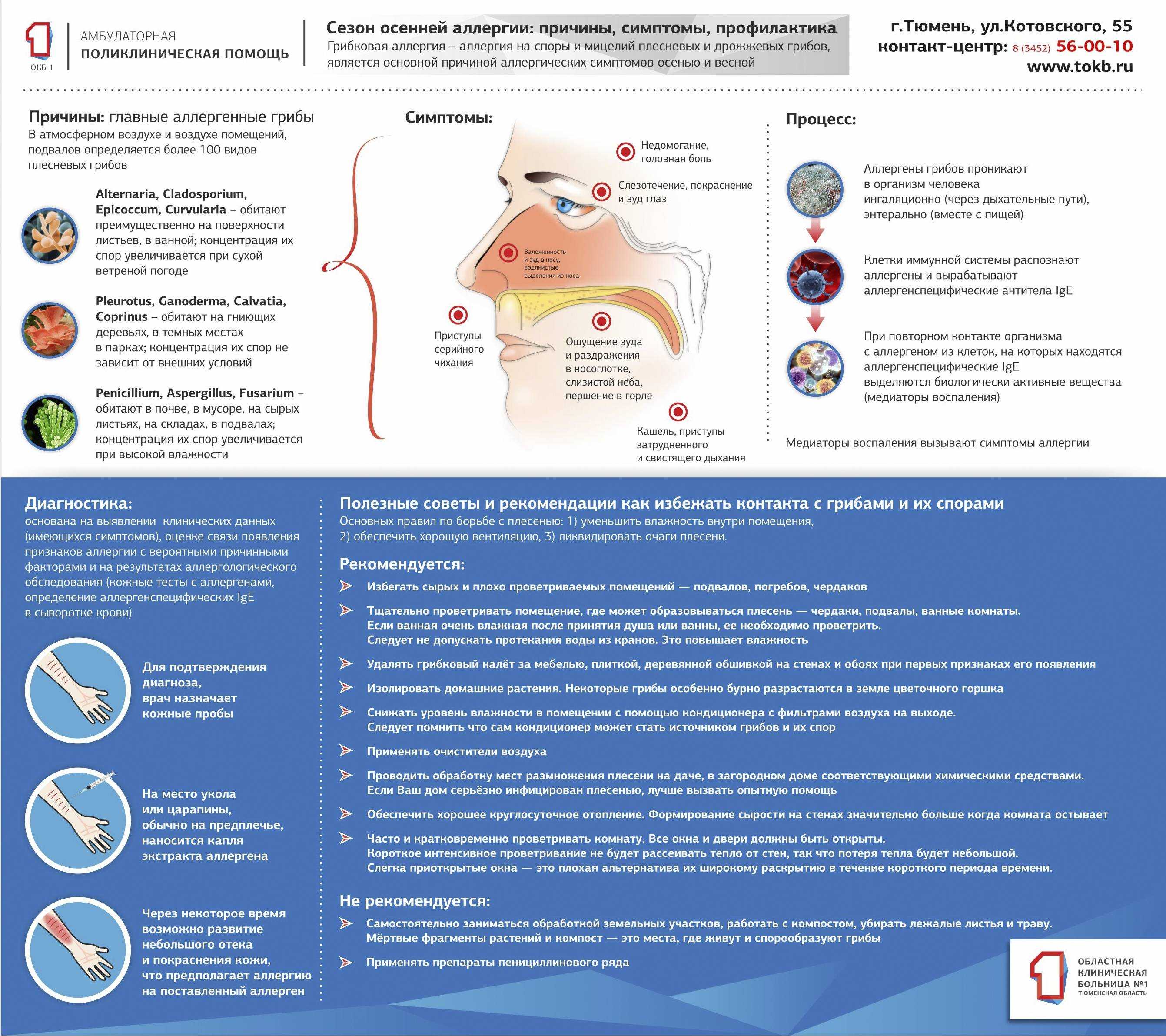
Основные группы продуктов, вызывающие аллергию у детей
У ребенка, в силу неокрепшего иммунитета и других факторов, аллергию может вызвать даже обычный картофель.
Признаками пищевой аллергии могут стать кашель с насморком, высыпания на коже, ощущение жжения во рту и более серьезные симптомы.
Категории продуктов, способных вызвать аллергию, разделяют по степени активности аллергенов:
- Слабая: кабачки и патиссоны, арбузы с клюквой, груши и сливы, брусника, репа, капуста и греча, груша, кролик и баранина, салат и чернослив
- Средняя: огурцы и яблоки, рис с ячменем, говядина со свининой, виноград, конина с пшеницей, бобы, соя и рожь, горох с овсом, картофель с кукурузой, черная сморода и абрикосы, персики и ананасы, индейка со свеклой, морковь и малина
- Высокая: цитрусовые, бананы и томаты, рыба с куриным мясом, яйца, мед и орехи, дыни и клубника, цитрусовые, какао, сельдерей и коровье молоко, специи, дрожжи, шоколад, все красные ягоды
Стоит помнить:
- Аллергия на мясо. Самые частые реакции – на утиное, куриное мясо и свинину с говядиной. Особенно, при некачественной термической обработке, в результате которой аллергия возникает на остатки антибиотиков, с помощью которых лечили животное. Основные аллергены – альбумин и гаммаглобулин. Что касается колбасы, аллергия, как правило, возникает на примеси в составе (приправы, молочный белок, консерванты и пр.)
- Аллергия на яйца. Из 20 белков, содержащихся в яйцах, аллергию вызывают 5. Причем, аллергия на желток – более редкое явление, чем на белок. Куриные яйца – самые сильные аллергены
- Аллергия на орехи. Особое отличие – тяжелое течение аллергии, и ее развитие даже при небольшом количестве съеденных орехов. Самые аллергичные орехи – фундук, фисташки, грецкие орехи, а также арахис и пекан с кешью
- Аллергия на рыбу. Причина – белок в рыбе. К примеру, в тунце, в тресковых, в зубатке и пр. Аллергия на рыбу (и даже на масло, в котором ее готовили) имеет весьма серьезную симптоматику от приступов удушья и вплоть до анафилактических реакций.
Также стоит отметить и перекрестную аллергию. Представляет она собой реакцию на продукты, схожие по компонентам.
Например:
- При непереносимости коровьего молока есть риск возникновения аллергии на творог, колбасы, сметану, говядину и пр.
- При аллергии, возникающей в сезон цветения березы – на яблоки, сливы, персики и пр. По причине схожести пыльцы березы и аллергических компонентов розоцветных
- При аллергии на яйца – на мясо птиц
- При аллергии на пшеничную муку – на ржаную, овсяную и пр.
Как диагностировать аллергию?
Аллергическую сыпь у детей нередко путают с инфекционной. Если лечение будет неправильным, то и последствия такого терапевтического курса будут не самые лучшие. Прежде чем подобрать эффективное средство, нужно научиться отличать одно заболевание от другого. Точный диагноз может поставить только доктор, поскольку для определения причины заболевания визуального осмотра не всегда бывает достаточно, требуется сдача анализов.
| Отличительные признаки | Аллергическая сыпь | Инфекционное заболевание |
| Общий вид | Может быть в виде как мелких точек, так и крупных волдырей. Кроме них, нередко бывают корочки, эрозии и серозные колодца (язвочки, из которых сочится жидкость). | Высыпания точечные, в большое пятно не «сливаются». |
| Место появления | Лицо (лоб, щеки, подбородок). Шея, руки, ноги, ягодицы. Редко – живот, спина. | Живот, спина. Редко – руки, ноги. Очень редко – лоб. |
| Высокая температура | Температура бывает редко, а если и поднимается, то не выше 37-38°C. | Заболевание сопровождается температурой, от 37°C до 41°C. |
| Зуд | Бывает. | Бывает. |
| Отёчность | Хорошо видна. В некоторых ситуациях опасна для жизни. | Бывают очень редко. |
| Сопутствующие симптомы | Слезотечение, конъюнктивит, гиперемия слизистой оболочки глаза, снижение давления, кашель, расстройство желудка. | Течение из носа, общий упадок сил, ломота в теле. |
| Как быстро проходит | Часто сыпь проходит сразу же после приема лекарственного средства. | Остается до тех пор, пока не завершится курс лечения. |
Как проводится диагностика аллергии
Современные методы исследования сделали возможной достаточно
точную диагностику аллергии. Решением таких вопросов обычно занимается
врач-аллерголог.
Проведение диагностики ставит сразу несколько целей. Первая
– понять, что у ребенка есть аллергия, а симптомы не связаны с другими
вариантами заболеваний. Вторая – определить, какой аллерген стимулирует
появление подобной реакции от иммунной системы.
При появлении признаков аллергии первоначально проводится
осмотр ребенка и собирается анамнез. Нужно будет ответить на ряд вопросов,
которые помогут понять наследственную предрасположенность и определить другие
факторы риска.
Также используется и ряд современных методов обследования.
К ним относятся такие, как:
- Взятие анализа крови. Это распространенный метод
диагностики, который позволяет понять, на что у ребенка аллергия, какие есть
антитела. Увеличение концентрации иммуноглобулинов класса Е позволяет сделать
вывод о том, что присутствует аллергическая реакция. - Кожные пробы. Еще один метод определения раздражителей.
Могут использоваться различные методы анализа, которые хорошо зарекомендовали
себя в медицинской среде. - Анализ функции внешнего дыхания. Обычно
применяется для дифференциации диагноза в том случае, если появились заметные
респираторные проявления непонятного происхождения.
Только на основании полученных сведений врач может назначать или корректировать стратегию лечения, которая будет направлена на устранение негативных реакций со стороны иммунной системы ребенка.
Диагностика Пищевой аллергии ребенка:
Врач-аллерголог обязательно должен собрать анамнез, уточнить, кто и на что в роду имел аллергию. Нужно вести пищевой дневник, записывая, что съел ваш ребенок, возникла ли реакция, вводя продукты в рацион постепенно – с промежутком 3-5 суток. Точное определение аллергена проводят с помощью кожных тестов. На коже делают насечки, на которые капают по определенному аллергену и ждут реакции. Это исследование проводят только тогда, когда у ребенка нет обострений аллергии. Параллельно нужно придерживаться диеты на основе низкоаллергенных продуктов.
Диагностика пищевой аллергии ребенка период обострения проводится с помощью иммунологических методов: ПРИСТ, РАСТ, ИФА, МАСТ. Они подходят в том числе и для младенцев, позволяя определить реакцию организма на белки куриных яиц, молока коровы, арахис, рыбьи белки, пшеницу и сою. Иногда проводят открытую оральную провокационную пробу с «подозреваемыми аллергенами» – лишь в период ремиссии (стихания симптомов). Она опасна, потому что может вызвать даже такую реакцию организма как анафилактический шок.
При пищевой аллергии у ребенка также возникает гиперчувствительность к другим видам аллергенов: пыли, пыльце, растительным медпрепаратам. Это происходит из-за сходства антигенной структуры и развития перекрестных реакций.
Возможные перекрестные реакции между различными видами аллергенов:
| Пищевой продукт | Продукты и непищевые антигены |
| Кефир (кефирные дрожжи) | Плесневые грибы, плесневые сорта сыров (рокфор, бри, дор-блю и т. п.), квас, дрожжевое тесто, грибы, антибиотики пенициллинового ряда |
| Коровье молоко | Козье молоко, продукты с содержанием белков коровьего молока, телятина, говядина и мясопродукты из них, шерсть коровы, ферментные препараты на основе поджелудочной железы крупного рогатого скота |
| Куриное яйцо | Куриное мясо и бульон, перепелиные яйца и мясо, мясо утки, соусы, кремы, майонез с включением компонентов куриного яйца, перо подушки, лекарственные препараты (интерферон, лизоцим, бифилиз, некоторые вакцины) |
| Рыба | Речная и морская рыба, морепродукты, корм для рыб (дафнии) |
| Клубника | Ежевика, малина, брусника, смородина |
| Яблоки | Груша, персик, айва, слива, пыльца ольхи, березы, полыни |
| Морковь | Петрушка, сельдерей, b-каротин, витамин А |
| Орехи (фундук и др.) | Орехи других сортов, манго,киви, мука рисовая, гречневая, овсяная), мак,кунжут, пыльца орешника, березы |
| Картофель | Баклажаны, томаты, перец стручковый зеленый и красный, паприка, табак |
| Бананы | Глютен пшеницы, киви, дыня, авокадо, латекс, пыльца подорожника |
| Арахис | Соя, бананы, косточковые (слива, персики, вишня), зеленый горошек, томаты, латекс |
| Свекла | Шпинат, сахарная свекла |
| Цитрусовые | Грейпфрут, апельсин,лимон, мандарин |
| Слива | Миндаль, абрикосы, вишня, нектарины, персики, дикая вишня, черешня, чернослив, яблоки |
| Бобовые | Арахис, горох, соя, чечевица,фасоль, люцерна, манго |
| Киви | Банан, орехи,авокадо, мука (гречневая, рисовая, овсяная), кунжут, латекс, пыльца злаковых трав, березы |
Особенности проявлений и течения лекарственной аллергии
Ошибочно принимая побочные эффекты препарата за аллергию, родители отказываются от его приема, тем самым затрудняя терапию основной патологии. Чтобы самостоятельно определить, являются ли резко проявившиеся симптомы нежелательным последствием приема медикамента или аллергией, учитывают следующие особенности лекарственной непереносимости:
- Любой препарат является потенциальным аллергеном. Компоненты даже самого нейтрального средства вроде Смекты и Энтеросгеля вступают в реакцию с белками крови, в результате чего могут повреждаться клетки с гистамином.
- Аллергия на медикамент не развивается после первого приема. Организм вырабатывает антитела на определенный препарат в течение 5 дней. По этой причине полноценная аллергическая реакция возможна лишь при повторном контакте с лекарством, когда накопленные иммуноглобулины вступят в реакцию с медикаментом.
Выделяют следующие степени лекарственной аллергии:
- Легкая. Проявляется в виде гиперемии и папулезных высыпаний на коже. В некоторых случаях у пациента отмечают субфебрильную температуру. Общий анализ крови показывает незначительное повышение числа лейкоцитов.
- Средняя. Характеризуется выраженным лейкоцитозом, нарушением работы поджелудочной железы и почек. У пациента отмечают повышение температуры до 39°С; везикулярные высыпания скапливаются в водянистые пузыри – буллы.
- Тяжелая. Характеризуется значительной гипотермией и эритемой кожных покровов. Буллы наполняются серозным содержимым, а слизистые оболочки внутренних органов подвергаются эрозии. На данной стадии развивается интоксикация. Пациента сопровождает частая рвота и диарея, резкая лейкопения и анемия.
- Крайне тяжелая. У больного отмечают выраженные поражения кожных покровов с множественными буллами с гнойным содержимым. Для данной стадии характерно кровотечение органов ЖКТ и мочевого пузыря, подвергшихся язвенному поражению. В некоторых случаях развивается острая печеночная недостаточность.
Примерное меню на неделю
Меню составляют, используя рекомендации аллергологов и диетологов.
Во время диеты можно употреблять рыбу и мясо на паруТаблица №1 Недельное меню при пищевой аллергии
| День недели | Завтрак | Обед | Ужин |
| Понедельник | Салат с огурцами, зелёный чай | Щи с телятиной, оладьи с картофелем, компот из чернослива | Творожная запеканка |
| Вторник | Овсяная каша с изюмом, негазированная минеральная вода | Суп гороховый, картофельное пюре с тефтелями из индейки и сливочным маслом | Тушеная капуста с треской, кефир |
| Среда | Отварная крольчатина, салат с кабачками и зеленью, чай | Ржаная бездрожжевая лепешка, молочный суп с лапшой, компот с изюмом | Суфле из творога |
| Четверг | Окунь, приготовленный на пару, салат с помидорами | Суп с индейкой и тыквой, компот из кураги | Кабачки фаршированные, ацидофилин |
| Пятница | Обезжиренный йогурт, несдобное печенье | Борщ на говяжьем бульоне, оладьи из кабачков, чай | Макароны с белой рыбой, кефир |
| Суббота | Яблоко запечённое, творог со сметаной | Овощное рагу с бараниной, компот с черносливом | Голубцы с телятиной и перловой крупой |
| Воскресенье | Смузи с грушей | Макароны с рыбной котлетой, зелёный чай | Гречневая каша со шницелем из индейки |
Продукты-аллергены
Пищевые ингредиенты, способные вызывать локальные и системные реакции гиперчувствительности, условно подразделяются на продукты растительного и животного происхождения. Знание того,что можно есть ребенку, поможет родителям защитить детский организм от тяжёлых проявлений пищевой непереносимости.
Растительные аллергены
Присутствие в рационе отдельных растительных продуктов питания, способно провоцировать кожную аллергическую сыпь по типу крапивницы, расстройства пищеварения и другие симптомы гиперчувствительности. К растительным аллергенам относят:
- Все виды грибов (включая дрожжевые).
- Шоколад, кофе, какао-порошок.
- Баклажаны, томаты, брюссельская, белокочанная и цветная капуста свекла.
- Порошок куркумы, мускатный орех, лист лавра, кардамон.
- Все виды фасоли, спаржа, чечевица, соя.
- Орехи (особенно арахис).
- Зелень укропа и петрушки, пастернак, фенхель, лук-порей.
- Свежие и высушенные сливы (чернослив), ягоды красного цвета, айва, красные яблоки.
- Семена кунжута, перец черный и душистый, гвоздика, майоран.
Не менее опасны для детского организма аллергены животного происхождения, содержащиеся в таких продуктах:
- Все виды морепродуктов.
- Голубиное, гусиное и утиное мясо, мясо тетеревов, куропаток, фазанов и цесарок.
- Говядина, телятина.
- Щука, осетровая и лососевая икра палтус, сельдь, сом, хек, треска, раки.
- Твёрдый сыр, сливочное масло, молоко, молочные сливки.
- Желтки куриных и перепелиных яиц.
Это интересно!
Учим ребенка правильно чистить зубы=””>
Как привлечь ребенка к чистке зубов? С какого возраста? Как выбрать зубную пасту?
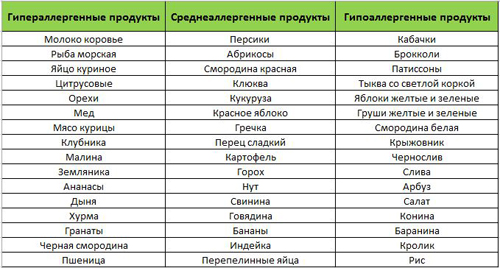
Все компоненты из списка подразделяются на аллергены с повышенной, средней и слабой активностью. Высокой аллергической активностью обладает цельное молоко и сливки, рыба и морепродукты, желток куриных яиц, орехи, овощные, фруктовые и ягодные ингредиенты красного и оранжевого цвета, виноград, ананас. В категорию средне активных аллергенов со средней активностью попадает кукуруза, желтый и зеленый болгарский перец, рис, абрикосы, персики, картофель. Список гипоаллергенных продуктов включает патиссоны и цукини, свинина, баранина, куриное мясо, мякоть арбуза, бананы, ягоды, фрукты и овощи зеленого цвета.
Того чтобы составить индивидуальный перечень опасных продуктов, ребенку проводится лабораторное исследование крови (аллергопанель). На основании полученных результатов, составляется индивидуальное детское меню, из которого полностью исключаются потенциально опасные ингредиенты.
Перед сдачей аллергопанели и после получения результатов лабораторного исследования, необходима консультация детского аллерголога. Если у ребенка развелись симптомы гиперчувствительности, то наряду с диетическими рекомендациями врачом будет подобрана терапия антигистаминными препаратами.
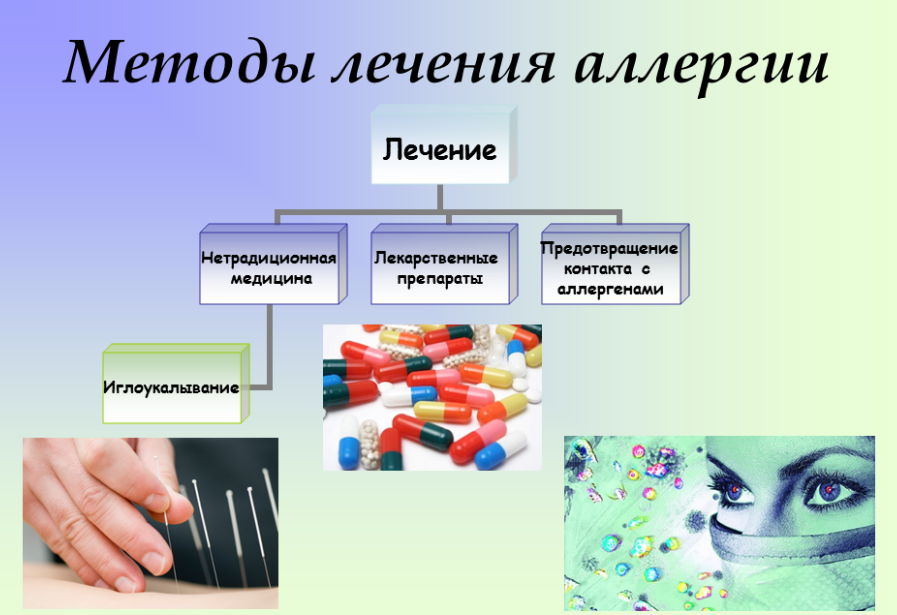
Лечение
Лечение пищевой аллергии у детей проводится несколькими методами, однако избавиться от этой патологии навсегда невозможно. Контроль за развитием пищевой аллергии и ее обострениями должен быть постоянным.
Медикаментозная терапия
Чтобы устранить симптомы, которые приносят детям дискомфорт в острый период заболевания, врач назначает следующие группы лекарственных препаратов:
- антигистаминные. Используются в различных формах: в виде таблеток, инъекций, кремов, мазей. Помогают устранить зуд и нормализовать сон. Используются следующие средства: «Супрастин», «Лоратадин», «Зиртек», «Кларитин», «Эриус» и др. Курс лечения 5-7 дней, применение средств 1-2 раза в день;
- гормональные. Чаще всего используются при тяжелом течении недуга, а также для устранения кожных высыпаний, вызывающих сильный зуд. Лечить аллергию с помощью таких средств можно в любом возрасте, однако при длительном приеме высока вероятность побочных эффектов;
- лекарственные средства, активно влияющие на моторику кишечника. Если у пациента выражен жидкий стул, специалист назначает сорбенты. С их помощью можно в течение 2-3 дней нормализовать стул и микрофлору в кишечнике. Во время употребления сорбентов рекомендуется пить много жидкости;
- успокаивающие. Данная категория препаратов помогает нормализовать сон и уменьшить тревожность, возникающую у детей в результате длительного зуда. Если пищевая аллергия возникает у грудничков, предпочтительнее давать отвары, приготовленные из лекарственных растений. Детям постарше назначают капли, содержащие растительные экстракты.
- поливитаминные комплексы. Эта категория средств помогает быстро восстановить работу иммунной системы и укрепить ослабленный в период обострения заболевания детский организм. Как правило, они назначаются курсом на 1-2 месяца. Помимо этого, детям, у которых в анамнезе пищевая аллергия, специалисты рекомендуют принимать подобные комплексы для укрепления иммунитета дважды в год – осенью и весной.
Также при выявлении пищевой аллергии у детей врачи рекомендуют:
- гастроинтестинальные средства. Такие лекарства устраняют неблагоприятные симптомы, возникающие в кишечнике или желудке после употребления аллергенных продуктов. Они назначаются курсом (для снятия симптомов обострения) или на постоянной основе. Эти препараты улучшают пищеварение и помогают нормализовать моторику кишечника.
- соблюдение гипоаллергенной диеты. Продукты, обладающие аллергенными свойствами, необходимо исключить из рациона ребенка. Выполнять данные рекомендации по питанию необходимо в течение всей жизни;
- отказ от искусственного кормления, переход на иные адаптированные смеси. В состав таких продуктов чаще всего входит множество компонентов, поэтому при развитии пищевой аллергии у малыша следует выяснить, на какой конкретно компонент смеси возникла аллергия. В дальнейшем это поможет подобрать подходящий по составу продукт;
- общеукрепляющую терапию. Прием витаминов, прогулки на свежем воздухе, а также ограничение подвижных игр в период обострения болезни способствуют быстрому восстановлению организма;
- нормализацию режима дня. Полноценный сон очень важен для восстановления детского организма. Малыши должны отдыхать не менее 3-4 часов днем и не менее 9-ти часов ночью.

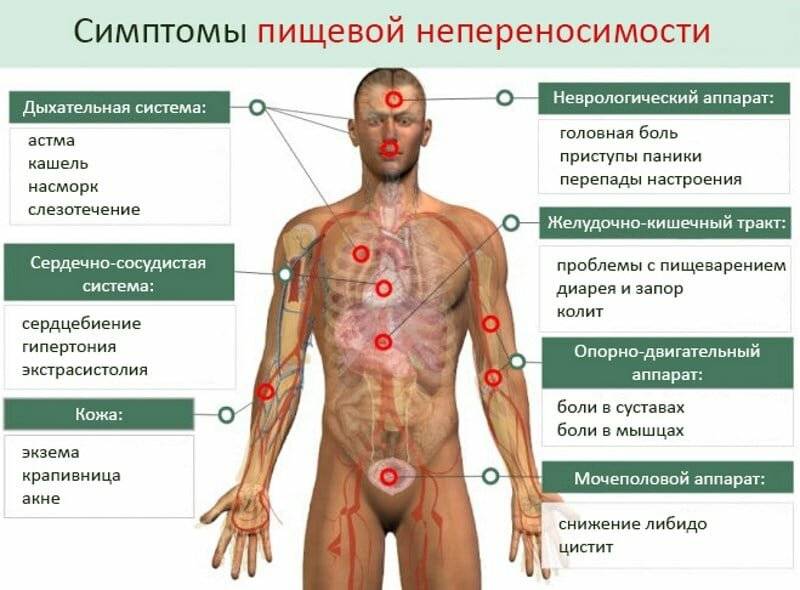
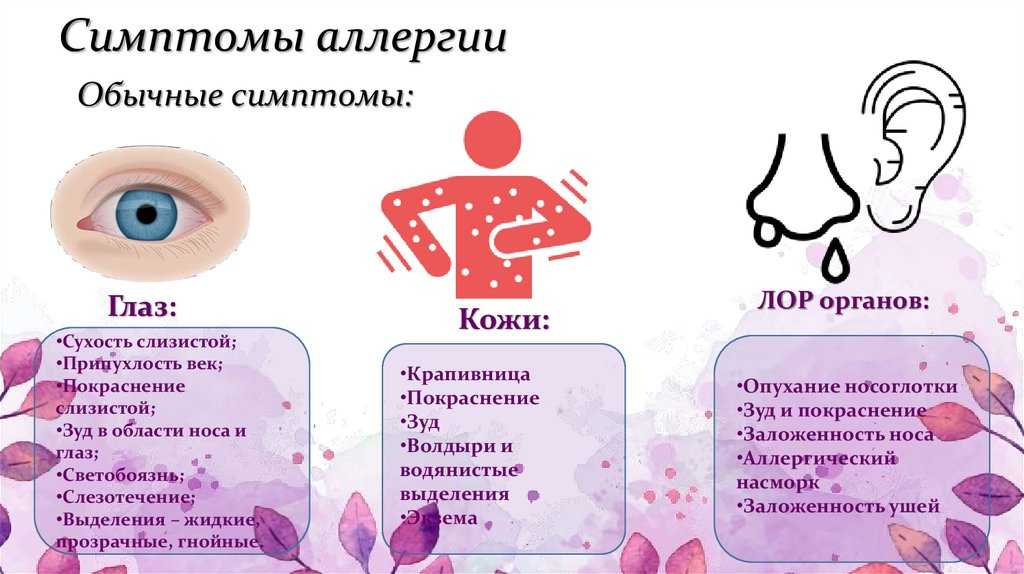
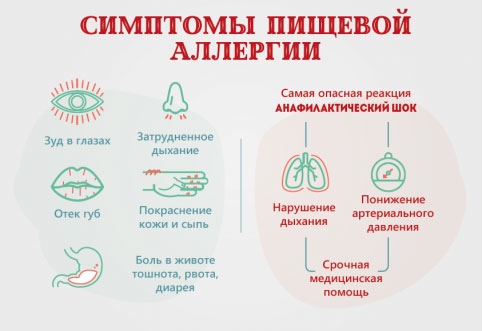
Клинические проявления пищевой аллергии
Симптоматика пищевой аллергии отличается многообразием. В результате употребления конкретных продуктов могут возникать:
- тошнота;
- рвота;
- боли в абдоминальной области (нередко – спастического характера);
- диарея;
- кожный зуд;
- появление кожных элементов (сыпи) по всей поверхности тела;
- выраженная отечность губ;
- отек области лица и шеи (возможно).
Важно: в детском возрасте пищевая аллергия нередко проявляется в форме диатеза. У некоторых пациентов могут иметь место отдельные проявления хейлита (воспаления губ) и стоматита (воспаления слизистой полости рта)
Не исключены отек Квинке, респираторные симптомы (насморк, затрудненное дыхание) и обострение атопического дерматита.
Лечение аллергических реакций
Лечение аллергии должно назначаться врачом педиатром, аллергологом или иммунологом.
Для лечения легкой или умеренной степени аллергии (например, кожная сыпь, покалывание во рту или отек) используются антигистаминные препараты в форме таблеток или сиропа. Некоторые антигистаминные препараты могут вызвать у ребенка сонливость, которая может выглядеть как анафилаксия и затруднить понимание реакций ребенка. Поэтому лучше всего использовать антигистаминные препараты, которые не вызывают сонливость. Производители препаратов обязаны указывать все побочные эффекты на упаковке и в инструкции к препарату.
В зависимости от типа аллергической реакции у ребенка, ему могут потребоваться другие виды лечения. Например:
- Если у ребенка экзема, ему могут понадобиться кортикостероидные мази.
- Если у ребенка сенная лихорадка, ему могут понадобиться спреи из носа с кортикостероидами.
- Если у ребенка астма, ему может понадобиться ингалятор, такой как Вентолин или Асмол.
- Дети, которые имеют постоянную аллергию на укусы насекомых, пылевых клещей или пыльцу, могут пройти иммунотерапию, чтобы уменьшить или избавиться от своих симптомов.
У новорожденных порой сложно выяснить, является ли симптом проявлением аллергии или другого заболевания. Грудной ребенок еще только адаптируется к этому миру, знакомится с внешними аллергенами. Основные «критические» периоды, когда может дебютировать пищевая аллергия – это когда заканчивается грудное вскармливание, или когда начинают вводиться «прикормы». Кожные аллергические реакции могут быть вызваны в том числе и применением не подходящих ребенку косметических средств (кремы, пенки, шампуни, стиральные порошки), или при контакте ребенка с какой-либо бытовой химией.
Если вы увидели у новорожденного малыша какие-то нарушения на коже или при питании – обратитесь за консультацией к педиатру. Как правило, этого бывает достаточно, чтобы скорректировать диету и образ жизни ребенка.
В сложных ситуациях вам дадут направление к иммунологу-аллергологу, чтобы он достоверно поставил диагноз и назначил лечение малышу. Аллергия современными препаратами хорошо поддается лечению. Острые приступы можно быстро купировать, а само заболевание – или вылечить или ввести в устойчивую ремиссию.
Причины пищевой аллергии

Аллергенные продукты, употребляемые женщиной в период беременности, повышают риск развития аллергии у ребенка.
Учеными доказано существование генетически обусловленной предрасположенности к аллергическим реакциям. Груднички, у которых близкие родственники имеют аллергические заболевания, относятся к группе риска по возникновению пищевой аллергии. Причем если аллергия имеется у одного родителя, то вероятность появления ее у малыша составляет до 40 %, а если у обоих – риск возрастает до 80 %. Поэтому в таких случаях должно уделяться максимум внимания вопросам питания ребенка с самого его рождения.
Почему же реакция на продукты становится патологической? Несмотря на то что формирование иммунной системы происходит еще в период внутриутробного развития плода, при рождении ребенка она еще не является полностью созревшей, как и многие другие органы.
Развитие защитной для организма иммунной системы происходит в течение ряда лет, но наиболее сложный первый год, когда организм младенца только учится распознавать чужеродный белок. На грудном вскармливании малыш постепенно готовится к встрече с белками пищевых продуктов, поскольку в грудном молоке содержатся в небольшом количестве белки из того, что съела мать. Грудничок получает с материнским молоком и иммуноглобулины, которые защищают его от раннего развития аллергии даже при имеющейся наследственной предрасположенности к ней.
Основной источник поступления чужеродных белков (а возможно, потенциальных аллергенов) в организм малыша – пища. Особую опасность в этом плане представляют молочные продукты, содержащие цельные белки коровьего молока. Аллергия на них развивается быстро и может даже угрожать жизни малыша.
Причина может крыться в недостатке ферментов для расщепления белков (протеазы), жиров (липазы) и углеводов (амилазы) в незрелом еще пищеварительном тракте младенца. Кроме того, у новорожденных еще не сформировался в кишечнике нормальный состав микрофлоры, необходимой для переваривания и усвоения пищи, а также для создания нормальной иммунной реакции.
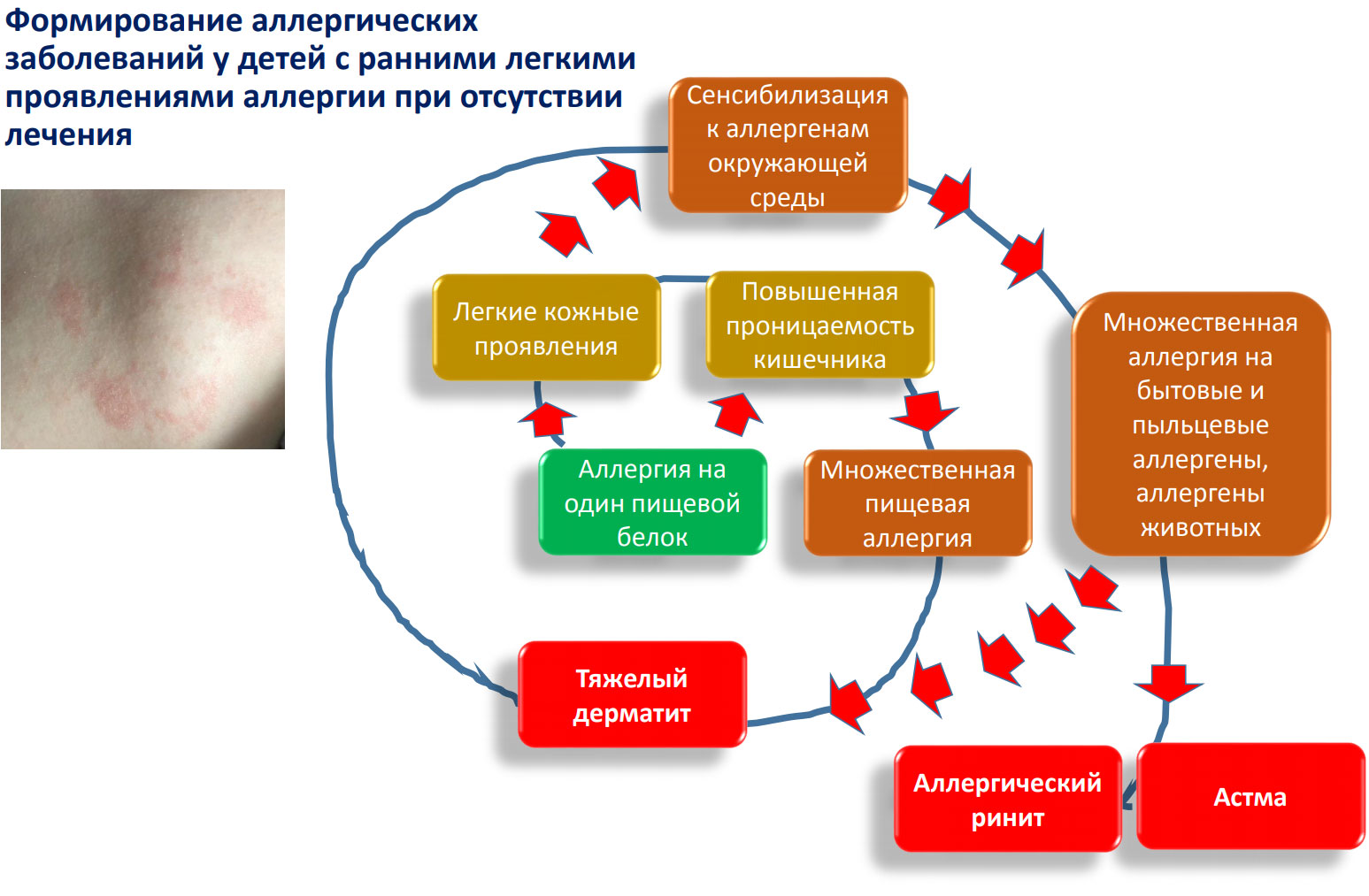
По этим причинам крупные молекулы в составе любого пищевого продукта у крохи перевариваться не могут. А так как слизистая кишечника новорожденного отличается повышенной проницаемостью, такие молекулы попадают в кровеносные сосуды и расцениваются как чужеродные.
В ответ вырабатываются антитела к ним – IgE. Возникает повышенная чувствительность к определенным белковым молекулам. При повторном попадании этих молекул IgE-антитела вступают в конфликт с антигенами, и развивается аллергическая реакция. Если не принять своевременно мер, то реакция будет нарастать, как снежная лавина.
Важно определить продукты, вызывающие аллергию, и откорректировать рацион ребенка. Помимо наследственной предрасположенности развитию пищевой аллергии способствуют такие факторы:
Помимо наследственной предрасположенности развитию пищевой аллергии способствуют такие факторы:
- курение матери в период беременности и после родов;
- гестоз в период беременности и гипоксия плода;
- инфекционные болезни и лечение антибиотиками во время беременности;
- употребление кормящей грудью мамой высокоаллергенных продуктов;
- ранний переход на вскармливание молочными смесями (неадаптированными);
- употребление цельного молока коровы или козы.
Спровоцировать проявления аллергии у малыша могут:
- Неправильное питание матери в период вынашивания ребенка (беременной женщине желательно исключить из рациона или значительно ограничить употребление аллергизирующей пищи, а вместо молока употреблять кисломолочные продукты).
- Раннее введение в питание детских смесей, большинство которых изготавливают на основе белков коровьего молока. При этом многие мамы начинают переводить ребенка на смеси, не пытаясь стимулировать лактацию и не прилагая усилий для сохранения грудного вскармливания. Если же сохранить лактацию не удается, то подбирать смесь нужно с врачом, и лучше предпочесть смеси на основе белка козьего молока или соевого (гипоаллергенные смеси).
- Нарушения в питании кормящей мамы – употребление аллергизующих продуктов питания. Рекомендуется не исключать из рациона полностью, а ограничить потребление рыбы, яиц, куриного мяса, фасоли и гороха, пшена, молока. Исключить из употребления нужно продукты, содержащие стабилизаторы, красители, консерванты, пищевые добавки и специи.
- Неправильное введение прикорма: выбор продуктов, не соответствующих возрасту ребенка, или большие дозы прикорма с первых дней, введение нескольких продуктов одновременно. Не рекомендуется до 6 месяцев делать разнообразным меню малыша – рацион питания расширяется только во втором полугодии ребенка.
Проявления пищевой аллергии
Проявления заболевания разнообразны по форме, локализации, степени тяжести и прогноза.
Наиболее ранним и типичным проявлением истинной пищевой аллергии является развитие ротового аллергического синдрома. Он характеризуется появлением зуда в полости рта, онемением и/или чувством «распирания» языка, твердого и/или мягкого неба, отечностью слизистой полости рта после употребления виновного пищевого аллергена.
К наиболее частым желудочно-кишечным проявлениям заболевания относятся:
- рвота
- колики
- потеря аппетита
- запоры
- диарея
- аллергический энтероколит.
Рвота при пищевой аллергии может возникать за время от нескольких минут до 4—6 часов после приема пищи, чаще больного рвет съеденной пищей. Иногда рвота принимает упорный характер. Возникновение рвоты в основном связано с сокращением привратника при попадании пищевого аллергена в желудок.
Аллергические коликообразные боли в животе могут наблюдаться сразу после приема пищи или спустя несколько часов и обусловлены спазмом гладкой мускулатуры кишечника. Боли в животе носят, как правило, выраженный характер. Боли в животе при пищевой аллергии могут быть и не столь интенсивными, но постоянными, сопровождаются снижением аппетита, наличием слизи в стуле и другими расстройствами.
Отсутствие аппетита может быть избирательным по отношению к причинно-значимому пищевому аллергену либо может отмечаться общее снижение аппетита. Запоры при пищевой аллергии обусловлены спазмом гладких мышц разных участков кишечника.
Частый, жидкий стул, появляющийся после приема причинно-значимого пищевого аллергена, является одним из наиболее распространенных признаков пищевой аллергии как у взрослых, так и у детей. Особенно часто диарея наблюдается при пищевой аллергии к молоку.
Аллергический энтероколит при этом заболевании характеризуется резкими болями в животе, наличием метеоризма, жидким стулом с отхождением стекловидной слизи. Больные с аллергическим энтероколитом жалуются на резкую слабость, снижение аппетита, головную боль, головокружение.
Кожные проявления, или аллергодерматозы, при пищевой аллергии распространены наиболее широко, причем как у взрослых, так и у детей.
Для истинной пищевой аллергии наиболее характерными кожными проявлениями являются
- крапивница,
- отек Квинке
- атопический дерматит.
Аллергический ринит при заболевании характеризуется появлением обильных слизисто-водянистых выделений из носа, иногда заложенностью носа и затруднением носового дыхания.
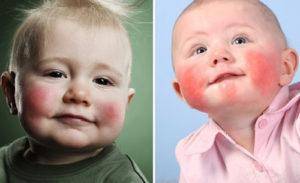
Симптомы пищевой аллергии у грудничков
У детей до года одним из первых признаков болезни могут служить
- упорные опрелости при тщательном уходе за кожей,
- появление дерматита вокруг заднепроходного отверстия и зуда вокруг заднего прохода, возникающих после кормления.
Локализация кожных изменений различна, но чаще они появляются сначала в области лица, а затем могут распространяться по всей поверхности кожи. В начале заболевания при пищевой аллергии выявляется четкая связь кожных обострений с приемом причиннозначимого пищевого аллергена, но со временем аллергические изменения со стороны кожи приобретают стойкий характер и постоянно рецидивирующее течение, что затрудняет определение причинного фактора.
Профилактика поллиноза
Профилактика развития поллиноза проста:
– по возможности, в период цветения переехать в другую климатическую местность;
– в период обострения, без крайней необходимости, не выходить на улицу, исключить загородные прогулки, особенно в ветряную погоду;
– прогулки на открытом воздухе только в вечернее время суток, желательно после дождя или в пасмурную погоду;
– регулярная влажная уборка квартиры, увлажнение оконных сеток;
– удаление из жилого помещения ковров, ковровых покрытий, мягких игрушек;
– исключение любой фитотерапии (лечения растительными компонентами), соблюдение диеты, исключение меда и других продуктов пчеловодства, при аллергии к пыльце деревьев
– исключение в сезон пыления любых плодов деревьев, сырой моркови, при аллергии к пыльце злаковых трав
– исключение из рациона пищевых злаков (в т.ч. хлеба, злаковых каш, отрубей и т.д.), при аллергии к пыльце сложноцветных
– нерафинированное подсолнечного масла, майонеза, халвы, цикория, бахчевых культур.
Последствия несоблюдения диеты при аллергии
Заметив у себя или ребенка проявления аллергии, не откладывайте визит к врачу и сразу же начните соблюдать гипоаллергенную диету.
Кроме того, на фоне постоянного несоблюдения диеты при аллергии возможны развития колитов, метеоризма, присоединения вторичных кожных инфекций (в том числе грибковых) и даже развитие депрессивных состояний.
Больше свежей и актуальной информации о здоровье на нашем канале в Telegram. Подписывайтесь: https://t.me/foodandhealthru
Автор статьи:
Фурманова Елена Александровна
Специальность: врач педиатр, инфекционист, аллерголог-иммунолог.
Общий стаж: 7 лет.
Образование: 2010, СибГМУ, педиатрический, педиатрия.
Другие статьи автора
Будем признательны, если воспользуетесь кнопочками: