Лечение
Решение об амбулаторном или стационарном лечении принимают родители и врач, исходя из состояния ребенка. Информацию о рисках, прогнозе, методах диагностики и лечения должен довести до родителей лечащий врач.
Проводят патогенетическую терапию (ликвидация инфекции, спровоцировавшей заболевание) и симптоматическую (облегчение состояния больного).
Патогенетическое лечение
Для лечения реактивного артрита у детей назначают антибиотики, которые относятся к группе макролидов:
- Азитромицин;
- Спирамицин;
- Рокситромицин;
- Джозамицин;
- Кларитромицин.
Они обладают низкой токсичностью, не изменяют формулу крови, не дают нагрузки на печень и почки. Способны накапливаться в тканях в высокой концентрации, крайне редко вызывают аллергические реакции. Эти препараты – лидеры по безопасности, дети их хорошо переносят. Антибиотики группы макролидов активны в отношении стрептококков, стафилококков, хламидий, кампилобактерий, микоплазмы. Современная фарминдустрия предлагает около десятка препаратов этой группы. Длительность лечения составляет 7-10 дней.
Для детей старше 10 лет врач может назначить фторхинолоны (антибактериальные препараты, действие похоже на антибиотики) и Доксициклин (полусинтетический антибиотик из группы тетрациклина).
Если обнаружена кишечная инфекция, используют Амикацин, Гентамицин.
При необходимости назначают иммуномодуляторы (Ликопид, Тактивин).
Острые инфекционные заболевания у детей по сравнению со взрослыми лечатся легче и быстрее.
Симптоматическое лечение
Чтобы уменьшить боль и отек, назначают нестероидные противовоспалительные препараты (НПВП):
- Диклофенак;
- Мелоксикам;
- Напроксен;
- Ибупрофен;
- Нимесулид.
Лекарственные средства для лечения артрита у ребенка
Индометацин детям назначать нежелательно из-за его вредного действия на печень. При острых состояниях в пораженный сустав вводят глюкокортикостероидные препараты. Они хорошо снимают боль и воспаление.
Если случай тяжелый – артрит часто обостряется, поражен позвоночник и нарушена его подвижность, вводят высокие дозы глюкокортикостероидов. Назначают иммунодепрессанты в низких дозах – препараты, которые подавляют аномальный иммунный ответ.
Во время лечения маленькому пациенту рекомендуется соблюдать постельный режим.
После снятия острых симптомов больному суставу нужно осторожно давать нагрузку, без движения его оставлять нельзя. Детей нужно научить специальным упражнениям для восстановления подвижности сустава
Лечебную физкультуру и физиотерапию назначает врач в реабилитационном периоде по показаниям.
Признаки ОРВИ во время беременности
Первые симптомы вирусной инфекции у будущей мамы могут появляться одновременно, или же ухудшение состояния развивается постепенно. Скорость появления симптомов, выраженность зависят от вида возбудителя, исходного состояния женщины.
Признаки ОРВИ:
- насморк, затруднение носового дыхания;
- отсутствие обоняния;
- невозможность почувствовать вкус пищи;
- общая слабость;
- слезотечение;
- головная боль, головокружение;
- боли в мышцах, суставах;
- повышение температуры;
- першение, кашель, боли в горле;
- тошнота, рвота, диарея.
Нередко первые, даже незначительные проявления ОРВИ можно распознать в самом начале заболевания. Задача будущей мамы – наблюдать своим самочувствием и не игнорировать сигналы тела. Малейшее недомогание – основание для того, чтобы отдохнуть, обратиться к врачу.
Среди опасных осложнений сезонного гриппа:
- присоединение бактериальной инфекции;
- сепсис;
- синдром системной воспалительной реакции
- острая дыхательная недостаточность
- полиорганная недостаточность и гибель женщины.
Остеомиелит
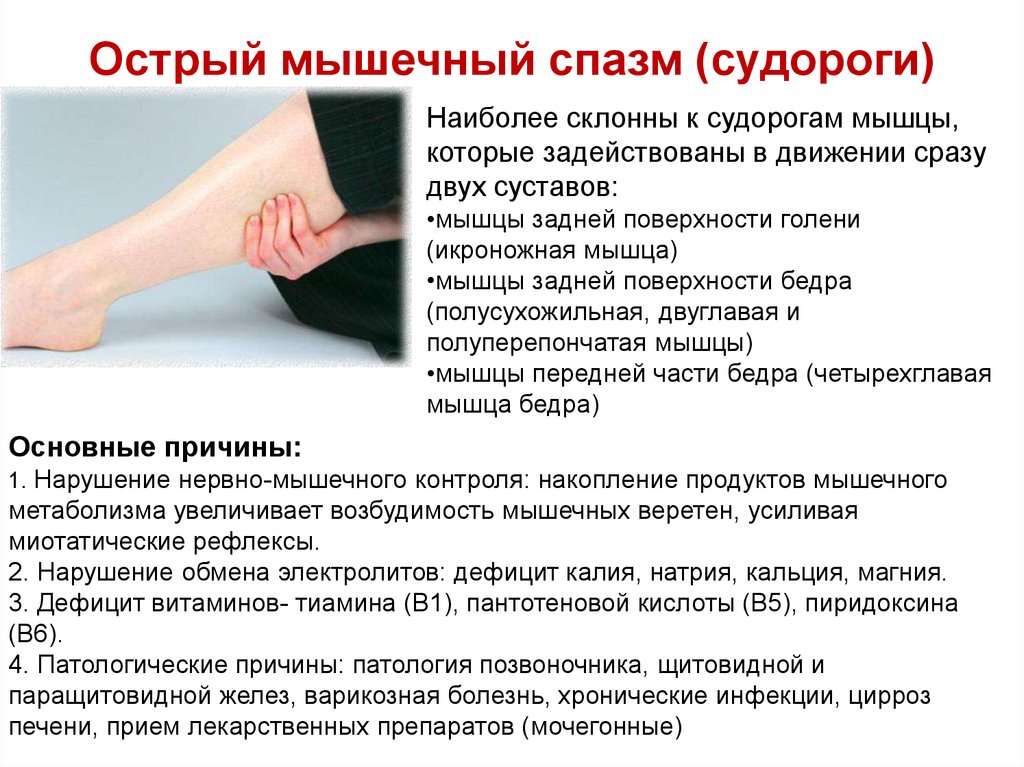
Когда в детском возрасте болят нижние конечности, нужно определить, проявляется ли дискомфорт в мышцах, суставах, кости. Если предварительно не было ангины, прививок, имелись травмы и температура поднимается больше 37 С, причиной может оказаться гнойная бактериальная инфекция, развитие которой происходит в костях, окружающих мягких тканях, костном мозге.
Боли в ногах по причине остеомиелита чаще проявляются у мальчиков. Происходит вследствие повышенной активности и травматизма.
Острая форма болезни характеризуется учащением пульса, слабостью, ознобом. Болят кости. В месте воспаления на ногах появляется отек, покраснение.
Важно вовремя выявить остеомиелит, начать лечение, иначе острая форма перерастает в хроническую. Поставить точный диагноз сложно, симптомы схожи с ревматизмом и артритом, возникающими после ОРВИ и ангины
Диагностика заболевания у малышей осложняется, они не могут рассказать, как болят ножки
Поставить точный диагноз сложно, симптомы схожи с ревматизмом и артритом, возникающими после ОРВИ и ангины. Диагностика заболевания у малышей осложняется, они не могут рассказать, как болят ножки.
Провоцирующие факторы
Причины появления болевой симптоматики в области ног в детском возрасте могут быть довольно разными начиная от простого ушиба и травмы и заканчивая развитием тяжелых патологических заболеваний.
Специалистами выделяются наиболее частые факторы, способствующие развитию такого состояния:
одной из таких причин является интенсивный рост, в медицине классифицирующийся, как «боль роста», проявляющаяся у детей от 5 до 7 лет. В этом случае быстрый рост тела (до полового созревания) отмечается за счет удлинения нижних конечностей; малыши могут предъявлять жалобы на болевые ощущения при наличии ортопедических проблем (плоскостопия, сколиоза, нарушений осанки и т. д.). При прогрессировании таких состояний отмечается смещение нагрузки, что ведет к повышенному давлению тела на ноги. Помимо этого, боль в области ног может возникнуть при патологических изменениях тазобедренного сустава наследственного характера; причиной боли в ногах у ребенка может являться инфекция хронического течения, например, кариес, аденоиды или тонзиллит
Поэтому крайне важно своевременная санация очагов поражения, особенно в ротовой полости; ребенок может страдать от болей в ногах в случае сбоя работы эндокринной системы, который может проявляться, например, в форме диабета. Провокатором развития этого заболевания является нарушенная функция паращитовидной железы и надпочечников, что проявляется деминерализацией костных тканей; у детей после 3 лет нередко возникает боль в икроножных мышцах, что обусловлено недостаточным поступлением в организм фосфора, кальция и калия
Помимо этого, крайне неприятной болезнью, сопровождающей любые физические нагрузки (даже минимальные), является нейроциркулярная дистония, при которой от ребенка поступают жалобы на боли в ногах, появляющиеся чаще всего ночью. При этом малыш может жаловаться на дискомфортное состояние в области сердца и живота; болевая симптоматика в ногах у детей возможна, как результат патологических нарушений кровеносной системы, характеризующихся беспричинными падениями малыша и присутствием дискомфорта. Кроме того, при активных занятиях спортом у ребенка вполне может появиться боль в ногах, что требует пересмотра режима тренировок и снижения нагрузки.
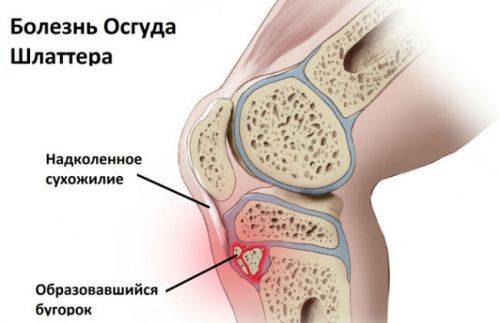 У детей очень часто встречается заболевание Шляттера, которое провоцирует острую боль в передней части коленного сустава
У детей очень часто встречается заболевание Шляттера, которое провоцирует острую боль в передней части коленного сустава
Во всех случаях появления боли в нижних конечностях у детей, необходимо обращение в медицинское учреждение для уточнения диагностики и назначения дальнейших терапевтических мероприятий. Особенно важна консультация врача, когда болит колено и неприятные симптомы появляются в ночное время суток, сопровождаясь ухудшением общего состояния ребенка. Подобное состояние может сигнализировать о лейкемии, болезни Стилла или злокачественных новообразованиях. Кроме того, малыша нужно показать врачу при появлении отека в области ноги.
Как помочь своим суставам
Артропатия: общие сведения
Артропатия развивается на фоне неревматических патологий. Запустить процесс может абсолютное любое заболевание, включая даже банальную ОРВИ. Ключевым проявлением считается болезненное состояние органа при отсутствии нарушений его формы и функциональной способности. Только в редких случаях у детей встречаются реактивные формы артрита. Избранные локации – суставы нижних конечностей: бедра, колени. Помимо местного повышения температура отмечается отечность, ограничение подвижности, быстрая утомляемость сустава при нагрузках. При грамотном подходе атропатическая симптоматика бесследно исчезает, не оставляя последствий.
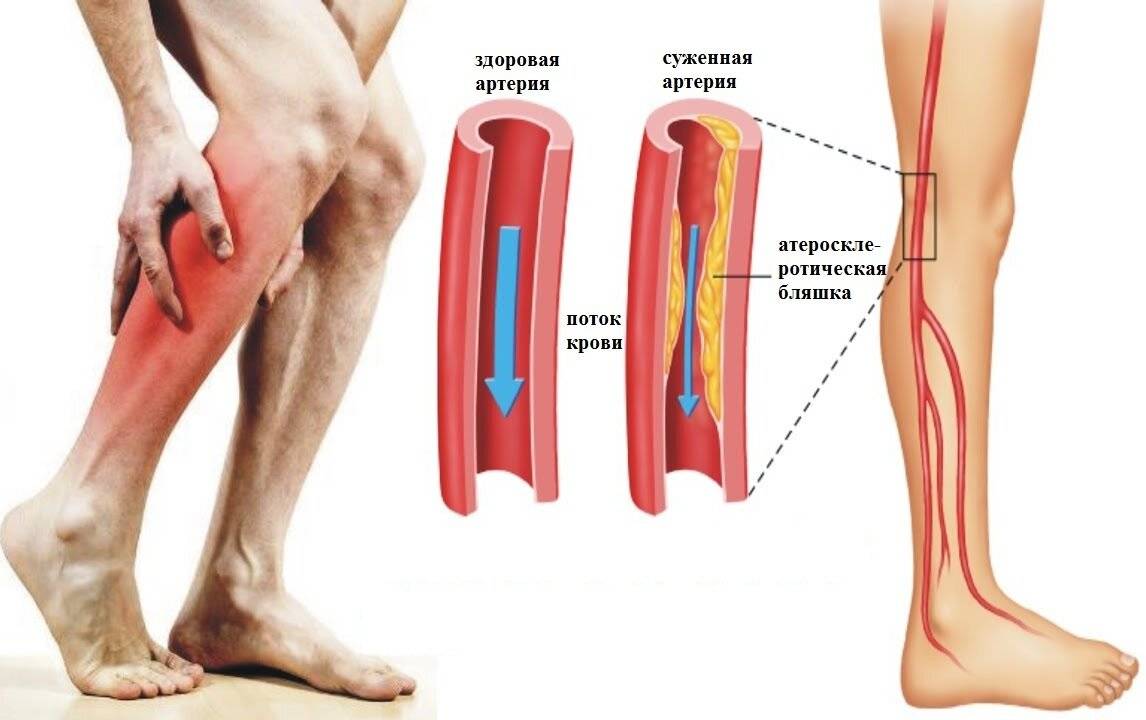
Травмы и заболевания, вызывающие боли в колене
Самой частой патологией, сопровождающейся болями в колене, являются:
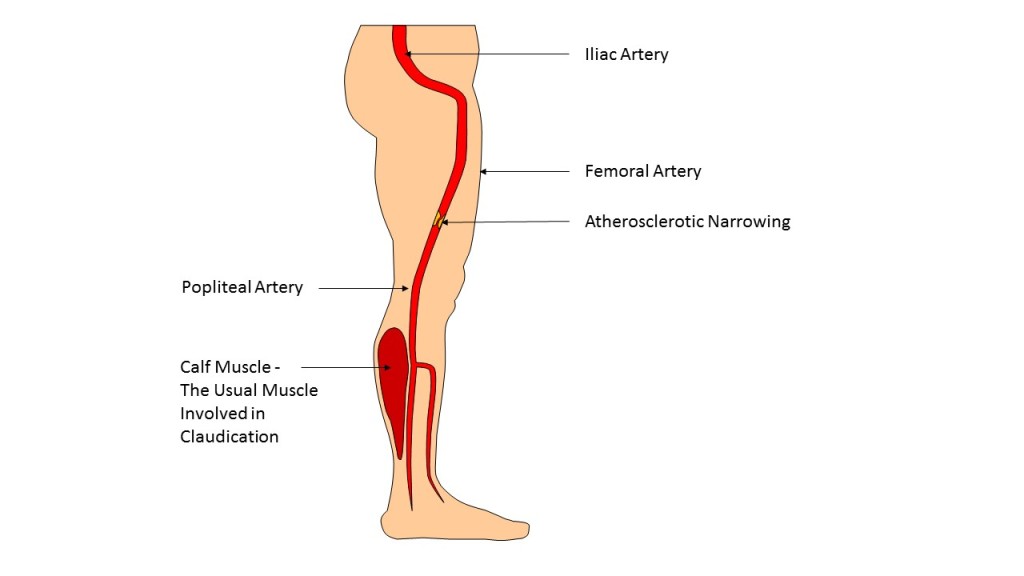
- Закрытые и открытые травмы колена с внутрисуставными переломами, вывихами, разрывами менисков. Все они приводят к развитию воспалительных процессов (артритов), переходящих затем в дегенеративно-дистрофические (артрозы) с формированием постоянного болевого синдрома и нарушения функции колена. Это самая частая причина боли в коленях. В группе риска спортсмены. Даже незначительный ушиб колена может вызывать разрушение клеток суставных тканей, что приводит к развитию воспалительного процесса. При значительных травмах все эти процессы носят выраженный характер и сопровождаются длительными болями. Большое значение имеет нестабильность колена, развивающаяся при повреждении связочного аппарата. Со временем нестабильность нарастает, травмируются близлежащие ткани, что приводит к усилению боли в суставе колена, особенно, при спуске с лестницы. При отсутствии правильного лечения процесс может осложниться инфицированием, стать гнойным, угрожающим жизни больного или перейти в хронический с постепенным прогрессированием и разрушением сустава, сопровождающимся сильными болями.
- Артриты коленного сустава – воспалительные процессы различного происхождения, сопровождающиеся повышением температуры тела и нарушением общего состояния больного. Больные жалуются, что боль в колене ноет постоянно. Болезнь может иметь инфекционный, инфекционно-аллергический, аутоиммунный, обменный характер. Протекает воспалительный процесс также по-разному, в зависимости от вызвавшей его причины (гнойные, ревматоидные, псориатические, подагрические и другие артриты). Иногда возможно осложнение артрита кистой Бейкера, расположенной в подколенной области. Тогда появляется боль под коленом сзади. От разрушения сустава и инвалидизации спасет только адекватное лечение, назначенное врачом травматологом или ревматологом.
- Артрозы коленного сустава – дегенеративно-дистрофические процессы в суставе, развивающиеся после травм, острых и хронических воспалительных процессов и на фоне возрастных обменных нарушений у пожилых людей. Происходит разрушение или истончение хрящевой амортизационной ткани (менисков и хрящевого слоя, покрывающего суставные поверхности костей). Разрушение сустава прогрессирует медленно, но неуклонно. Беспокоят болезненность и хруст при движении. В пожилом возрасте это основная причина боли в коленях. Кости трутся друг о друга, строение их разрушается, сустав деформируется, все это сопровождается сильными болями.
- Кисты и опухоли.
Найти ближайшую к вам клинику
Детская поликлиника
400074 г. Волгоград, ул. Козловская, 33
понедельник-пятница с 8.00 до 20.00
суббота с 09.00 до 18.00
воскресенье c 9.00 до 14.00
Клиника на Невской
400087, г. Волгоград, ул. Невская, 13а
понедельник-пятница
с 08.00 до 12.00 медицинские осмотры;
с 12.00 до 18.00 оформление справок;
с 14.00 до 16.00 выдача заключений
суббота – с 09.00 до 14.00
воскресенье-выходной
Клиника на Ангарской
400049 г. Волгоград, ул. Ангарская, 13л
понедельник-пятница с 08.00 до 20.00 )
суббота-воскресенье с 08.00 до 20.00
Клиника на Кубанской
400131 г. Волгоград, ул. Кубанская, 15а
понедельник-пятница с 7.00 до 20.00
суббота с 07.30 до 19.00
воскресенье с 08.00 до 18.00
Артрит
Детский артрит – это тоже довольно распространенное заболевание, одним из симптомов которого может быть местное повышение температуры, отек и болезненные ощущения разной степени выраженности. Природа происхождения патологии может быть разной, но в списке первопричин:
- бактериальные либо вирусные инфекции;
- отягощенная наследственность;
- травмы суставов, включая незначительные ушибы;
- аутоиммунные болезни (ювенильный артрит);
- повреждение сустава из-за несоразмерной с возрастом нагрузки, что часто происходит во время спортивных тренировок.
Симптомы артрита аналогичны клинике при синовите. Поэтому для точной диагностики проводится тщательное обследование.
Методы диагностики при артрите
Согласно принятому протоколу, при подозрении на артрит у ребенка обязательно проводятся такие виды исследований:
- Биохимический и общий анализ крови.
- Берется кровь на С-реактивный белок (это главный маркер воспалительного процесса). Также делается тест на фибриноген, MCV и маркер спондилоартрита – HLA-B27.
- Проводится рентгенография для определения степени поражения сустава.
- УЗИ позволяет оценить состояние хрящей и объем ликвора (синовиальной смазки).
- КТ и МРТ могут назначить ребенку только сложном случае.
Такой популярный ныне метод обследования, как артроскопия к детям не применяется. В принципе, при остром артрите и нет такой необходимости.
Симптомы гипертермии
У ребенка при внезапном повышении температуры тела наблюдаются симптомы вялость, озноб, одышка, он отказывается от еды, просит пить. Увеличивается потоотделение. Если своевременно не оказана помощь, то появляются двигательное и речевое возбуждение, галлюцинации, клоникотонические судороги. Ребенок теряет сознание, дыхание частое, поверхностное. В момент судорог может наступить асфиксия, ведущая к смертельному исходу. Часто у детей с гипертермическим синдромом наблюдаются симптомы нарушения кровообращения: падение артериального давления, тахикардия, спазм периферических сосудов и т. п.
Наиболее опасным вариантом гипертермии являются симптомы злокачественной гипертермии, которая может привести к летальному исходу. Злокачественная гипертермия встречается редко, но характеризуется симптомами быстрого повышениея температуры до 42 °С и выше, нарастающей тахикардией, нарушением ритма сердца, мышечной ригидностью, артериальной гипертензией, коагулопатией. Развивающаяся гипокальциемия с гиперкалиемией и гиперфосфатемией приводит к метаболическому ацидозу.
Для клинической оценки гипертермии необходимо учитывать не только величину температуры, но и продолжительность гипертермии, и эффективность антипиретической терапии. Неблагоприятным прогностическим симптомом является лихорадка выше 40 °С и злокачественная лихорадка. Длительная гипертермия – также прогностически неблагоприятный признак. Началом неотложной помощи у детей при гипертермическом синдроме являются симптомы: повышение температуры выше 38 °С, фебрильные судороги в анамнезе, гипоксическое поражение центральной нервной системы антенатального и перинатального происхождения, возраст до 3 месяцев жизни.
Профилактика и рекомендации
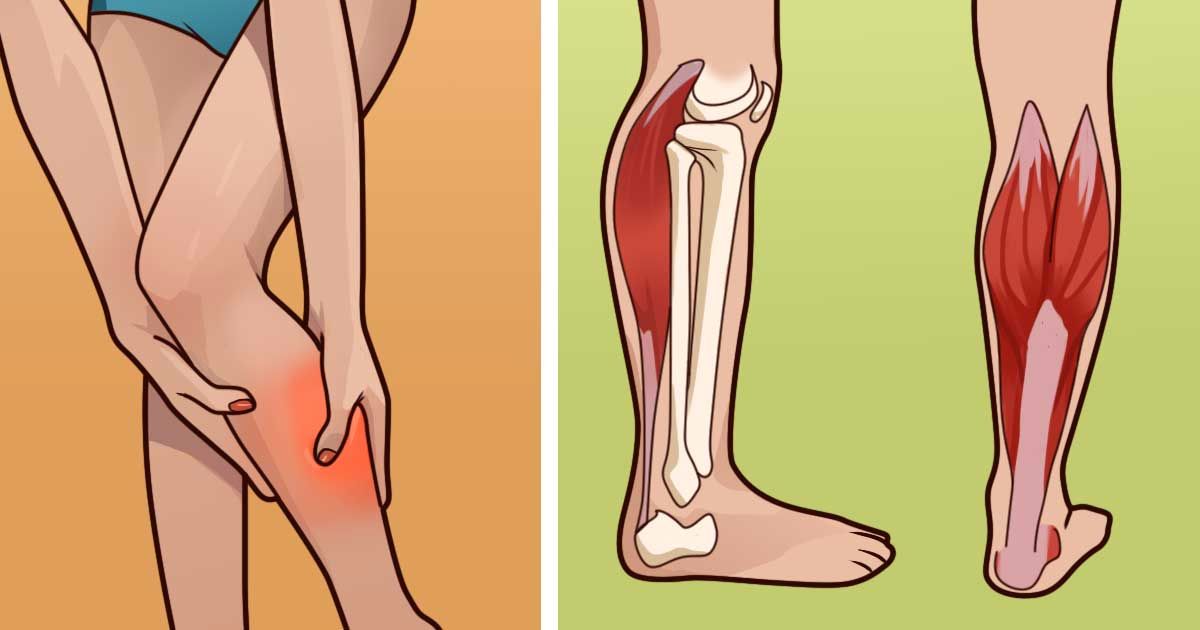
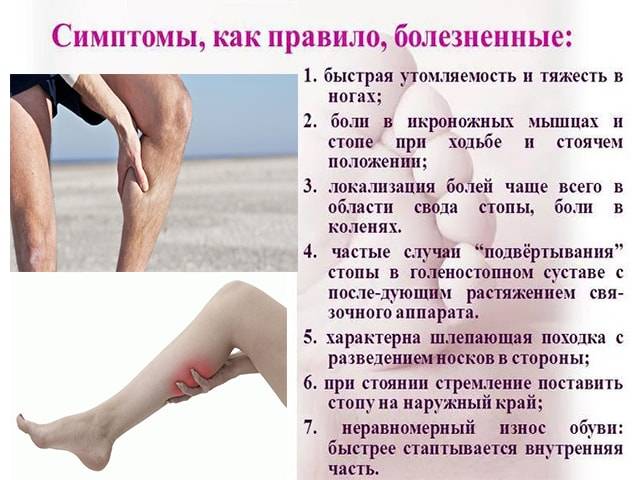
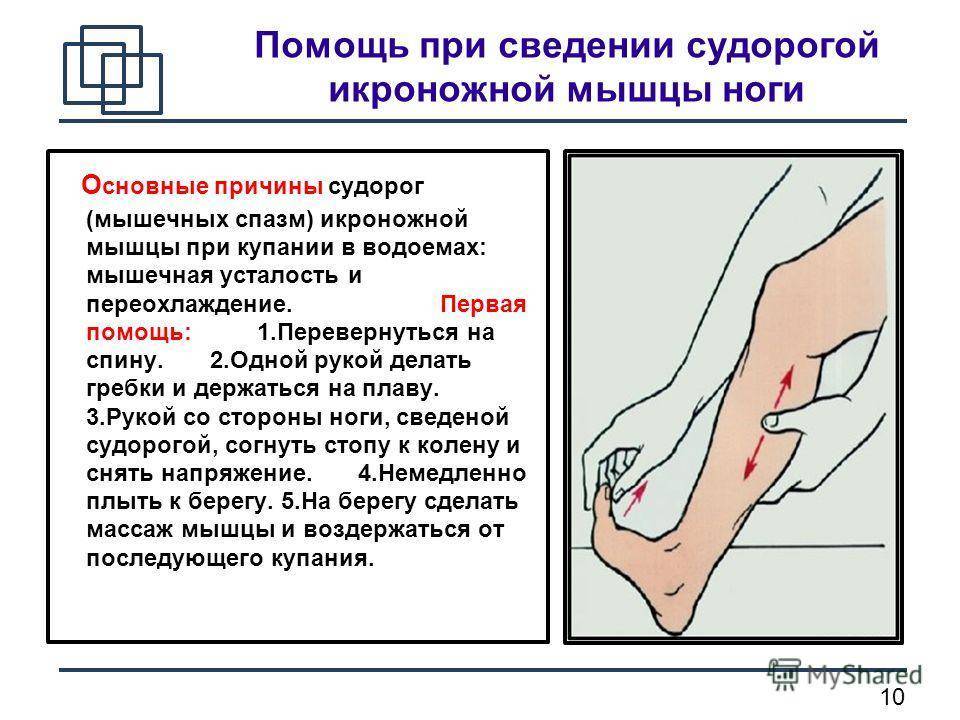
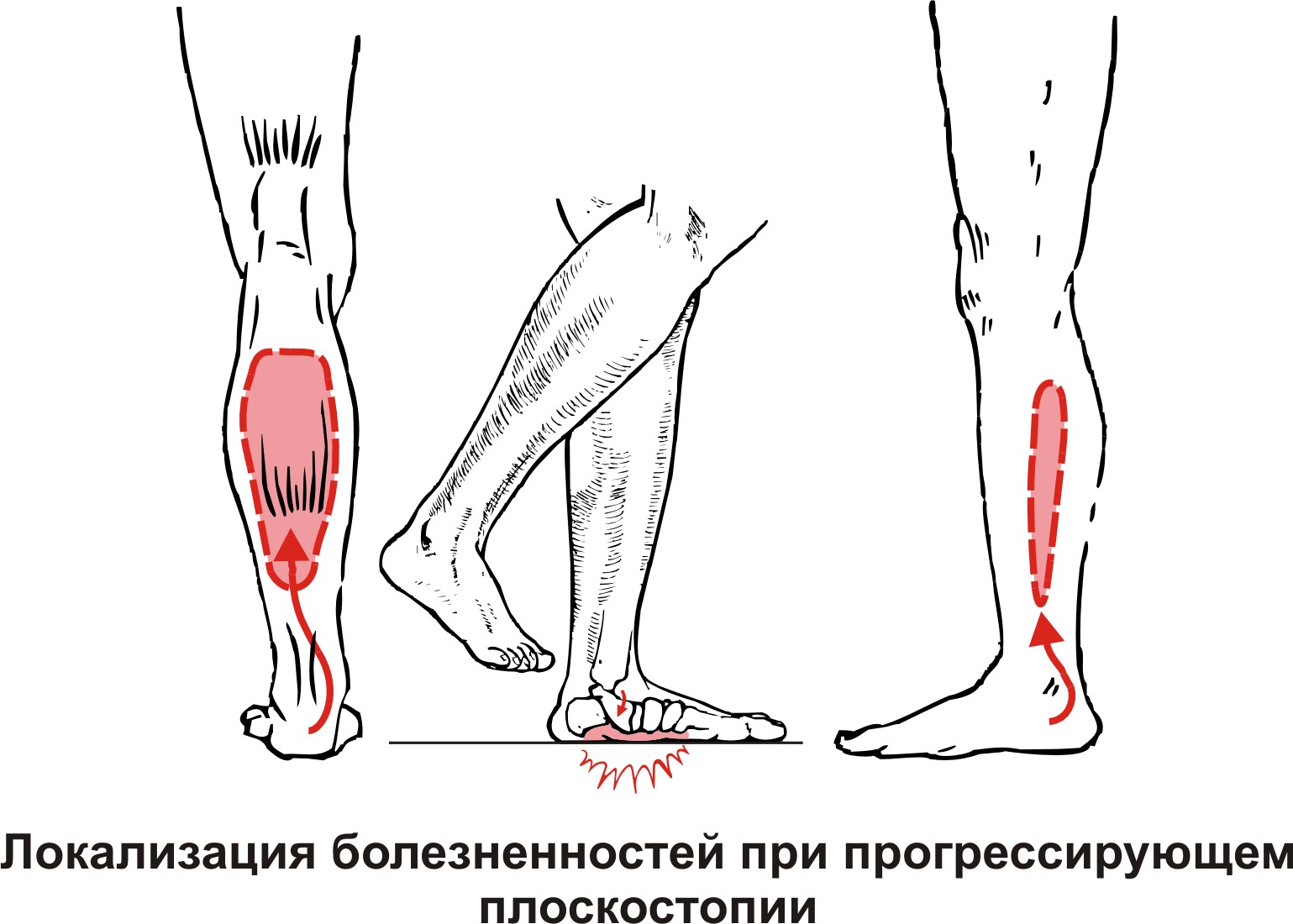
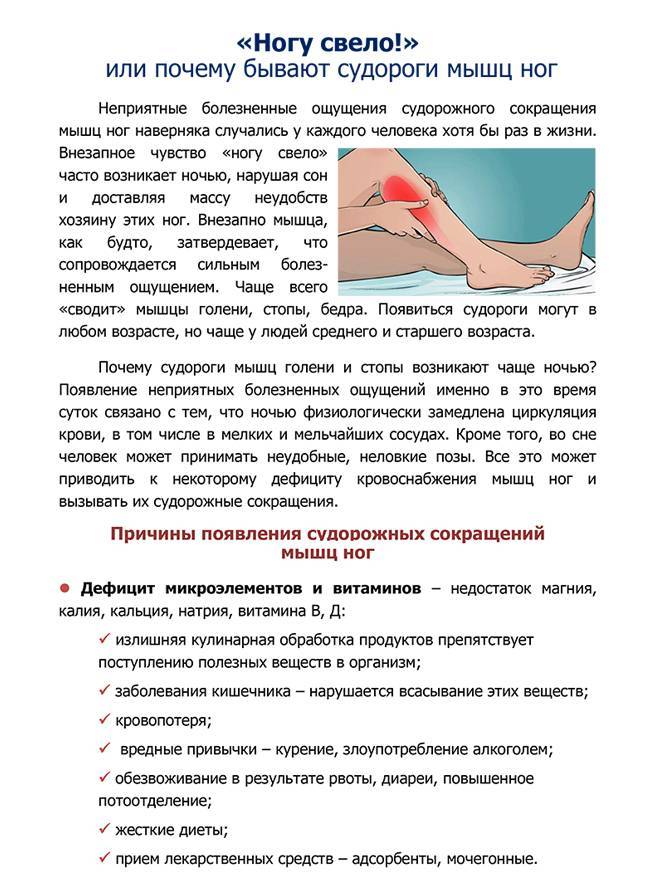
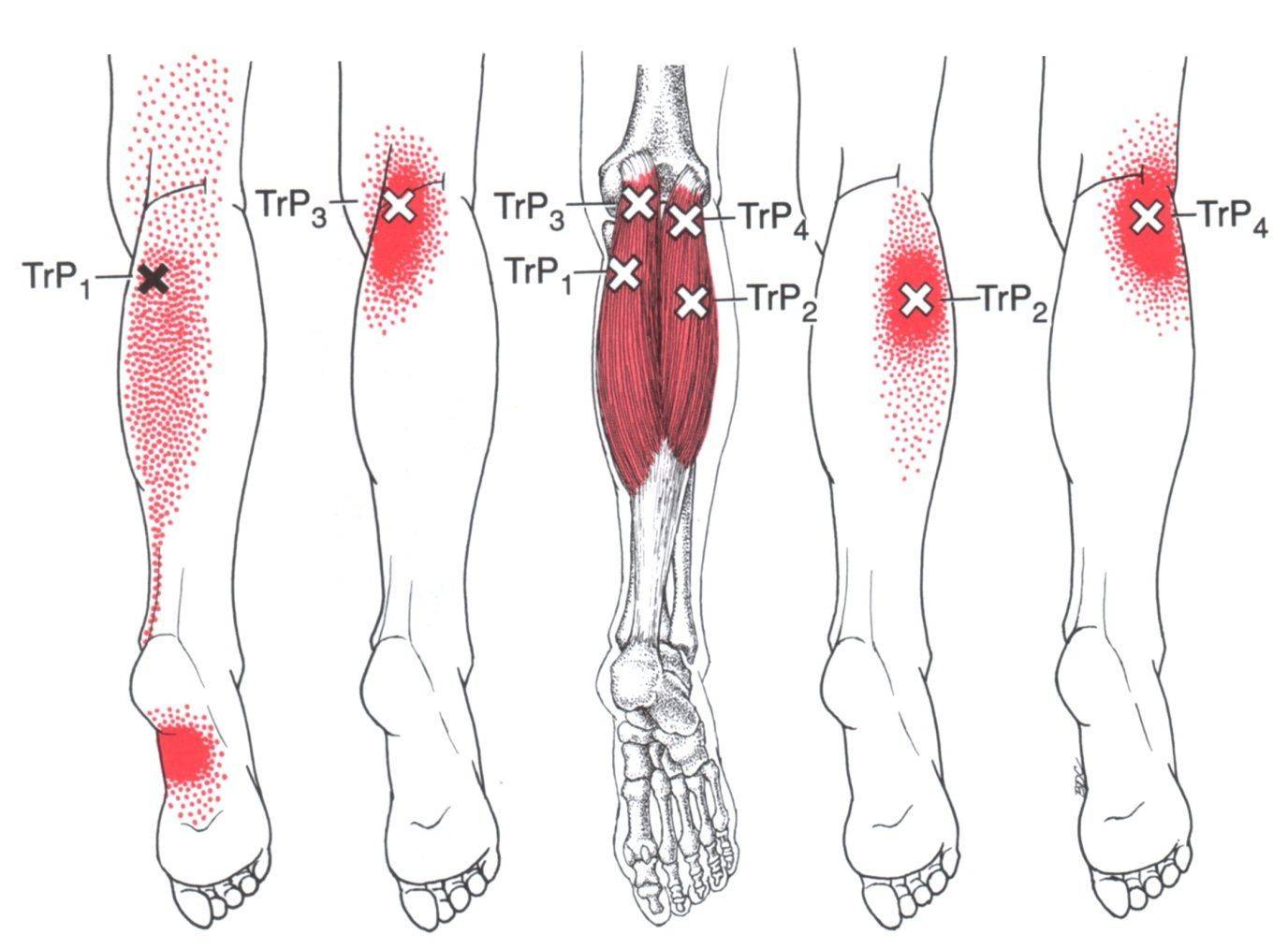
Для предотвращения повторного возникновения температуры и боли в икроножных мышцах следует принять несколько профилактических мер:
Соблюдайте режим работы и отдыха, избегайте переутомления мышц.
Правильно распределяйте нагрузку на ноги и икроножные мышцы при физической активности.
Постепенно увеличивайте интенсивность тренировок и избегайте резких нагрузок.
Правильно подбирайте обувь с учетом амортизации и поддержки ноги.
Проводите регулярные упражнения для мышц икр, чтобы укрепить их и снизить риск повреждений.
Помните о важности разминки и растяжки мышц перед физическими нагрузками.
Избегайте длительного сидения или стояния в одной позе, делайте перерывы и разминку.
Поддерживайте нормальный вес, чтобы снизить нагрузку на ноги и икроножные мышцы.
Избегайте переохлаждения ног и икроножных мышц, особенно в холодное время года.
В случае возникновения температуры и боли в икроножных мышцах, не занимайтесь самолечением, обратитесь за консультацией к врачу. Соблюдение этих рекомендаций поможет снизить риск повторного возникновения симптомов и поддерживать здоровье икроножных мышц.
Остеомиелит
Когда в детском возрасте болят нижние конечности, нужно определить, проявляется ли дискомфорт в мышцах, суставах, кости. Если предварительно не было ангины, прививок, имелись травмы и температура поднимается больше 37 С, причиной может оказаться гнойная бактериальная инфекция, развитие которой происходит в костях, окружающих мягких тканях, костном мозге.
Боли в ногах по причине остеомиелита чаще проявляются у мальчиков. Происходит вследствие повышенной активности и травматизма.
Острая форма болезни характеризуется учащением пульса, слабостью, ознобом. Болят кости. В месте воспаления на ногах появляется отек, покраснение.
Важно вовремя выявить остеомиелит, начать лечение, иначе острая форма перерастает в хроническую. Поставить точный диагноз сложно, симптомы схожи с ревматизмом и артритом, возникающими после ОРВИ и ангины
Диагностика заболевания у малышей осложняется, они не могут рассказать, как болят ножки
Диагностика заболевания у малышей осложняется, они не могут рассказать, как болят ножки
Поставить точный диагноз сложно, симптомы схожи с ревматизмом и артритом, возникающими после ОРВИ и ангины. Диагностика заболевания у малышей осложняется, они не могут рассказать, как болят ножки.
https://youtube.com/watch?v=vU1jRIsGDC8
Куда обращаться?
Если ребенок жалуется на боль в ногах, родителям следует обязательно начать обследование с посещения травматолога. Ребенка осмотрят, при необходимости сделают рентгеновский снимок той части нижней конечности, на которую малыш чаще всего сетует, и сообщат, есть ли у него механические травмы. Если их нет, со снимками на руках нужно отправиться к педиатру.
Детский врач обязательно назначит ребенку лабораторную диагностику: анализ мочи, клинический анализ крови, кровь на лейкоцитарную формулу. Кроме того, доктор должен убедиться, что у ребенка нет инфекционного заболевания, например, такого, как грипп, ведь при нем ноги тоже болят. По результатам анализов педиатр скажет, достаточно ли в организме малыша кальция и фосфора, их дефицит приводит к сильным спазмам икр (то самое состояние, когда «ногу свело»).
С готовыми анализами и рентгеновскими снимками ребенок отправится к неврологу, чтобы убедиться, что нет патологий по части нервной системы, а затем к хирургу-ортопеду, который будет исследовать кости, суставы, позвоночник, ступни на предмет пороков развития, отклонений в строении. Он ответит на вопрос, есть ли плоскостопие, деформация стоп, сколиоз, нарушение осанки, проблемы с суставами и связками. Может дополнительно потребоваться МРТ.?
Если и тут нарушений найдено не будет, а ноги по-прежнему будут болеть, придется посетить детского гематолога, который по анализам крови и дополнительным исследованиям узнает, нет ли у ребенка лейкемии, при которой боль в ногах – один из стартовых симптомов.
Лишь крайне небольшой процент детей с болями в ногах нуждается в оперативном вмешательстве, если речь идет о сосудистых или ортопедических отклонениях. При раннем обращении и своевременном выявлении недуга, более 90% патологий удается исправить консервативными методами.
Симптомы
Часто случается, что во время заболевания или по пришествию его, ребенок жалуется на боли в ногах. Локализация может быть в любой части: голени, суставе, стопе. А также может болеть как одна нога, так и обе.
Дискомфорт может свидетельствовать о воспалительном процессе в мышцах или других, более серьезных заболеваниях. В некоторых случаях кроме жалоб на дискомфорт, становится больно опираться на ногу, ребенок начинает плохо ходить, хромать.
Болезненность в конечностях может быть симптомом нескольких заболеваний. К ней присоединяются:
- появление бурого окрашивания кожных покровов возле суставов;
- судороги в мышцах ног;
- отечность;
- повышение температуры.
Особенности лечения болей в колене у детей
В детском и подростковом возрасте лечение остеоартроза и других патологий носит консервативный характер. Оно включает прием медикаментов, физиотерапию, лечебную физкультуру, вспомогательные мероприятия, например массаж или иглоукалывание, а также налаживание режима питания и физической активности. При необходимости подросткам назначают внутрисуставные инъекции жидкого эндопротеза, который распределяется внутри сустава и прекращает трение истонченных хрящей при остеоартрозе.
В крайне редких случаях избавиться от боли в колене можно только хирургическим путем. К операциям прибегают:
- если кости или сустав сильно деформированы;
- если в суставе есть киста или абсцесс;
- в других сложных случаях, которые не поддаются консервативному лечению.
Комплексная терапия под контролем хорошего специалиста помогает быстро избавиться от боли в колене, снять воспаление и отечность, если они есть, а также улучшить кровообращение в ногах. Задача ортопеда – помочь детскому организму нормально развиваться, несмотря на сбои, усилить местный иммунитет и восстановить естественное строение сустава. Современные методики позволяют решать самые сложные проблемы со здоровьем. Главное условие – максимально раннее обращение!
Методы обследования
Люмбальная пункция (процедура взятия жидкости из канала спинного мозга в нижней части спины с помощью полой иглы) рекомендуется детям старше 12 месяцев после первого фебрильного приступа, чтобы исключить менингит
Особенно важно учитывать, получал ли ребенок ранее антибиотики, которые маскируют клинические симптомы менингита. Наличие идентифицированного источника лихорадки, такого как средний отит, не исключает возможности менингита
Приступы являются основным признаком менингита у 13 — 15% детей, страдающих этим заболеванием, и у 30 — 35% таких детей нет других менингеальных признаков.
Специалисты настоятельно рекомендуют выполнить пункцию детям до 1 года, потому что другие признаки инфекции могут отсутствовать. Для ребенка в возрасте от 12 до 18 месяцев должен также рассматриваться вариант проведения поясничной пункции, потому что клинические симптомы менингита могут быть едва различимыми в этой возрастной группе. Для детей старше 18 месяцев поясничная пункция назначается при наличии клинических признаков и симптомов менингита (например, ригидности мышц шеи, симптомов Кернига и Брудзинского) или если данные анамнеза и физикальное исследование указывают на внутричерепную инфекцию.
Электроэнцефалография (ЭЭГ)

Если у ребенка случился первый случай простых фебрильных судорог и он неврологически здоров, ЭЭГ обычно не должна выполняться как часть оценки. ЭЭГ не предсказывает будущего рецидива фебрильных припадков или эпилепсии, даже если результат не нормален.
Проведение ЭЭГ следует, как правило, ограничивать особыми случаями, когда подозревается эпилепсия и тест следует использовать для определения типа эпилепсии, а не для прогнозирования ее возникновения. Если ЭЭГ выполняется, ее следует проводить в течение не менее чем 30 мин в бодрствовании и во сне, в соответствии с международными рекомендациями, чтобы избежать неправильной интерпретации и составления ошибочных выводов.
Время от времени, если пациент не восстанавливается сразу после припадка, ЭЭГ может помочь различать текущую активность приступа и длительный постприпадочный период, иногда называемый неэпилептическим сумеречным состоянием.
Исследования крови
Анализ крови, который может быть проведен, включает полный анализ крови и культивирование (посев на стерильность). Эти тесты используются для обнаружения вирусов или бактерий и для обнаружения высокого уровня лейкоцитов, что может указывать на инфекцию.