Когда следует обратиться к врачу
Чтобы предупредить дальнейшее развитие заболевания, необходимо сразу после первого приступа или появления косвенных симптомов эпилепсии обратиться к врачу. Чем раньше будет пройдена диагностика и начато лечение, тем более благоприятным будет прогноз выздоровления.
С подобным заболеванием необходимо обращаться к детскому невропатологу. В АО «Медицина» (клиника академика Ройтберга), находящейся в центре Москвы, ведут приемы опытные специалисты. Клиника оснащена всем необходимым оборудованием для правильной и точной диагностики заболеваний. Огромной помощью в постановке диагноза будет подробный рассказ о том, как проходят приступы. Еще более полезным окажется видео, которое может снять во время припадка один из родителей.
Основные подходы к лечению эпилепсии у детей
Необходимо понимать, что полностью излечить заболевание можно лишь в случае его вторичного, то есть симптоматического характера, когда будет устранён основной этиологический фактор.
В остальных случаях важно придерживаться охранительного режима и регулярно принимать назначенную противосудорожную терапию
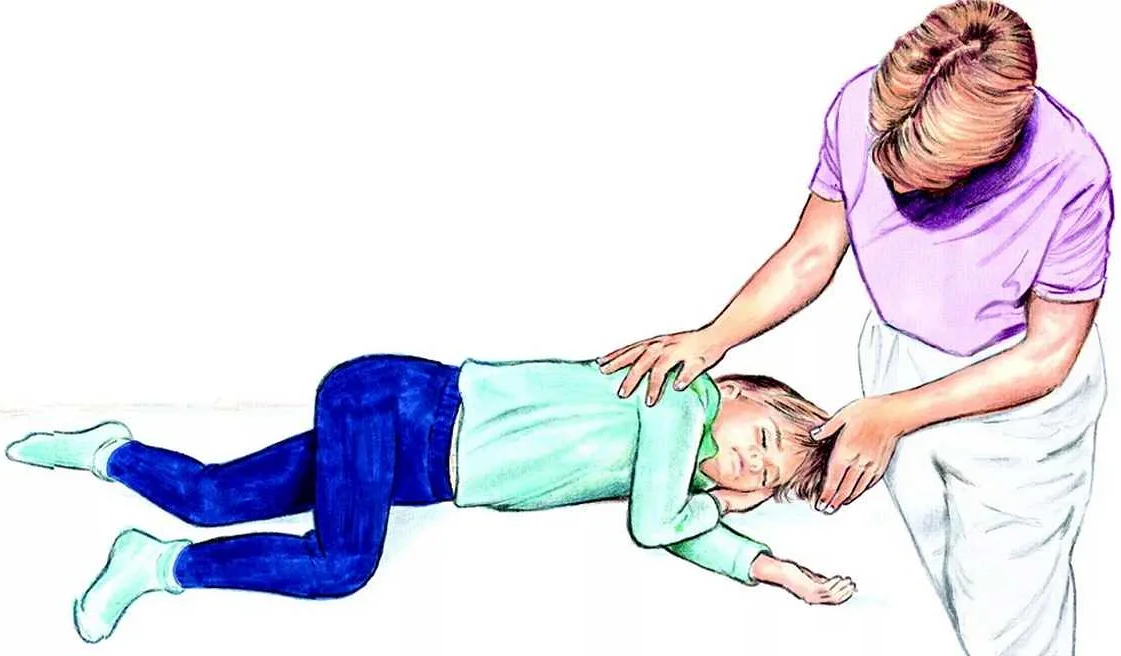
Помощь при приступе у ребёнка
Лечение эпилепсии у детей включает и грамотное поведение окружающих во время приступа.
При развитии припадка у ребёнка необходимо:
- перенести больного подальше от потенциально опасных предметов;
- под голову подложить что-то мягкое (подушку, свёрнутую одежду);
- нельзя фиксировать эпилептика или пытаться засунуть ему в рот ложку, деревяшку или другой предмет;
- запомнить время начала приступа, так как затянувшийся припадок может перейти в эпистатус, который является крайне опасным осложнением патологии.
Лекарственная терапия
Лишь регулярный приём медикаментов позволит снизить риск возникновения последующих приступов.
Назначение того или иного противосудорожного препарата зависит от формы эпилепсии и типа припадков, возникающих у больного. Обычно используются такие комбинации:
- при парциальных пароксизмах применяют Карбамазепин, Финлепсин, Окскарбамазепин, Депакин, Вальпроком;
- при тонико-клонических судорогах – Ламотриджин, препараты вальпроевой кислоты;
- при абсансах отдают предпочтение Этосуксимиду, Суксилепу, Депакину;
- при атонических и миоклонических приступах используют Вальпроком, Депакин и другие вальпроаты;
- большинство припадков хорошо предотвращаются Топираматом.
Необходимо помнить, что данные лекарственные средства обладают серьёзными побочными действиями, поэтому их подбором занимается только невролог или эпилептолог.
Охранительный режим
Охранительный режим заключается в профилактике возникновения новых приступов. Для этого необходимо:
- регулярно принимать противосудорожные препараты;
- соблюдать нормальную продолжительность детского сна с учётом возраста больного;
- исключить из рациона ребёнка большое количество сладкого, чай, какао;
- ограничить время пребывания за компьютером, просмотр телевизора;
- предотвращать воздействие резких звуков, слишком яркого света, испуга;
- формировать у детей принципы здорового питания.
Хирургическое вмешательство
В редких случаях, когда медикаментозная терапия не в состоянии предотвратить развитие новых припадков, прибегают к хирургическому вмешательству.
Сюда относятся:
- резекция поражённых участков мозга, в которых располагается очаг эпилептогенеза;
- височная лобэктомия;
- установка стимулятора на шее, способного раздражать блуждающий нерв.
Народная медицина
Методы нетрадиционной медицины: гипноз, употребление отваров, заговоры и т.п., не должны применяться в случае эпилепсии! Это заболевание можно сдерживать лишь используя проверенные препараты с доказанной эффективностью.
Симптомы и лечение аденоидов у детей
- затрудненное или невозможное дыхание через нос;
- ребенок дышит ртом;
- аденоиды у маленьких детей (грудничков) вызывают проблемы с процессом сосания (малыш не доедает, капризничает и плохо набирает вес);
- анемия;
- проблемы с обонянием и глотанием;
- ощущение присутствия инородного тела в горле;
- ребенок разговаривает тихо;
- гнусавость в голосе;
- храп во время сна, расстройство сна;
- повторяющиеся отиты, хронический насморк;
- проблемы со слухом;
- жалобы на головные боли по утрам;
- избыточный вес, чрезмерная активность, снижение успеваемости в школе.
Ребенка с хроническим заболеванием (помимо классических симптомов) отличают немного выпученные глаза, выступающая вперед челюсть, неправильный прикус (верхние резцы выступают вперед), полуоткрытый рот и искривленная перегородка носа
Чаще обращайте внимание на то, как выглядит ребенок.
Если вы заметили у ребенка несколько из выше перечисленных признаков — это повод обратиться к оториноларингологу, чтобы диагностировать проблему и выбрать эффективный метод лечения с комплексным подходом к решению проблемы.
Классификация болезни
Классификация заболевания обширна. Существуют 2 основные формы эпилепсии:
- Фокальная. В большинстве случаев возникает в младенчестве и раннем детстве. Развитию этого вида заболевания больше всего подвержены мальчики. Симптоматическая картина зависит от того, какая часть головного мозга повреждена. Этой форме патологии свойственны очаговые эпилептические приступы.
- Генерализованная. Патологический процесс распространяется на оба полушария головного мозга. При этом мышечные судороги охватывают все тело.
Фокальная эпилепсия делится на следующие виды:
- Симптоматическая. Возникает в результате поражений головного мозга: доброкачественных и злокачественных образований, кист, кровоизлияний. Этот тип заболевания достаточно редко диагностируется у детей.
- Идиопатическая. Развивается вследствие органических поражений головного мозга и нарушений функционирования нейронов, сопряженных с повышением их возбудимости.
- Криптогенная. В детской лечебной практике принято относить к этому типу эпилепсии любые эпилептические эпизоды, причины которых невозможно объяснить.
Классификация симптоматической эпилепсии:
- Хроническая. Свойственно эпизодическое появление и постепенное прогрессирование.
- Лобная. Проявляется, как правило, в ночное время. Для лобной эпилепсии характерна разнообразная симптоматическая картина: судороги, обмороки, лунатизм.
- Затылочная и теменная. Имеют менее выраженную симптоматику по сравнению с предыдущими видами. Диагностируются у детей в исключительных случаях.
- Височная. Возникает в результате повреждений височных долей головного мозга, связанных с травмами или инфекционными патологиями. Для этого вида заболевания характерны частые потери сознания без судорожных припадков. Височная эпилепсия способна прогрессировать, со временем приводя к развитию вегетативной дисфункции и социальной дезадаптации (преимущественно у школьников).
Идиопатическая эпилепсия также делится на несколько типов:
- Синдром Ленокса-Гасто. Проявляется у малышей в возрасте 1-5 лет в виде абсансам, миоклоний и атонических приступов.
- Роландический. Очаг поражения находится в роландовой борозде. В большинстве случаев полностью проходит самостоятельно по достижении подростками 16 лет.
Каждому из перечисленных видов заболевания свойственны свои симптомы. Чаще всего у детей диагностируют роландический, височный и лобный тип эпилепсии.
Как проявляется: какие первые симптомы
Как определить эпилепсию у ребенка? Первые проявления болезни могут проявляться в любом возрасте, но, как правило, чаще всего это происходит в младенческом и дошкольном.
Судорожные приступы эпилепсии у грудничков могут развиться на фоне повышенной температуры, испуга или прочих внешних факторов.
Симптомы эпилепсии у маленьких детей опасны тем, что могут маскироваться под другие заболевания или явления.
Первые признаки недуга у младенцев следующие:
- Самостоятельные неритмичные подергивания конечностей.
- Мелкие, ритмичные и быстрые сокращения мышц с одной стороны лица, способные переходить на руку и ногу с аналогичной стороны.
- Быстрая резкая остановка взгляда ребенка или резкое прекращение им любых движений.
- Поворот в сторону головы и глаз, часто сопровождаемый отведением руки в ту же сторону.
Приступы могут маскироваться под обычные движения ребенка. Они могут повторяться в одно и то же время и сопровождаться изменением цвета лица и слюнотечением.
Малыш может периодически вздрагивать всем телом, вскрикивать, совершать размашистые дрожания ручками.
У детей в дошкольном и школьном возрасте чаще всего встречается идиопатическая парциальная эпилепсия, доброкачественная затылочная с ранним дебютом и синдром Ландау-Клеффнера.
Эти формы проявляются простыми приступами со зрительными дефектами:
- галлюцинации и зрительные иллюзии;
- головная боль;
- судорожные нарушения;
- тошнота, рвота.
Для синдрома Ландау-Клеффнера характерны такие проявления:
- эпилептические приступы;
- афазия;
- поведенческие нарушения.
Первые симптомы — нарушения вербальной агнозии и речи.
После появляются эпилептические припадки, в основном, ночного характера. Приступы длятся недолго, могут сопровождаться гиперактивностью и агрессией.
В подростковом возрасте заболевание может причинять еще больше сложностей. Ребенок может не признавать болезнь и игнорировать наставления врачей и родителей.
Ввиду несистематического употребления медикаментов и повышенных психофизических нагрузок возможны рецидивы припадков.
Кроме того, подросток может осознанно избегать общения с окружающими, что становится причиной социальной изоляции.
Проблемы такого характера требуют вмешательства психолога.
Специалист вместе с подростком и его родителями должен обсудить режим отдыха и работы, время, проводимое за компьютером, физическую активность и прочие факторы.
В подростковом периоде распространенной является миоклоническая эпилепсия. К причинам ее появления относится нестабильный гормональный фон и общая перестройка организма.
Судороги при этой форме сопровождаются симметричными мышечными сокращениями. Чаще всего это разгибательные мышцы конечностей. Подростков в данном случае может ощущать резкий толчок под колено, и резко присаживаться или даже падать от него.
В случае мышечных сокращений рук подросток может резко уронить или забросить предмет, который находится у него в руке.
Как правило, такие приступы случаются в сознании и часто провоцируются нарушениями сна или резким пробуждением. Данная форма легко поддается терапии.
Особенности проведения диагностики
После первого приступа крохе в обязательном порядке необходимо пройти электроэнцефалограмму. Такое назначение получают пациенты в том случае, если нет дополнительных внешних провоцирующих элементов для судорог. Благодаря исследованию в будущем удастся свести вероятность развития болезни к минимуму. На основании результатов подбирается дальнейший курс лечения. Для получения более информативной картины следует провести диагностику при пароксизме. Родители могут быть абсолютно спокойны за своего малыша, ведь исследование не сможет ухудшить его здоровье и полностью безболезненно.
 Проявление эпилепсии у грудничка
Проявление эпилепсии у грудничка
Кормление грудью предполагает использование исследования с видеомониторингом. Он записывает приступ и регистрирует его ЭЭГ. Благодаря ему удается более детально изучить характер патологии до проведения МРТ. Если провести сравнение метода с КТ, то можно отметить его полную безопасность. Однако МРТ начать можно только после введения лекарственного препарата грудному ребенку. В таком возрасте невозможно другими способами обездвижить малыша.
Лечение эпилепсии
Сейчас для лечения эпилепсии широко применяют противосудорожные препараты. Их назначают в малых дозах, постепенно доводя до концентрации, достаточной для прекращения приступов. Препарат отменяют в случае, когда приступы не повторяются более 4-ех лет при нормальных показателях ЭЭГ. Иногда лекарства приходится принимать пожизненно, сочетать два и более препаратов, однако это оправдывается существенным повышением качества жизни больного.
Если было выявлено, что причиной судорожных припадков являются новообразования в мозгу, проводится хирургическое лечение.
В клинике «Семейный доктор» предоставляют все необходимое для диагностики этого опасного заболевания:
- консультацию профессионального невролога-эпилептолога;
- электроэнцефалографию (ЭЭГ) бодрствования и дневного сна;
- видео-ЭЭГ мониторинг дневного сна (ВЭЭГМ);
- ультразвуковое обследование;
- лабораторные анализы;
- дополнительную консультацию специалистов для уточнения причины возникновения судорожных припадков (психолога и психиатра, кардиолога, эндокринолога, гастроэнтеролога и других).
ЭЭГ и ВЭЭГМ могут быть проведены в один и тот же день. В этот же день можно записаться на консультацию эпилептолога.
Не откладывайте визит к врачу, диагностику необходимо проводить после первого же приступа! Чем раньше начато лечение, тем больше вероятность, что ваш ребенок сможет излечиться.
В клинике «Семейный доктор» прием ведет опытный эпилептолог – врач-невролог, специалист, способный вовремя распознать судорожный припадок и назначить эффективное лечение. Он знаком с особенностями протекания заболевания у детей самого раннего возраста.
+7 (495) 775 75 66
Диагностика фокальной эпилепсии
Если парциальный пароксизм возник впервые, то пациенту необходимо детальное обследование, так как данный симптом может быть проявлением серьезной церебральной патологии. Во время консультации врач-невролог просит полностью описать длительность, характер, последовательность развития эпилептического приступа. Выявленные отклонения помогают установить расположение очага патологии.
Эпилептическая активность диагностируется с помощью ЭЭГ. Эпи-активность фокальной эпилепсии можно зафиксировать на ЭЭГ даже в межприступный период. Если ЭЭГ без приступа малоинформативна, то следует провести электроэнцефалоскопию с провокационными пробами и/или во время приступа. Субдуральная кортикография – это электроэнцефалоскопия с установлением электродов под твердой мозговой оболочкой. Помогает точно определить локализацию патологического очага.
Из инструментальных методов исследований наиболее эффективным для выяснения морфологических основ ФЭ является МРТ. Толщина срезов должна составлять около 1-2 мм, чтобы как можно точнее обнаружить мельчайшие дефекты вещества головного мозга. В случае симптоматической эпилепсии МРТ даёт возможность выявить первопричину: очаговые поражения, атрофии, дисплазии. В ряде случаев обнаружить подобные изменения не удается и тогда диагноз – идиопатическая или криптогенная ФЭ. В качестве дополнительного, но необязательного исследования может быть назначена ПЭТ головного мозга. ПЭТ зафиксирует эпилептогенный участок как зону повышенной метаболической активности. ОФЭКТ также применяется в качестве дополнительного метода диагностики, в ходе которого специалист способен отслеживать динамику перфузии церебрального вещества: в течение припадка будет наблюдаться картина гиперперфузии эпилептогенного очага, а в отрезок времени между пароксизмами – гипоперфузия.
Диагностика эпилепсии у грудничков
Диагностика эпилепсии у грудничков является сложной задачей для врачей, так как симптомы этого заболевания могут быть различными и проявляться в разных формах. Для постановки диагноза врач проводит комплексное обследование малыша, включающее в себя различные методы и исследования.
Для дополнительной оценки состояния ребенка проводятся лабораторные исследования, такие как анализы крови и мочи. Они позволяют выявить наличие воспалительных процессов или других патологий, которые могут быть связаны с эпилепсией.
Важным этапом диагностики эпилепсии у грудничков является электроэнцефалография (ЭЭГ), которая позволяет регистрировать электрическую активность мозга. Это исследование позволяет выявить эпилептические разряды и определить их характеристики.
При необходимости врач может назначить дополнительные исследования, такие как нейровизуальные исследования, компьютерная томография или магнитно-резонансная томография. Они помогают выявить структурные изменения в мозге, которые могут быть связаны с эпилепсией.
Диагностика эпилепсии
Установление диагноза эпилепсии основано, прежде всего, на появлении в определенном возрасте у ребенка симптомов заболевания. При больших судорожных приступах, повторяющихся два и более раз на фоне полного здоровья ребенка это сделать намного проще. Также о недуге свидетельствует возникновение «малых» припадков, особенно при развитии эпилепсии у детей до года, которые проявляются специфическими разновидностями приступов:
- абсансами: замирание в одной позе, отключение сознания с фиксацией взгляда;
- повторяющимися навязчивыми движениями, в большинстве случаев напоминающими обычные движения ребенка (сосание, моргание, причмокивание);
- единичными мышечными сокращениями определенной группы мышц.
Часто они не сразу замечаются родителями, поэтому диагностика таких форм сложнее и заболевание не всегда вовремя диагностируется.
Поэтому при появлении даже незначительных признаков, указывающих на возникновение неврологической патологии у детей в любом возрасте (от рождения до 16 лет) необходимо обратиться к детскому неврологу и провести необходимое обследование для исключения формирования этой тяжелой патологии.
Также важно знать, что чем раньше проведена диагностика с определением формы и причины (при симптоматической эпилепсии), назначено необходимое лечение, тем больше вероятность положительного прогноза, длительной ремиссии (отсутствия приступов) или полного излечения патологии
Инструментальные методы диагностики заболевания
При проявлении симптомов эпилепсии у ребенка необходимо как можно раньше обратиться к участковому педиатру или детскому неврологу для осмотра малыша, определения неврологического статуса и проведения различных тестов. При необходимости проводятся консультации других специалистов (офтальмолога, эндокринолога, кардиолога) и проведение инструментальных методов диагностики.

В первую очередь при подозрении на развитие эпилепсии проводится электроэнцефалографическое исследование головного мозга (ЭЭГ). Этот метод определяет биоэлектрическую активность мозга и ее патологические изменения, связанные с формированием эпилептических очагов. С помощью этого метода в большинстве случаев врач (невролог или эпилептолог) может определить наличие эпилепсии у маленького пациента и уточнить ее форму.
При сложных формах эпилепсии специфические изменения на ЭЭГ могут отсутствовать при наличии клинических проявлений, поэтому проводят повторные исследования, назначается длительная запись ЭЭГ с фиксированием на видео (ЭЭГ – видеомониторинг), которая выполняется в течение длительного времени: нескольких часов или даже суток.
Также к дополнительным методам исследования при эпилепсии относятся магнитно-резонансная томография (МРТ) или компьютерная томография мозга (КТ), с помощью которых можно определить одну из причин возникновения эпилепсии: наличие врожденной аномалии, опухоли, изменения после травмы, участка нарушения мозгового кровообращения.
Также для определения причин возникновения эпилептических приступов, выявления формы и причины эпилепсии специалист может назначить другие обследования:
- электроэнцефалография с нагрузочными пробами или провокациями;
- нейросонография (УЗИ головного мозга) — для диагностики эпилепсии у грудных детей при открытом большом родничке;
- доплерография или рентгенография сосудов головного мозга для определения сосудистой патологии.
Лечение острого ларингита 9
Лечение острого ларингита требует комплексного подхода.
Антибактериальная терапия
Применение антибактериальной терапии больным нетяжелой формой ларингита не требуется. При выраженных воспалительных явлениях, при осложненных формах острого ларингита, при развитии абсцесса, а также при обострениях хронического ларингита назначаются антибактериальные препараты широкого спектра действия (амоксициллин/клавулановая кислота, цефалоспорины III–IV поколений) или респираторные фторхинолоны.
Ингаляционная терапия
Показана больным любой формой ларингита, в том числе абсцедирующей.Ингаляции могут применяться в качестве монотерапии при неосложненных формах ларингита в качестве симптоматического лечения для увлажнения слизистой оболочки гортани, а также в комплексе с другими методами лечения при воспалительных заболеваниях гортани.В ингаляционной форме применяются лекарственные средства, обладающие антибактериальным, противогрибковым, противоотечным, муколитическим, противовоспалительным действием, а также способностью увлажнять слизистую оболочку.Основным преимуществом ингаляций является возможность достижения быстрого и эффективного лечебного действия с применением небольшой дозы лекарственного препарата при значительном снижении отрицательного системного эффекта. Во время ингаляции происходит быстрое всасывание лекарственных препаратов. Создается высокая концентрация лекарственного средства непосредственно в очаге воспаления.
Муколитические препараты
Прочие рекомендации по лечению:
- голосовой покой – рекомендуется разговаривать как можно меньше, избегать крика, громкой речи и шепота
- щадящая диета – не рекомендуется есть острую, соленую, слишком горячую или холодную пищу
- отказ от курения и алкоголя
При неэффективности лечения или проявлении осложнений показана госпитализация. При необходимости выполняется оперативное вмешательство.Показаниями к экстренной госпитализации являются осложнения острого ларинготрахеита:
- отёчный ларингит
- эпиглотит
- абсцессы надгортанника, осложнённые формы заболевания (инфильтративной и абсцедирующей)
- угроза развития стеноза гортани
После перенесенного заболевания восстановительный период длится 2 недели. При проведении хирургического вмешательства рекомендуется наблюдение у оториноларинголога в течение нескольких месяцев.
Доброкачественная миоклоническая эпилепсия младенчества
ДМЭМ диагностируется в возрасте от 6 месяцев до 3 лет. Развитие ребенка до появления первых миоклонических припадков проходит нормально. Примерно у 20% детей проявляются редкие судороги при рождении или в неонатальном периоде. Общее состояние пациента страдает редко, нарушения неврологического статуса не выявляются. Первые миоклонические атаки поражают верхние конечности, шею и голову, редко – ноги. Они могут иметь разную интенсивность, в том числе – у одного и того же ребенка во время разных эпизодов. Выраженность колеблется от еле заметных подергиваний до видимых фибрилляций.
Частота припадков составляет 2-3 раза в сутки с разными временными интервалами. Длинных серий атак не наблюдается. Возможна провокация атаки громким звуком, тактильной или ритмичной световой стимуляцией. После каждого эпизода может наблюдаться рефрактерный период длительностью от 20 до 120 сек. В этом временном промежутке даже интенсивная стимуляция не вызывает новый приступ. При этом часто наблюдается мышечная атония. Для заболевания характерно усиление миоклонических приступов при засыпании (дремоте) и их исчезновение в фазе медленного сна.
Выделяют рефлекторный и спонтанный варианты ДМЭМ. В первом случае миоклонические приступы развиваются после воздействия триггеров. Спонтанная форма возникает без каких-либо предикторов. На ранних этапах заболевания и при низкой интенсивности миоклоний родители и педиатр могут принимать атаки за нормальные моторные реакции ребенка. Относительно выраженные миоклонические приступы могут сопровождаться наклоном головы вперед, отводящим и приводящим движением, сгибанием рук, редко – плавным вращением глазных яблок. Часто родители отмечают характерное «кивание» головой продолжительностью от 1 до 3 сек., редко – до 10 сек. (у детей старшего возраста). В некоторых случаях единственным клиническим проявлением ДМЭМ становится длительное смыкание глаз.
При тяжелых формах возможна генерализация судорог, сопровождающаяся потерей равновесия, внезапным выпадением предметов из рук, редко – расстройствами сознания. В процесс иногда вовлекаются межреберные мышцы, передняя брюшная стенка и диафрагма, из-за чего нарушается дыхание и может выслушиваться экспираторный шум. Для ДМЭМ характерно увеличение интенсивности клинических проявлений до определенного возраста и их последующее полное исчезновение. При длительном течении заболевания возможно отставание в психомоторном развитии. Трансформация в другие формы приступов, в том числе в абсансы, не происходит даже на фоне отсутствия специфического лечения.







