Стадии болезни
Такое заболевание, как вирусный ринит, имеет несколько стадий развития:
- Продромальная стадия. Ее продолжительность составляет несколько часов. Ребенок начинает часто чихать, а в полости носа возникают сухость и жжение.
- Катаральный этап. Длится около 3 суток. Нос закладывает сильнее, дышать им становится практически невозможно, особенно ночью. Из носовых пазух выделяется обильная слизь. Исчезает обоняние, закладываются уши, пропадает аппетит, возникает боль в мышцах.
- Стадия нагноения. Характеризуется она присоединением бактериальной инфекции. Отечность слизистых уменьшается, дышать носом становится легче. У ребенка улучшается самочувствие, но из носовых пазух наблюдаются обильные гнойные выделения желто-зеленого цвета и густой консистенции. По мере выздоровления они уменьшаются.
- Выздоровление. Наступает этот период через 1-1,5 недели и зависит от вида возбудителя и иммунитета ребенка.
Особенности протекания ринита зависят от того, в каком состоянии находятся слизистые носа. При атрофических изменениях слизистых выраженность заболевания не такая сильная и проходит оно гораздо быстрее. Если наблюдается гипертрофия оболочек носа, то болезнь проявляется резче и длится дольше.
Симптомы аденовирусной инфекции
Инкубационный период (время от проникновения инфекции до проявления первых симптомов) составляет от одного дня до недели (в некоторых случаях – дольше).
Заболевание, как правило, начинается с появлением признаков интоксикации.
Для аденовирусной инфекции типичен комплекс катаральных явлений (проявления ринофарингита – ринита и фарингита одновременно): насморк, заложенность носа, першение в горле. Иногда поражаются нёбные миндалины (наблюдаются симптомы ангины), в таких случаях ставится диагноз ринофаринготонзиллит.
Инфекция может спускаться вниз по дыхательным путям, вызывая бронхит и даже пневмонию. Также возможны осложнения в виде отита (воспаления среднего уха) и гайморита (воспаления слизистой оболочки гайморовой пазухи).
Практически во всех случаях поражения аденовирусом наблюдается воспаление слизистой глаз в той или иной степени. Сочетание симптомов респираторного заболевания и конъюнктивита образуют типичную картину аденовирусной инфекции. При ярком свете симптомы усиливаются.
Существует кишечный вариант протекания заболевания. В этом случае аденовирус поражает слизистую кишечника.
Головная боль
Головная боль – типичный признак интоксикации. Головная боль может наблюдаться при различных инфекционных заболеваниях.
Боль в мышцах
Боль в мышцах или суставах – еще один признак интоксикации. Это состояние может описана как ломота во всём теле. Обычно данный симптом предшествует подъему температуры.
Озноб
Больного знобит – это начало повышения температуры
Потеря аппетита
Организм затрачивает много сил на борьбу с инфекцией. Пищеварительные процессы при этом замедляются, аппетит пропадает.
Слабость
Интоксикация организма часто проявляется в виде слабости. Если более ребенок – а в случае с аденовирусной инфекцией обычно так и есть, он становится плаксивым и вялым.
Повышение температуры
Подъем температуры начинается несколько позднее появления признаков интоксикации. В большинстве случаев температура остается субфебрильной (до 38°C), но иногда может достигать и 39°C.
Резь в глазах
Воспаление слизистой глаз – типичный симптом аденовирусной инфекции. Обычно оно проявляется как жжение (зуд) в глазах.
Слезятся глаза
Глаза слезятся и могут гноиться.
Боль в животе
Кишечный вариант протекания аденовирусной инфекции обычно проявляется болью в животе.
Расстройство стула
Расстройство стула – еще один симптом кишечного варианта аденовирусной инфекции.
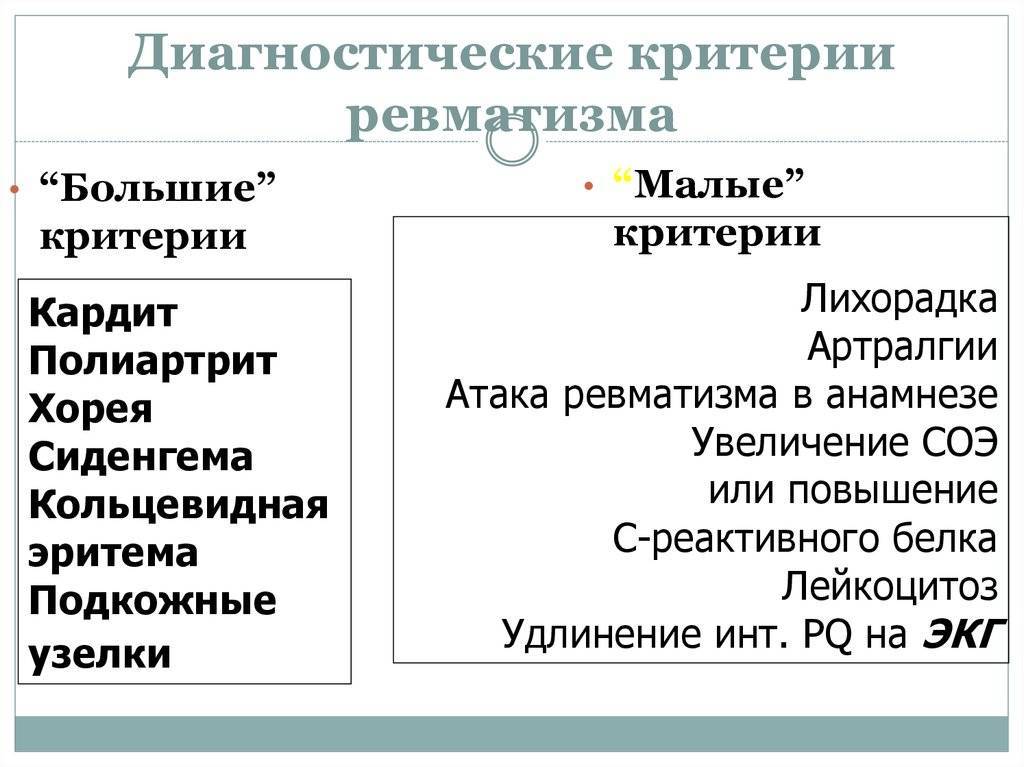
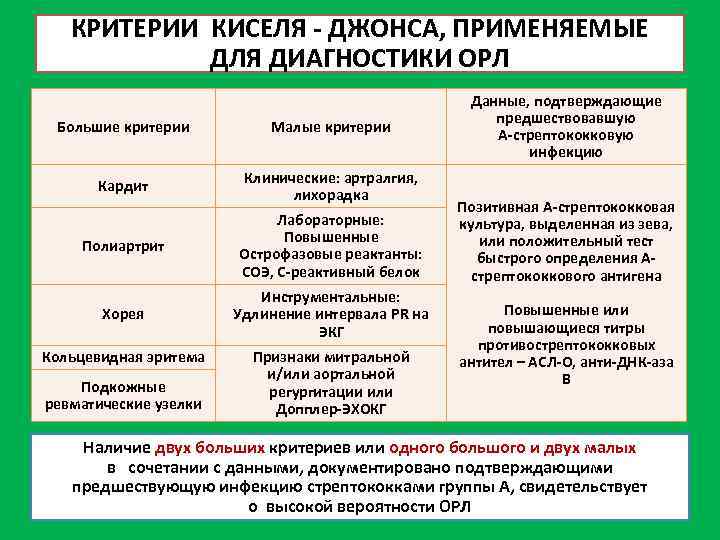
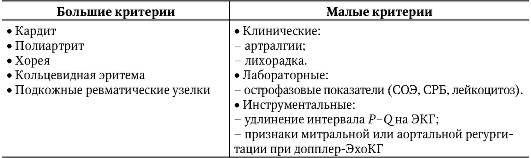
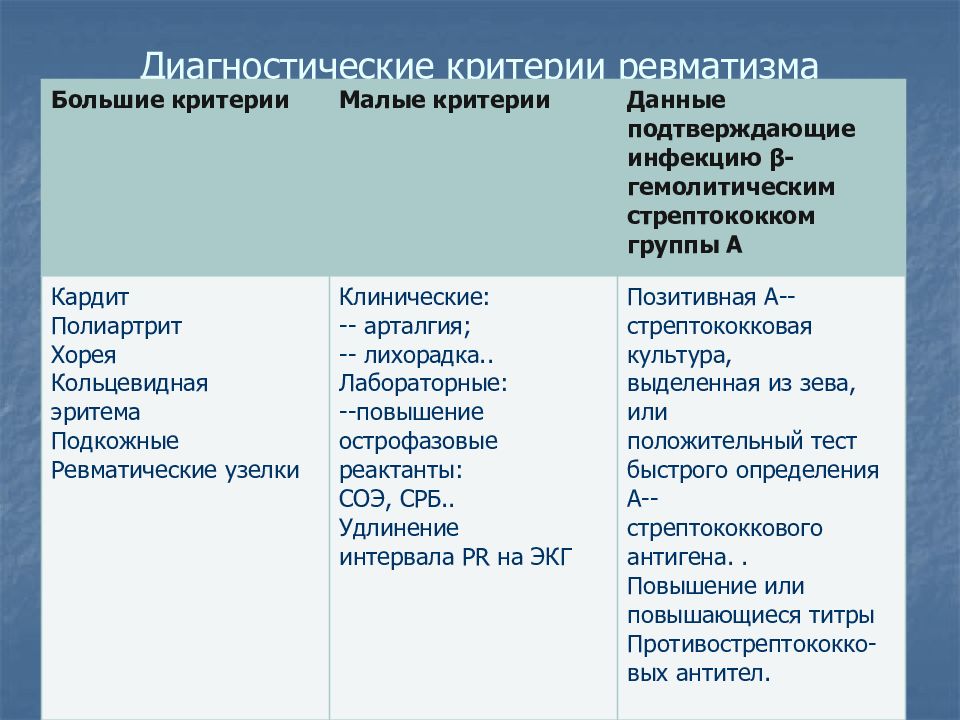
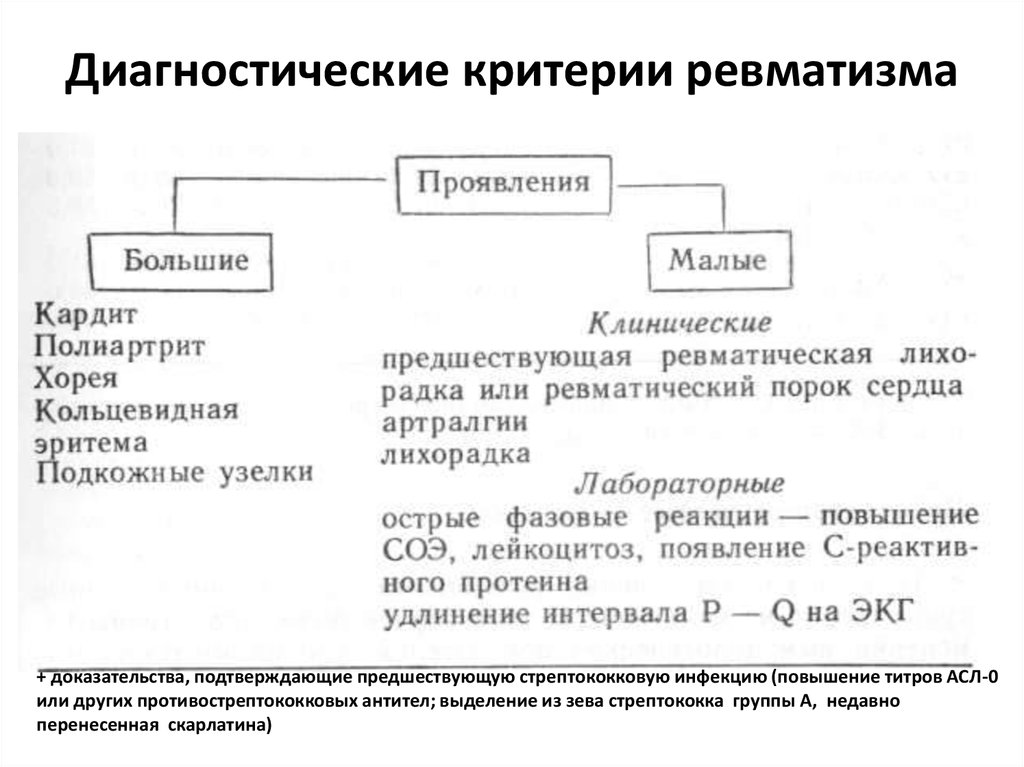
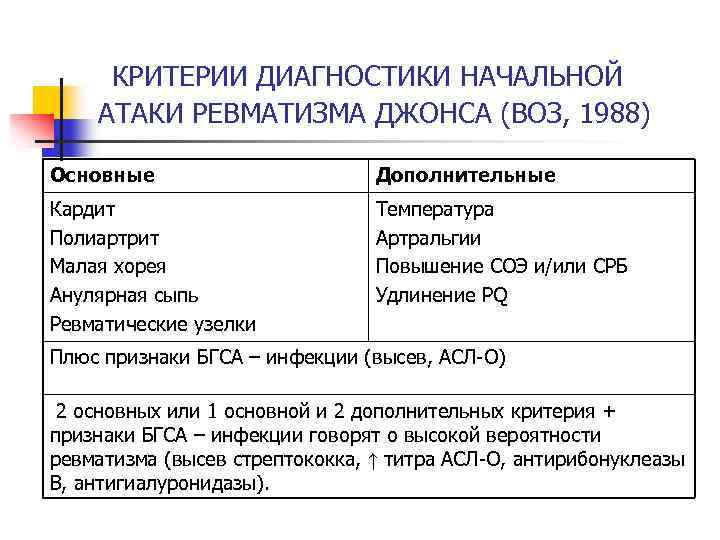
Особенности диагностики детского ревматизма
Симптомы ревматизма у детей обычно выражены ярко, поэтому медицинским работникам несложно заподозрить недуг. Течение ревматизма у детей, как правило, стремительное. Постановка медицинского диагноза основывается на совокупности нескольких показателей:
- Характерные симптомы: завышенная температура, боли в суставах, усталость, сонливость, лихорадка, отеки суставов, боли в сердце. Специфическая особенность недуга в детском возрасте – нарушение эмоционального состояния: малолетние пациенты капризничают, отличаются плаксивостью, плохо спят. Родители редко связывают такое поведение с болезнью, не спешат к специалистам, упуская время.
- Лабораторные методы. Несовершеннолетним пациентам предлагается широкий спектр анализов: исследуется общий анализ крови, проводится биохимическое исследование крови, изучается общий анализ мочи.
Дополнительно назначаются узкоспециализированные анализы на выявление антистрептококковых антител, С-реактивного белка. Отклонения от средних показателей – тревожный признак, подтверждающий заключение доктора.
Исследования сердечно-сосудистой системы. Выявление нарушений в сердце малышей осуществляется разными процедурами: фонокардиограмма, УЗИ сердца, электрокардиограмма.
Online-консультации врачей
| Консультация онколога |
| Консультация репродуктолога (диагностика и лечение бесплодия) |
| Консультация косметолога |
| Консультация диагноста (лабораторная, радиологическая, клиническая диагностика) |
| Консультация дерматолога |
| Консультация хирурга |
| Консультация специалиста по лечению за рубежом |
| Консультация нефролога |
| Консультация андролога-уролога |
| Консультация гастроэнтеролога детского |
| Консультация пульмонолога |
| Консультация семейного доктора |
| Консультация гастроэнтеролога |
| Консультация проктолога |
| Консультация сексолога |
Новости медицины
Футбольные фанаты находятся в смертельной опасности,
31.01.2020
“Умная перчатка” возвращает силу хвата жертвам травм и инсультов,
28.01.2020
Назван легкий способ укрепить здоровье,
20.01.2020
Топ-5 салонов массажа в Киеве по версии Покупон,
15.01.2020
Новости здравоохранения
Глава ВОЗ объявил пандемию COVID-19,
12.03.2020
Коронавирус атаковал уже более 100 стран, заразились почти 120 000 человек,
11.03.2020
Коронавирус атаковал 79 стран, число жертв приближается к 3200 человек,
04.03.2020
Новый коронавирус атаковал 48 стран мира, число жертв растет,
27.02.2020
Специфика лечение детей

У несовершеннолетних болезнь развивается быстро, требует немедленной медицинской помощи. Недуг лечится в несколько этапов:
Лечение в условиях стационара. Тяжелые последствия ревматической атаки обуславливают помещение пациента под круглосуточный врачебный контроль. Отказываться от стационарного лечения не стоит – отсутствие лечения легко сделает из ребенка инвалида. В отделении маленькие пациенты проводят около месяца (при необходимости срок пребывания в больнице увеличивается). Соблюдается постельный режим: несколько недель запрещено вставать, затем дозволяется небольшая двигательная активность. Бегать, прыгать в больнице запрещено.Для подавления стрептококка в детском организме доктор предлагает антибиотики из пенициллинового ряда (допустим, Аугментин). Предотвратить поражения сердца помогают кортикостероидные препараты (например, Вольтарен). Суставы лечат с помощью согревающих компрессов, ультрафиолетовой лампы, противовоспалительных препаратов. С помощью антигистаминных лекарственных средств успешно подавляют аллергию (например, выписывают Фенкарол). Иммунитет поднимают за счет приема витаминов и калия.
Санаторно-курортное лечение. Сразу после выписки из больницы маленьким пациентам предлагают направления в санаторий. Желательно помещать больных в специализированные учреждения, но оздоровление допустимо проводить в любом санаторном комплексе. Пребывание в санатории длится около двух-трех месяцев. Больным прописывают лечебные процедуры (например, целебные ванны)
Особое внимание уделяется налаживанию режима питания, прогулкам, употреблению минеральных вод.
Диспансерное наблюдение за ребенком. Для минимизации риска рецидива детям назначаются ежегодные инъекции Бициллина
Регулярно назначаются осмотры узких специалистов: ревматолога, кардиолога, ортопеда.
Ревматические атаки опасны для детей, поэтому бороться с недугом нужно незамедлительно!
Причины ревматизма у детей
Знание причин проявления недуга поможет выявить болезнь на ранней стадии, снизить риски заболевания. Ревматизм у ребенка практически всегда возникает в ответ на проникновение стрептококка группы А. Болезнетворный микроэлемент вызывает в организме сильную аллергию, порождающую воспалительный процесс. Воспаление охватывает суставы, сердце, участки нервной системы.
Ребенка чаще всего ревматическая атака настигает после стрептококковых инфекций:
- скарлатины;
- ангины;
- фарингита.
Благоприятные условия для заболевания создает нелеченый кариес
Важно внимательно следить за здоровьем малыша, не выпускать в садик или школу без разрешения доктора, тщательно соблюдать медицинские назначения
Провоцирующими факторами недуга выступают:
- переохлаждение детей;
- частое нахождение в условиях повышенной влажности;
- наличие ревматической лихорадки у близких;
- недостаток защитных сил организма.
Профилактика болезней горла у детей
Основные профилактические меры направлены на то, чтобы не допустить контакта с инфекционными возбудителями. Ведь против большинства вирусов и бактерий не существует вакцины. Исключение – дифтерия, корь и краснуха. От этих детских инфекций обязательно нужно сделать прививку.
Чтобы уменьшить риск подхватить инфекцию, нужно придерживаться таких правил:
- Не следует контактировать с людьми, которые болеют простудой или ангиной. Если контакт неизбежен, нужно попросить больного человека надеть медицинскую маску. Чтобы еще больше снизить шанс заражения, здоровому ребенку также следует надеть маску.
- В общественных местах нужно регулярно пользоваться антисептиками для рук. Рекомендуется как можно чаще мыть руки с мылом на протяжении дня.
- Все комнаты в доме нужно ежедневно проветривать. Регулярно следует проводить влажную уборку. Эти мероприятия помогут удалить болезнетворных микроорганизмов, если они были занесены с улицы.
Очень важным аспектом профилактики заболеваний горла является соблюдение правильного питания и здорового образа жизни. Эти мероприятия помогают гармонично расти и развиваться всему детскому организму, в том числе и иммунной системе, которая борется с инфекциями.1,3
Симптомы Ревматизма у детей:
Ревматизм диагностируют у детей школьного возраста чаще, чем в других возрастных группах. Первая атака заболевания в основном имеет острое начало, температура повышается до фебрильных значений, возникает интоксикация. За 2-3 недели до этого почти все больные переносят болезнь верхних дыхательных путей. Вместе с поднятием температуры проявляются признаки полиартрита или артралгий.
Для ревматического полиартрита характерны такие симптомы:
- боли в суставах с нарушением функций, летучего характера
- нестойкое, поддающееся лечению поражение средних и крупных суставов
В остром периоде заболевания у большинства детей выявляют признаки поражения сердца, что и является основным критерием при диагностике. Миокардит — самое частое проявление сердечной патологии при этом заболевании. При ревматическом миокардите проявляются такие симптомы:
- ухудшение общего состояния
- бледная кожа
- расширение границ сердца
- глухость тонов (могут быть раздвоены)
- тахикардия или брадикардия
- признаки недостаточности кровообращения (в некоторых случаях)
Чаще всего симптомы не ярко выражены. На сегодня тенденция такова: со стороны миокарда наблюдают умеренные изменения, общее состояние почти не изменено. Более чем в половине случаев в остром периоде обнаруживают эндокардит (поражение клапанного аппарата сердца). В редких случаях при первой атаке ревматизма могут быть поражены оба клапана: митральный и аортальный. Перикард при этом вовлекается в патологический процесс редко. При остром, гиперергическом течении могут встречаться симптомы перикардита, при этом общее состояние ребенка ухудшается.
Помимо сердца, при ревматизме у детей могут быть повреждены другие органы. В последние годы редко наблюдают анулярную эритему и абдоминальный синдром в разгаре болезни. Если поражается нервная система, чаще всего бывает малая хорея. Родители замечают, что ребенок раздражительный, несобранный, бывают непроизвольные движения (более или менее выраженные).
Для рецидивов ревматизма характерны такие признаки:
- атака начинается остро
- симптомы практически совпадают с первой атакой
- ведущей является патология со стороны сердца
Недостаточность митрального клапана – порок, который характеризуется наличием дующего систолического шума на верхушке. Шум приобретает жесткий тембр в некоторых случаях, если недостаточность выражена. После нагрузки шум, как правило, становится более сильным. Давление остается в норме.
Митральный стеноз изолированного типа бывает в редких случаях, в основном при вялом или латентном течении ревматзма у детей. Он характеризуется такими признаками: хлопающий I тон, рокочущий пресистолический шум, митральный щелчок. Чаще стеноз митрального клапана бывает на фоне уже сформированной недостаточности митрального клапана.
Недостаточность аортального клапана при ревматизме характеризуется тем, что выслушивается льющийся диастолический шум, который следует сразу за II тоном и лучше всего выслушивается вдоль грудины слева. Границы сердца расширены влево. Могут быть такие симптомы как «пляска каротид», бледность, увеличение пульсового давления у детей. Но эти симптомы характерны не для начального этапа заболевания.
Стеноз устья аорты как приобретенный порок, чаще всего, присоединяется к недостаточности клапанов аорты. Во втором межреберье справа слышен довольно грубый систолический шум с максимумом в середине систолы.
Другие приобретенные пороки сердца у детей встречаются в очень редких случаях.
Лечение
Необходимо знать, чем лечить у малыша насморк, ребенок, больной вирусный ринитом, при грамотном подходе к терапии выздоравливает за неделю. Нельзя слишком долго использовать сосудосуживающие препараты, так как привыкание к таким средствам вызывает сухость слизистой.
Как вылечить (излечить) и чем вирусный ринит победить у ребенка, должны знать родители. После посещения врача нужно соблюдать все данные им рекомендации. Запрещено самолечение, иначе можно нанести вред детскому организму.
Облегчить состояние ребенка родители могут следующим образом:
- промывать нос солевым раствором;
- давать ему как можно больше пить;
- отрегулировать в комнате температуру и влажность, сделав их комфортными для ребенка;
- научить ребенка технике очищения носовой полости;
- включать в рацион продукты, богатые витаминами, это необходимо для укрепления иммунитета.
Насморк вирусного происхождения лечится комплексно. Часто он появляется на фоне вирусной инфекции, поэтому врач назначает сосудосуживающие, жаропонижающие средства и противовирусные от ОРВИ и для терапии (лечения) ринита. К методам избавления от насморка у ребенка относят:
- Применение назальных капель (Називин, Длянос, Санорин, Назол Кидс). Закапывать их следует перед сном при сильной заложенности носа. В результате сужаются сосуды в носу, уменьшаются гиперемия и отек слизистой носовых ходов.
- Прием противовирусных препаратов: Анаферона детского, Арбидола. Такие средства оказывают иммуномодулирующий эффект, что положительно сказывается на клеточном и гуморальном иммунитете.
- Промывание носа. Ребенку обязательно промывают носоглотку солевым раствором. С этой целью можно приобрести такие спреи, как Квикс, Аквалор. В их состав входит лечебная морская вода.
- Прогревание. Полость носа и околоносовую область прогревают инфракрасной лампой, горячим вареным яйцом или нагретой солью. Благодаря такой процедуре уменьшается отек слизистой носа, устраняется заложенность.
Если температура у ребенка повысилась, то врач назначает жаропонижающие средства — Нурофен, Нимид. Курс лечения обязательно нужно пройти до конца. Недолеченный ринит может привести к появлению рецидивов. Подтвердить выздоровление должен только врач.
Бактериальное происхождение заболевания
Если инфекционный насморк появился вследствие попадания на слизистую носа бактерии, то такой ринит называют бактериальным ринитом. Характерными симптомами болезни носоглотки этого типа считаются:
- непроходимость носовых проходов,
- чрезмерные слизистые выделения,
- человек постоянно чихает.
Если сравнить состояние человека при таком виде насморка с простым ринитом, то наблюдается ухудшение состояния:
- температура тела увеличивается,
- добавляются головные боли,
- снижается способность обонять из-за того, что воспаление начинается в области обоняния.
При бактериальном рините сначала повышается температура тела
Зачастую больные жалуются на то, что в носовой полости ощущается зуд и жжение. Позже наблюдается покраснение в районе ноздрей и носогубного треугольника. Добавление отека вызывает трудности с дыханием и невозможность высморкаться. Скопление чрезмерного количества слизи вызывает осложнение в виде гайморита или отита.
Слизистые выделения имеют прозрачную консистенцию, но позже ситуация меняется и слизь становится мутной, даже желто-зеленой. Это свидетельствует о присутствии гнойных выделений.
Стрептококк профилактика
Скарлатина — болезнь, пока не поддающаяся профилактике методами вакцинации. Поэтому, чтобы избежать заболевания скарлатиной, проводятся меры неспецифической профилактики, препятствующие распространению инфекции в детских коллективах.
Поэтому при диагностике скарлатины у ребенка, посещающего дошкольное или школьное образовательное учреждение в классе или группе детского сада, устанавливается недельный карантин. При наличии контакта с заболевшим скарлатиной ребенком других детей допускают в коллектив только через 17 дней при отсутствии симптомов начала болезни.
Тем, кто перенес скарлатину дома, разрешается посещение детского учреждения спустя 22 дня от первого дня болезни, а выписанным из стационара — через 12 дней с момента выписки.
Такие карантинные меры помогают снизить процент заболеваемости и предотвратить эпидемии в детских садах, школах и иных формах детских коллективов.
Соблюдение личной гигиены также является одним из методов профилактики заболевания скарлатиной.
1. Обязательное мытье рук с мылом в течение 30 секунд, тщательная их обработка, особенно по возвращении из мест скопления людей, регулярная санитарная обработка игрушек, предметов, поверхностей, мытье продуктов питания позволяют эффективно уничтожать большинство болезнетворных микроорганизмов.
2. В доме, где находится больной скарлатиной, проводят особые гигиенические мероприятия, включающие регулярную обработку поверхностей хлорамином, кипячение постельного, нательного белья и посуды, антисептическую обработку игрушек.
3. При контакте с больным скарлатиной рекомендуется регулярное полоскание горла антисептиком, особенно при наличии хронических заболеваний носоглотки (фарингит, тонзиллит, гайморит и т. п.), промывание носовых ходов солевым раствором.
Факты о стрептококковой инфекции
Обзор составлен на основе обзора Федеральных клинических рекомендации от апреля 2015 года.
По данным ВОЗ стрептококковая инфекция признается самой опасной из всех предупреждаемых вакцинопрофилактикой болезней.
Стрептококки — это бактерии, которые вызывают отиты, бронхиты, пневмонию, менингиты, сепсис.
В России из 500 тысяч случаев пневмоний в год пневмококковую этиологию имеют 76% у взрослых и до 90% у детей в возрасте до 5-ти лет!
При обследовании детей в возрасте до 5-ти лет, госпитализированных в стационары по поводу острой бактериальной инфекции (сепсис, бактериемия, менингит, пневмония, острый отит, синусит), при посевах образцов в 47% случаев был выявлен S.pneumoniae («стрептококк пневмония»), что подтверждает его лидирующую роль в структуре инфекционных заболеваний.
Носительство стрептококка в носоглотке в большинстве случаев протекает бессимптомно, однако у детей первых лет жизни может сопровождаться насморком.
К сожалению, в настоящее время формируется большое количество антибиотикоустойчивых форм стрептококка.
Согласно позиции ВОЗ — единственный способ существенно повлиять на заболеваемость и смертность от стрептококковой инфекции, снижение уровня антибиотикорезистентности.
В настоящее время в России вакцинация против стрептококк пневмония проводится 3-мя препаратами — Превенар, Пневмовакс 23, Синфлорикс. Какой препарат наиболее подходящий для конкретного случая — подробнее подскажет врач-педиатр на приеме.
В настоящее время вакцинация проводится, начиная с 2-х месячного возраста и до глубокой старости.
Наиболее актуальна вакцинация для:
- детей и взрослых;
- частоболеющих;
- ослабленных;
- при планировании госпитализаций (не менее, чем за 2 недели);
- имеющих сопутствующую патологию: бронхиальная астма, пороки сердца и другие заболевания.
Консервативная терапия
Лечение детского ревматизма должно быть своевременным и комплексным. Занимается им врач-ревматолог, но в некоторых случаях ребенка параллельно может наблюдать детский кардиолог, стоматолог и отоларинголог. Основная цель терапии — нейтрализация стрептококков, устранение воспалительного процесса и восстановление иммунитета.

Первый этап лечения — перемещение ребенка в стационар и проведение медикаментозной терапии. Курс лечения довольно длительный, он составляет минимум полтора месяца. Метод лечения болезни прямо зависит от фазы патологии и общей тяжести процесса. В большинстве клинических случаев тактика медикаментозной терапии заключается в назначении:
- Антибактериальных препаратов (пенициллиновые антибиотики);
- Противоаллергических средств;
- Витаминные комплексы (обязательно с витамином С в составе);
- Нестероидных противовоспалительных лекарств (средства из пиразолонового ряда и на основе ацетилсалициловой кислоты);
- Иммуномодуляторов;
- Некоторых препаратов поддерживающей терапии (мочегонных, сердечных средств) по необходимости.
Медикаментозная терапия также может дополняться физиотерапевтическими процедурами, обязательно соблюдение специальной диеты. Во время стационарного лечения ребенку назначается постельный режим. Если заболевание находится в 2-3 стадиях, строгий постельный режим будет показан на 2 недели. Уже на 3 неделе ребенку может быть разрешено играть в кровати или заниматься дыхательной гимнастикой. Вставать с постели, самостоятельно ходить в туалет и на обеды, заниматься ЛФК можно будет только спустя месяц.

Второй этап лечения — отправка ребенка в санаторно-курортное учреждение. Основной целью санаторного лечения является долечивание ребенка. Терапия детского ревматизма заключается в:
- Облегченном варианте медикаментозной терапии;
- Воздушных ваннах;
- Физиотерапии (довольно часто практикуется грязелечение);
- Неактивных играх;
- ЛФК;
- Санировании очагов инфекции;
- Процедурах дыхательной гимнастики.
Последний третий этап заключается в диспансерном наблюдении. После окончательного выздоровления ребенка для него заводится специальная медицинская карточка, которая хранится в больнице. Ребенок наблюдается у участкового педиатра или кардиоревматолога. Основной целю такого наблюдения является профилактика и своевременное выявление рецидивов ревматизма.
Особенности лечения вялотекущего ревматизма
Детям с вялотекущим ревматизмом (при условии, что не было поражено сердце) назначается более щадящая медикаментозная терапия. Дополнительно используется физиотерапия. Отличительной чертой лечебного процесса является отсутствие необходимости стационарного лечения. Ребенку достаточно посещать процедурный кабинет и приемы у лечащего врача.
Классификация
Главное разделение ревматизма суставов у детей основывается на существовании двух форм болезни. Таким образом, ревматический процесс бывает:
- активным
– особенностями такого варианта протекания патологии являются яркое проявление симптоматики и присутствие изменений лабораторных маркеров; - неактивным
– отличается тем, что после перенесённого недуга у пациента не наблюдается изменений лабораторных данных, указывающих на воспаление. В таких ситуациях самочувствие и поведение ребёнка зачастую неизменны, а незначительные клинические проявления могут возникать на фоне значительной физической активности.
Активная разновидность ревматического процесса имеет несколько степеней тяжести:
- минимальную
– выражается в слабом проявлении признаков и отсутствии изменений в лабораторных данных; - умеренную
– все характеристики заболевания, в частности клинические, лабораторные, рентгенологические и электрокардиологические, имеют нерезкую степень интенсивности; - максимальную
– характеризуется значительным ухудшением состояния больного, присутствием воспалительного экссудативного компонента и ярко выраженными симптомами.
Классификация ревматизма у детей по месту локализации воспалительного очага:
- суставный – в подавляющем большинстве ситуаций в патологию вовлекаются крупные и средние суставы верхних или нижних конечностей. Особенностью такого типа синдрома выступает быстрое купирование при вовремя начатом и комплексном лечении;
- сердечный – характеризуется поражением только лишь сердца, которое может колебаться от лёгкого до осложнённого;
- форма, при которой поражена нервная система. Имеет второе название – и выражается в том, что наиболее часто приводит к появлению опасных последствий.
По варианту течения ревматизм суставов у детей делится на:
- острый – протекает не более 3 месяцев;
- подострый – продолжительность выраженности симптоматики варьируется от 3 месяцев до полугода;
- затяжной – считается таковым, если длится более 6 месяцев;
- непрерывно-рецидивирующий – для таких случаев характерно отсутствие чётких периодов ремиссии продолжительностью до одного года и больше;
- латентный – протекает со скрытой симптоматикой, что становится причиной формирования такого осложнения ревматизма у детей, как клапанный порок сердца, на основании которого и ставится окончательный диагноз.
Что провоцирует / Причины Ревматизма у детей:
Ревматизм (и его рецидивы) возникает из-за инфицирования гемолитическим стрептококком группы А. В некоторых случаев возникновение связывают с L-формами. Была выдвинута токсико-иммунологическая гипотеза, касающаяся патогенеза рассматриваемой болезни. Ревматизм можно рассматривать как распространенный системный васкулит в ответ на стрептококковый антиген (антигены) с повышенной тропностью к тканям сердца.
Важно то, что у штаммов стрептококка, которые вызывали ревматизм у детей, были антигенные субстанции с некоторыми тканями человека и, что важнее всего, с сердцем. Потому стрептококк мог длительно пребывать в организме, есть вероятность возникновения «частичной иммунологической толерантности», когда иммунитет ребенка не вырабатывает достаточно антител для того, чтобы убить стрептококк