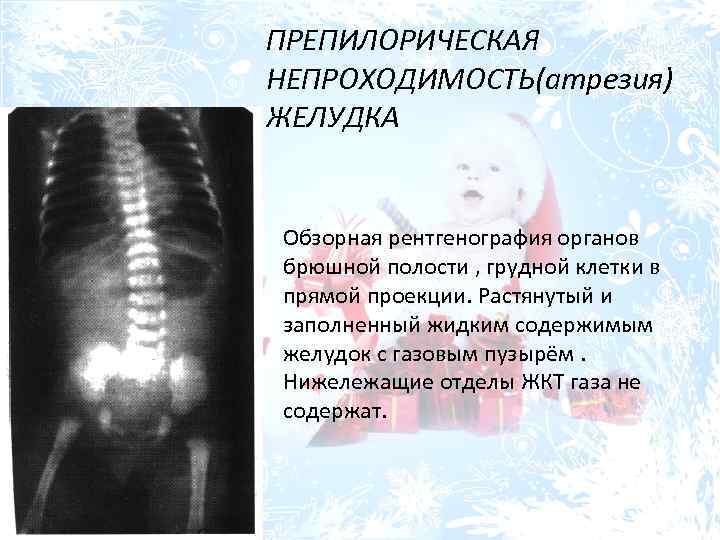
Лечение атрезии пищевода
только хирургическое
Предоперационная подготовка
При выявлении атрезии пищевода необходимо срочно перевести ребёнка из родильного дома в хирургический стационар.
С целью уменьшения аспирационного синдрома необходимо придать ребенку возвышенное положение (30-40°), ввести катетер, присоединённый к системе постоянной аспирации, в проксимальный конец пищевода или проводить частую аспирацию слизи из ротоглотки.
Необходимо отменить кормления и начать инфузионную терапию, назначить антибиотики широкого спектра действия, гемостатические препараты. Устранить гипоксию помогают ингаляции увлажнённого кислорода. При нарастании дыхательной недостаточности проводят интубацию трахеи и начинают ИВЛ. При традиционной ИВЛ у ребенка с дистальным трахеопищеводным свищем возможен значительный сброс воздуха через свищ в желудок, что приводит к перераздуванию желудка и кишечных петель. Увеличенные органы брюшной полости ограничивают экскурсию диафрагмы, в результате дыхательная недостаточность прогрессирует, возможна перфорация желудка и остановка сердца. В этих случаях следует попытаться изменить положение интубационной трубки ротировать или углубить, чтобы уменьшить сброс воздуха через свищ. Если вентиляция невозможна из-за значительного сброса воздуха через свищ, показана ВЧО ИВЛ или однолёгочная вентиляция. При значительном сбросе воздуха следует решить вопрос об экстренной операции наложения гастростомы и/или перевязки трахеопищеводного свища.
Если масса тела ребенка более 2 кг, и нет нарушений жизненно важных систем организма, операцию начинают сразу после проведения необходимых исследований. Если масса тела ребенка менее 2 кг, или есть нарушения гомеостаза и другие пороки развития, длительность предоперационной подготовки увеличивают и проводят коррекцию выявленных нарушений.
Одновременно проводят диагностические мероприятия, направленные на выяв-ление сочетанных пороков развития и нарушений со стороны жизненно важных органов:
- определение группы крови и резус-фактора,
- определение КОС,
- клинический анализ крови,
- общий анализ мочи,
- биохимический анализ крови,
- анализ коагулограммы,
- ЭхоКГ,
- ЭКГ,
- УЗИ внутренних органов,
- нейросонография.
Венозный доступ осуществляют путем катетеризации центральной вены, при этом предпочтительно провести катетер в верхнюю полую вену из локтевой или подмышечной вены. Проводить пункцию и катетеризацию непосредственно правой подключичной и внутренней ярёмной вен не рекомендуют из-за высокого риска образования гематомы в области операции.
Предоперационное лечение атрезии пищевода нацелено на то, чтобы ребенок был в оптимальном состоянии перед операцией, а также профилактику аспирационной пневмонии, что делает операцию более опасной. От перорального кормления воздерживаются. Постоянное отсасывание через двухпросветный катетер в верхнем отделе пищевода предотвращает аспирацию проглоченной слюны. Ребенок должен находиться в положении лежа на животе с головой, поднятой на 30-40°, и с опущенной правой стороной тела, чтобы облегчить опорожнение желудка и минимизировать риск аспирации кислого содержимого желудка через фистулу. Если радикальную операцию необходимо отложить в связи с глубокой недоношенностью, аспирационной пневмонией или другими врожденными пороками развития, следует сформировать гастростому для декомпрессии желудка. Отсасывание желудочного содержимого через гастростому снижает риск того, что оно попадет через фистулу в трахеобронхиальное дерево.
Хирургическое лечение атрезии пищевода
Операцию при атрезии пищевода относят к срочным хирургическим вмешательствам.
Более чем в 90% случаев при атрезии пищевода проводят выделение и перевязку свища с наложением эзофагоэзофагоанастомоза. В процессе операции через анастомоз проводят назогастральный зонд, который необходимо тщательно фиксировать. В средостении оставляют дренаж, присоединенный к системе пассивной аспирации.
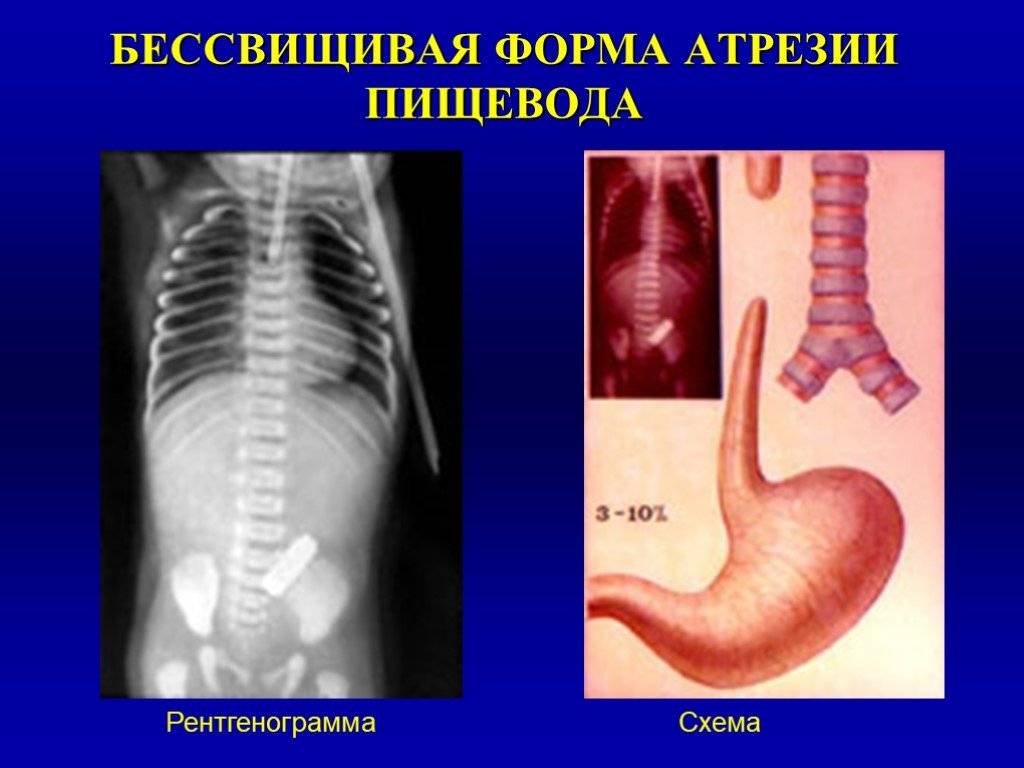
При бессвищевой форме из-за большого диастаза между атрезированными концами пищевода часто накладывают гастростому и эзофагостому. При атрезии пищевода возможно проведение торакоскопической операции.
Картина сопутствующей симптоматики, лечение
 Симптоматика этой патологии достаточно яркая и проявляется на первых минутах рождения ребенка. К числу самых распространенных симптомов относят:
Симптоматика этой патологии достаточно яркая и проявляется на первых минутах рождения ребенка. К числу самых распространенных симптомов относят:
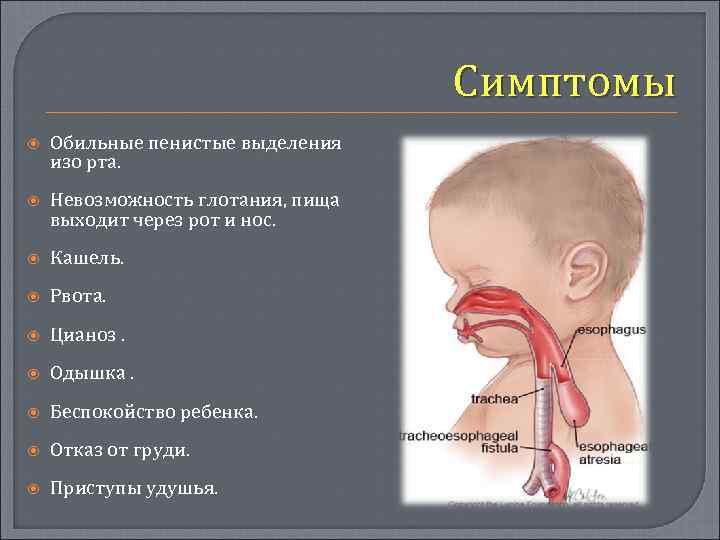
- наличие ложной гиперсаливации – явление, характеризующееся активным выделением пенистой слюны изо рта и носа новорожденного;
- вследствие попадания слюны в трахеи и пищевод происходит нарушение дыхательной функции организма малыша, которое может сопровождаться одышкой, приступообразным кашлем, тахипноэ, хрипами, цианозом и асфиксией. Клинические рекомендации говорят о необходимости проведения трахеальной аспирации с целью устранения вышеописанной симптоматики;
- возникновение рвоты и постоянного срыгивания;
- приступы удушья;
- вздутие живота.
Диагностические мероприятия играют важную роль в решении вопроса о последующем лечении, в противном случае велика вероятность развития водно-электролитных расстройств или аспирационной пневмонии. К ним могут относиться:
- незамедлительное зондирование через носовые отверстия;
- использование пробы Элефанта (введение через специальный катетер в пищевод воздуха);
- бронхоскопия или эзофагоскопия.
Первостепенным этапом лечения является экстренное хирургическое вмешательство. В стандартной ситуации и при первых признаках атрезии операция должна быть произведена не позже, чем через 36 часов после рождения ребенка. Она включает в себя:
- предоперационную подготовку (подбор специальной позы новорожденному, при которой исключается попадание желудочного содержимого в дыхательные пути, исключение кормления через отверстие рта);
- частичная либо многократная аспирация слизистых выделений из органов дыхания;
- ингалирование и увлажнение кислородом;
- подключение антибактериальной терапии;
- восстановление водно-электролитного дисбаланса.
После операции требуется тщательное наблюдение за ребенком с целью исключения побочных последствий. Своевременно проведенная операция и соблюдение всех правил предоперационного периода дает шансы на выживание 90-95% младенцам. Дети, родившиеся недоношенными либо с сочетанной картиной заболеваемости, имеют более низкий процент выживаемости, его средние показатели – от 30 до 50% случаев максимум.
https://youtube.com/watch?v=yf5WaYpYB6I
Лечение
Операция необходима ребенку по жизненным показаниям, поэтому подготовку начинают сразу после рождения в отделении новорожденных, не дожидаясь перевода в специализированную хирургическую клинику. Малыша помещают в кувез с возвышенным положением верхних отделов туловища, где его можно согреть, постоянно подается кислород для дыхания.
Ребенку необходимо обеспечить положение лежа на животе с приподнятой головой под углом в 30 градусов и приспущенной правой частью тела. Подобным образом удается улучшить опорожнение желудка, снизить возможность аспирации кислого секрета через свищевой ход.
 Малыш находится под постоянным контролем специалистов
Малыш находится под постоянным контролем специалистов
Каждые четверть часа проводят отсасывание содержимого изо рта и носа. Кормление через рот запрещено. Ребенку вводят жидкости, питательные смеси, антибактериальные средства широкого спектра действия в расчете на вес.
Нарастающая дыхательная недостаточность является показанием для перевода больного на искусственный способ вентиляции легких. Трахею интубируют и подключают аппарат ИВЛ. При этом необходимо учитывать возможность интенсивного сброса воздуха сквозь свищ в желудок.
Тогда наблюдается перераздувание желудка и кишечника, ограничение движений диафрагмы. В итоге дыхательная недостаточность еще более прогрессирует, возникает возможность разрыва желудка и остановки сердца. Реаниматологи в таких условиях пытаются развернуть или углубить интубационную трубку. Эти меры помогают снизить сброс воздуха сквозь свищ.
Перед операцией под наркозом проводят бронхоскопию с тщательным отсосом содержимого из трахеи.
Операционный риск меньше у детей доношенных, без сочетания атрезии пищевода с другими пороками, не перенесших родовых травм. Методика операции выбирается в зависимости от типа атрезии, высоты расположения и наличия свищевого хода.
Суть вмешательства на первом этапе: вскрывается грудная клетка пациента, перевязывается свищ между трахеей и пищеводом, оба конца пищевода соединяются анастомозом. При невозможности соединить концы пищевода накладывают стомы на шее (выход из пищевода) и в верхней части живота (из желудка). У пациентов без свищевого хода операция менее тяжелая.
При высоком операционном риске (дети недоношенные, менее 2 кг весом, с другими пороками) на первом этапе устанавливают двойную гастростому: одну для кормления после операции с помощью зонда в двенадцатиперстной кишке, вторую — с желудком для обеспечения снижения компрессии и аспирации. Следующий этап операции (разделение трахеи и пищевода) выполняется спустя 2–4 дня.
Дети с врожденной атрезией пищевода живут с послеоперационной эзофаго- и гастростомами, которые позволяют предупредить тяжелые осложнения, проводить кормление. Окончательный этап — пластику пищевода — выполняют в зависимости от состояния малыша в возрасте от трех месяцев до трех лет. Материалом для пластики служит собственный трансплантат из толстой кишки.
Атрезия пищевода у детей до 3 лет в послеоперационный период
Послеоперационное состояние может осложняться множеством различных тяжелых побочных проявлений, что требует постоянного диспансерного наблюдения и контрольных фиброэзофагогастроскопий, а в некоторых случаях – и скорой медицинской помощи. К ним относится:
- дисфагия (расстройство способности глотания);
- недостаточность кардии;
- желудочно-пищевой рефлюкс, вызывающий ночные регургитации и срыгивания;
- повторные пневмонии;
- сужение анастомозов, при котором встает вопрос о необходимости бужирования;
- у многих детей послеоперационная травмой гортанного возвратного нерва в течение 6-12 месяцев вызывает осиплость голоса.
Прогноз при атрезии пищевода
При запоздалой диагностике атрезии пищевода дети умирают от тяжелой аспирационной пневмонии. Прогноз при ранней хирургической коррекции неосложненных форм атрезии пищевода – благоприятный. При изолированной форме атрезии пищевода выживаемость составляет 90-100%, при наличии тяжелых сочетанных пороков и недоношенности – 30-50%.
Даже при успешно выполненной хирургической коррекции атрезии пищевода и относительно удовлетворительном трансэзофагеальном пассаже, нормальная моторика дистального участка пищевода полностью не восстанавливается. В течение года после операции по поводу атрезии пищевода ребенок находится под диспансерным наблюдением детского хирурга и детского гастроэнтеролога. При развитии дисфагии, нарушении проходимости пищевода, недостаточности кардии и гастроэзофагеальном рефлюксе показано дополнительное обследование.
Успех операции во многом зависит от правильного проведения послеоперационного периода. Для более тщательного ухода и внимательного наблюдения в первые дни после хирургического вмешательства необходимы индивидуальный сестринский паст и постоянный контроль врача. В палате ребенка укладывают в обогреваемый кювез, придавая телу возвышенное положение, постоянно дают увлажненный кислород.
Назначают сердечные средства, антибиотики, витамины К, С, группы В, токи УВЧ на грудь. Через 24 ч поеме операции проводят контрольную рентгенограмму грудной полости. Наличие жидкости или газа на стороне операции является показанием к функции плевральной полости, которую проводят в седьмое межреберье по заднемышечной линии.
В первые часы после операции у ребенка может прогрессировать дыхательная недостаточность. Мы наблюдали подобное раннее осложнение у 4 детей, которым потребовались срочная интубация и проведение вспомогательного дыхания после отсасывания слизи из трахеи. В таких случаях через несколько часов состояние ребенка обычно улучшается и можно удалить трубку из трахеи
Повторно интубацию после создания анастомоза следует проводить с большой осторожностью: ошибочное введение трубки вместо трахеи в пищевод грозит разрывом швов анастомоза
В последние годы в комплекс послеоперационных лечебных мероприятий, направленных на борьбу с пневмонией, мы включаем санацию трахео-бронхиального дерева путем повторных ларингоскопии, отсасывания секрета и введения антибиотиков
Процедуры проводят опытные анестезиологи с большой осторожностью, что предупреждает возможную травму пищевода. Ларингоскопию делают без анестезии и без миорелаксантов
В полость рта новорожденного вводят ларингоскоп, поднимают надгортанник и на вдохе через зияющую голосовую щель быстро вводят полиэтиленовую трубку. Через нее отсасывают секрет из трахеи и бронхов и вводят антибиотики. Эту процедуру проводят ежедневно 1—2 раза, руководствуясь клинико-рентгенологическим состоянием легких. Санацию дыхательных путей можно производить с помощью дыхательного бронхоскопа. Однако эта манипуляция более травматична, чем прямая ларингоскопия.
Мы считаем, что отек голосовых связок или стойкое затруднение дыхания являются показанием к неотложному проведению трахеостомии.
Общие сведения
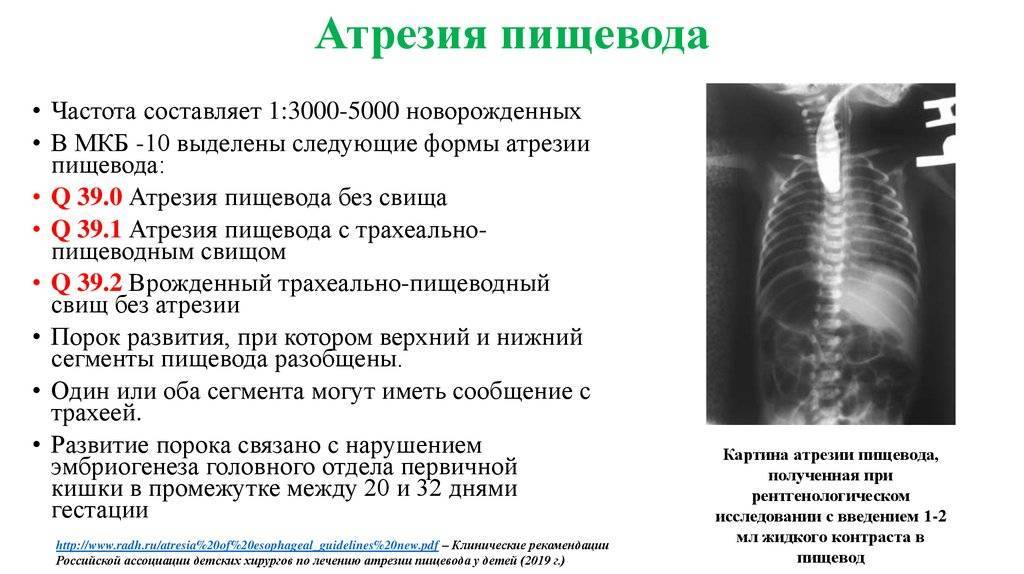
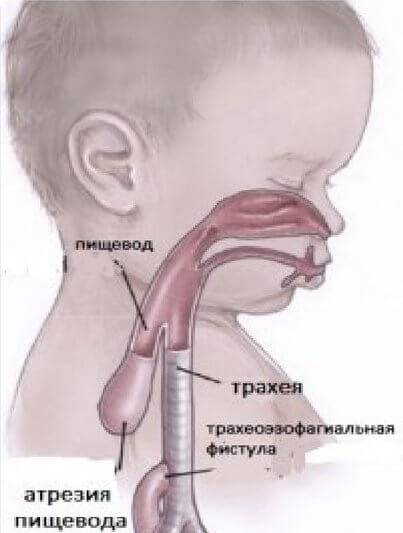
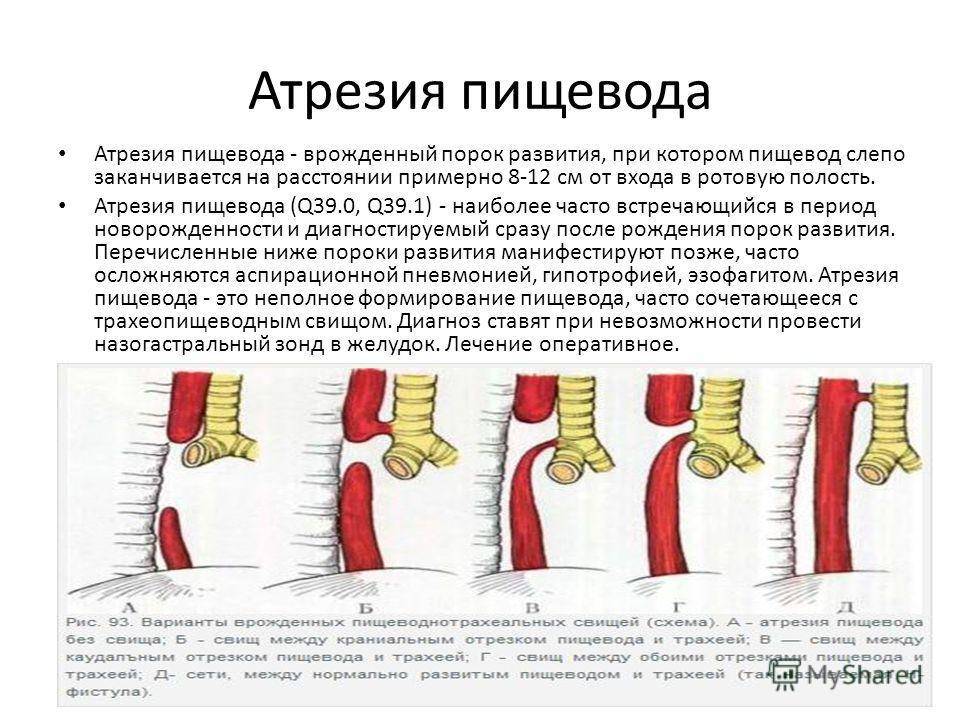
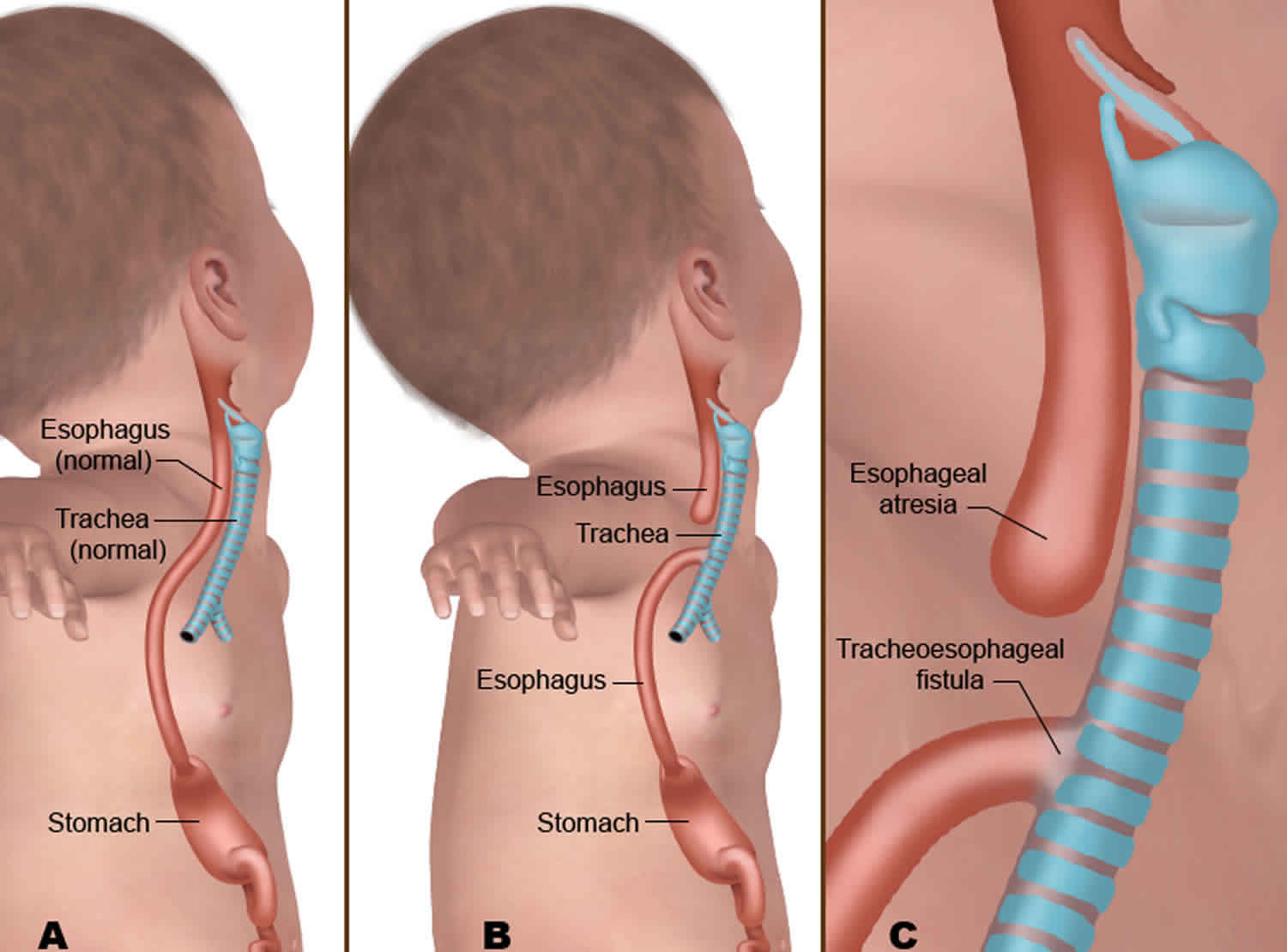
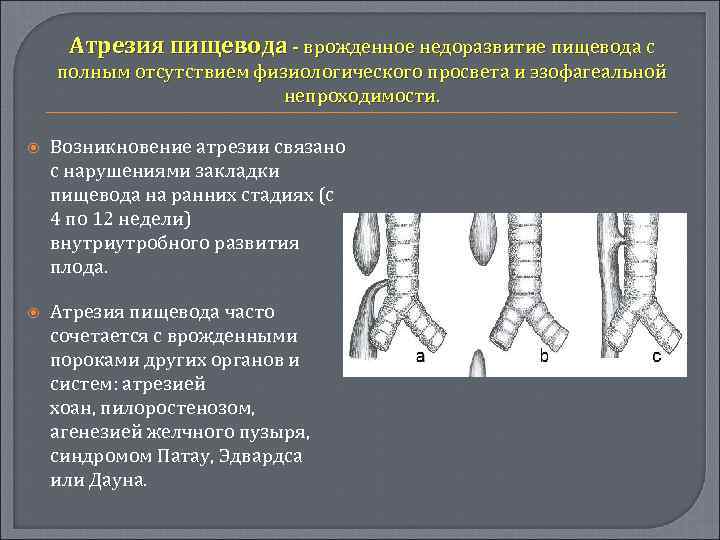
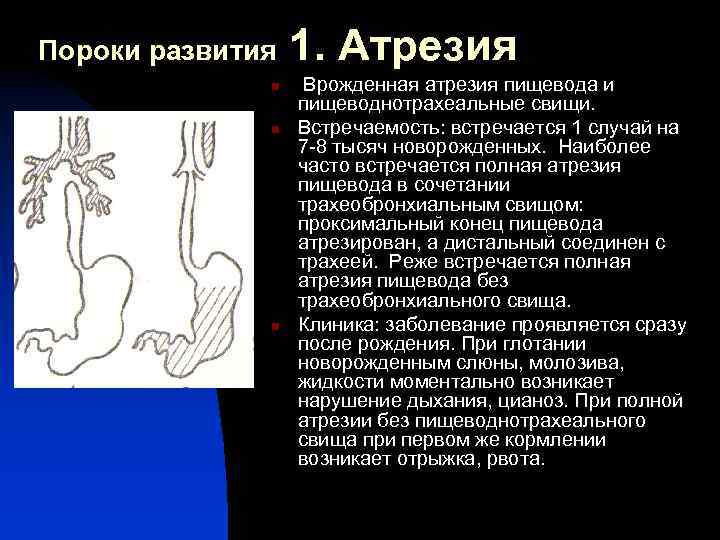
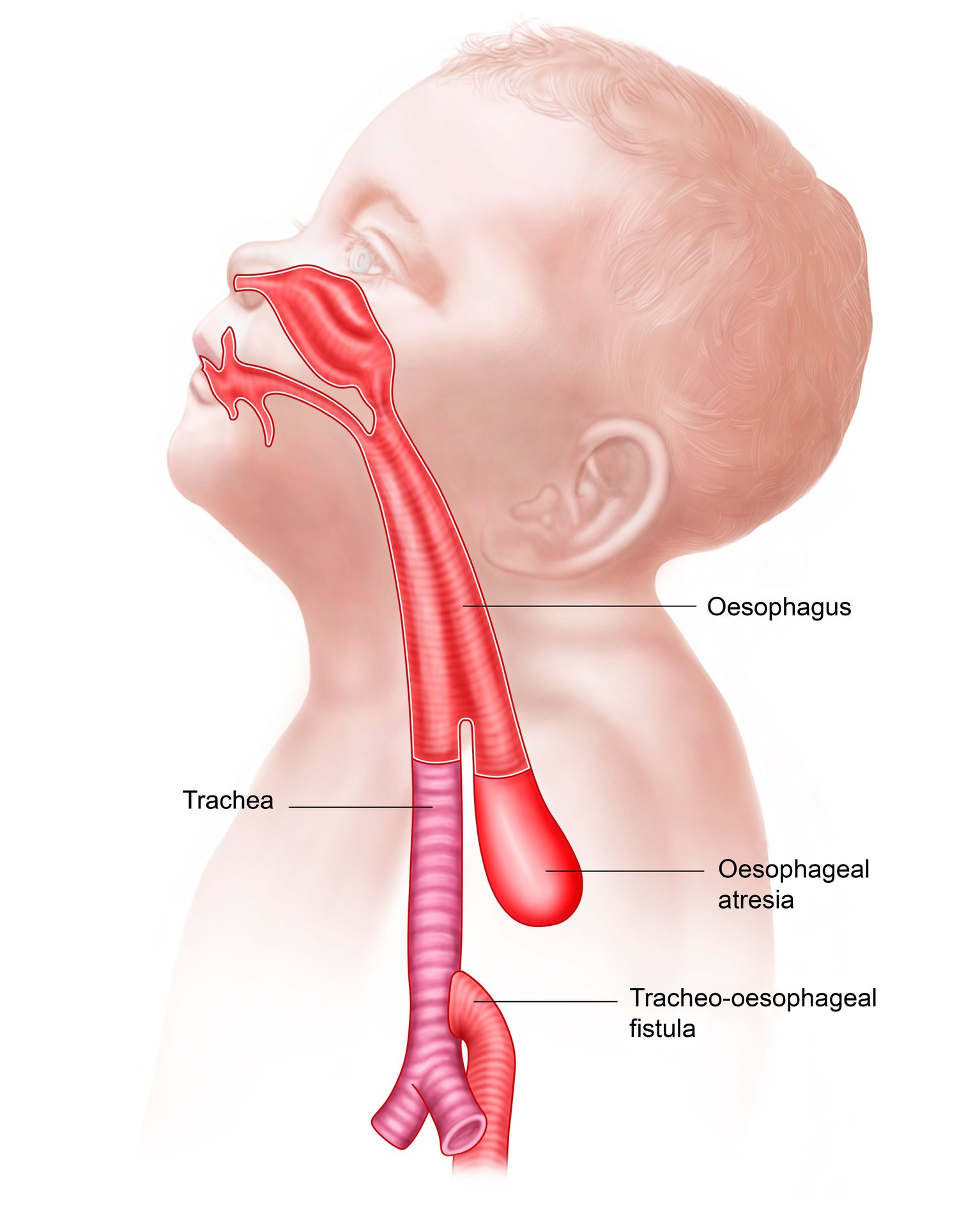
Атрезия пищевода – врожденный порок развития с частичным отсутствием пищевода, представленным разобщенными между собой проксимальным и дистальным сегментами. Атрезия пищевода в педиатрии относится к наиболее тяжелым порокам, несовместимым с жизнью без раннего хирургического вмешательства. Атрезия пищевода наблюдается у 0,1-0,4% новорожденных (13,5% всех случаев пороков развития ЖКТ). Соотношение мужского и женского пола среди больных с атрезией пищевода составляет 1:1.
Атрезия пищевода часто сочетается с врожденными пороками других органов и систем: атрезией хоан, пилоростенозом, агенезией желчного пузыря, синдромами VATER и VACTERL (пороками развития позвоночника, атрезией заднего прохода, ВПС, трахеопищеводным свищом, дисплазией лучевых костей, аномалиями почек, пороками развития конечностей). В 5% случаев атрезия пищевода сопутствует хромосомной патологией (синдрому Патау, Эдвардса или Дауна). До 30-40% новорожденных с атрезией пищевода имеют различную степень недоношенности и внутриутробную задержку развития. Течение беременности плодом с атрезией пищевода часто сопровождается угрозой выкидыша в I триместре и многоводием.
Диагностика
Современное оборудование для ультразвукового исследования позволяет диагностировать множество патологий ещё во время беременности, включая и атрезию пищевода. Но оно все же недостаточно совершенно, поэтому только отдельным врачам удаётся заподозрить наличие этой аномалии в 80% случаев. Поэтому обычно атрезия пищевода обнаруживается уже после родов, поскольку её признаки проявляются буквально с первых же минут или часов жизни новорождённого.
Пренатальная диагностика
По данным большинства авторов, заподозрить наличие патологии при проведении УЗИ можно только по косвенным признакам:
- многоводие, связанное со снижением оборота околоплодных вод из-за непроходимости пищевода плода;
- невозможность визуализации желудка или значительное уменьшение его размеров;
- визуализация периодически наполняющегося и опорожняющегося слепо заканчивающегося проксимального отдела пищевода;
- задержка внутриутробного развития.
Но такие же отклонения характерны и для других патологий, в частности, врождённой микрогастрии (патологически малого объёма желудка) и лицевых расщелин. Причём иногда желудок не видно на УЗИ и у абсолютно здоровых детей, но при проведении череды УЗИ он всё-таки обнаруживается в типичном месте и нормального размера.
Также женщины, вынашивающие плод с атрезией пищевода, часто сталкиваются с угрозой выкидыша в I триместре. Поскольку атрезия пищевода часто сочетается с другими пороками развития, при их наличии назначаются дополнительные ультразвуковые исследования с целью выявить эту аномалию.
Диагностика новорождённого
Хотя клиническая картина оставляет врачам мало сомнений в диагнозе, подтверждают его путём введения в пищевод через нос тонкого уретрального катетера, имеющего закруглённый конец. При наличии аномалии он, погрузившись на 6–8 см, упирается или, заворачиваясь, выходит через рот малыша. Также при нагнетании воздуха в слепой конец пищевода он с шипением выходит из носоглотки.
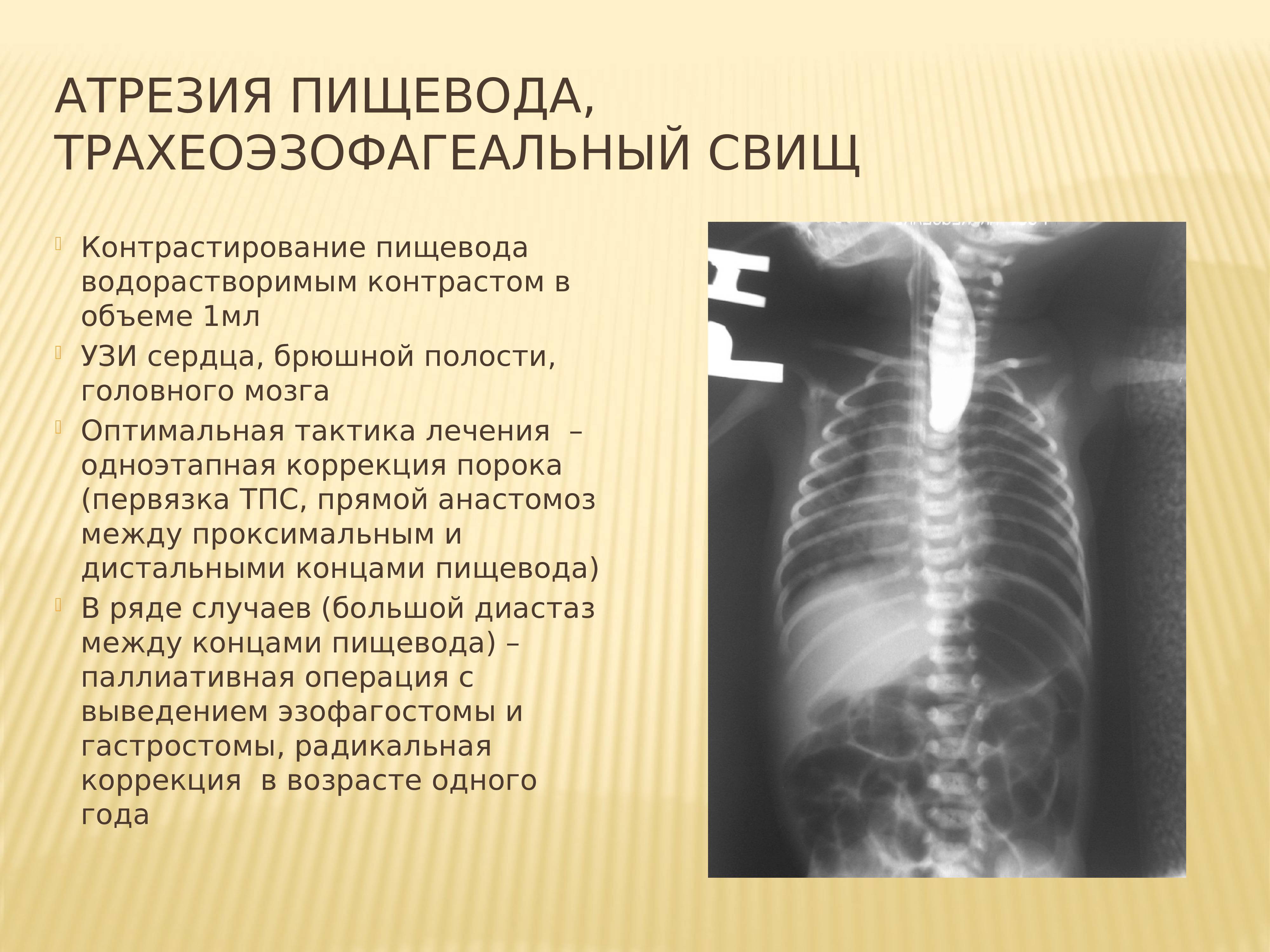
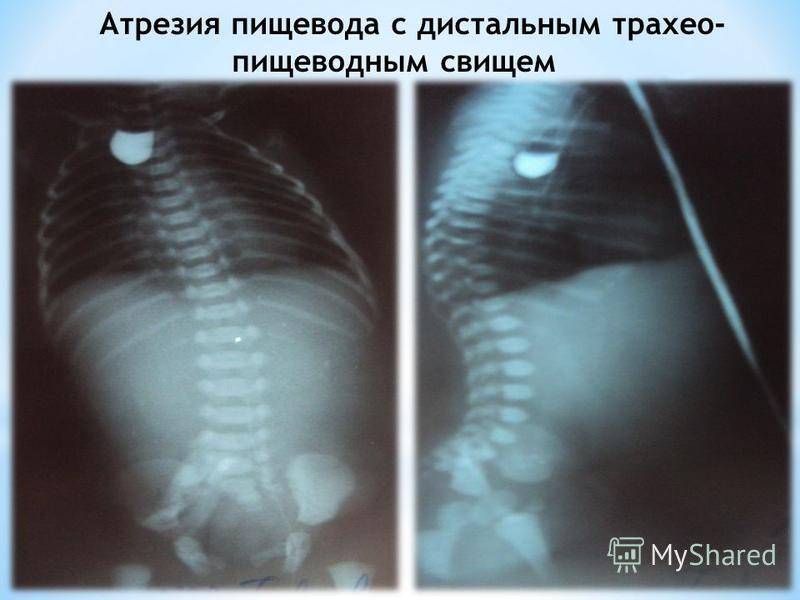
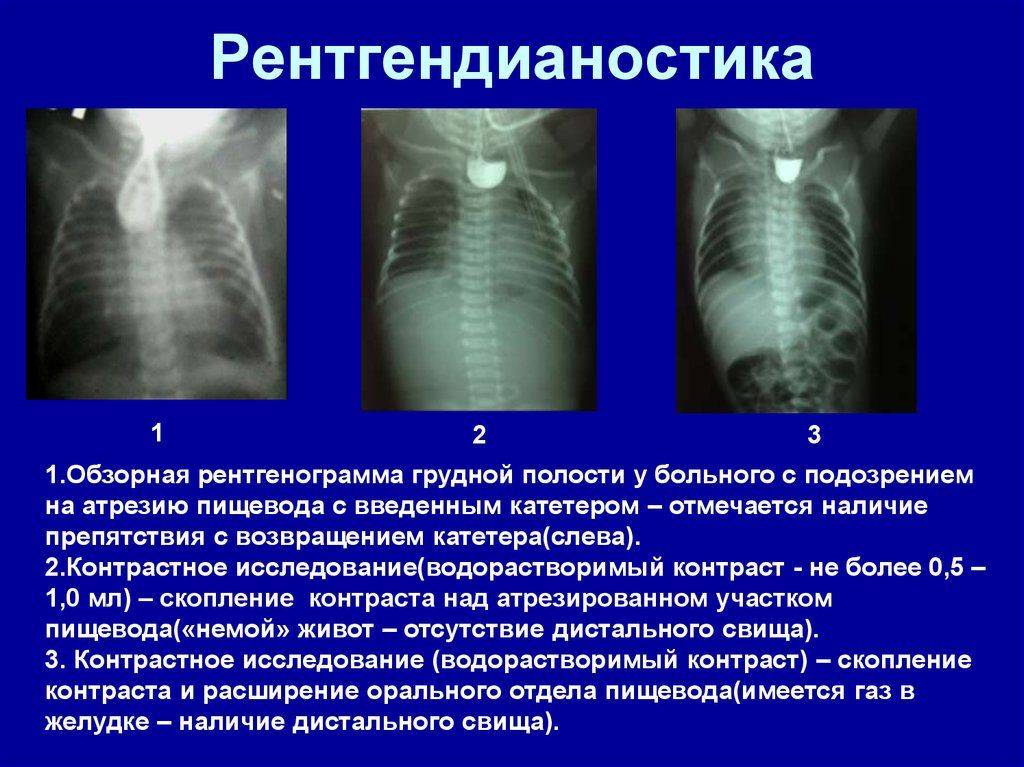
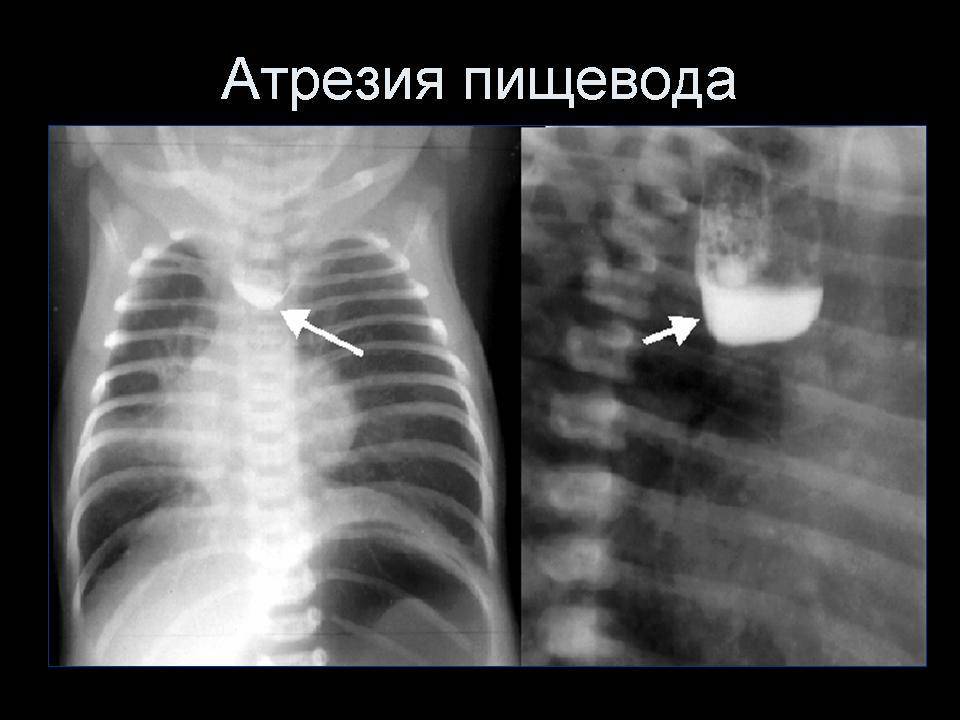
Окончательный диагноз можно поставить только после проведения рентгенологического исследования. Обычно его проводят с использованием водорастворимых контрастных веществ (йодолипола), не оказывающих сильного раздражающего действия на дыхательные пути, куда они могут проникнуть при наличии свища.
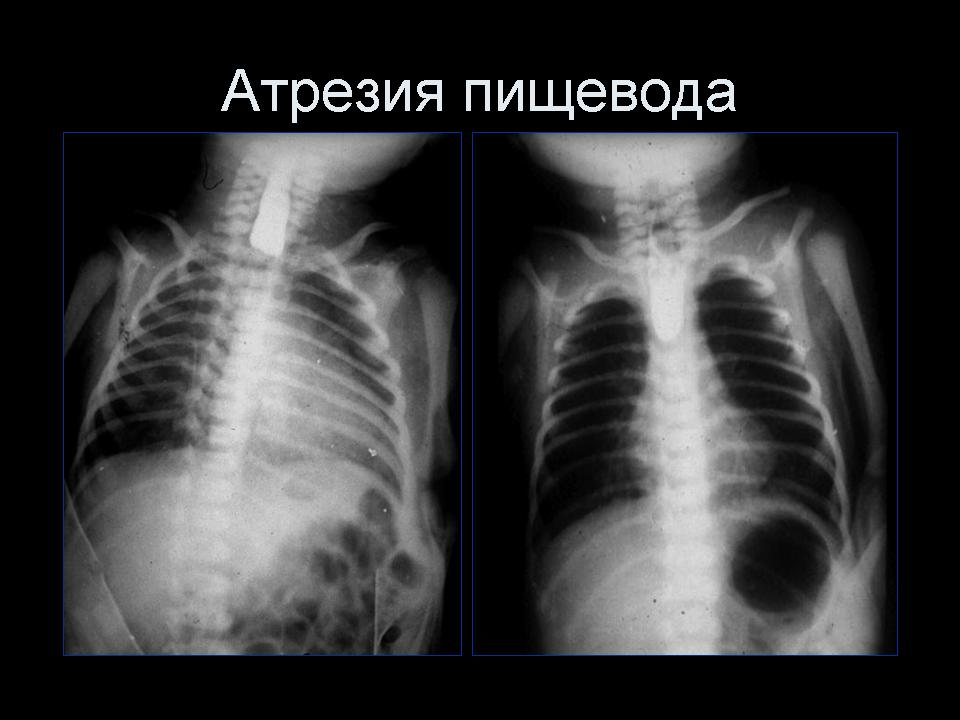
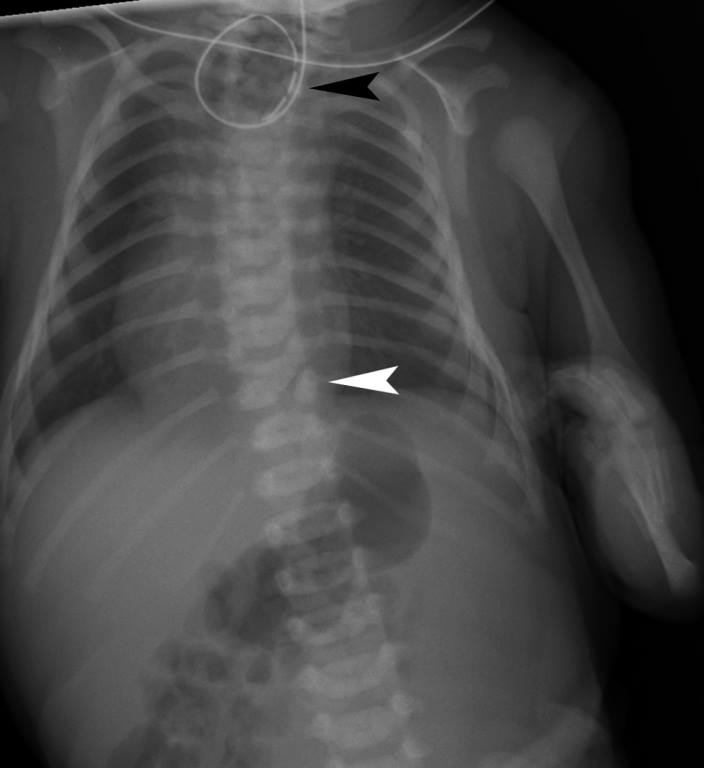
При проведении контрастной рентгенографии ребёнка укладывают на спину, вводят 15–20 мл воздуха и 1–2 мл контраста. На снимках видны чёткие ровные контуры слепого конца пищевода и следы проникновения контрастного вещества в трахею, если присутствует свищ.
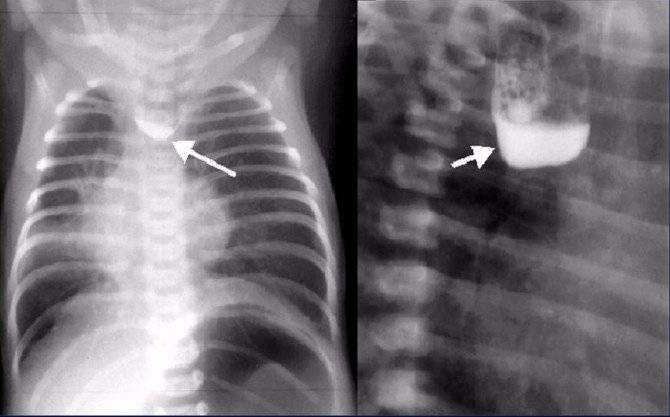
Рентгеновский снимок ребёнка с атрезией пищевода
Диагностика
У врачей есть не больше суток, чтобы обследовать новорожденного и поставить правильный диагноз, необходимо успеть это сделать до развития аспирационной пневмонии.
Если присутствуют хоть малейшие подозрения на атрезию пищевода, с помощью резинового катетера проводится его интраназальное зондирование. При патологии зонд не проходит в желудок, но наталкивается на слепой конец либо проворачивается и устремляется вверх, наружу. Преграда к продвижению обнаруживается на отрезке 9-12 см.
Также практикуют метод исследования под названием проба Элефанта: в пищевод через катетер доставляют порцию воздуха. Если он с шумом выходит из носоглотки, диагноз атрезии подтверждают.
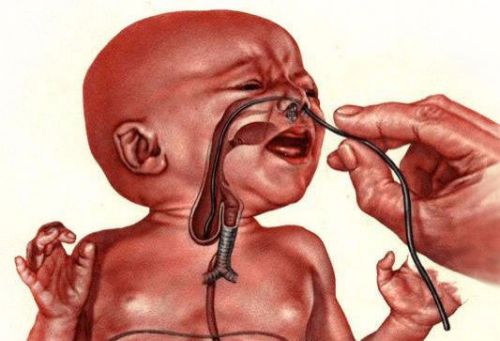
Дополнительно используют следующие методы:
- Эзофагоскопия. Через рот вводится эзофагоскоп (оптический прибор) для обследования пищевода изнутри.
- Бронхоскопия. Принцип обследования тот же, что и эзофагоскопом, только аппарат бронхоскоп вводится через трахею. Оба метода позволяют установить разновидность атрезии, наличие или отсутствие свищей, их размеры.
- Рентген. Обзорную рентгенограмму выполняют с введением контрастного вещества. Исследование позволяет визуализировать слепой отрезок, наличие или отсутствие воздуха в органах желудочно-кишечного тракта. В качестве контраста не рекомендуют использовать взвесь бария, поскольку высок риск осложнений со стороны дыхательной системы.
Заподозрить аномалию можно еще во время беременности. Однако точный диагноз на косвенных признаках поставить практически невозможно.
К ним относятся:
- многоводие;
- отсутствие на УЗИ визуализации желудка у плода;
- нахождение других пороков, часто сопутствующих атрезии: пороки сердца, аномалии развития скелета, ЖКТ и др.
Анализы и диагностика
Для исключения атрезии пищевода в стенах родильного зала:
- проводят пробу Элефанта — при помощи шприца и зонда, установленного в слепой конец пищевода, начинают подавать воздух, признаком нарушения считается, если он с шумом выходит изо рта и носовых ходов;
- через нос в пищевод вводят рентгеноконтрастный зонд с нетравматичным концом, в случае аномалии пищевода по ходу резинового катетера встречается препятствие в виде слепого конца, поэтому он заворачивается и возвращается в ротовую полость ребенка.
Для определения особенностей порока развития проводится рентгенологическое исследование области грудной клетки и органов брюшной полости в прямой и боковой проекции. Оно может быть выполнено без использования контрастного вещества, что также при аномальном развитии пищевода отличается «возвращением» свернутого рентгеноконтрастного зонда. При использовании контраста происходит его затекание в трахею или отчетливая демонстрация слепого конца. Если есть трахиально-пищеводный свищ, то наблюдается проникновение воздуха в желудок, в противном случае – видна картина полного затмения брюшной полости у детей с запавшим животом.
Для определения особенностей трахопищеводного свища наиболее показательной является эзофагоскопия и трахеобронхоскопия.
Чтобы исключить сопутствующие аномалии рекомендовано провести УЗИ выделительной системы, нейросонографию и ЭХО-КГ.
Наложение анастомоза требует ушивания над пищеводом медиастинальной плевры и закрытия грудной клетки послойно наглухо, одновременного расправления легких при помощи аппарата для эндотрахеонаркоза. Кроме того, проводится контрольная рентгенограмма для выяснения степени расправленности легкого
Катетер из пищевода можно осторожно удалить по прошествии суток
Диагностика патологии
Ранняя диагностика заболевания очень важна, поэтому обследование пищевода назначается всем новорождённым с проблемами принятия пищи. Диагноз подтверждается по непроходимости назогастрального зонда в желудок. Он натыкается на препятствие. Присутствие воздуха в желудке и кишечнике отмечается, если имеется свищ пищевода.
Пренатальная диагностика
Определение дефекта при беременности возможно с помощью ультразвукового обследования (даёт 40-50% достоверности). Настораживающие признаки во время проведения этой процедуры:
- многоводие, возникающее вследствие отсутствия возможности у ребёнка заглатывать околоплодные воды;
- проблемы с визуализацией органов ЖКТ при проведении нескольких УЗИ;
- несоответствие размеров желудка сроку гестации.
Но подобные отклонения встречаются также при других пороках.
Диагностика новорождённого
Обследование младенца совершается с помощью нескольких методик:
- Интраназальное зондирование. Осуществляется вводимым через нос катетером с закруглённым концом. При атрезии он, погрузившись до 12 см от края дёсен, упирается в слепой отросток, и выходит обратно.
- Проба по Elephant. В катетер, опущенный в пищевод, с помощью шприца вводят немного воздуха. При атрезии он начинает свистеть, и с шумом возвращается через рот и нос больного.
- Эзофагоскопия с бронхоскопией: в пищевод для осмотра его изнутри вводится эндоскоп.
- Контрастная рентгенография. Этот метод помогает уточнить диагноз в сложных ситуациях. Чаще всего его делают с применением йодолипола.
Дифференцирование патологии совершается:
- для отделения остальных вариантов от атрезии, имеющей свищ пищевода;
- для исключения других пороков ЖКТ.
4.Лечение
Очевидно, что фактор времени является жизненно важным: в перинатальном периоде смерть от истощения и дыхательных нарушений наступает весьма быстро, – если диагноз устанавливается запоздало или неверно, вследствие чего не производится срочное хирургическое вмешательство (единственный жизнесохраняющий способ лечения).
Необходима интенсивная предоперационная подготовка, – влажная оксигенация легких, дренаж слизи и слюны, бронхоскопия, назначение антибиотического прикрытия, – и чем больше времени прошло от рождения, тем дольше приходится готовить пациента к операции. Иногда вмешательство становится двухэтапным (сначала устраняется свищ и формируется гастростома для обеспечения питания, затем восстанавливается проходимость пищевода). Вообще, открытые полостные операции такого рода всегда сложны и рискованны, методику нередко приходится корригировать уже на операционном столе; прогноз дополнительно (и существенно) ухудшается наличием сопутствующих аномалий в других системах организма. Не менее сложен и опасен послеоперационный период.
Диагностика
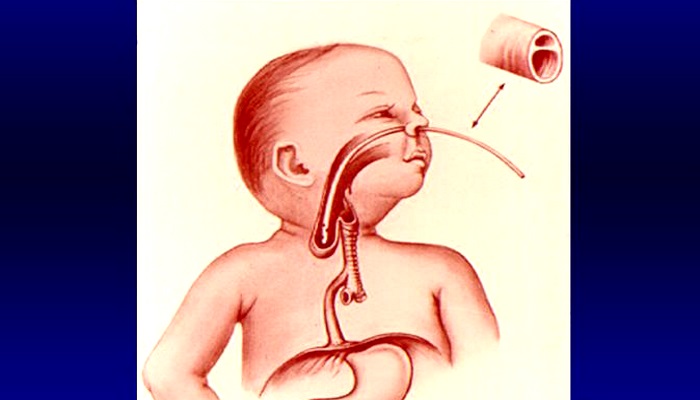 Методика зондирования при атрезии пищевода
Методика зондирования при атрезии пищевода
Атрезию пищевода у плода можно заподозрить еще до рождения ребенка. Об этом скажут:
- Многоводие. Так как ребенок не проглатывает околоплодные воды из-за пищеводной непроходимости.
- Полное отсутствие визуализации желудка на УЗИ или маленькие его размеры.
- Расширенный верхний слепой отрезок пищевода при ультразвуковой диагностике.
При осмотре новорожденного ребенка можно увидеть обильную пену, выделяющуюся у него изо рта, а также цианотичность кожных покровов. Аускультативно в легких определяется большое количество хрипов разного калибра. Если вздут живот, то это говорит о наличии дистального трахеопищеводного свища.
Для подтверждения диагноза через нос проводят тонкий рентгеноконтрастный катетер, который, уткнувшись в слепой отрезок пищевода не может попасть в желудок и, завернувшись, даже может выйти обратно.
При проведении так называемой пробы Элефанта, воздух, который вводится через зонд и должен попадать в желудок, выходит с шумом через нос.
При обзорной рентгенографии катетер будет заметен в слепом окончании пищевода. Наличие воздуха в кишечнике и дистальном конце пищевода будет говорить о дистальном трахеопищеводном свище.
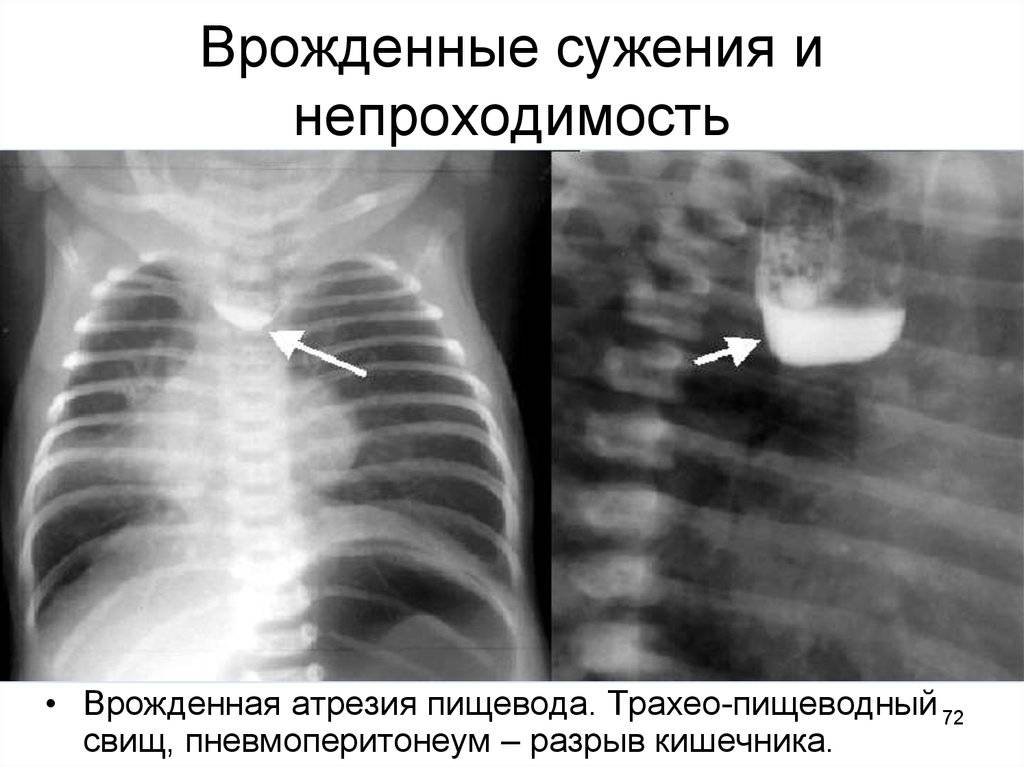
Если при этом ввести водорастворимый контраст (объем контраста не более 1 мл и исследование должно быть проведено в вертикальном положении пациента), то будет хорошо визуализироваться слепо заканчивающийся отрезок пищевода, а при наличии свищей будет происходить затекание контрастного вещества в трахею.
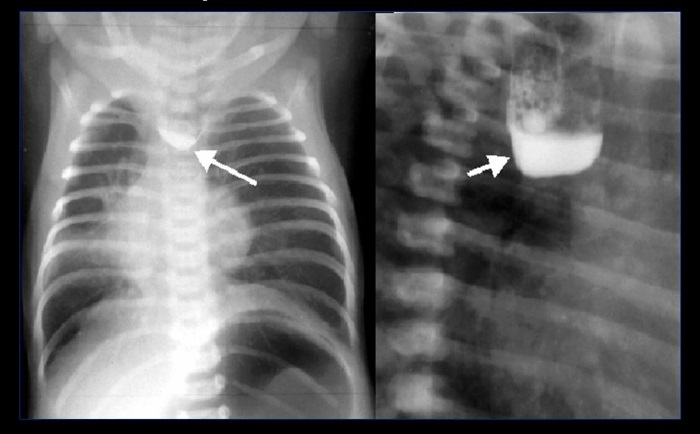 Врожденная атрезия пищевода на рентгене
Врожденная атрезия пищевода на рентгене
Дифференциальный диагноз должен проводиться с другими асфиктическими состояниями новорожденного, которые могли появиться, например, как следствие родовой травмы.
Как протекает послеоперационный период?
После операции ребенок находится в отделении реанимации. Продолжается интенсивная терапия. В вену капельно вводится раствор глюкозы, электролиты. Применяются антибиотики широкого спектра действия, Метронидазол.
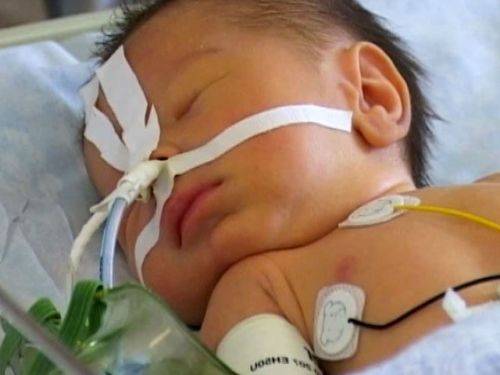 Кормление осуществляют через зонд или гастростому при восстановлении кишечной перистальтики
Кормление осуществляют через зонд или гастростому при восстановлении кишечной перистальтики
Врачи стараются как можно раньше перевести малыша на собственное дыхание, поскольку длительное пребывание интубационной трубки в трахее может вызвать состояние трахеомаляции и отека, тогда потребуется срочная трахеостомия.
В первые 7 дней после операции нельзя разгибать шею ребенка. Это движение натягивает пищеводный анастомоз и может вызвать расхождение швов. На 6–7 день необходимо проверить анастомоз рентгеновским методом с введением Йодлипола. Проверяется проходимость пищеводной трубки, отсутствие затеков.
Если не планируется пластика, то ребенка можно начать кормить через рот. Питание начинают со специальных смесей (Хумана АР, Фрисовом, Антирефлюкс, Нутризон), добавляются препараты прокинетики (Домперидон) для обеспечения перистальтики желудка и кишечника.
На 2–3 неделе проводят эзофагогастроскопию, визуально оценивается зона анастомоза, ближайших отделов желудка. При обнаружении сужения (встречается у 30–40% пациентов) к лечению добавляют бужирование. Плотные резиновые бужи (размеры 22–24) вставляют в пищевод для разработки суженого канала.
Послеоперационные осложнения
В ближайшее время после операции следует ожидать:
- несостоятельность швов анастомоза;
- желудочно-пищеводный рефлюкс;
- пневмонию;
- медиастенит;
- ларинготрахеомаляцию;
- кровотечение и анемию.
В течение года после операции возможно возникновение:
- нарушения глотания (непроходимость анастомоза);
- осиплости голоса (травма возвратного нерва);
- ночной регургитации из-за желудочно-пищеводного рефлюкса;
- повторных пневмоний.
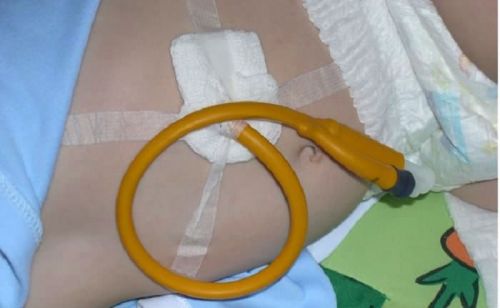 Гастростома позволяет кормить малыша до окончательного восстановления проходимости пищевода
Гастростома позволяет кормить малыша до окончательного восстановления проходимости пищевода
Причины нарушений формирования органов ЖКТ у плода, статистика
Аномалии строения органов ЖКТ связаны с нарушением эмбриогенеза на стадии 4-8 недель беременности, когда идёт образование отверстия пищеварительной трубки. Изначально она заканчивается с обоих концов, однако к концу 8 недели происходит образование каналов, а слизистый эпителий закрывает просвет кишечной трубки. Среди наиболее часто встречающихся патологий можно выделить стенозы (сужения или растяжки стенок) или атрезии (сращивания).
Больше всего страдает 12-перстная кишка, что связано с особенностями её эмбриогенеза. 1/2 случаев сопровождается пороками других внутренних органов — сердца, сосудов, прямой кишки, печени, желудка. Некоторые случаи настолько тяжёлые, что малышу при жизни придётся сделать множество операций, и они не будут являться гарантом его нормального существования.
Аномалии органов ЖКТ на УЗИ видны на сроке 11 недель. Ультразвуковая диагностика не является 100% гарантией того, что у малыша будут серьёзные отклонения, поэтому её результаты являются основанием для более детального обследования женщины.
Беременной делают кариотипирование на выявление хромосомных нарушений. Также она проходит анализ амниотической жидкости, и по результатам обследования (если они плохие и диагноз подтвердится) ей рекомендуют прервать беременность
Характерные симптомы
Симптомы порока пищевода проявляются сразу же после рождения ребенка. Среди первых признаков патологии специалисты выделяют одышку, хрипы, пенистые выделения из носа и рта. Постепенно проявления аномалии нарастают. Клиническая картина патологии сопровождается следующими симптомами:
- срыгивания после кормления;
- приступы удушья;
- пенистая тягучая слизь, выделяемая из носовой и ротовой полостей;
- вздутие живота;
- повышенное газообразование;
- раздражительность, капризность, ухудшение сна;
- посинение кожи.
У новорожденных присутствует так называемое ложное слюноотделение. Сколько бы малыш ни сглатывал слюну, она все равно возвращается обратно. Даже после отсасывания меньше ее не становится.
При появлении вышеупомянутых симптомов ребенка в срочном порядке следует показать специалисту. В противном случае могут развиться неприятные последствия, вплоть до смертельного исхода.
О развитии аспирационной пневмонии говорят следующие признаки:
- кашель;
- хрипы;
- повышение температуры;
- понижение врожденных рефлексов;
- отказ от груди.
Характерным проявлением атрезии пищевода является синдром Мендельсона. При каждом кормлении наблюдается посинение кожи вследствие попадания слизи в дыхательные пути.
 Груднички становятся беспокойными, у них нарушается сон
Груднички становятся беспокойными, у них нарушается сон
Диагностирование
Диагностирование должно осуществлять в краткие сроки по причине того, что возможно резкое ухудшения самочувствия ребенка. Саму диагностику принято разделять на два вида: перинатальная и послеродовая.В первом случае прибегают к использованию ультразвуковой диагностики.При наличии недуга будут наблюдаться следующие особенности:
- Малый размер желудка или его отсутствие.
- Многоводие. Это объясняется тем, что малыш не способен проглотить околоплодные воды по причине непроходимости кишечника.
 Для того чтобы подтвердить вероятный диагноз, уже у новорожденного малыша проводят физикальный осмотр и проверяют проходимость пищевода при помощи катетера. Также информативной является диагностика с помощью следующих методов: рентген, эзофагоскопия, бронхоскопия.
Для того чтобы подтвердить вероятный диагноз, уже у новорожденного малыша проводят физикальный осмотр и проверяют проходимость пищевода при помощи катетера. Также информативной является диагностика с помощью следующих методов: рентген, эзофагоскопия, бронхоскопия.
Дополнительная консультация с докторами может понадобиться при сложностях в постановке диагностики. К таким специалистам относят эндокринолога и хирурга.Лабораторные исследования не проводятся по причине их нецелесообразности. При подтверждении диагноза АП требуется незамедлительное хирургическое вмешательство.
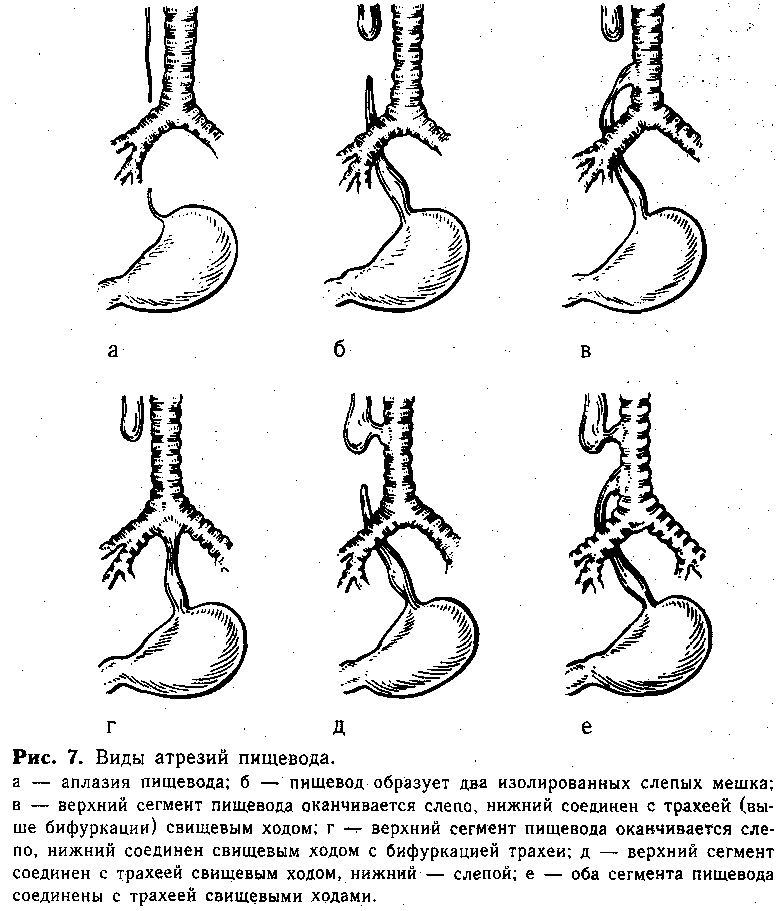
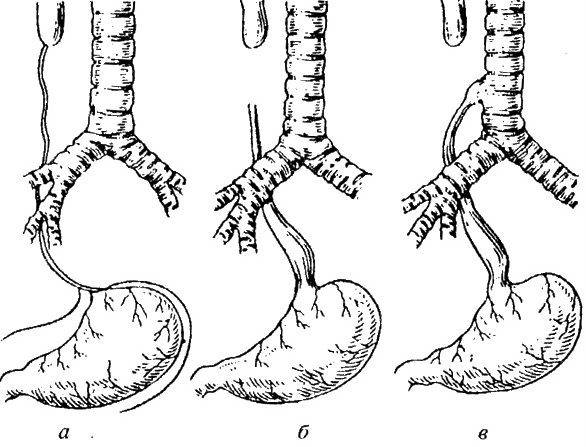
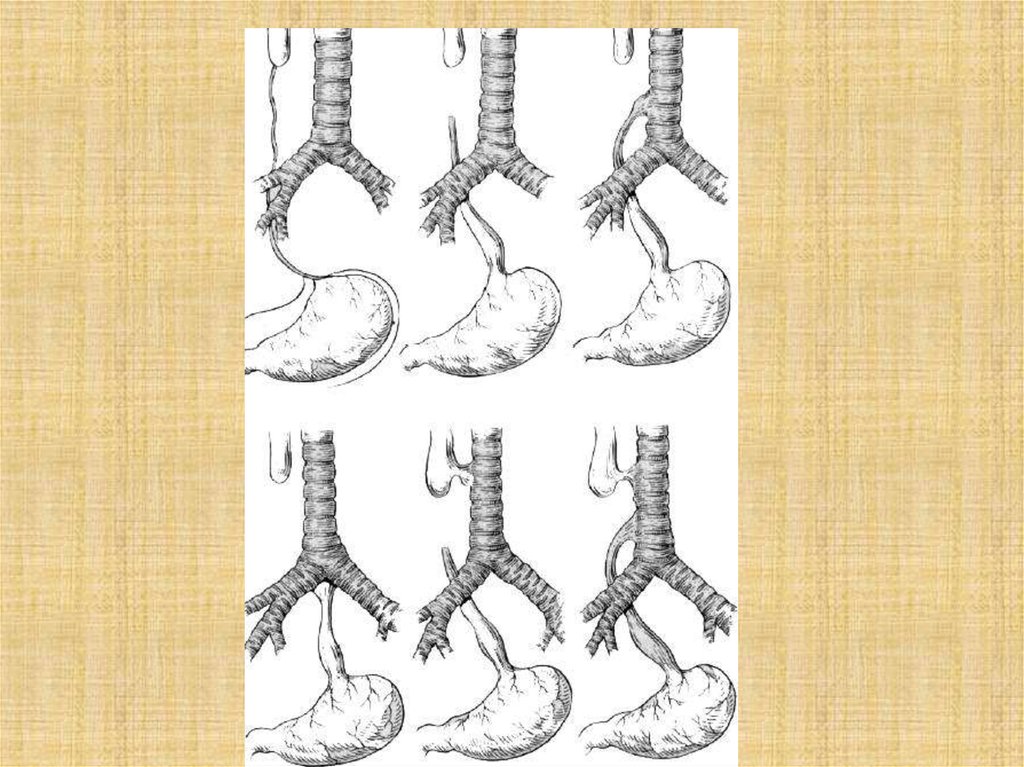
Классификация по типам
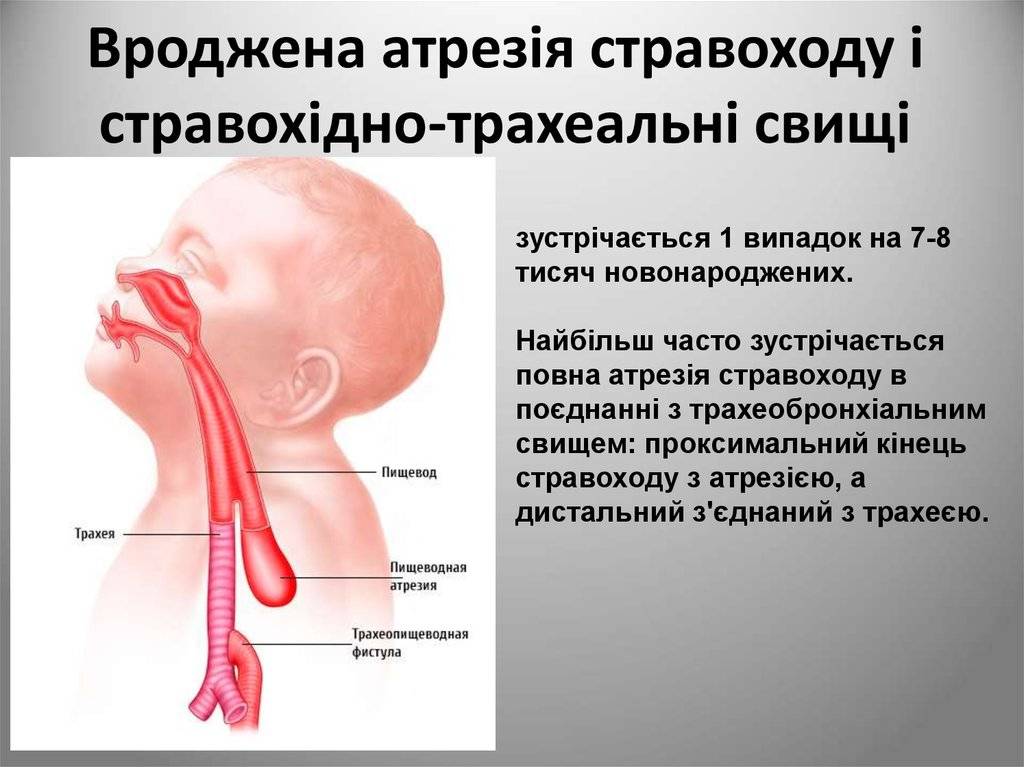
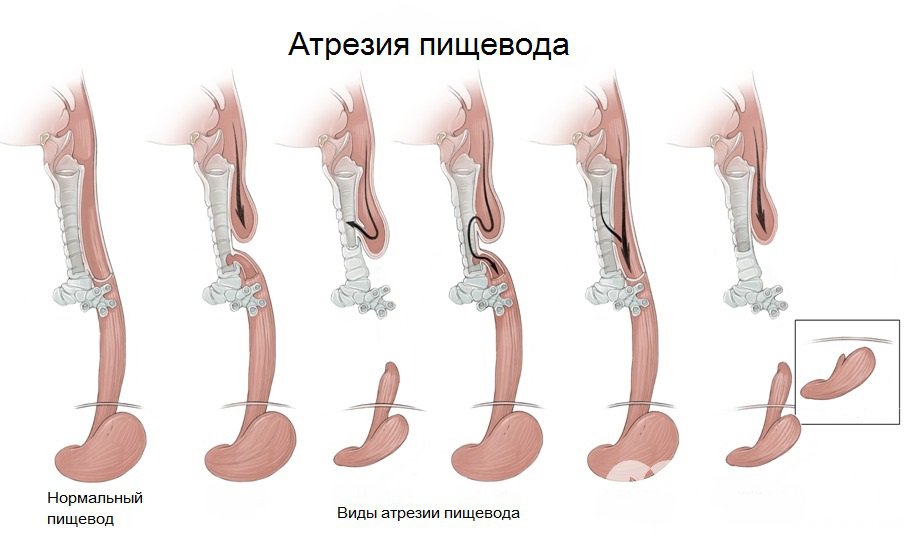
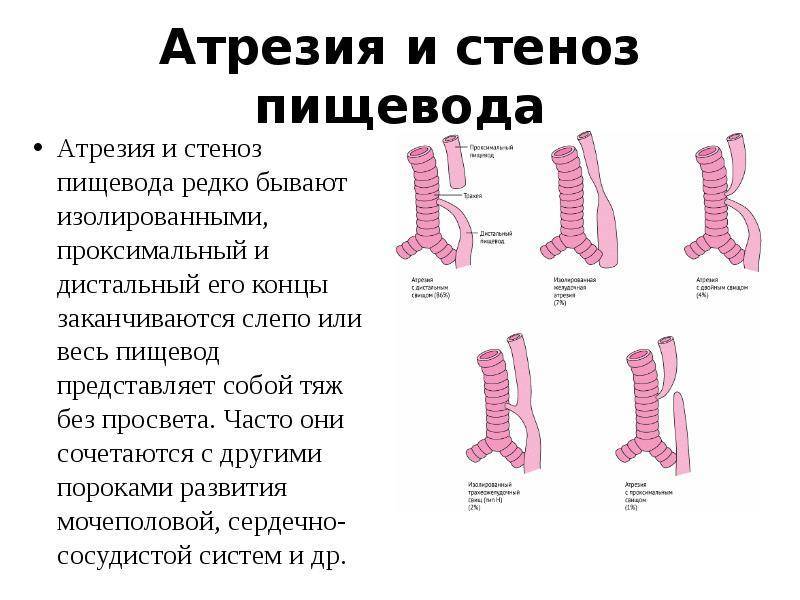
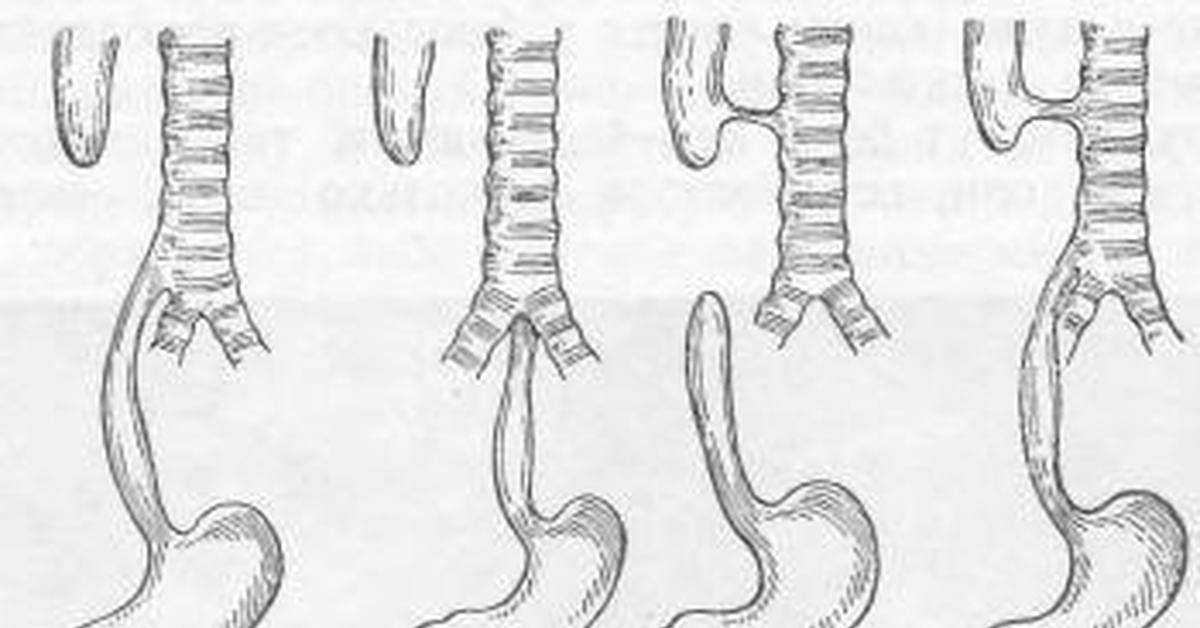
Из всех видов атрезии разных участков органов пищеварения, порок пищевода встречается наиболее часто. В зависимости от анатомической формы и расположения принято различать шесть типов патологии:
 Аксиальная кардиальная грыжа пищеводного отверстия диафрагмы
Аксиальная кардиальная грыжа пищеводного отверстия диафрагмы
- пищевод полностью отсутствует, его заменяет тяж из соединительной ткани;
- из одной трубки пищевода образуются 2 отдельных слепых мешка;
- верхняя часть трубки оканчивается слепо, нижняя — соединена ходом с трахеей на уровне выше бифуркации;
- то же, но нижний пищеводный свищ расположен в зоне бифуркации;
- свищевой ход расположен в верхнем конце пищевода, нижний — слепой;
- оба отрезка (и верхний, и нижний) соединяются с трахеей.
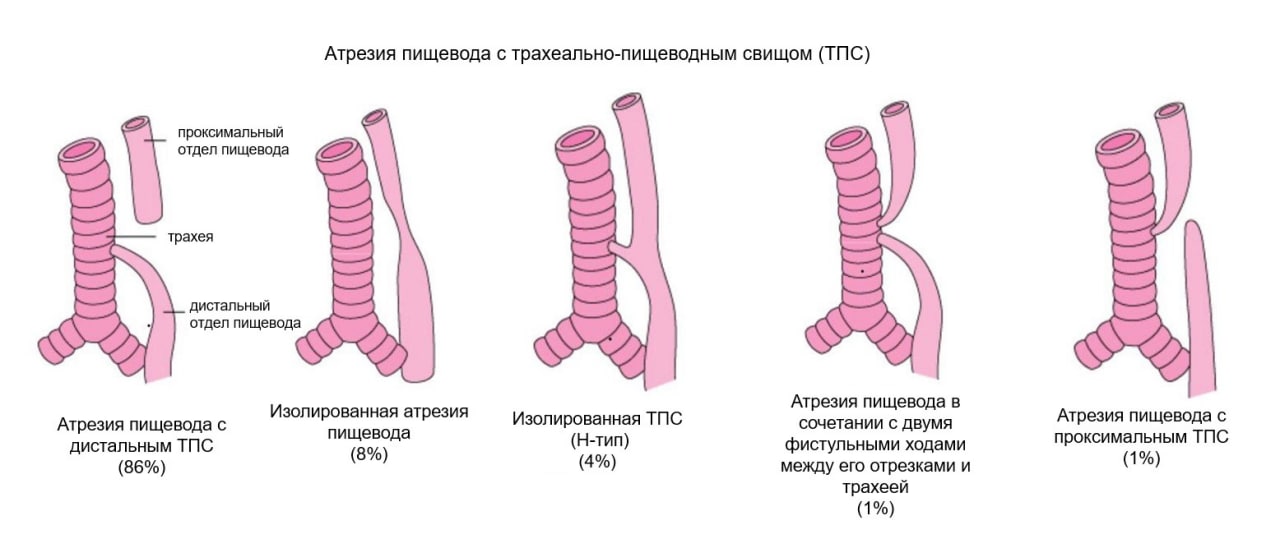
Другая классификация имеет измененную трактовку и предусматривает 5 типов, которые встречаются с разной частотой:
- 85% случаев приходится на вариант со слепым верхним концом и трахеопищеводным свищом снизу;
- 8% — «чистая» атрезия без образования свищей;
- 4% — «тип в форме Н» — с проходимым пищеводом;
- 1% — атрезия с закрытым верхним концом и свищевым ходом внизу;
- 1% — атрезия с двумя свищами.
Лечебная тактика
Единственным способом спасти жизнь ребенку является проведение хирургического вмешательства. Операция должна быть проведена в первые 36 часов после рождения. Консервативные методы лечения не принесут никаких результатов.
Подготовка к операции
Подготовительные меры проводят еще в родильном доме в первые часы жизни пациента. Сразу же после диагностирования аномалии каждые пятнадцать минут из ротовой и носовой полостей отсасывается патологическая жидкость.
Детям проводится антибактериальное лечение. Исключается кормление ребенка через полость рта. Малышу проводят ингаляции влажным воздухом.
С целью улучшения скорейшего опорожнения желудочного мешка и во избежание попадания желудочного сока через свищ в дыхательные пути, ребенку необходимо обеспечить положение лежа на животе с приподнятой головой и приспущенной правой частью тела.
При нарастающих признаках дыхательной недостаточности малыша переводят на искусственную вентиляцию легких.
В случае отсутствия сочетанных аномалий и при условии достаточной массы тела операция проводится в один этап. Хирургическое вмешательство заключается в разъединении трахейной и пищеводной трубки и сшивании верхней и нижней доли пищеводной трубки.
 Младенец должен находиться под постоянным контролем медперсонала
Младенец должен находиться под постоянным контролем медперсонала
Проведение операции
Хирургическое вмешательство может быть проведено разными способами. Выбор методики во многом зависит от формы аномалии, а также общего состояния малыша. При наличии дистального трахеопищеводного свища проводится торакотомию, при которой вскрывается грудная клетка.
В случае же сочетанных пороков развития чаще операцию начинают с наложения двойной гастростомы, то есть введения через разрезы в желудок и 12-перстную кишку двух резиновых трубок, внешние концы которых закрепляют на коже.
Послеоперационный период
После операции малыш находится в отделении интенсивной терапии. Парентерально вводятся электролиты, антибиотики, раствор глюкозы. Длительное пребывание интубационной трубки в трахее нежелательно, поэтому специалисты стараются как можно скорее перевести малыша на собственное дыхание.
В первую неделю после хирургического вмешательства категорически запрещено разгибать шею младенца. Это чревато расхождением швов. По истечении семи дней можно начинать кормить ребенка смесями с добавлением прокинетиков.
При изолированной атрезии в случае отсутствия сочетанных пороков развития после проведения операции излечение наступает в ста процентах случаев. Такие дети в обязательном порядке должны наблюдаться у педиатра и хирурга.
Родителям следует контролировать режим жизни и питание малыша, а также поддерживать иммунитет.
 Кормление после операции осуществляется через зонд или гастростому
Кормление после операции осуществляется через зонд или гастростому