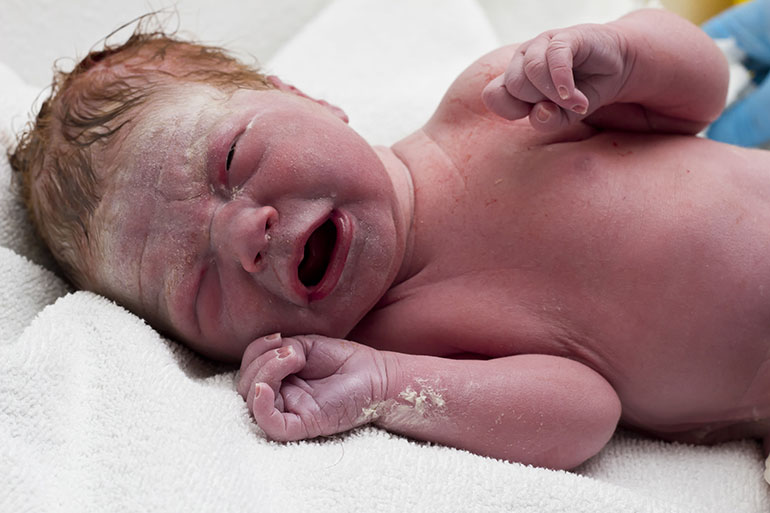
Желтуха у новорожденных
Очень часто встречается желтушка у новорожденных деток. Симптомы наиболее становятся выраженными где-то на 4 сутки, проходит такая желтушка через 7-10 дней, иногда применяется терапия (фотолампы, растворы, которые помогают стимулировать работу печени). Такая желтушка называется физиологической. В практике докторов это явление считается нормальным. Это адаптация новорожденного организма к новым условиям.
Если желтушка проявляется позже или раньше, речь идет тогда о желтухе патологической. В этом случае может быть даже и расстройства со стороны нервной системы. В крови наблюдается высокий уровень токсинов. Течение болезни затягивается, уровень билирубина может повышаться каждый час. Причин возникновения патологической желтухи много. Затрагивают они и малыша, и маму.
- Резус-конфликт малыша и мамы. Эритроциты распадаются, и наблюдается скачок билирубина,
- Избыточное содержание витамина К в организме,
- Наследственные болезни печени ребенка,
- Фетопатия диабетическая – развиваются у малышей, чьи мамы страдали сахарным диабетом. С такой формой желтухи, детки долго находятся в больнице, под наблюдением докторов.
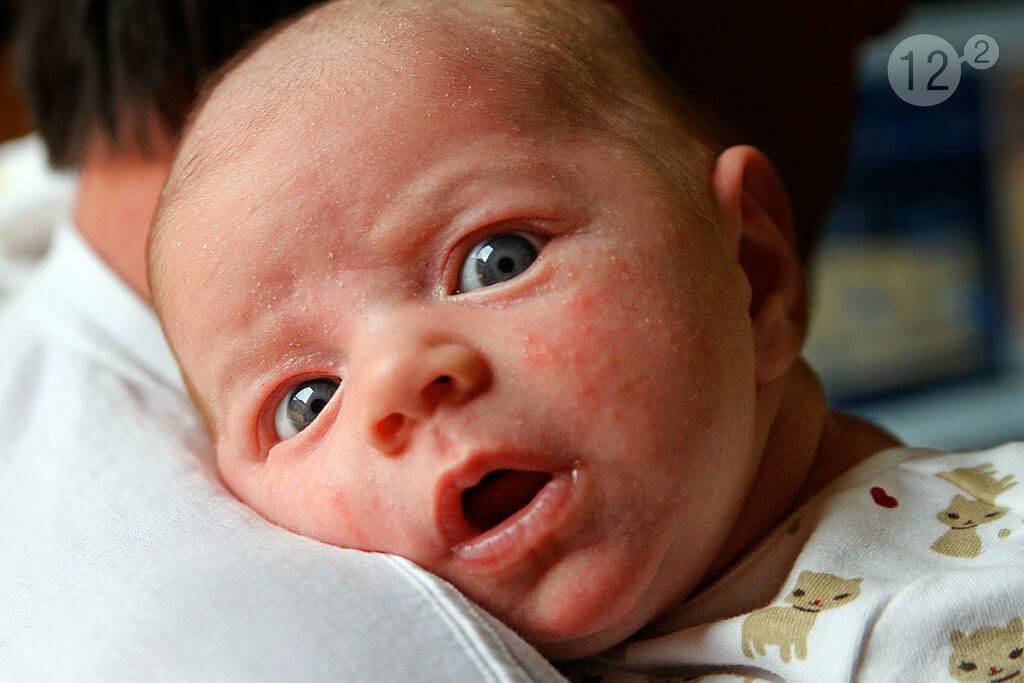
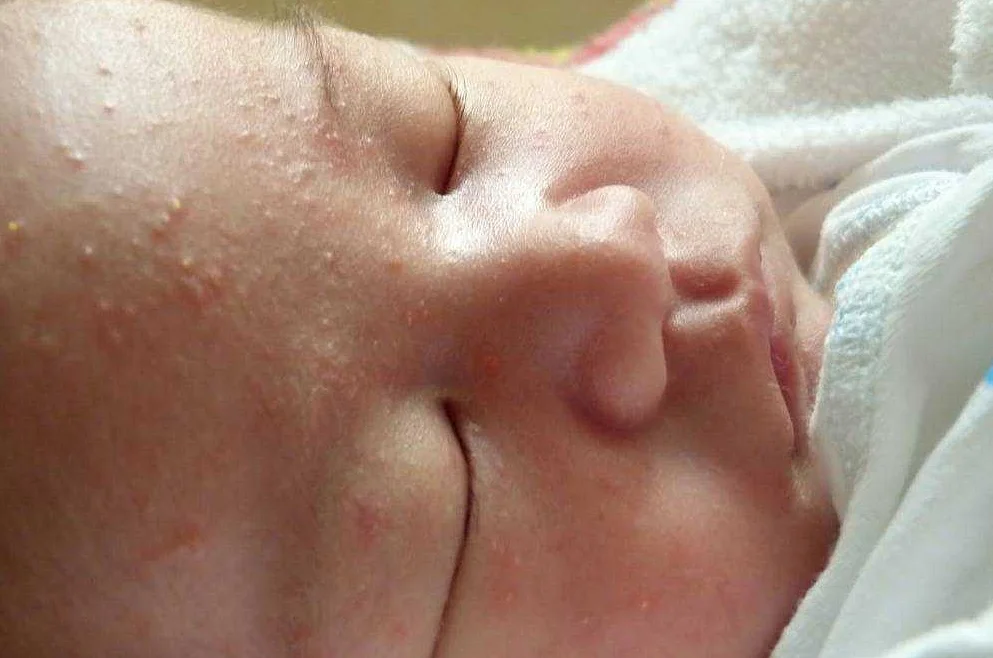
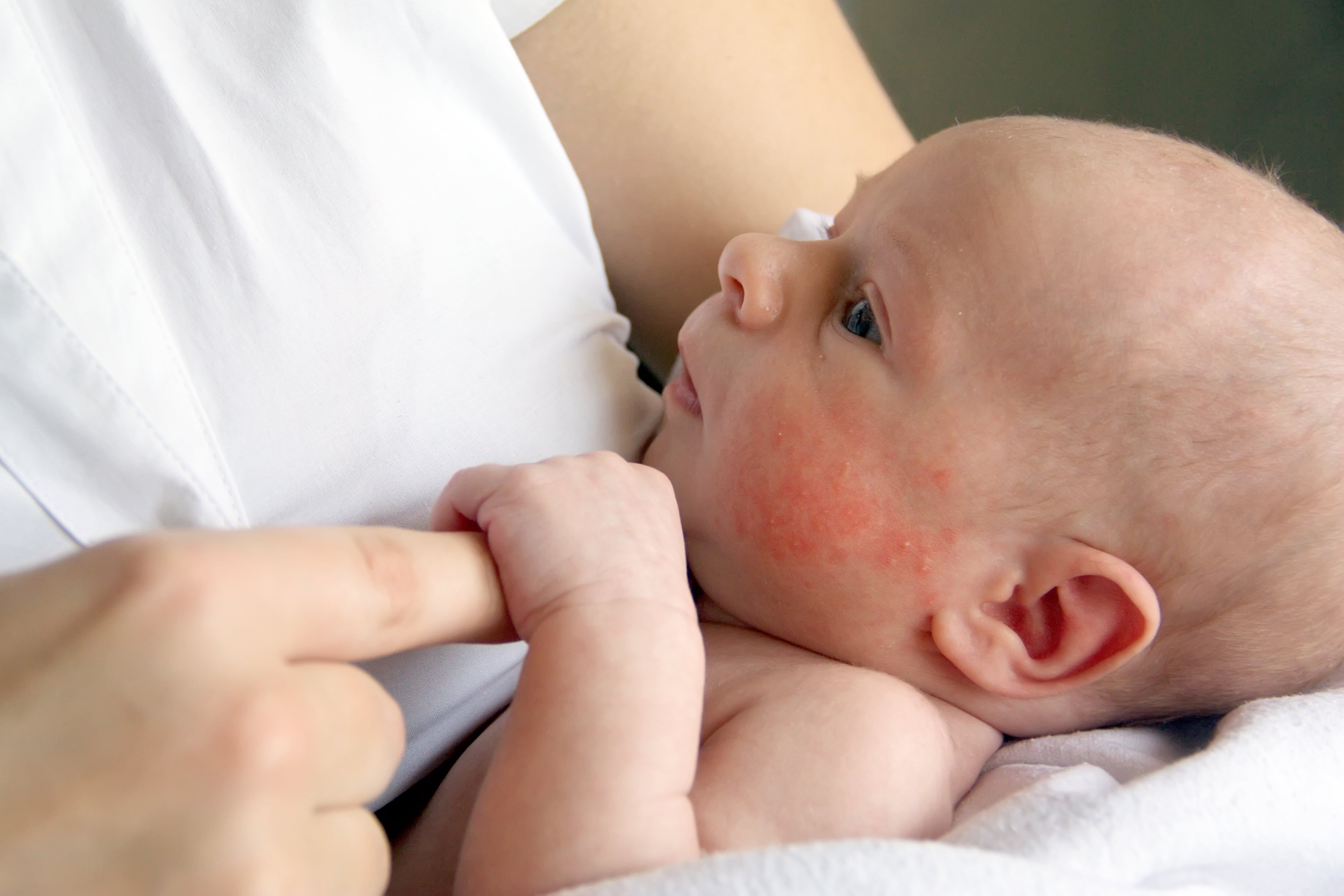
Красные пятна: раздражение кожи (дерматит) и экзема
Причиной появления этой проблемы у годовалых малышей и детей старшего возраста также могут стать дерматит и более тяжелая его форма – экзема. При этом шелушащиеся участки кожи могут появиться у малыша на лбу, щеках, над губой, на локтях, коленках, стопах, запястьях. Подробная характеристика этих видов дерматологических заболеваний содержится в таблице.
| Кожные поражения | Причины появления | Симптомы |
| Дерматит | Экзогенные:
Эндогенные:
| Сухие круглые пятна с четкими границами, которые сразу после появления краснеют, зудят и болят. Чаще всего они бывают на кистях рук, но нередко поражают подошвы ног, если ребенок ходит босиком. |
| Экзема |
| Сухие краснеющие высыпания имеют расплывчатые границы и чаще всего поражают лоб, область над губой, щеки. При усугублении ситуации пятна, которые зудят и чешутся, начинают распространяться на локти, колени, ступни и другие участки. |
Патогенез
Развитие дерматозов у новорожденных связано с физиологической незрелостью кожи и их защитных механизмов. Кожа малыша тоньше и мягче, ее поверхностный слой не обеспечивает защиты от вредных факторов, поэтому даже минимальное воздействие вызывает повреждение эпидермиса. На момент рождения у малыша недостаточно сформированы местные механизмы иммунной защиты, поэтому инфекция легко распространяется на кожу и переходит на подлежащие ткани.
Патогенез кожных заболеваний зависит от этиологического фактора. Если заболевание вызвано инфекцией, микроорганизмы колонизируют участок эпидермиса, выделяют токсичные вещества, повреждают клеточные мембраны и приводят к их гибели. В очаг воспаления скапливаются иммунные клетки, активно вырабатываются провоспалительные факторы, вызывающие гиперемию, отек, болевой синдром.
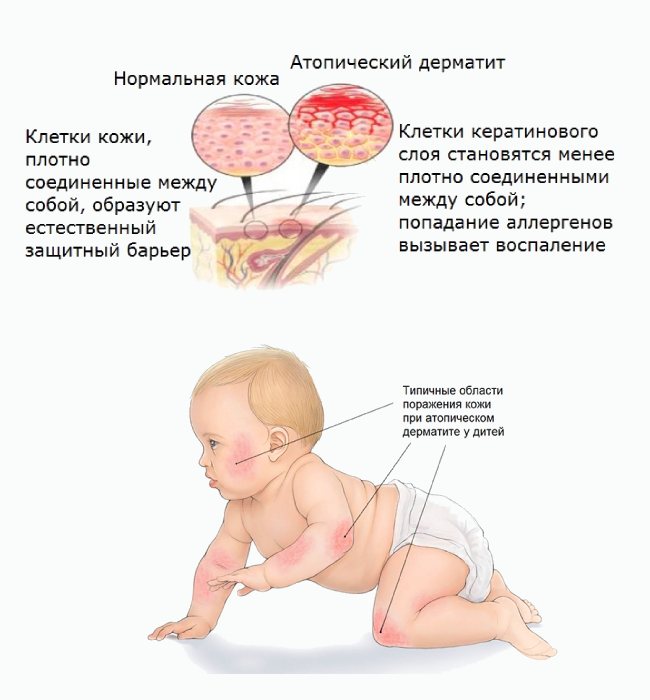
Аллергия связана с повышением чувствительности организма к аллергенам. Когда новорожденный впервые сталкивается с ними, вырабатываются специфические антитела, а кожа у младенцев действует как «шоковый орган». Нарушения выработки кожного сала, изменения характера водно-липидной мантии и незрелость кишечного микробиома важны в патогенезе атопического дерматита.
Неинфекционные заболевания кожи у новорожденных
Говоря о болезнях кожи грудничков, следует отметить, что их разделяют на инфекционные и неинфекционные.
Наиболее часто в группе неинфекционных заболеваний кожи у новорожденных встречаются такие состояния как потница, опрелости и диатез. Несмотря на то, что они имеют разные причины возникновения и различное протекание, методы лечения достаточно похожи и предполагают правильное питание, воздушные ванны, а также соблюдение правил гигиены и температурного режима. При правильном уходе за грудничком они лечатся довольно быстро и эффективно.
К неинфекционным заболеваниям также относятся дерматиты, которые вызываются воздействием определенного раздражителя или аллергена. Основным их симптомом является то, что у новорожденного шелушится кожа. Различают себорейный, атопический, пеленочный и контактный дерматиты. Каждых из них характеризуется своими особенностями протекания и требует различных терапевтических мер.
Демодекоз век
Лечение демодекоза век нуждается в комплексом подходе и квалифицированном медицинском вмешательстве. Демодекозный блефарит является хронической болезнью, которая протекает с периодическим обострением и ремиссией. Он отличается следующей клинической картиной:
- Сильная усталость глаз, связанная с необходимостью напрягаться для лучшей фокусировки на предмете или буквах;
- Интенсивный зуд в области ресниц и бровей. Нередко этот симптом усиливается при внешнем воздействии тепла, в вечернее и ночное время суток;
- Ощущение инородного тела, жжение и пощипывание, не устраняющееся после промывания или чесания;
- Вязкие выделения из глаз после пробуждения;
- Накопление пенистого содержимого в глазных уголках;
- Гиперемия, отечность и утолщение век (особенно по краям).
- Хроническая форма демодекозного блефарита может осложниться кератоконъюктивитом, кератитом и синдрома сухого глаза. Поэтому настоятельно рекомендуется проконсультироваться с офтальмологом нашей клиники, который сможет назначить профилактическую и лечебную терапию, направленную на сохранение глазного здоровья.
Какие бывают разновидности синдромов ППЦНС?
ППЦНС условно делится на несколько периодов, в зависимости от того, на какой стадии было выявлено нарушение и как оно проявилось.
– Острый период длится от 7 до 10 дней, крайне редко, но он может растянуться и до месяца.
– Период, в которым происходит восстановление (восстановительный период), может длиться до 6 мес. Если организм ребенка восстанавливается медленно, то данный период может занять до 2 лет.
Детские неврологи выделяют следующие разновидности перинатальных поражений ЦНС в зависимости от сопутствующих симптомов и синдромом:
– Нарушение мышечного тонуса. Этот синдром диагностируется согласно отклонениям от нормы в зависимости от возраста грудного ребенка. В начальный период времени жизни ребенка, достаточно сложно диагностировать данный синдром, так как помимо этого встречается физиологический гипертонус (физиологическая скованность мышц новорожденного).
– Синдром нервно-рефлекторной возбудимости — синдром, связанный с нарушением сна, дрожанием подбородка, вздрагиваниями ребенка на любой шорох или прикосновение. Данный синдром можно диагностировать только в том случае, когда будет исключены соматические заболевания новорожденного (например, кишечные колики). При осмотре такого ребенка невролог определяет повышение сухожильных рефлексов, а также усиление (оживление) автоматизмов новорожденного (рефлекс Моро).
– Синдром угнетения нервной системы. Такой синдром по своим характеристикам противоположен предыдущему. Его диагностируют у детей, которые в первые месяцы своей жизни не активны, они много спят, у них понижен тонус, они не могут удерживать голову, плохо цепляются своими ручками.
– Неблагоприятный прогноз для ребенка, если развился синдром внутричерепной гипертензии. Основными его признаками являются повышенная возбудимость и нервозность, при этом начинает набухать и уплотняться родничок. Появляются частые срыгивания. При осмотре невролог замечает избыточный рост окружности головы, возможно расхождение швов черепа, симптом Грефе (симптом «заходящего солнца»).
– Одним из наиболее опасных и тяжелых состояний при ППЦНС является судорожный синдром, именно он является одним из наиболее серьезных проявлений при перинатальном поражении ЦНС.
Кроме того, любая внимательная мама может заметить отклонения в состоянии здоровья у своего ребенка намного быстрее, чем врач невролог, хотя бы потому, что она наблюдает за ним круглосуточно и не один день.

В любом случае, малыш, живя первый год с любыми (даже минимальными, но не проходящими) отклонениями в состоянии здоровья требует неоднократных консультаций у специалистов медицинского центра, включение его в программу диспансеризации (т.е. пристального наблюдения неврологом и при необходимости — дополнительного обследования, такого как УЗИ головного мозга, электроэнцефалография, исследование крови для определения компенсаторного потенциала нервной системы и т.д.). На основании полученных заключений специалистами центра разрабатывается план развития такого ребенка, подбирается индивидуальная схема профилактических прививок, введения прикормов в рацион питания, а также проведения лечебных мероприятий при необходимости.
Какие симптомы и диагностические критерии у ППЦНС?
– Не каждая мама, которая не имеет медицинского образования, сможет на первый взгляд отличить и определить, что у ее ребенка перинатальное поражение ЦНС. Но, неврологи с точностью определяют заболевание по появлению симптомов, которые не свойственны другим нарушениям.
– при осмотре малыша может быть обнаружен гипертонус или гипотонус мышц;
– ребенок чрезмерно беспокоен, тревожен и возбужден;
– возникновение дрожания в области подбородка и конечностей (тремор);
– появление судорог;
– при осмотре с молоточком заметно нарушение рефлекторной сферы;
– появление неустойчивого стула;
– меняется частота сердечных сокращений; появление неровностей на коже ребенка.
Как правило, после года данные симптомы пропадают, но затем появляются с новой силой, поэтому запускать данную ситуацию просто нельзя. Одним из наиболее опасных проявлений и последствий ППЦНС при отсутствии реакции на симптоматику является приостановка развития психики ребенка. Не развивается речевой аппарат, наблюдается задержка развития моторики. Также одним из проявлений заболевания может стать церебрастенический синдром.
Угревая сыпь у младенцев: как ее предотвратить и избавиться

Предотвращение угревой сыпи у младенцев может быть сложной задачей, так как точные причины ее возникновения неизвестны. Однако существуют методы, которые помогают снизить вероятность появления сыпи:
- Поддерживайте гигиену кожи: Регулярно мойте кожу младенца мягким мылом и теплой водой. Избегайте использования агрессивных моющих средств, которые могут раздражать кожу.
- Не используйте масла и кремы: Избегайте нанесения масел и кремов на кожу младенца, так как они могут забивать поры и способствовать возникновению угревой сыпи.
- Одевайте ребенка в мягкие натуральные ткани: Выбирайте одежду из хлопка или других натуральных материалов, которые позволяют коже дышать и не вызывают раздражения.
- Будьте осторожны с солнечными лучами: Защищайте кожу младенца от прямого солнечного света, используя шляпки, одежду с длинными рукавами и нанося защитный крем для детей.
Если у младенца уже появилась угревая сыпь, есть несколько способов, которые могут помочь избавиться от нее:
- Не трогайте высыпания: Не пытайтесь выдавливать прыщики или играться с ними. Это может привести к воспалению и образованию рубцов.
- Избегайте использования косметики: Не наносите на кожу младенца косметические средства, так как они могут вызывать реакцию и ухудшать состояние сыпи.
- Обратитесь к врачу: В случае, если угревая сыпь усиливается или не исчезает в течение нескольких недель, обратитесь к педиатру. Врач может назначить лечение или дать рекомендации по уходу за кожей.
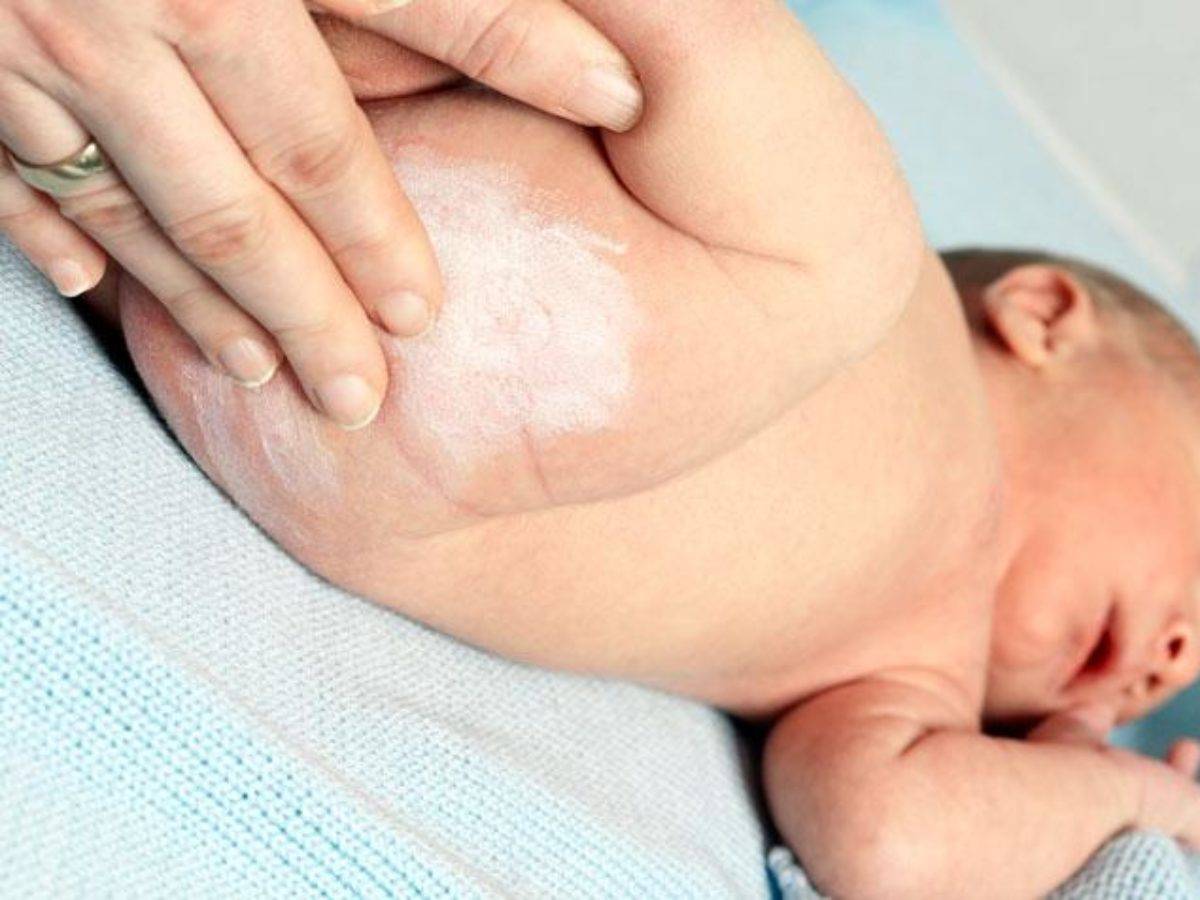
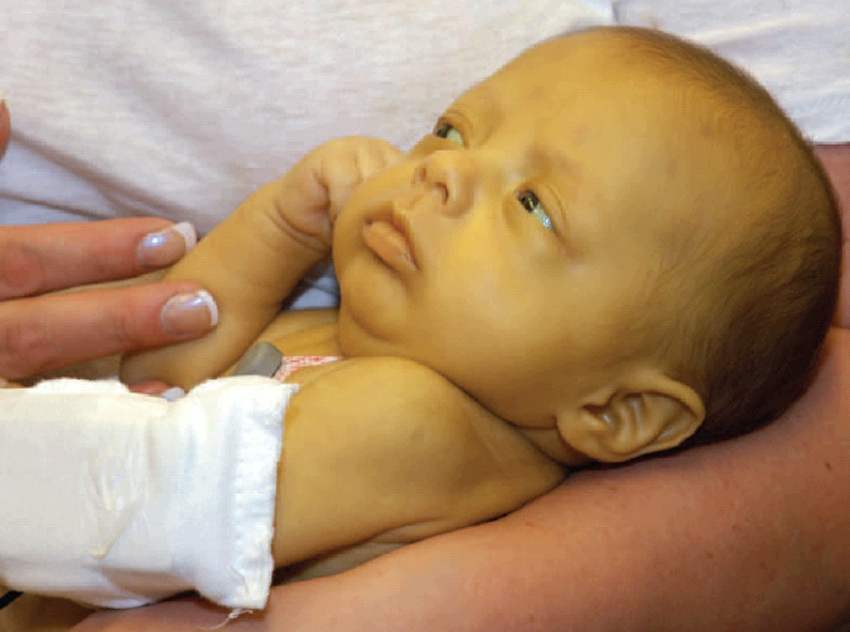
Почему возникает желтуха у новорожденных?
Желтоватый цвет после рождения приобретают примерно 65 процентов малышей. Обычно симптом возникает на третьи сутки после рождения. В золотистый цвет окрашиваются кожа, склеры глаз и видимые слизистые. Это происходит из-за повышения уровня билирубина в крови.
Что такое билирубин?
Билирубин – это один из основных желчных пигментов, составляющая часть желчи. Это продукт распада гемоглобина, образующийся в печени и выводящийся вместе с желчью. В норме он присутствует в крови в небольшом количестве. 96% его объема – это нерастворимый непрямой пигмент, а 4% – прямой билирубин, который связан с разными полярными молекулами. Билирубин повышается при ускоренном распаде гемоглобина, разрушении клеток печени, нарушении оттока желчи. Экскреторная функция печени у младенцев первых дней жизни снижена, потому что организм еще анатомически незрелый. Выделяющая функция взрослого человека у ребенка формируется к концу первого месяца жизни.
Что касается патологической желтухи, ее причинами могут быть:
- гемолитическая болезнь, когда кровь матери и младенца не совпадает по резус-фактору и/или группе;
- врожденные инфекции;
- преждевременные роды;
- наличие у будущей матери сахарного диабета, даже если он прошел после беременности;
- небольшие кровоизлияния;
- проглатывание крови, например, когда при кормлении у матери образуются трещины на сосках;
- прием будущей матерью некоторых препаратов во время беременности.
Препарат Креон® при муковисцидозе
Узнать больше
Креон – ферментный препарат, разработанный специально для поддержания пищеварения и широко применяющийся при муковисцидозе1. Креон – единственный препарат, капсула которого содержит сотни мелких частиц – минимикросфер2. Их размер не превышает 2 мм, который зафиксирован как рекомендованный в мировых и российских научных работах3,4,5. Маленький размер частиц позволяет препарату Креон воссоздавать процесс пищеварения, каким он был задуман в организме, и тем самым справляться с неприятными симптомами. Благодаря минимикросферам Креон равномерно перемешивается с пищей в желудке и одновременно с каждой ее порцией попадает в кишечник, где уже происходит ключевой этап пищеварения и усвоения питательных веществ6. Креон разрешен детям с рождения, его капсулы удобны в применении: при необходимости их можно вскрывать и смешивать минимикросферы с пищей или соком, подбирая индивидуальную дозу6.
Также в линейке Креон есть специальная форма – Креон Микро, выпущенная специально для лечения детей с муковисцидозом. Минимикросферы помещены во флакон россыпью, в комплекте идет мерная ложечка, которая позволяет удобно насыпать нужное количество препарата.
Подробнее о Креон Микро можно прочитать здесь.
Профилактика проблем с кожей у грудничков
Отличным мероприятием, которое поможет предупредить различные заболевания кожи у малышей первых дней жизни, считается профилактика. В нее включают прививание, правильную личную гигиену и уход.
От родителей требуется регулярно купать и подмывать ребенка, проводить закаливание в виде воздушных ванн, укреплять организм физическими упражнениями и массажем.
Если мать практикует по отношению к своему ребенку грудное вскармливание, необходимо на некоторое время отказаться от продуктов, вызывающих аллергию. Идеально сделать сбор анализов у новорожденного, и определить какие вещества у ребенка вызывают непереносимость.
Посмотрите видео по теме нашей публикации.
ОРВИ
 Острые респираторно-вирусные инфекции – это группа заболеваний, возбудителями которых являются различные вирусы, передающиеся воздушно-капельным путем. Вообще, ОРВИ считают самыми распространенными болезнями в детском возрасте, не являются исключением и груднички.
Острые респираторно-вирусные инфекции – это группа заболеваний, возбудителями которых являются различные вирусы, передающиеся воздушно-капельным путем. Вообще, ОРВИ считают самыми распространенными болезнями в детском возрасте, не являются исключением и груднички.
Клиническими проявлениями острых респираторно-вирусных инфекций являются кашель, насморк, затрудненное дыхание, частое чихание, повышение температуры тела младенца. Ребенок при этом может стать вялым и много спать, у него пропадает аппетит.
Как только появились первые признаки ОРВИ у младенца, нужно вызвать педиатра на дом – это позволит начать эффективное лечение. Ребенку нужно обеспечить обильное питье: в возрасте до полугода малышу можно давать теплую кипяченую воду, а детям постарше – отвар изюма, клюквенный морс, настой ромашки или отвар шиповника. Если ребенок употребил слишком большое количество жидкости, либо его насильно покормили, то это спровоцирует приступ рвоты – беспокоиться не стоит, но скорректировать дозировку употребляемых продуктов и жидкости нужно.
Обратите внимание: на фоне высокой температуры тела у грудничка могут начаться судороги – тельце малыша вытягивается, конечности дрожат или подергиваются, глаза закатываются. В этом случае родители должны немедленно раздеть младенца, дать ему жаропонижающее средство и вызвать бригаду «Скорой помощи»
Аллергические реакции
Кожа первой реагирует на любые нарушения в иммунном ответе. У малышей, особенно в возрасте до 5-7 лет, он очень нестабильный. По этому аллергия – одна из самых распространенных причин высыпаний. Общее состояние в такой ситуации нормальное – нет недомогания, температуры. Возможные дополнительные симптомы – зуд, покраснение кожи.
Чтобы справиться с аллергией, важно выявить ее причину, а от проявлений помогут:
- Антигистаминные препараты внутрь: капли, таблетки – в зависимости от возраста малыша.
- Диета с исключением аллергенов– красных и оранжевых фруктов, шоколада, кофе, молока, орехов, меда.
Крапивница
Мелкопятнистая красная сыпь часто появляется на шее, руках, ногах, лице, может затронуть большие площади тела. Возникает она в любом возрасте, выглядит как небольшие темные бугорки, которые сильно зудят и чешутся.
Нередко крапивницу вызывают:
- синтетические ткани;
- продукты питания (особенно цитрусы, орехи, мед);
- тепло или холод;
- сильный ветер;
- лекарственные препараты.
Крапивница не опасна, почти не ухудшает качество жизни, не передается от человека к человеку. Аллергические красные пятнышки на коже проходят в течение суток, не требуют серьезного лечения.
Прогноз и профилактика
Большинство кожных заболеваний новорожденных успешно лечатся лекарствами или корректируются путем ухода за ребенком и соблюдения гигиены. При опрелостях, ограниченной пиодермии, аллергических дерматозах прогноз благоприятный. Опасения вызывают массивные токсико-аллергические и гнойные поражения кожи, которые иногда приводят к полиорганной недостаточности и смерти.
Профилактика основана на правильном уходе за кожей малыша. Маму обучают технике смены подгузника и мытья малыша, а врач рекомендует специальные гипоаллергенные косметические линии для тела малыша. Защитный крем используется для удаления лишнего трения. Чтобы предотвратить повторную сыпь и опрелости, следует делать воздушные ванны в течение 15-20 минут при каждой смене подгузника.
Какая кожа у новорожденных детей
Самая главная ваша задача в период новорожденности – обеспечить младенцу грудное вскармливание и правильный гигиенический уход за кожей новорожденного, защищающий его от возникновения различных заболеваний. Ведь в первый месяц жизни малыши страдают, в основном, от кожных заболеваний.
Кожа
– самый крупный орган человеческого организма, составляющий 1/12 часть от общего веса тела. Она выполняет многочисленные функции, в первую очередь, являясь защитным органом, предохраняющим глубже лежащие ткани от физических и химических воздействий. Не случайно ее называют «крышей тела». Кожа играет теплорегулирующую роль, помогая организму поддерживать постоянную температуру тела, а также является органом дыхания и выделения. Заложенные в коже многочисленные рецепторы, воспринимающие раздражения из внешней среды, делают ее органом внешних чувств. Кожа принимает участие в образовании пигментов и витамина D, а также в формировании иммунитета.
В коже различают три слоя:
поверхностный – эпидермис, средний – собственно кожа, или дерма, и подкожно-жировая клетчатка.
Клетки наружного рогового слоя эпидермиса постоянно слущиваются и заменяются на новые. А самый глубокий слой эпидермиса – зародышевый, обеспечивает пополнение ороговевающих элементов.
Какая кожа у новорожденных детей? Эпидермис младенца очень тонкий и чувствительный, содержит намного больше влаги, чем кожа взрослого человека. Дерма тоже отличается физиологической незрелостью и слабо связана с эпидермисом. Подкожно-жировая клетчатка у новорожденных и грудных детей развита хорошо, содержит тугоплавкие плотные жиры, поэтому кожа у младенцев такая упругая.
Все слои кожи слабо связаны между собой и с подлежащими мышцами, и эта особенность способствует быстрому распространению инфекции не только вглубь, но и в отдаленные участки. Слабое развитие рогового слоя и низкая активность местного иммунитета делают кожу новорожденного легко ранимой, подверженной внешним воздействиям. Малая толщина кожи наряду с богатым кровоснабжением определяют ее высокую всасывающую способность. Это обстоятельство следует иметь в виду при использовании у грудничков различных кремов, мазей, спиртосодержащих растираний (например, при высокой температуре)
Чтобы не спровоцировать возникновения кожных болезней у новорожденных, важно не переусердствовать с применением таких средств
Защитная функция кожи ребенка первого года жизни в связи с ее анатомо-физиологическими и функциональными особенностями является недостаточной. А постоянный контакт с испражнениями, тесное соприкосновение с пеленками и трение одежды способствуют возникновению легкого раздражения и воспаления. Проблемы с кожей у новорожденных сопровождаются беспокойством ребенка и неблагоприятно отражаются на его общем состоянии, а присоединение бактериальной флоры вызывает инфекционные заболевания кожи.
Лечение аллергии у грудных детей
Консервативная терапия
Основу лечения аллергии у грудных младенцев составляет исключение триггеров. Спальные принадлежности ребенка подвергаются регулярной стирке и обработке, чтобы исключить вероятность заражения пылевыми клещами. Рекомендуется перейти на проверенные гипоаллергенные средства для ухода за кожным покровом. Из дома, где проживает ребенок, увозят домашних животных, стараются не использовать освежители и аромадиффузоры с резкими запахами.
Чтобы избавиться от серьезных аллергических проявлений, применяются антигистаминные средства первого-второго поколения, а рефрактерные к терапии случаи служат показанием к кратковременной гормональной терапии и назначению мембраностабилизаторов. Для уменьшения аллергизирующего влияния пищевых продуктов эффективны энтеросорбенты. Кожные симптомы аллергии устраняют мазями с топическим стероидами, которые снимают воспаление, красноту и зуд.
Диетотерапия
Назначение специально разработанного рациона питания необходимо для устранения и контроля аллергических симптомов, профилактики осложнений, обеспечения правильного физического развития младенца. В раннем возрасте основным триггером являются белки коровьего молока, поэтому при невозможности грудного вскармливания рекомендованы гипоаллергенные молочные смеси.
Адаптированное питание для детей с аллергией включает гидролизованные молочные протеины, которые имеют небольшую молекулярную массу и не вызывают типичных реакций гиперчувствительности. Недостатком смесей является их горьковатый вкус, из-за которого некоторые дети отказываются от еды. В такой ситуации педиатр подбирает сухое питание на основе соевых белков.
В редких случаях у младенцев наблюдается непереносимость одновременно коровьих и соевых протеинов. Обеспечить полноценное питание можно при помощи современных составов, содержащих аминокислоты. Для улучшения функциональной активности пищеварительного тракта назначаются смеси для колонизации кишечника полезной микрофлорой. Они содержат пробиотики и пребиотики, эффективно работают при легкой степени аллергии у ребенка.
Экспериментальная терапия
Активно изучается возможность применения моноклональных антител к IgE для избавления от симптомов тяжелой аллергии. Препараты снижают количество иммуноглобулинов и предотвращают выброс медиаторов, благодаря чему удается контролировать клинические проявления. Лекарства замедляют прогрессирование «марша» и уменьшают риск осложнений. Использование медикаментов в раннем детском возрасте находится на этапе доклинических исследований.
Как лечат ППЦНС?
Для восстановления основных функций ЦНС, а также для снижения проявления неврологических симптомов малышу назначаются целый комплекс лечебных препаратов. В лечении могут применяться, например, ноотропные препараты, которые смогут восстановить трофические процессы в работе головного мозга — пирацетам, церебролизин, кортексин, пантокальцин, солкосерил и многие другие. Для того чтобы простимулировать общую реактивность новорожденному ребенку проводят курс лечебного массажа, специальной гимнастики, а при необходимости комплекс физиотерапевтических процедур (напрмер, электрофорез и микротоки). 
В случае, если родители обнаружили хотя бы один из признаков поражений ЦНС необходимо срочно обратиться к врачу. Не стоит забывать о том, что развитие каждого ребенка процесс индивидуальный. Такие индивидуальные особенности новорожденного ребенка в каждом конкретном случае играют немаловажную роль в процессе восстановления функций высшей нервной деятельности.
Гнойные заболевания кожи новорожденного ребенка
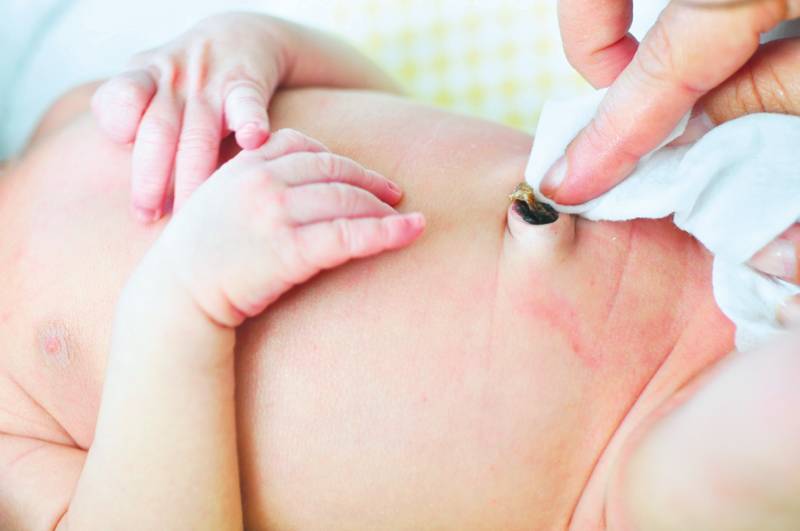
Омфалит – это гнойное заболевание кожи новорожденных, выражающееся воспалением тканей в области пупочной ямки. Развивается в период заживления пупочной ранки в результате попадания бактериальной инфекции. Из пупка появляется гнойное отделяемое, кожа вокруг него краснеет и уплотняется, становится болезненной и горячей на ощупь. При этой кожной болезни новорожденных детей пупочная ямка превращается в язвочку, окруженную плотным валиком. При надавливании на околопупочную область из ранки выделяется гной. Воспалительный процесс может захватить соседние участки и перейти во флегмону передней брюшной стенки, требующей госпитализации в хирургическое отделение.
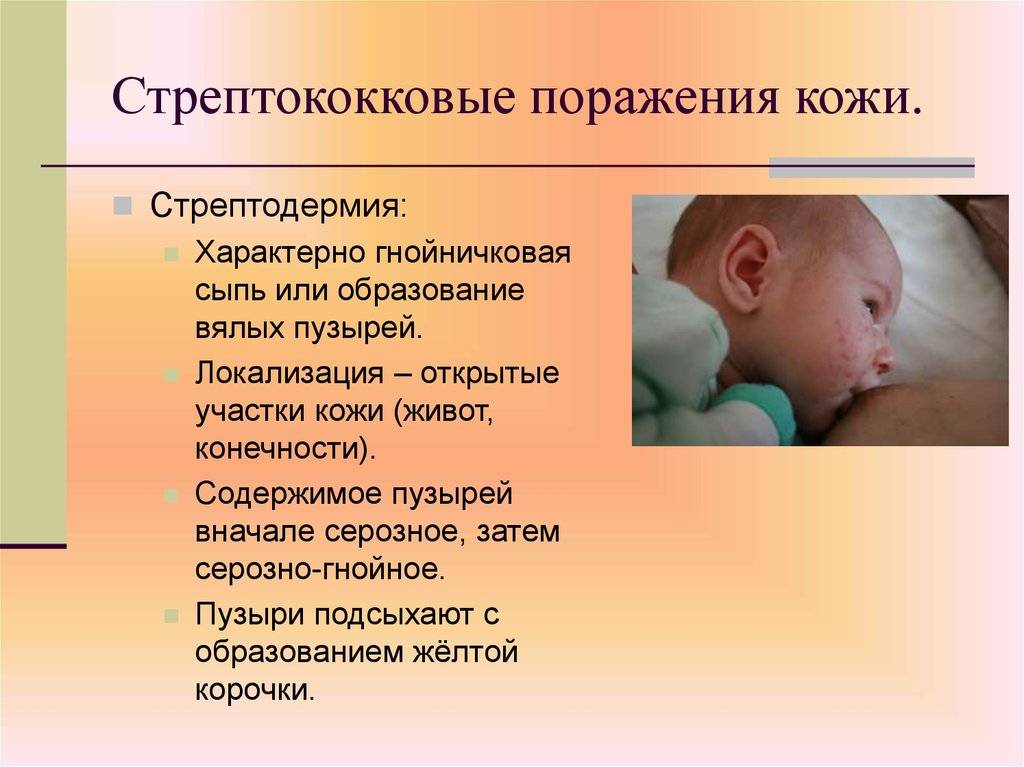
Везикулопустулез, пузырчатка новорожденных, эксфолиативный дерматит, псевдофурункулез, пиодермия – все эти кожные заболевания у новорожденных характеризуются появлением на коже младенца гнойничковой сыпи, мелкой или крупной, поверхностной или глубокой, склонной или не склонной к слиянию, и вызываются, как правило, патогенными стафилококками, реже – стрептококками. В тяжелых случаях множественные гнойные пузырьки вскрываются, образуя обширные эрозивные поверхности, напоминающие ожог. Нередко на фоне болезней кожи у новорожденных развивается сепсис, представляющий серьезную угрозу для жизни. А начинается все с, казалось бы, безобидного гнойничка.
Посмотрите фото кожных заболеваний новорожденных, носящих гнойный характер:
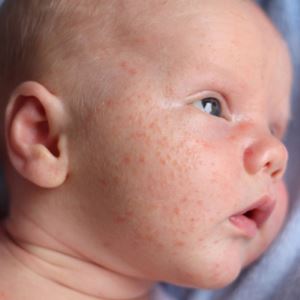
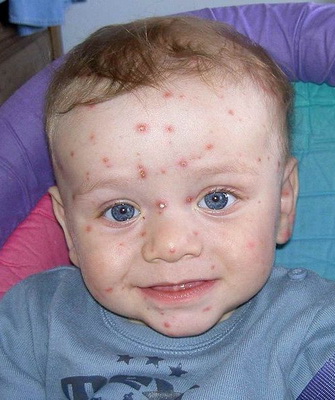
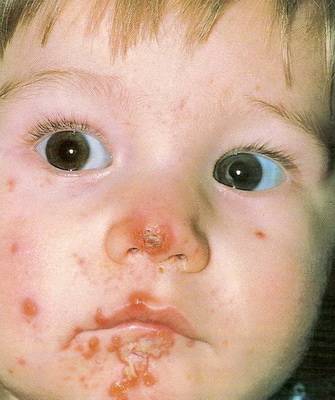
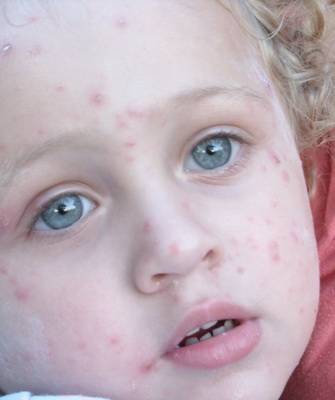
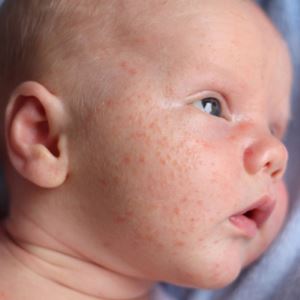
Кожные болезни, при которых появляются шершавые пятна
У каждого заболевания имеются характерные симптомы. Если вы будете их знать, то сможете самостоятельно поставить предварительный диагноз. Однако подтвердить его и назначить лечение должен врач.
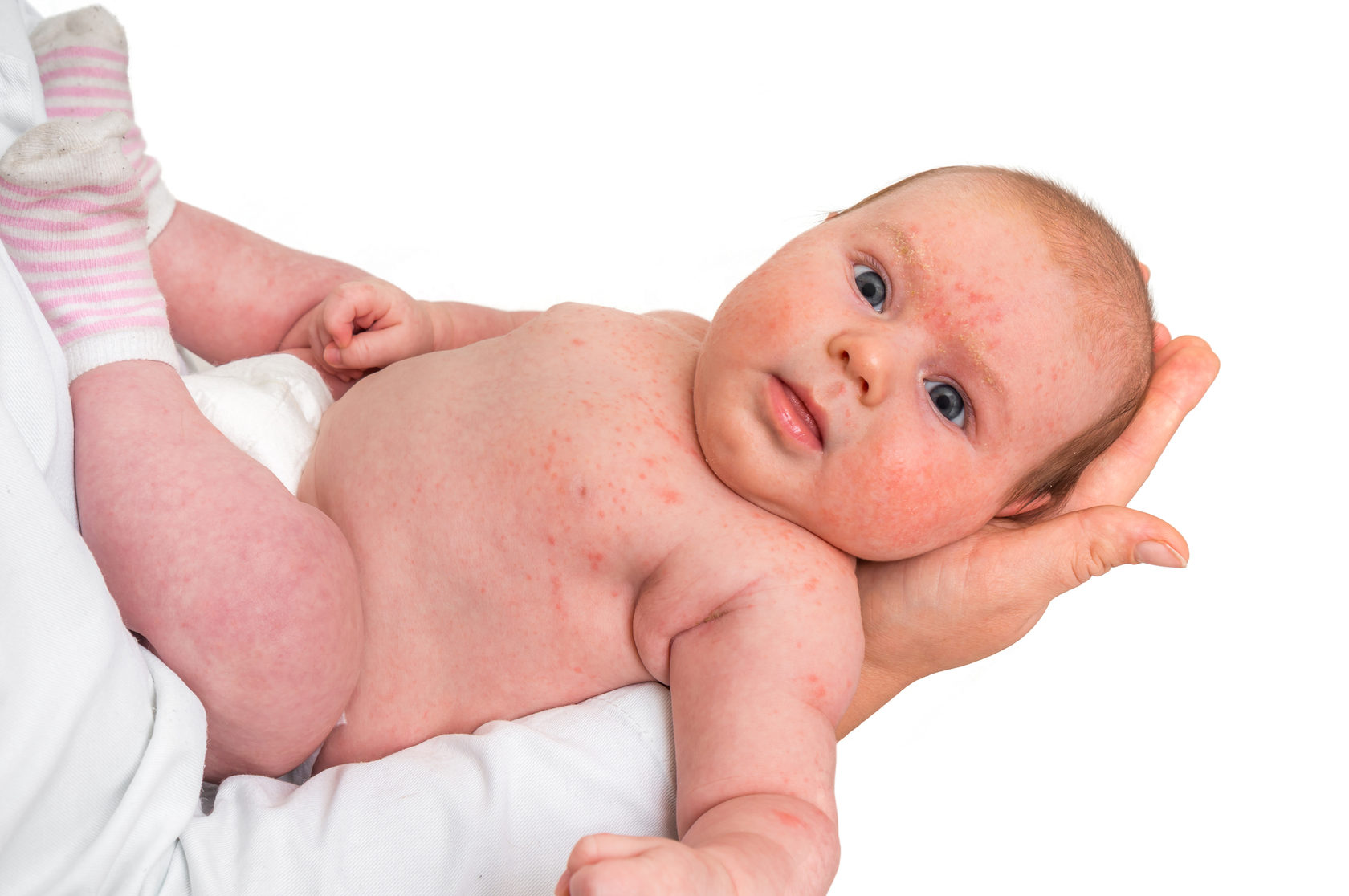
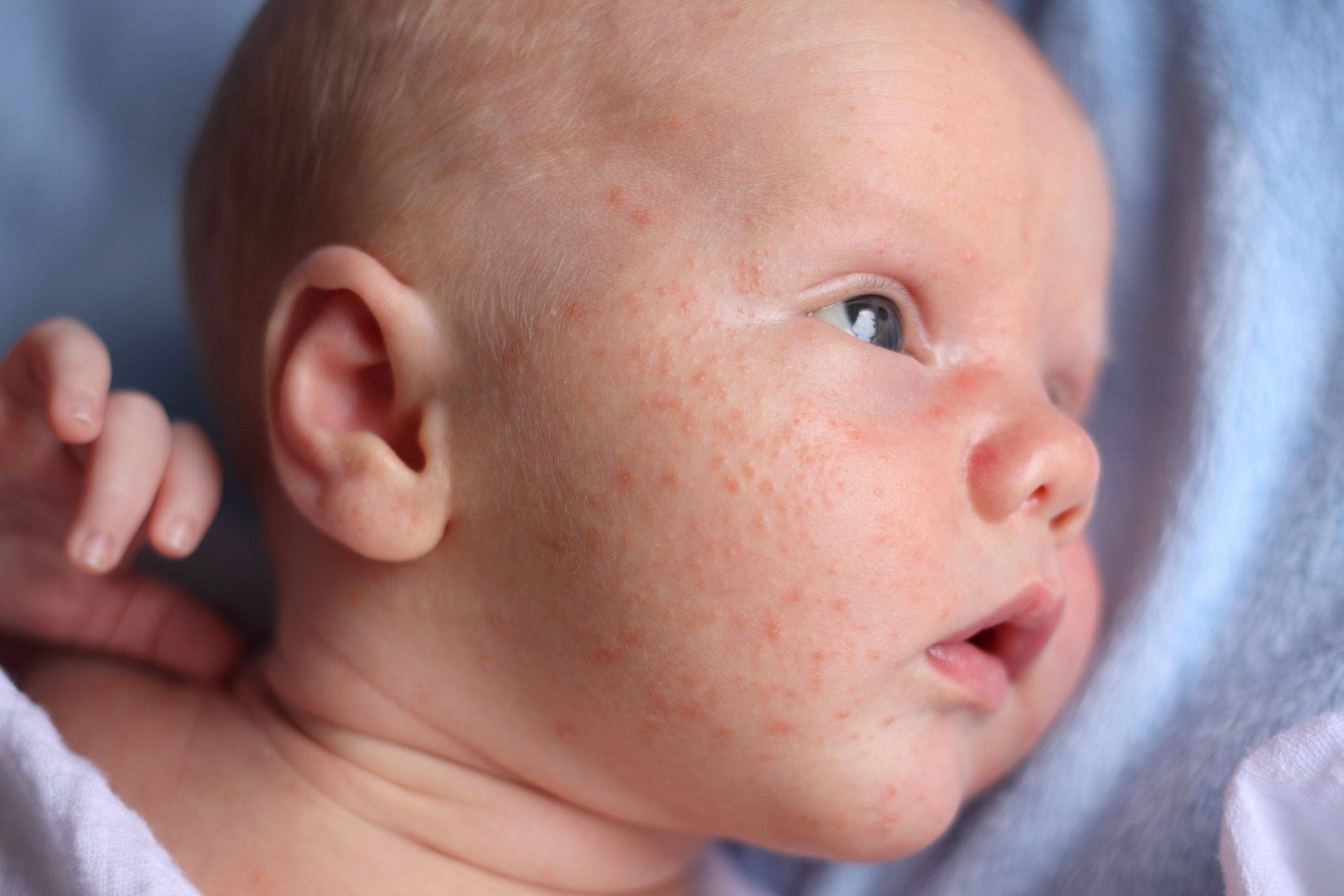
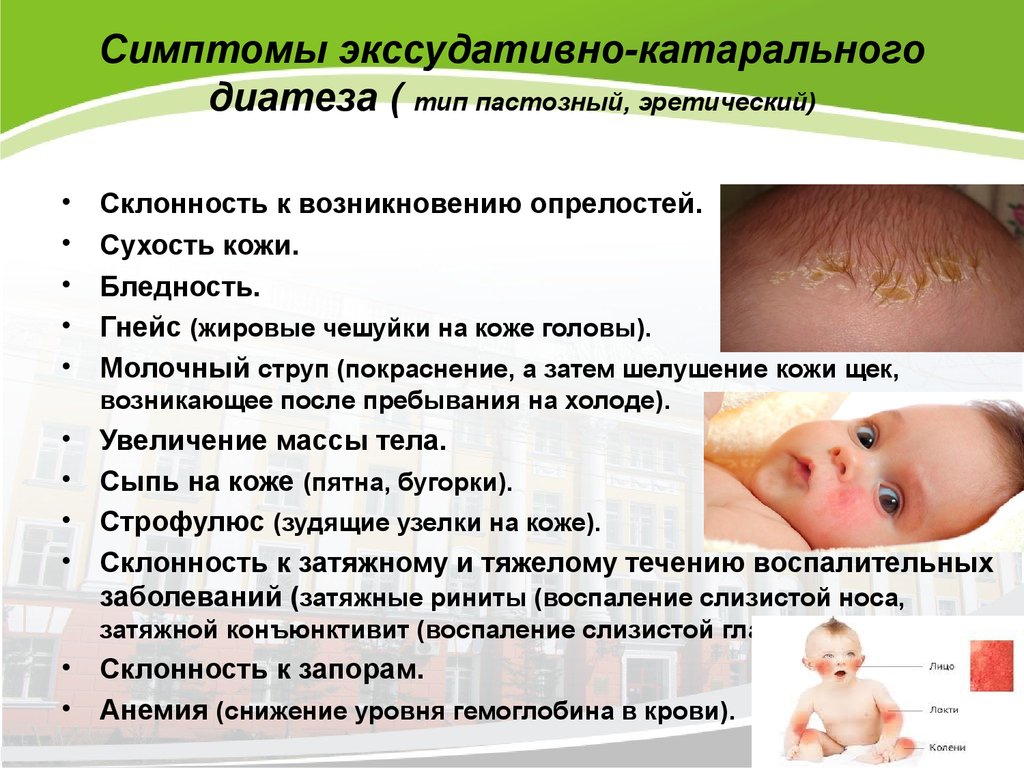
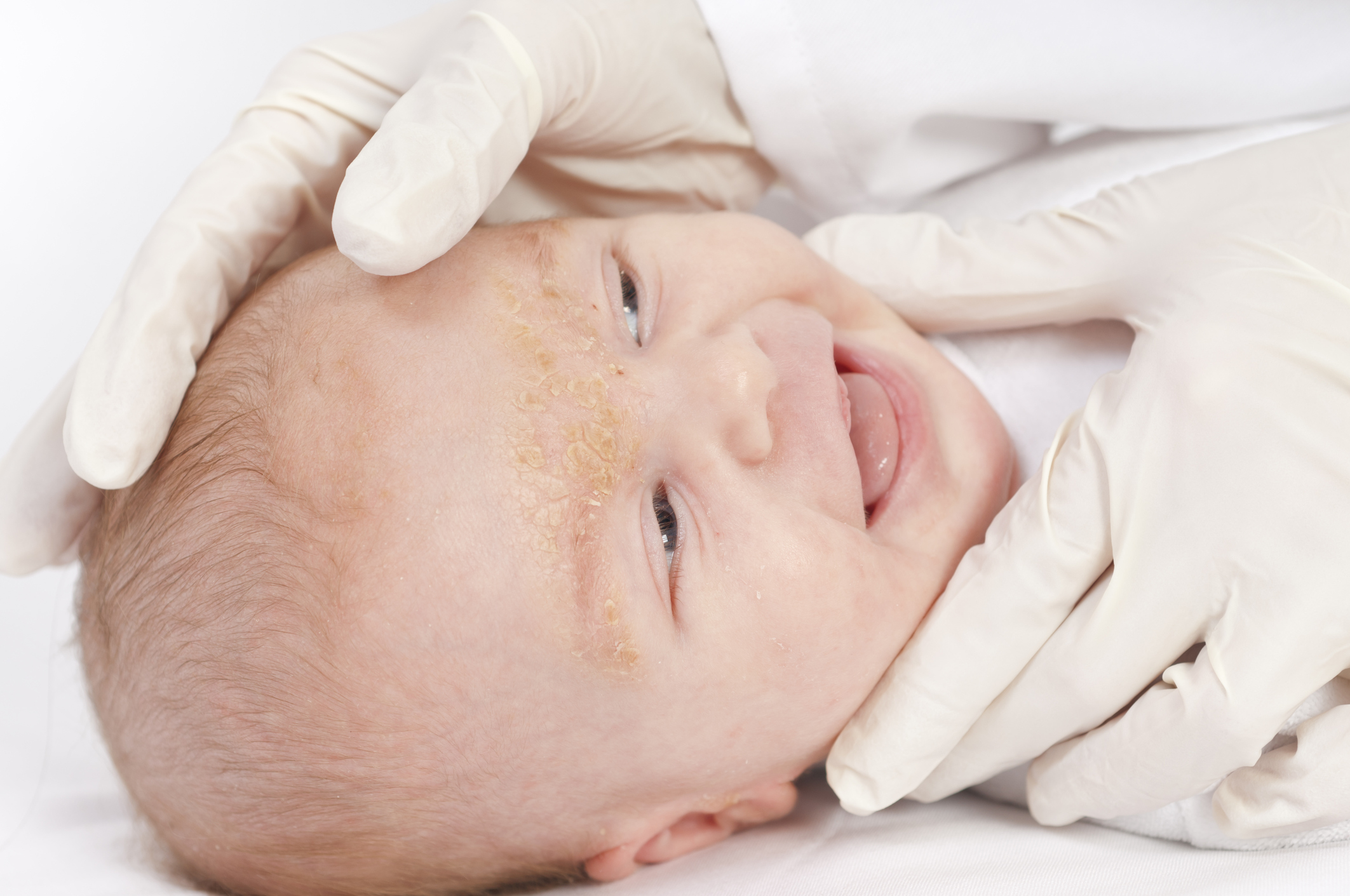
Экссудативный диатез
На первом этапе заболевания изменения затрагивают кожу головы, где вы замечаете себорейные чешуйки. После болезнь распространяется по телу, появляются опрелости, от которых сложно избавиться. Диатез «атакует» щеки.
При экссудативном диатезе организм сложнее справляется с инфекциями, кожа легче травмируется. У грудных детей болезнь появляется от неподходящей смеси, раннего прикорма. Сыпь проявляется в качестве аллергической реакции
Важно своевременно понять, что провоцирует заболевание, чтобы оно не стало хроническим
Контактный дерматит
Контактный дерматит – воспалительный процесс, поражающий кожу. Шершавые пятна при этом появляются от воздействия внешнего раздражителя – косметического средства, одежды, выстиранной «не тем» порошком или состоящей из некачественного материала.
Контактный дерматит – это красные корочки, которые появляются в местах контакта тела с аллергеном. Ребенок жалуется на жжение и зуд. Болезнь может поражать конечности и все тело. Ваша задача – своевременно убрать раздражитель.
Экзема
При экземе кожа ребенка сильно зудит. Первые признаки появляются на лице, на ступнях и локтях, после распространяются по телу. Экзема проявляется грубыми бляшками красно-бордовой расцветки. Шершавость остается даже, когда краснота уменьшится. Если ребенок будет расчесывать пораженные места, то на них после выздоровления появится корочка. Как правило, надлежащее лечение убирает болезнь бесследно, реже она становится хронической.
Экзема может провоцироваться аллергенами, появиться на фоне дисбактериоза, заражения гельминтами. Наследственность тоже имеет значение и увеличивает риск развития болезни у ребенка.
Лишай
Шершавые пятна иногда указывают на лишай. Чаще всего от него страдают дети до 14 лет. Отметьте – нет ли у ребенка следующих признаков заболевания:
- жжение и зуд;
- шелушение;
- нарушенная пигментация кожных покровов.
Лишай (инфекционный дерматоз) может быть вирусного или грибкового происхождения. Различают несколько видов:
- Стригущий – самая частая форма заболевания. Проявляется красными шершавыми пятнами овальной формы. Поражается не только кожа, но и ногти, волосистая часть головы (с возможным частичным выпадением волос). Иногда симптомы появляются не сразу, а лишь спустя несколько недель после начала болезни.
- Розовый – начинается с одного шершавого пятна розового цвета до 5 см в диаметре. Через неделю пятен становится много, они шелушатся в центре, по краям имеют темную гладкую кайму. Чаще всего лишай поражает складки кожи.
- Отрубевидный – локализуется обычно на верхней половине тела и на волосистой части головы. Выглядит как розово-желтые или желто-коричневые чешуйчатые пятна.
- Опоясывающий – чаще всего появляется у детей в возрасте после 10 лет, перенесших ветряную оспу. В фазе перед заболеванием ребенок жалуется на жжение, чувство онемения кожи, общее недомогание. Через некоторое время на кожных покровах, где ощущалось жжение и онемение, появляются небольшие бляшки. Иногда они бывают с жидкостью внутри. Через несколько дней бляшки превратятся в корочки. При опоясывающем лишае бывает повышенная температура.
- Красный плоский – редкая форма заболевания. Выглядит как сыпь из узелков синего или красного цвета. Болезнь поражает кожу в подмышках, паховых впадинах, на внутренней поверхности бедра, запястье.