Развитие алкогольной энцефалопатии
На фоне алкогольной абстиненции (похмелья), особенно в момент алкогольного психоза (делирий), алкогольная энцефалопатия развивается особенно бурно. Изменения человека можно наблюдать в течение нескольких часов. Поэтому мы не редко сталкиваемся с ситуацией, когда окружающие люди с удивлением наблюдают резкое изменение в поведении и состоянии больного.
Алкогольная энцефалопатия Вернике-Корсокова может развиться одномоментно в тяжелой и острой форме. Однако, чаще всего офтальмоплегия и атаксия предшествуют проявлению болезни за несколько дней, иногда за 10 или 20 дней, до появления основной симптоматики.
Алкогольная энцефалопатия Вернике-Корсокова очень часто сопровождается другими заболеваниями. Чаще всего это связано с токсическим воздействием алкоголя не только на головной мозг, но и на весь организм в целом. Например, в тех или иных вариациях больные страдают полинейропатией, нарушениями печеночной функции, сердечными заболеваниями, заболеваниями половой сферы, заболеваниями ЖКТ, эндокринными и другими расстройствами. Клиническая картина может дополняться проявлением спастической спинальной атаксии.
Последствия алкогольной энцефалопатии
В хронической стадии болезни человек перестаёт распознавать запахи. Это связано с токсическим поражением диэнцефальной области головного мозга.
Возникают сердечно-сосудистые изменения, появляется тахикардия, одышка при нагрузке, постуральная гипотензия. Однако, на ЭКГ могут иметь место лишь незначительные изменения. Достаточно часто такие люди внезапно погибают. Причиной их смерти часто устанавливают сердечно-сосудистый коллапс. Однако, ознакомившись более полно с его историей, такое суждение будет в корне не верно. Истинной причиной таких смертей является резкое развитие алкогольной энцефалопатии, нарушение ткани мозга. Нарушается ткань участка мозга который отвечает за регуляцию сердечно-сосудистых функций.
Доказано, что при алкогольной энцефалопатии Вернике-Корсокова происходит достаточно высокий сердечный выброс, который не соответствует по объёму потребляемого кислорода. Могут наблюдаться обмороки, нарушаются двигательные функции. Это является следствием дисбаланса функций периферической нервной системы, которые обычно более специфичны для дефекта чувствительной регуляции.
Можно ли предотвратить энцефалопатию?
Да, алкогольную энцефалопатию можно предотвратить. Прежде всего необходимо избегать избыточного употребления алкоголя или вовсе его исключить. При этом мы рекомендуем пройти специальную противоалкогольную терапию. Так же следует исключить из употребления основные токсические вещества, которые вызывают формирование токсической энцефалопатии.
К токсическим веществам вызывающих токсическую энцефалопатию относятся:
- Наркотики,
- IQOS,
- Различные типы галлюциногенов,
- Иные психоактивные вещества.
Здоровый образ жизни значительно снизит факторы риска заболеваний головного мозга.
Прогноз по лечению алкогольной и токсической энцефалопатии
Прогноз зависит от причины и степени заболевания. Большинство случаев обратимы и могут быть вылечены. Однако, следует учесть тот факт, что любая энцефалопатия может быть смертельна. Поэтому лечение алкогольной и токсической энцефалопатии обязательно.
Терапевтический эффект в нашей клинике достигается путем внедрения новейших технологий восстановительной медицины. Лечение заболеваний головного мозга улучшит Ваше состояние и повысит качество жизни.
Алкогольная энцефалопатия
Алкогольная или токсическая энцефалопатия часто иначе обозначается как энцефалопатия Вернике (WE). Это острое состояние, требующее неотложную медицинскую помощь для предотвращения резкого снижения интеллекта и, не редко, смерти пациента.
По данным Википедии «Энцефалопатия Wernicke и WKS чаще всего наблюдаются у людей, которые которые злоупотребляют алкоголем. Ошибки в диагностике WE и, следовательно, в лечении заболевания приводит к смерти примерно в 20% случаев, в то время как в 75% остаются постоянные повреждения головного мозга, связанные с WKS. Из тех, кто пострадал, 25% нуждаются в длительном лечении для получения эффективной помощи.»
В 1881г. Карл Вернике выделил болезнь с симптомами, которые характеризовались острым расстройством психического здоровья. Оно сопровождалось отеком зрительных нервов, кровоизлияниями в глазную сетчатку, глазодвигательными нарушениями и координационными нарушениями в походке.
Самые частые причины развития болезни, это острое поражение головного мозга, связанное с токсическим действием алкоголя, наркотиков и иных психоактивных веществ. Кроме того, такие нарушения наблюдались у людей работающих на вредных производствах и при нарушении пищевого поведения с острой степенью истощения. Необходимо отметить, что в последнее время это заболевание можно часто наблюдать у людей которые прошли такие процедуры как плазмаферез и гемадсорбция без особой надобности на то. Нужно отметить, что эта форма болезни часто начинает формироваться на фоне применения ксенонотерапии. Такую процедуру сейчас к сожалению не редко рекомендуют людям с алкогольной и наркотической зависимостью. Это стимулирует развитие очень тяжелых заболеваний и утяжеляет состояние пациента.
При алкогольной энцефалопатии могут проявляться различные симптомы, поэтому поставить полноценный диагноз можно только при комплексном обследовании.
Основным симптомом алкогольной энцефалопатии является изменение психического состояния человека.
Основные признаки алкогольной энцефалопатии
- изменение психического состояния;
- головокружение, шум в голове;
- рассеянность, спутанность сознания, забывчивость;
- депрессия, плохое настроение, ворчливость;
- вспыльчивость;
- быстрая утомляемость;
- нарушение сна;
- замедленное мышление, сонное состояние;
- затрудненное произношение, проблемы с речью.
Если имеется хотя бы один из перечисленных признаков стоит проверить свое здоровье и вовремя выявить имеющееся расстройство. Необходимо установить развивается ли энцефалопатия после травм головы, имеются ли сосудистые патологии мозга, ишемическая болезнь, было было ли отравление тяжелыми металлами и др. Регулярно необходимо проходить обследование людям с наличием зависимостей от психоактивных веществ, даже тем, кто ранее страдал алкоголизмом. Наш грамотный и опытный врач при первом обращении может выявить все основные симптомы энцефалопатии и провести диагностику.
Особенности проявления алкогольной энцефалопатии
- Нарастает угнетение сознания. Эти последствия не редко приводит к смерти больного. И именно смертельный исход часто являлся свидетельством заболевания.
- Формируются очаговые сосудистые поражения серого вещества головного мозга.
- Возникают глазодвигательные нарушения, формируется двусторонний парез глазного нерва, приводящий к двоению по горизонтали, сходящемуся косоглазию и нистагму. Паралич взгляда.
- Изменяется поведение, которое становится очевидно неадекватным. Задает вопросы и отвечает невпопад. Скабрезные, обидные шутки.
- Возникают нарушения в двигательных функциях.
- Происходит дисбаланс вестибулярного аппарата, при этом человек теряет устойчивость при ходьбе. В более поздних стадиях болезни, формируется миоз (сужение зрачка) и отсутствие зрачковых реакций. Часто происходят кровоизлияние в сетчатку глаза.
- В стоячем положении и при ходьбе появляется атаксия. Даже в начальной стадии она может быть настолько выраженной, что пациент не в состоянии стоять и передвигаться без опоры. На начальных стадиях это может проявляться особенностью походки, когда человек при ходьбе наступает на ногу начиная с пятки на носок.
- При значительно выраженных нарушениях передвижения человека в пространстве (локомоторных функциях) мозжечковый тремор в руках и ногах бывает достаточно редко.
- В некоторых случаях может появляться так называемая «Скандированная речь».
Профилактика
Чтобы снизить риск развития ПЭП у новорожденного, необходимо позаботиться о профилактике еще на этапе планирования беременности.
Так, за несколько недель до зачатия, женщина должна пройти полное обследование, и, если были выявлены какие – либо отклонения, необходимо сначала устранить их, а потом уже приступать к зачатию.
В период беременности будущая мама должна отказаться от вредных привычек, правильно питаться, защищать себя от инфекций, вовремя посещать гинеколога, наблюдающего беременность.

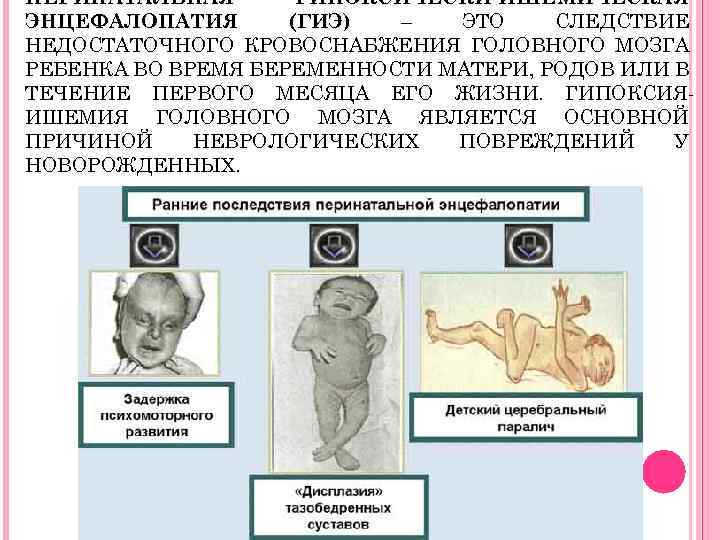
ПЭП – опасное заболевание, которое развивается еще во внутриутробном периоде жизни ребенка, либо в первые дни после его появления на свет.
Патология возникает в результате многочисленных причин, имеет различные характерные проявления.
В зависимости от этого врач назначает соответствующее лечение, прогноз которого зависит от его своевременности.
Перинатальная энцефалопатия у детей до года — диагноз или «переходное» состояние? Узнайте об этом из видео:
Патогенез
Метаболическая теория развития гепатоэнцефолопатии основывается на обратимости ее основных расстройств при обширных церебральных нарушениях. Не существует единственного метаболического нарушения, вызывающего гепатоэнцефолопатию.
В основе ее лежат снижение печеночного клиренса образующихся в кишечнике веществ как вследствие печеночно-клеточной недостаточности, так и за счет значительного шунтирования, а также нарушение метаболизма аминокислот. Оба эти механизма ведут к нарушениям в церебральных нейротрансмиттерных системах.
В патогенезе гепатоэнцефолопатии участвуют несколько нейротоксинов, особенно аммиак, и несколько нейромедиаторных систем, взаимодействующих между собой.
У каждого больного, находящегося в состоянии комы или прикомы, кровь может попадать из воротной вены в системные вены, минуя печень и не проходя детоксикацию.
У больных с нарушением функции гепатоцитов, например при остром гепатите, кровь шунтируется внутри печени. Поврежденные гепатоциты не в состоянии в полной мере проводить детоксикацию крови портальной системы, поэтому кровь поступает в печеночные вены с токсинами. При циррозе кровь из воротной вены минует печень по большим естественным коллатералям, поступает в системные вены. Кроме того, в пораженной циррозом печени вокруг долек образуются портопеченочные венозные анастомозы, которые функционируют как внутрипеченочные шунты.
Признаки и формы энцефалопатии новорожденных
Какие существуют признаки энцефалопатии неуточненной у грудничка? Есть несколько периодов, которые выделяют доктора, и у каждого – собственные симптомы:
- Острый: от недели до месяца.
- Период ранний, восстановительный: до полугода.
- Период поздний, восстановительный: до 2 лет.
 При первом остром периоде ребенок слабый, мышцы двигаются вяло, рефлексы также вялые (грудничок сосет плохо или, напротив, с силой хватает ртом грудь). У младенца могут дрожать конечности, спит он зачастую прерывисто, а на руках у взрослого старается запрокинуть голову назад (см. Тремор у грудничка).
При первом остром периоде ребенок слабый, мышцы двигаются вяло, рефлексы также вялые (грудничок сосет плохо или, напротив, с силой хватает ртом грудь). У младенца могут дрожать конечности, спит он зачастую прерывисто, а на руках у взрослого старается запрокинуть голову назад (см. Тремор у грудничка).
На второй ранней стадии могут проявиться поражения мозга, которые доктора называют очаговыми. Здесь возможны параличи, голова становятся явно больше нормы по размерам, а на висках или лбу выступает крупная венозная сетка. Больной может сбивчиво дышать или задыхаться, опорожняться то жидким, то тугим стулом. Мышцы также либо расслаблены, либо чересчур напряжены.
Третий период отличает другая картина: даже со стороны заметно отставание ребенка в развитии. Речью и движениями он сильно отличается от сверстников. Часто мышцы сжаты спазмами, а реакция на окружающих людей и явления и вовсе не предсказуема.
При этом врачи говорят, что самая распространенная энцефалопатия – хроническая: симптоматика вялая, а болезнь развивается слабо. Острые же периоды возникают после травм или перенесенных воспалительных заболеваний; например, есть панкреатическая или печеночная энцефалопатия. Вот почему огромную роль играет диагностика и терапия этого недуга.
Клиническая картина перинатальной энцефалопатии

Выделяют несколько основных симптомокомплексов перинатальной энцефалопатии.
- Синдром повышенной нервно-рефлекторной возбудимости (гипервозбудимости). Он характеризуется беспокойством, плачем, коротким и неглубоким сном, проблемами с засыпанием, активизацией врождённых рефлексов и спонтанных движений, а также колебаниями или повышением мышечного тонуса, тремором (дрожью) подбородка, ручек или ножек. При этом синдроме у недоношенных малышей довольно высока вероятность возникновения судорог, возникающих при воздействии раздражающих факторов, к примеру, повышенной температуры тела.
- Судорожный (или эпилептический) синдром. Это приступообразные движения тела, подёргивания, вздрагивания и судороги конечностей.
- Синдром угнетения центральной нервной системы протекает с вялостью, ослаблением рефлексов и двигательной активности. Для него также характерны очаговые неврологические расстройства: анизокория (разные размеры зрачков), птоз (опущение верхнего века), сходящееся косоглазие, нистагм (непроизвольные подёргивания глаз), асимметрия носогубных складок, нарушение сосания и глотания.
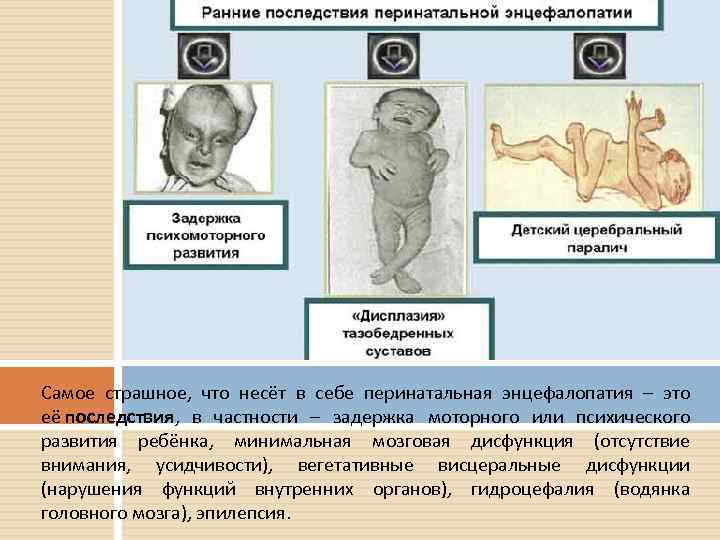
- Синдром двигательных расстройств может быть заметен уже с первых недель жизни. Он проявляется высоким или сниженным мышечным тонусом, движения активизируются или замедляются. Наблюдается отставание речевого и психомоторного развития и, соответственно, интеллекта, так как ребёнок не может полноценно овладеть моторикой и осуществлять целенаправленные движения. Также характерны задержка реакции на звуковые и зрительные раздражители, слабая мимика, запоздалое ползание, сидение и ходьба.
- Синдром вегето-висцеральной дисфункции характеризуется повышенной нервной возбудимостью. Отмечаются частые срыгивания, изменение температуры и окраски кожи, задержка прибавки в весе, нарушения ритма сердца и дыхания, терморегуляции. Нередко наблюдается поражение желудочно-кишечного тракта: энтериты или энтероколиты (воспаление тонкого или толстого кишечника), которое проявляется расстройством стула и плохой прибавкой массы тела.
- Гипертензионно-гидроцефальный синдром. Он проявляется избыточным количеством спинномозговой жидкости, что вызывает повышение внутричерепного давления. Механизм развития может быть разным: чрезмерное образование ликвора, нарушение его всасывания в кровеносное русло или их сочетание. Основными клиническими признаками являются высокие темпы увеличения окружности головы, состояние и размеры большого родничка, а также частые обильные срыгивания, беспокойный сон, монотонный плач с усиленной пульсацией и выбуханием родничка, запрокидывание головы назад.
- Коматозный синдром проявляется выраженной вялостью, отсутствием двигательной активности, рефлексов сосания и глотания, а также угнетением жизненно важных функций.
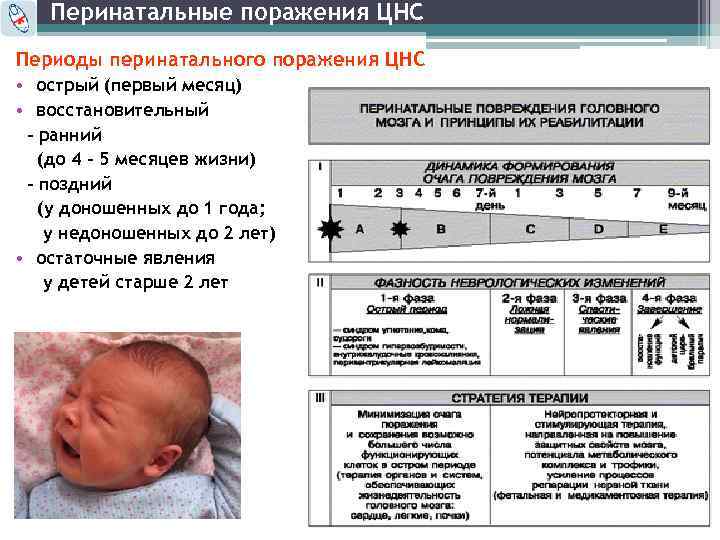
Перинатальное поражение головного мозга протекает в несколько периодов, которые отличаются своеобразием симптоматики, тяжестью течения и исходами:
- Острый — в первый месяц жизни. В этом периоде отмечаются синдромы угнетения головного мозга, возможна даже кома, также характерны судороги, повышенная нервно-рефлекторная возбудимость, повышение внутричерепного давления вследствие гидроцефалии.
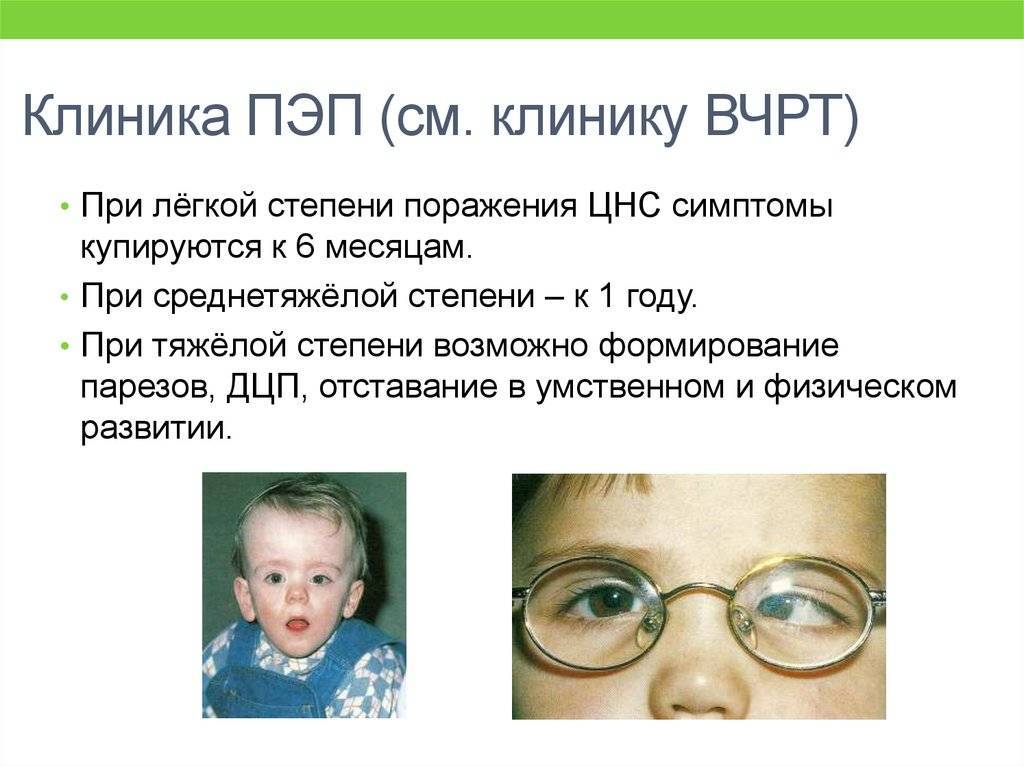
- Восстановительный — до года у доношенных детей и до двух лет у недоношенных. В данную фазу сохраняются вышеописанные синдромы, хотя под действием лечения их выраженность становится ниже. Однако заметна задержка в психомоторном развитии.
- Период остаточных изменений – он протекает с отставанием речевого и психомоторного развития, неврастенией, гиперактивностью, в тяжёлых случаях может сохраняться судорожный синдром и гидроцефалия.
Ранние признаки перинатального поражения головного мозга могут быть выявлены врачом неонатологом уже сразу после рождения. К ним относятся слабый крик новорождённого, длительно сохраняющийся цианоз (синюшная окраска кожи), снижение рефлексов и двигательной активности, отсутствие сосательного рефлекса.
Как правило имеет место совокупность нескольких синдромов разной степени выраженности, и для каждого из них используется своя схема лечения и прогноз.
Уже в более старшем возрасте можно отметить следующие симптомы:
- расстройства внимания, памяти, ощущения и восприятия;
- признаки депрессии: угнетённое состояние, отсутствие аппетита, повышенная раздражительность, утомляемость, рассеянность, плаксивость, плохой сон;
- отсутствие стремления к познавательной деятельности (узкий круг интересов);
- неспособность выражать мысли;
- признаки вегето-сосудистой дистонии: головные боли, головокружения, пониженное артериальное давление;
- речевые нарушения.
Симптомы заболевания
Выраженность симптомов данной патологии и их комбинации зависят:
- от возраста ребенка и степени созревания нервной системы;
- от локализации и объема поражения ткани мозга и его глиальных структур;
- от причинного фактора и длительности его воздействия на клетки мозга;
- от наличия сопутствующих заболеваний, способных отягощать патологическое действие главных этиологических факторов (интоксикации, метаболические или сосудистые нарушения).

Общими признаками и симптомами энцефалопатии у детей являются:
- частые головные боли, беспокойство, капризность, постоянный крик (у детей раннего возраста);
- гиперактивность, неуправляемость, расторможенность, навязчивые состояния;
- нарушения сна, которые проявляются сонливостью днем и бессонницей ночью;
- неврозы в виде нарушения поведения или фобии в виде панической боязни каких-либо объектов явных или придуманных, а также явлений окружающей среды;
- снижение памяти (чаще нарушения краткосрочной памяти по запоминанию слов, цифр или названий предметов), познавательной активности и интеллекта ребенка;
- нарушения слуха и зрения;
- развитие гидроцефального синдрома (у детей первого года жизни).
 В этом случае симптомы приобретают постоянный характер с усугублением признаков энцефалопатии и у детей, отмечаются:
В этом случае симптомы приобретают постоянный характер с усугублением признаков энцефалопатии и у детей, отмечаются:
- частые обмороки;
- головокружения;
- астения;
- ухудшение внимания и памяти;
- изменения координации движений;
- нарушения движений (вялые параличи, парезы);
- психические и вегетативные нарушения;
- значительное снижение интеллекта;
- расстройства поведения;
- задержка развития.
Дисциркуляторная или токсическая

При этой форме заболевания органические изменения в нейронах развиваются в связи с развитием и прогрессированием сосудистых заболеваний, врожденных аномалий церебральных сосудов или токсического воздействия на нейроны ядов, токсинов микроорганизмов, лекарственных или химических средств.
Эту патологию может спровоцировать воздействие на головной мозг ребенка следующих факторов:
- системные или инфекционные васкулиты, эмболии, наследственные ангиопатии, стойкая гипотония, аритмии;
- врожденные аномалии церебральных сосудов (аневризмы, атриовенозные мальформации, врожденные стенозы);
- заболевания крови (лейкоз, тромбоцитопеническая пурпура, нарушения свертывания);
- вирусные и инфекционные заболевания со стойким и длительным нейротоксикозом, осложненные септическими процессами;
- прогрессирующие соматические и эндокринные патологии, вызывающие стойкие изменения сосудов микроангиопатии (сахарный диабет, патология надпочечников и щитовидной железы);
- злоупотребление алкоголем, никотином, наркотическими и токсическими лекарственными препаратами (матерью в период беременности или в подростковом возрасте).
Эпилептическая

Эпилептическая энцефалопатия развивается на фоне учащения судорожных или бессудорожных припадков, приводящих к прогрессирующей гибели нервных клеток в очаге, формировании новых очагов эпилептифомной активности и в нарушении связей между нейронами.
Нарушение функции головного мозга проявляется в прогрессирующих когнитивных расстройствах, снижении памяти и интеллекта, расстройствах поведения, выраженной астении, нарушениях сна.
Выделяют две формы эпилептической энцефалопатии:
- эпилептическая энцефалопатия I или разрушительная эпилептическая энцефалопатия — развивается на фоне прогрессирующей установленной эпилепсии у ребенка при частых, длительных припадках, повторяющихся эпилептических статусах;
- эпилептформная энцефалопатия II проявляется типичными психическими нарушениями, изменениями поведения, социальной дезадаптацией и когнитивными расстройствами, характерными для разрушительной эпилептической энцефалопатии при полном отсутствии характерных эпиприступов.
Перинатальная или резидуальная энцефалопатия перинатально обусловленная
Эта форма заболевания — от латинского резидуальный – значит «остаточный».
Таким образом, данный вид энцефалопатии может быть остаточным явлением перенесенных ранее патологических процессов в головном мозге.
Достаточно часто это заболевание наблюдается после перинатальной энцефалопатии.
Подробнее об этой патологии можно прочитать в этой статье:
Резидуальная энцефалопатия может никак себя не проявлять на протяжении долгого времени, чаще всего до 3-5 лет и только спустя этого периода начинают появляться симптомы. Эффективность лечения детской энцефалопатии при ранней диагностике, полном и комплексном лечении, выполнении всех рекомендаций специалистов в большинстве случаев полностью излечивается до года и практически не имеет последствий во взрослой жизни.
Профилактика
Энцефалопатия – сложное заболевание. Не существует четкой методики, позволяющей предупредить ее появление и устранить все факторы риска. Врачи рекомендуют придерживаться следующих правил:
- обеспечить себе полноценный режим дня с чередованием труда и отдыха, полноценным ночным сном;
- минимизировать стрессы;
- правильно и сбалансировано питаться, не допускать переедания и избыточной массы тела;
- обеспечить достаточное поступление витаминов и микроэлементов;
- отказаться от курения, наркотиков, алкоголя;
- в умеренном количестве (не профессионально) заниматься спортом;
- своевременно выявлять и лечить хронические заболевания: гипертонию, сахарный диабет, атеросклероз;
- обращаться к врачу при первых признаках неблагополучия.
Остеопатия в коррекции энцефалопатии новорожденных.
Органические нарушения развития головного мозга у младенцев необходимо выявлять и лечить немедленно.
Из-за нейронных нарушений возникают заболевания внутренних органов ребенка. Поврежденная сеть начинает управлять всем организмом. Происходит также и обратное влияние: нормализация почек, печени, легких воздействует на нейронные связи. Поэтому при стабилизации мозга необходимо учитывать общую картину развития организма, искать варианты комплексного лечения.
Остеотерапия – одна из ветвей восстановительной медицины. Человек рассматривается как единая целостная схема. Основные принципы методики провозглашены более 30 лет назад. За несколько десятилетий выработаны новые подходы, найдены способы управления, приобретен практический опыт
Медикаментозные препараты используются с большой осторожностью или отсутствуют вообще. Лечение происходит с помощью мобилизации всех элементов, включенных в восстановление
Преимущества данной области медицины в том, что препараты практически не применяются. Ребенок активизирует свои внутренние резервы. Комплексное лечение – основа теории.
Определились следующие остеопатические направления:

фасциальный
1. Краниосакральный метод лечения.
Краниосакральный (cranium-череп, sacrum-крестец) путь основан на теории, согласно которой кости черепа подвижны (раньше считалось, что подвижна только нижняя челюсть). Динамика их движения незаметна и строго подчиняется импульсам мозга. Если организм в целом и главный центр управления функционируют нормально, то ритм движения элементов черепа четкий и правильный. Сбой мозговых импульсов на фоне энцефалопатии свидетельствует об отклонениях от нормы. Изучение ритмики движения черепных участков детей используется не только для диагностики и выявления нервной деструкции, но и для обратного процесса. Через систематизацию импульсов возможно воздействие на поврежденную зону. Особенно эффективен данный способ в устранении последствий энцефалопатии.
Лечение участков мозга устраняет симптомы болезни, нормализует внутричерепное давление детей и может привести к восстановлению пораженных участков.
2. Структуральный метод.
Объектом структурального воздействия выбран опорно-двигательный аппарат новорожденного.
Костная и хрящевая субстанции оказывают влияние на функцию спинного мозга. Нейронные волокна, вены, связанные с позвоночником, также встроены в общую схему. Лечение конечностей, шеи, хребта способствует нормализации отдельных поврежденных зон головного мозга, пострадавших вследствие патологии (перинатальная энцефалопатия).
Структуральная теория в энцефалопатии оперирует мерами воздействием на кости и для избавления от проблем формирования плода и их влияния применяется нечасто.
3. Фасциальный метод.
Фасциальная терапия исследует мягкие ткани, слизистые оболочки, кровопроводящие пути. Лечение энцефалопатии основано на вырабатывании нейронных связей между отдельными участками тела. Фасциальный способ устраняет вегетативно-висцеральные расстройства мозга детей и их следствие — гипервозбудимость. Лечение энцефалопатии фасциальными приемами заключается в коррекции мышечной дистонии, если есть признаки повышенного тонуса мышц.
4. Висцеральный метод при коррекции энцефалопатии.
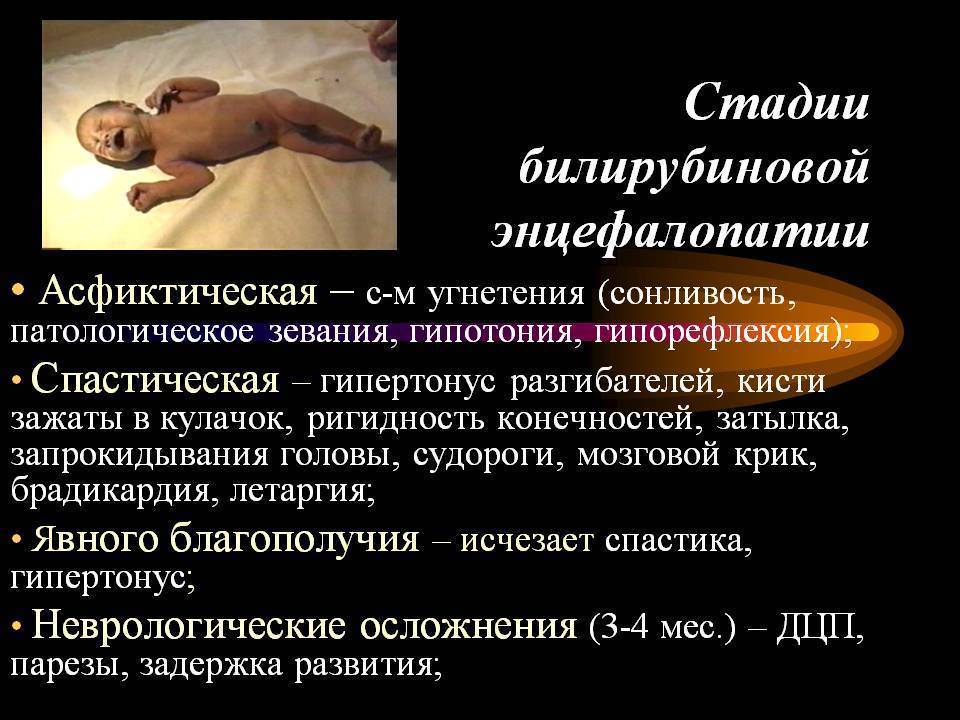
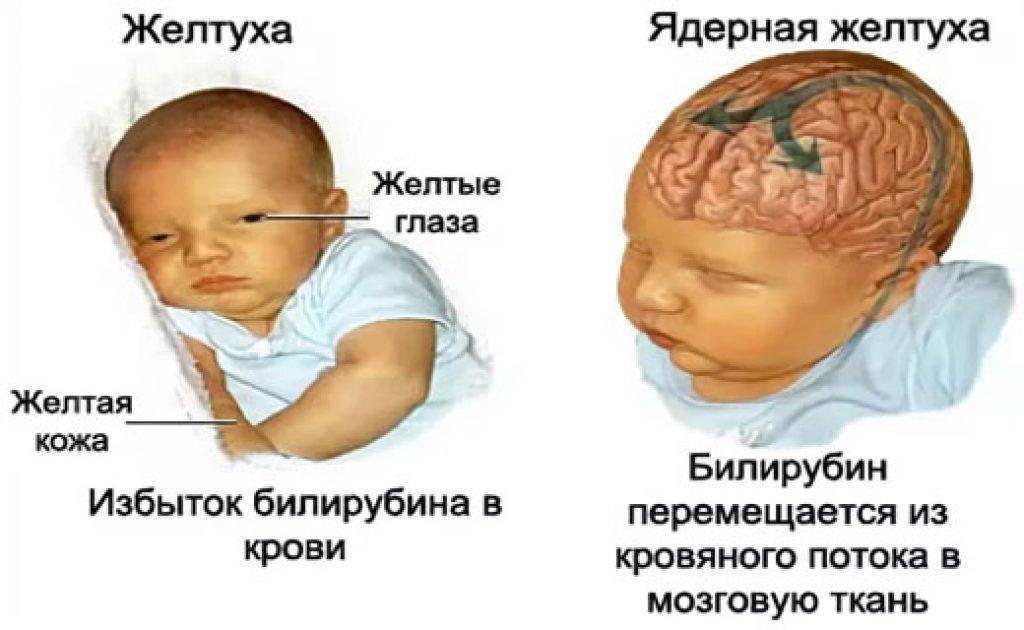
Висцеральная терапия использует способность внутренних структур к взаимодействию и взаимовлиянию. Так, билирубиновая энцефалопатия требует синхронизации работы печени.
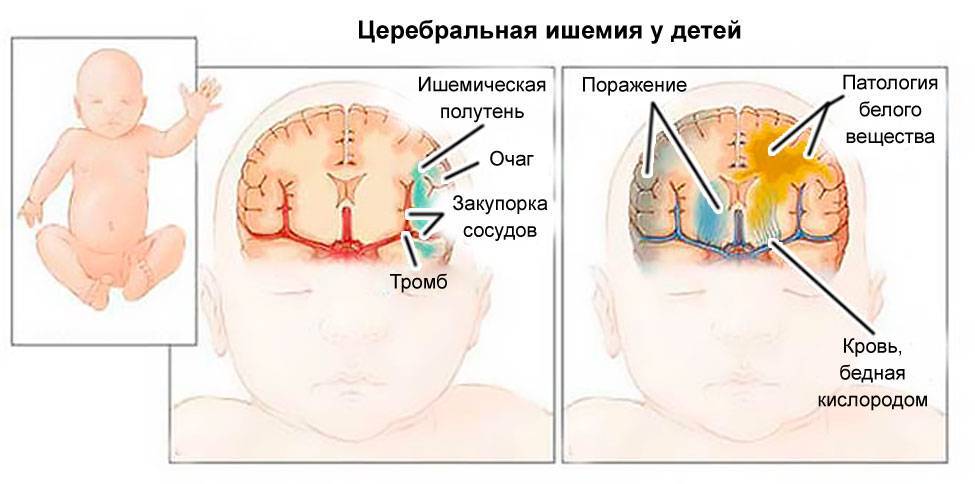
Синдром церебральной ишемии, связанный с гипоксией, проявляется в неправильной деятельности сердца и легких. Лечение осуществляется комплексное (препараты используются минимально).


Симптоматика энцефалопатии детского возраста
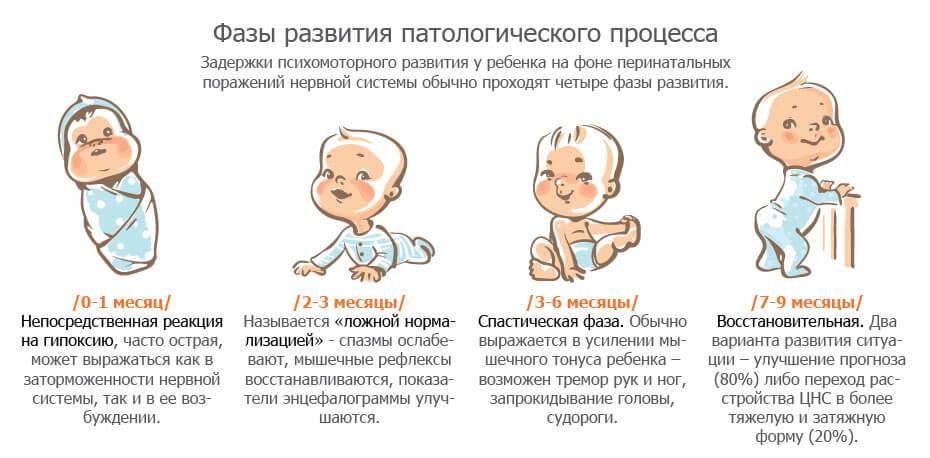
Энцефалопатия гипоксически-ишемического генеза протекает в несколько периодов, отличающихся своеобразием клинических проявлений, тяжестью течения и возможными исходами:
- Острый — на первом месяце жизни;
- Восстановительный — до года у доношенных и до двух лет у недоношенных детей;
- Резидуальных изменений.
Наиболее часто имеет место комбинация нескольких синдромов поражения мозга, которые выражены в разной степени, а для каждого из них предназначена своя схема терапии и определен прогноз.
В остром периоде постгипоксической энцефалопатии наблюдаются синдромы угнетения мозга, возможна кома, характерны повышенная нервная и рефлекторная возбудимость, судороги, внутричерепная гипертензия вследствие гидроцефалии.
В восстановительную фазу эти синдромы сохраняются, хотя выраженность их под действием лечения становится ниже. Проявляются вегетативные и висцеральные расстройства, заметно отставание в психомоторном развитии.
Период остаточных изменений протекает с задержкой психомоторного и речевого развития, гиперактивностью, неврастенией, вегетативной дисфункцией, в тяжелых случаях сохраняется судорожный синдром и не разрешается гидроцефалия. Очень опасное проявление этого периода — стойкий церебральный паралич.
Синдром повышенной нервно-рефлекторной возбудимости характеризуется:
- Активизацией спонтанных движений и врожденных рефлексов;
- Беспокойством, плачем, неглубоким и коротким сном;
- Длительным бодрствованием и проблемами с засыпанием;
- Колебаниями тонуса мышц, дрожью подбородка, ножек или ручек.
У недоношенных малышей при таком синдроме высока вероятность судорог, которые возникают при действии раздражающих факторов, в частности, повышенной температуры тела. При неблагоприятном течении заболевания после года может сформироваться эпилепсия.
Судорожный синдром — еще один характерный признак постгипоксической энцефалопатии. Он возникает независимо от возраста и довольно многообразен — от приступов сгибания и наклонов головки с повышением тонуса конечностей, вздагиваний и подергиваний до генерализованных судорог с потерей сознания. В младенчестве иногда бывает сложно оценить степень и генез судорог без привлечения дополнительной диагностики.
Гипертензионно-гидроцефальный синдром возникает по причине излишка ликвора (аномалии его продукции или всасывания), влекущего нарастание внутричерепного давления. Это явление проявляется выбуханием и пульсацией родничков, ростом размера головки младенца, не соответствующим возрастной норме. Малыши с гидроцефалией беспокойны, плохо спят, часто срыгивают.
Кома — очень тяжелое проявление патологии мозга, которое характеризует глубокое гипоксическое поражение нейронов. У детей в коме проявляются вялость движений или их полное отсутствие, угнетение дыхания, брадикардия, отсутствуют сосательный и глотательный рефлексы, возможны судорожные припадки. Это состояние требует интенсивной терапии, парентерального питания и непрерывного наблюдения. Кома может длиться до двух недель.
Вегетативная дисфункция и расстройства висцеральной иннервации манифестируют со второго месяца жизни при имеющемся гипертензионно-гидроцефальном синдроме и других нарушениях. Для них характерны срыгивания, недостаточный прирост массы, патология сердечного ритма и дыхания, неадекватность терморегуляции, расстройство пищеварения. При этом синдроме нередки энтериты и колиты с расстройством стула.
Двигательные изменения заметны с первых недель после рождения. Тонус мышц может быть как высоким, так и сниженным, равно как и движения замедляются или активизируются. Этот синдром сопутствует отставанию психомоторного развития, речи, и, соответственно, интеллекта, поскольку ребенок не может овладеть моторикой и совершать целенаправленные движения отдельными группами мышц. Характерны слабая мимика, задержка реакции на зрительные и слуховые раздражители, запоздалое овладение актом сидения, ползания и ходьбы.
церебральный паралич
Синдром гиперактивности с дефицитом внимания проявляется примерно к 3 годам. Этим малышам сложно концентрироваться на чем-либо, они очень подвижны и неусидчивы, часто отвлекаются, из-за чего возникают трудности с обучением и воспитанием. Двигательная гиперактивность вызывает утомляемость и эмоциональную неустойчивость, плохой сон, раздражительность.