Особенности диагностики
Процесс диагностики эрозии и других фоновых заболеваний предполагает следующее:
- Гинекологическое исследование. Основную роль в процессе диагностики играет консультация врача-гинеколога и осмотр пациентки на гинекологическом кресле. Проводится исследование шейки матки в зеркалах, что позволяет оценить ее рельеф, цвет, форму наружного зева, а также обнаружить патологические состояния. После этого специалист может назначить женщине дополнительные диагностические процедуры.
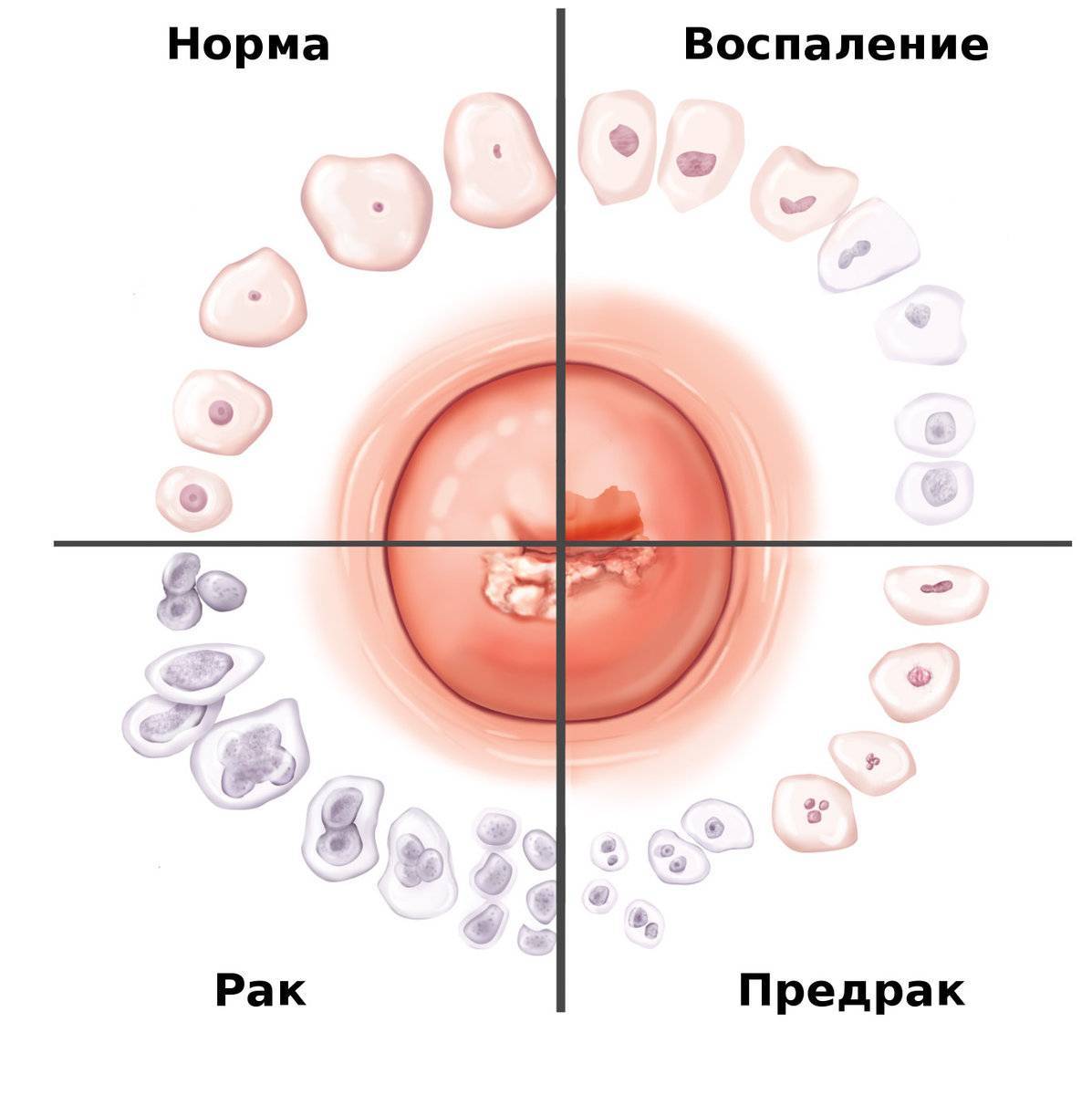
- Цитологическое исследование. В рамках такой диагностики выполняется микроскопическое исследование мазка с шейки матки. Материал берется с поверхности влагалищной части, на границе плоского многослойного эпителия и слизистой цервикального канала. Чаще всего изучаются окрашенные или нативные мазки.
Дополнительными методами диагностики являются:
- Бактериоскопическое / бактериологическое исследование мазка.
- ПЦР-диагностика инфекций, передающихся половым путем. В том числе, требуется исследование на вирус папилломы человека.
- Гормональное исследование половых и гонадотропных гормонов.
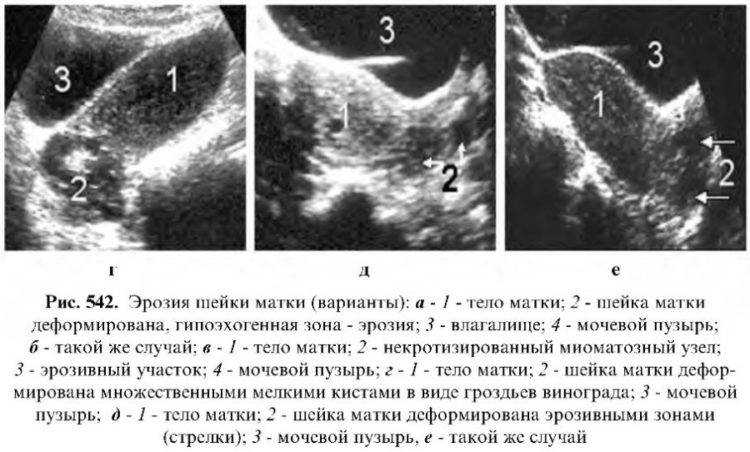
- УЗИ органов малого таза.
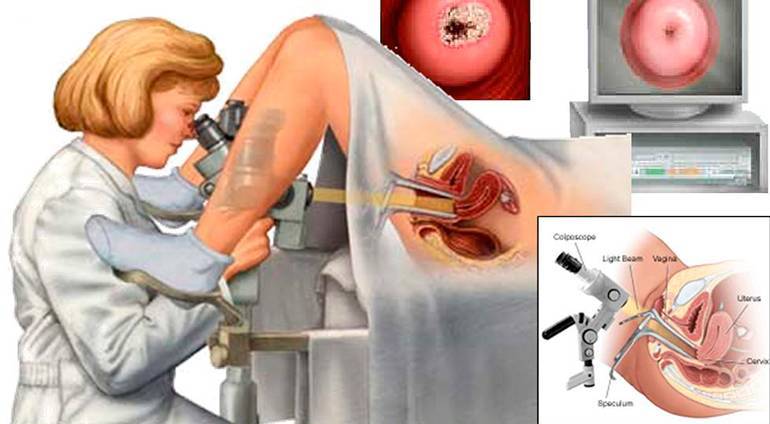
Во многих случаях проводится исследование пациентки при помощи кольпоскопа. Такая процедура позволяет уточнить диагноз и выявить сопутствующие патологические процессы, которые могут быть незаметны во время стандартного гинекологического осмотра.
Особое значение имеет проведение дифференциальной диагностики, так как не всегда сразу удается исключить серьезные заболевания. Дифференциальная диагностика эрозии и эктопии проводится со следующими болезнями:
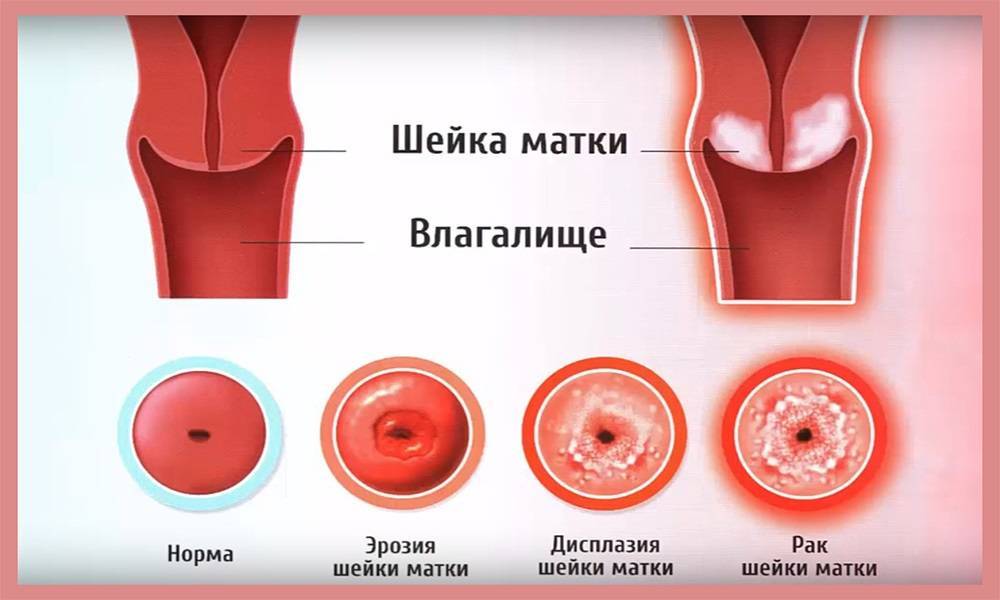
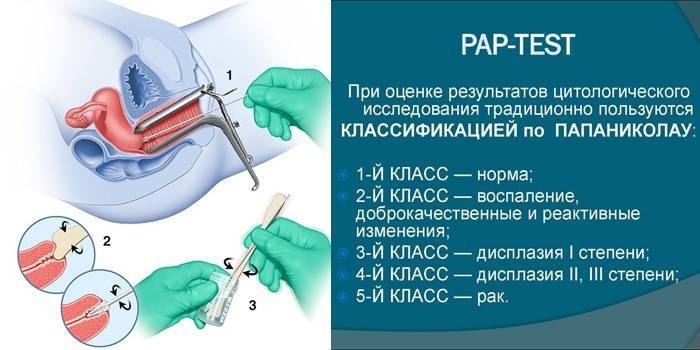
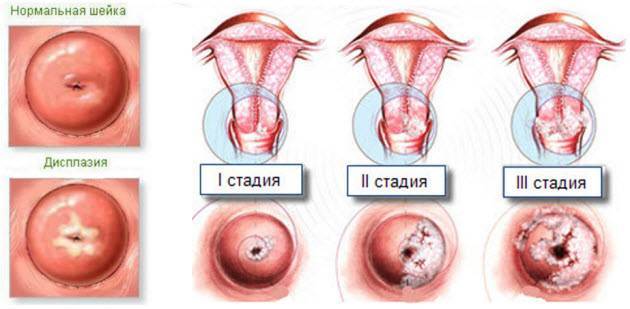
- Дисплазия. Для исключения патологии проводится ПАП-тест, кольпоскопия и прицельная биопсия.
- Рак шейки матки. Выполняется ПАП-тест, кольпоскопия и прицельная биопсия. Основанием для дополнительной диагностики может стать наличие обильных и нерегулярных вагинальных кровотечений.
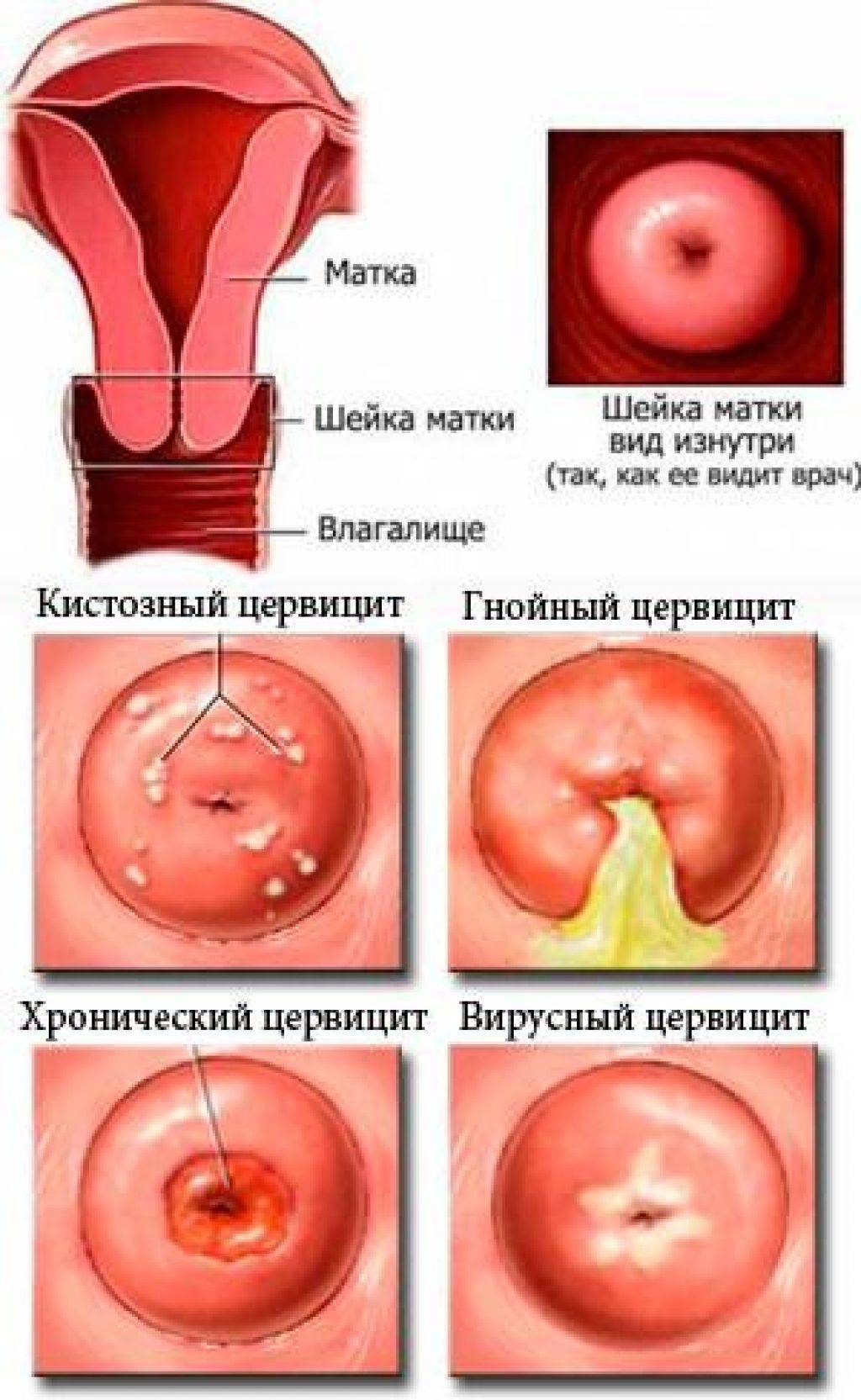
- Цервицит. Выполняется бактериологическое исследование мазка и ПЦР для выявления хламидиоза и других ИППП.
Важно!
Информацию из данной статьи нельзя использовать для самодиагностики и самолечения. Для постановки правильного диагноза и назначения лечения следует всегда обращаться к врачу.
Методы лечения заболевания
Методы лечения эктопии подбирают согласно особенностям заболевания. Используют как консервативные, так и хирургические методы лечения.
Если нет осложнений, и при врожденной аномалии осуществляется динамическое наблюдение с ежегодными осмотрами гинеколога, забором онкоцитологического мазка и кольпоскопией.
При осложнениях терапию разрабатывают с учетом типа трансформации эпителия, его причин. Для лечения болезни, спровоцированной инфекцией, назначают антибактериальную терапию. Для терапии гормональных нарушений гинеколог подберет соответствующие препараты.
Хирургические методы лечения включают:
- Диатермокоагуляция (прижигание) – разрушение ненормальных зон специальными электродами. После остается корочка, под ней – здоровый эпителий. Когда корочка отпадает, остается рубец. Процедура подходит женщинам, которые не планируют рожать;
- Лазерокоагуляция – лазер разрушает цилиндрический эпителий, оставляя тонкую пленку ткани;
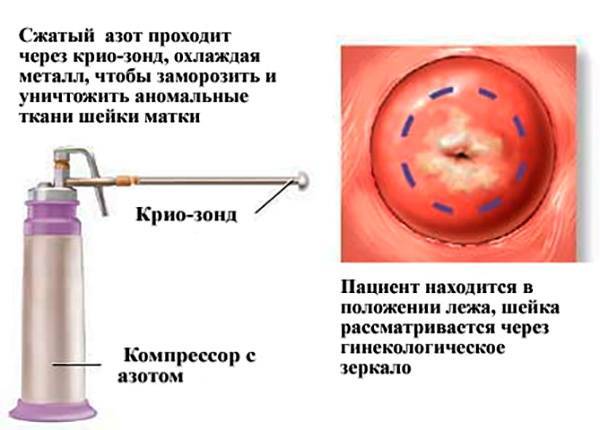
- Криодеструкция – аномальный цилиндрический эпителий удаляют жидким азотом. На месте остается струп. Здоровые ткани повреждаются минимально;
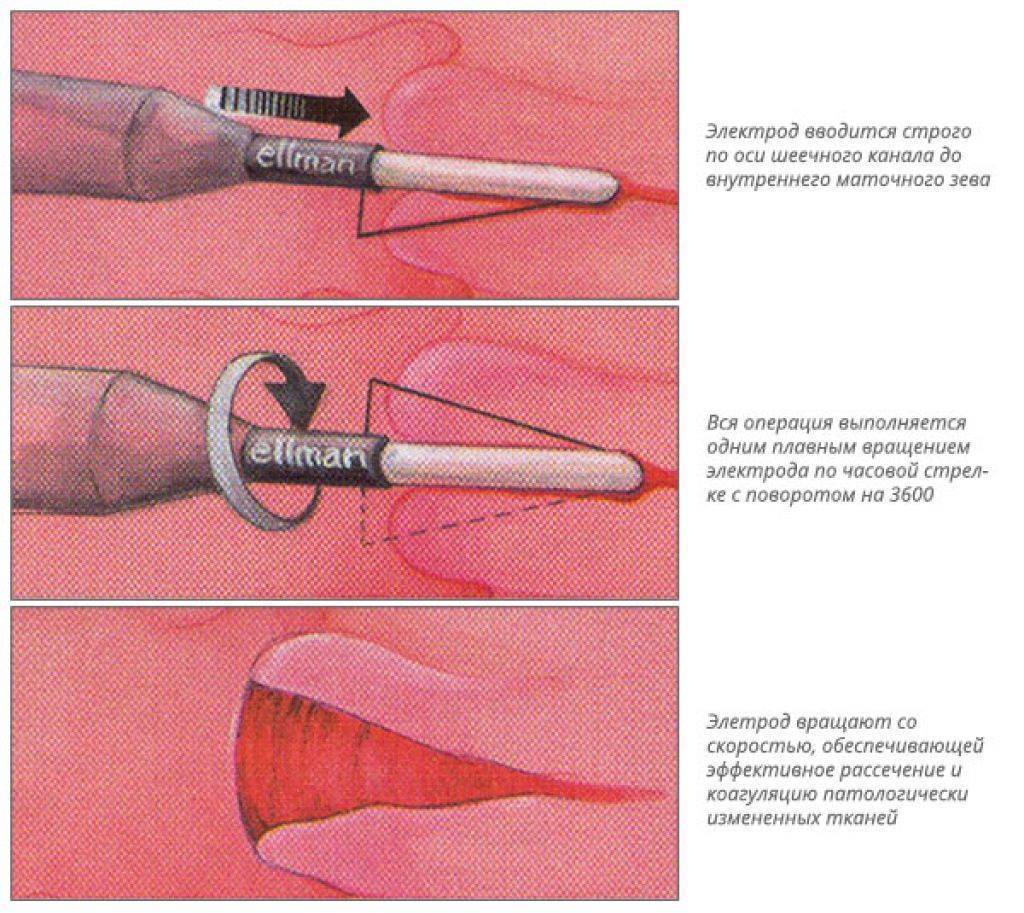
- радиоволновая хирургия – сохраняет эластичность тканей, не оставляет рубцов.
Оптимальный метод деструкции очагов заболевания определит врач.
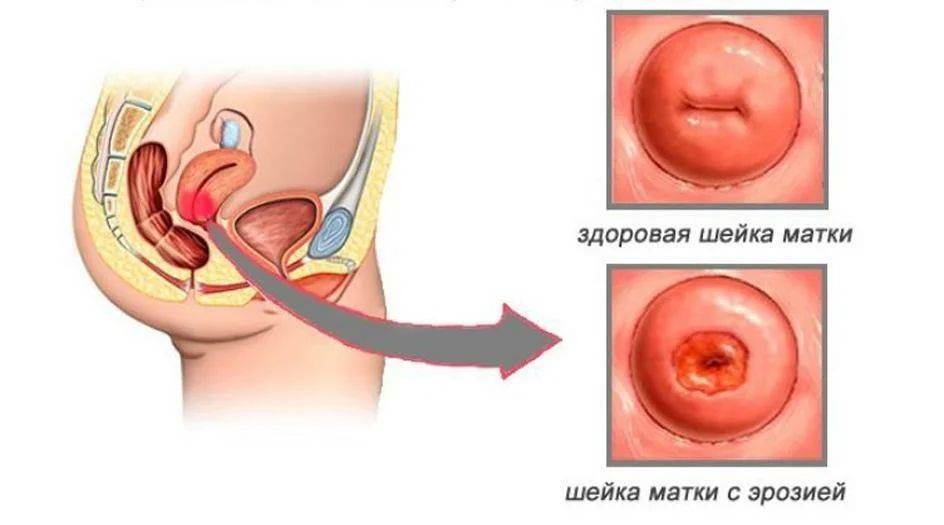
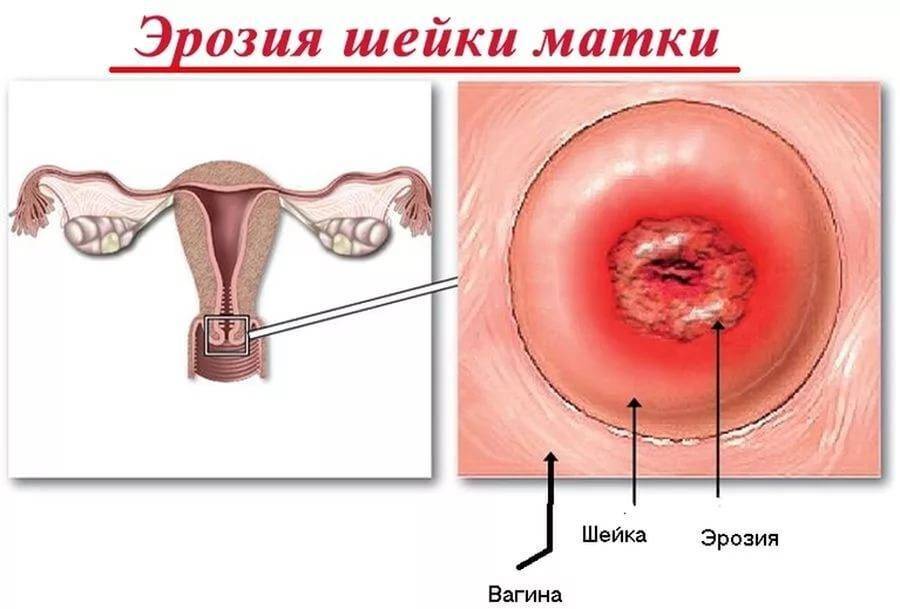
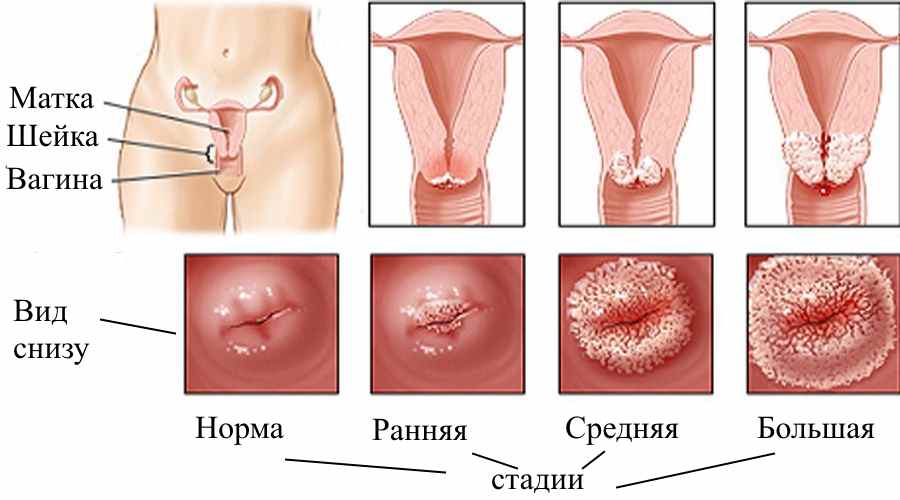
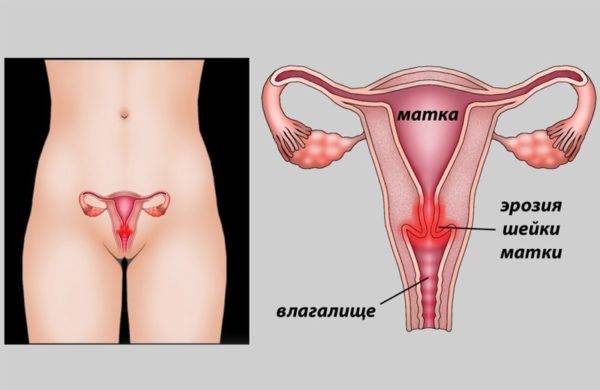
Что такое эрозия?
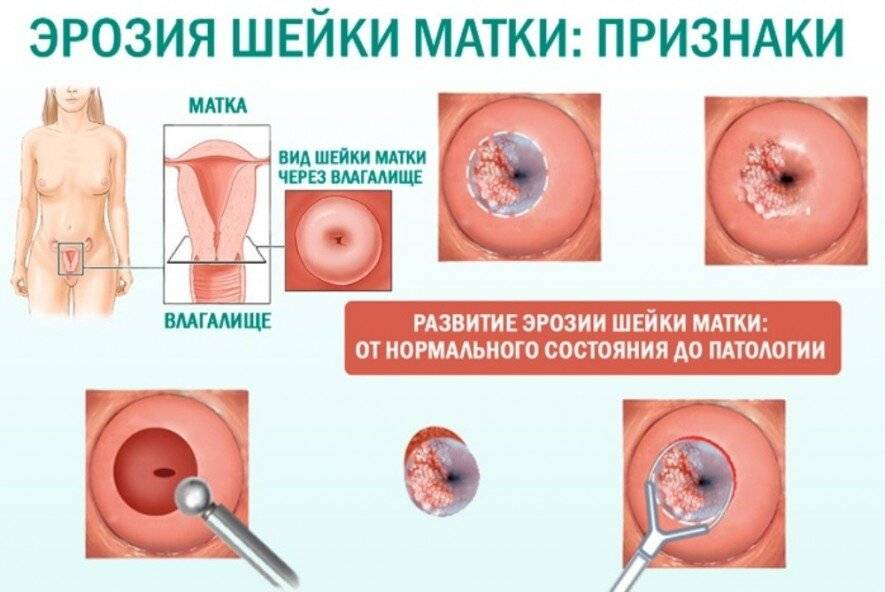
В норме слизистая шейки должна быть светло-розового цвета. Когда на ней образуются красные очаги, а нормальная ткань слизистой замещается на цилиндрический эпителий, можно говорить об эрозии.
Она диагностируется у 70% женщин, чаще всего поражается наружный канал. По сути это доброкачественный процесс, но, если недуг запущен и протекает в тяжелой форме, возможно развитие злокачественного процесса.
Спровоцировать развитие эрозийных очагов на слизистой шейки могут следующие факторы:
- Ранняя половая жизнь. До 20 лет слизистая формирована не полностью, поэтому выполнять защитную функцию в полной мере не может.
- Различные инфекции.Инфекционные агенты нарушают целостность как поверхностного эпителия, так и мелких кровеносных сосудов.
- Воспалительные процессы. Своевременно не вылеченные воспаления могут создавать благоприятные условия для возникновения данного недуга.
- Повреждения механического характера. Разрыв оболочки может наблюдаться после травматичных родов, абортов, полового акта, совершенного в грубой форме, неквалифицированного гинекологического осмотра.
- Сбой гормонального фона. При дисбалансе гормонов происходит структурное изменение эпителиальной ткани.
- Частая смена половых партнеров. Приводит к изменению влагалищной микрофлоры.
- Патологии органов малого таза.
- Ослабление иммунитета.
Хирургическое лечение эрозий шейки матки
- Жидким азотом (метод криодеструкции) – при помощи криозонда, к пораженному участку доставляется окись азота, под действием которого происходит мгновенная кристаллизация межклеточной и внутриклеточной жидкости. Ткани, на которые было произведено воздействие разрушаются и погибают. Отмершая ткань замещается здоровым эпителием и выводится из организма за 2-3 месяца. Процедура занимает немного времени и практически безопасна. За 2 дня до операции и 1 месяц после рекомендуется воздержаться от половых контактов.
- Электрическим током (ДЭК, диатермоэлектрокоагуляция) – суть метода заключается в том, что под действием тока высокой частоты пораженные клетки уничтожаются, а на здоровые не оказывается воздействие. Вместе с тем происходит коагуляция сосудов, что позволяет избежать кровотечений. Новая ткань полностью замещает пораженную область спустя 1,5-2 месяца. Процедура назначается после окончания менструального цикла. Единственное противопоказание к проведению процедуры – отсутствие детей.
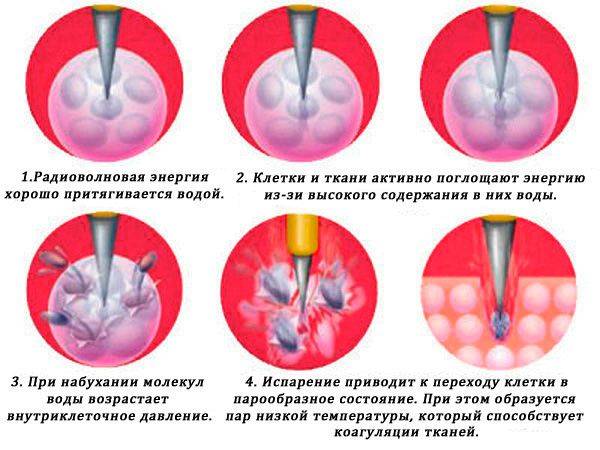
- Радиоволновым излучением – метод заключается в испарении пораженных клеток под воздействием тонкого пучка излучения. Специалист направляет луч при операции строго на границы и область пораженной ткани. Процедура проводится на 5-10 день цикла. До проведения операции за пару дней до и месяц после следует воздержаться от половой жизни. После окончания мероприятия на протяжении пары недель возможны появления выделений темного цвета.
- Лазерным излучением (лазерная деструкция) — метод идентичен со способом радиоволнового излучения.
- Термическим прижиганием (диатермокоагуляция) – при операции используется 2 электрода. Первый располагается под крестцом у пациентки, а второй используется для иссечения пораженных тканей и их прижигания Второй электрод бывает в форме петли, шарика, иглы. Каждая форма электрода применяется при различных ситуациях и требованиях операций. Форма-петля позволяет иссекать большие участки тканей и формировать форму конуса у шейки матки. Форма-шарик дает возможность местного прижигания патологической ткани. Рекомендации перед проведением процедуры, как и в других методах – воздержание от контактов сексуального характера. Операция очень болезненна и при ее проведении, в зависимости от сложности, применяется местная или общая анестезия. Также могут наблюдаться тяжелые осложнения после операции (эндометриоз, кровотечения, атрофирование тканей, стенозы, синдром коагулированной шейки, образование грубых рубцов, бесплодие, возникновение воспалительных процессов органов малого таза, нарушение менструального цикла, болевой синдром, термические ожоги, рак шейки матки, рецидивы заболевания).
Последствия для плода
При четком соблюдении врачебных рекомендаций эктопия не влияет на развитие плода. Если женщина будет игнорировать рекомендации врача, то могут быть неблагоприятные последствия.
- Пренебрежение презервативами во время беременности приводит к инфицированию. Заражение плодных оболочек чревато внутриутробными инфекциями.
- Половые контакты могут вызывать кровотечения. При частом появлении у женщины возникает дефицит гемоглобина. Анемия приводит к задержке внутриутробного развития.
- Увеличение эрозированного участка из-за пренебрежения лечебными процедурами способно привести к преждевременному раскрытию шейки матки.
- Истмико-цервикальная недостаточность на фоне эктопии возникает у 20-30% пациенток.

Подходы к лечению эрозии шейки матки
Тактика лечения ЭШМ варьируется в зависимости от этиологии, наличия сопутствующих заболеваний, а также результатов лабораторных и инструментальных методов диагностики (табл. 1). В терапии могут использоваться фармакотерапевтические средства и различные хирургические методики.
Важно! Бессимптомные эрозии шейки матки, которые не связаны с другими заболеваниями и не имеют признаков злокачественного перерождения, подтвержденного результатами лабораторных тестов, медицинского вмешательства не требуют
| Причины эрозии | Тактика лечения |
|---|---|
| Инфекционные заболевания, воспалительный процесс | Медикаментозная терапия (в первую очередь — антибиотикотерапия и противовоспалительные препараты), местное лечение растворами антисептиков. |
| Травматические повреждения, ожоги | Самостоятельное выздоровление спустя 3-10 дней. При необходимости применяются симптоматические средства (например — обезболивающими) и местное лечение. |
| Злокачественные заболевания | Хирургическое лечение, при необходимости дополняемое лучевой и/или химиотерапией. |
Медикаментозное и местное лечение
Специфической медикаментозной терапии эрозии шейки матки не существует. Те или иные препараты используются для предотвращения прогрессирования или устранения симптомов.
Например, при воспалительных процессах, в зависимости от инфекционного агента, применяются антибиотики, антипротозойные или противогрибковые средства в виде таблеток и/или вагинальных свечей. В качестве топического лечения проводиться спринцевание — орошение влагалища растворами лекарственных средств.
Также в форме таблеток или вагиналных свечей, с целью подавления воспалительного процесса и снятия болевого синдрома, применяются препараты из группы нестероидных противовоспалительных средств (НПВС). Для восстановления нормальной микрофлоры влагалища назначаются биопрепараты, способствующие росту лактобактерий.
Хирургическое лечение
Для удаления эрозии шейки матки могут использоваться различные методики оперативного лечения. Выбор зависит от клинической ситуации и возможностей медицинского учреждения.
Все операции проводятся на 5-9 день менструального цикла, поскольку в этот срок патологические изменения наиболее выражены, а общим противопоказанием к их проведению является наличие активного воспалительного процесса в организме, не только в половых органах. Период реабилитации, во время которого запрещено поднятие тяжелых грузов, принятие теплых ванн, посещение саун и половые контакты, может быть довольно длительным.
Диатермокоагуляция
Пораженный участок слизистой оболочки прижигается при помощи высоковольтного электрического тока. Восстановление после операции занимает порядка 2-3 месяцев.
Лазерная вапоризация
Позволяет удалить эрозию при помощи гелий-неонового или СО2-лазерного луча регулируемой мощности. Реабилитация после операции может занимать до 1 месяца. Наиболее широко используемый метод, поскольку редко вызывает осложнения и не влияет на репродуктивную функцию.
Криокоагуляция
Подразумевает деструкцию пораженного участка эпителия при помощи локального воздействия низких температур, как правило, при помощи жидкого азота. В отличие от других методик не требует обезболивания. Период восстановления составляет от 4 до 10 недель.
Радиоволновая конизация
Удаление участка эрозии, которое выполняется с помощью аппарата, генерирующего переменные токи высокой частоты. Период реабилитации — от 4 до 7 недель.
Чем может навредить прижигание эктопии или эрозии?
Хирургические методики используются только при наличии кровотечений или признаках злокачественного перерождения. Бессимптомные эрозии такому лечению не подлежат, поскольку зона трансформации, где встречаются два вида эпителия, в результате прижигания может смещаться в канал шейки матки, что осложняет диагностику в будущем, повышая риск развития рака внутри цервикального канала (рис. 5).
Народные средства
В качестве вспомогательного лечения при эрозии шейки матки могут использоваться:
- спринцевание при помощи растворов с мумие, чистотелом или пчелиным медом,
- ежедневное употребление отваров целебных трав (зверобой, подмаренник, чистотел).
Также существуют рецепты приготовления вагинальных свечей из меда и древовидного алоэ, смачивания гигиенического тампона облепиховым маслом.
Лечение народными методами в обязательном порядке стоит обсудить с лечащим врачом, так как те или иные средства могут искажать или нивелировать воздействие медикаментов или вовсе быть противопоказаны при некоторых состояниях.
Что нужно знать про эрозию?
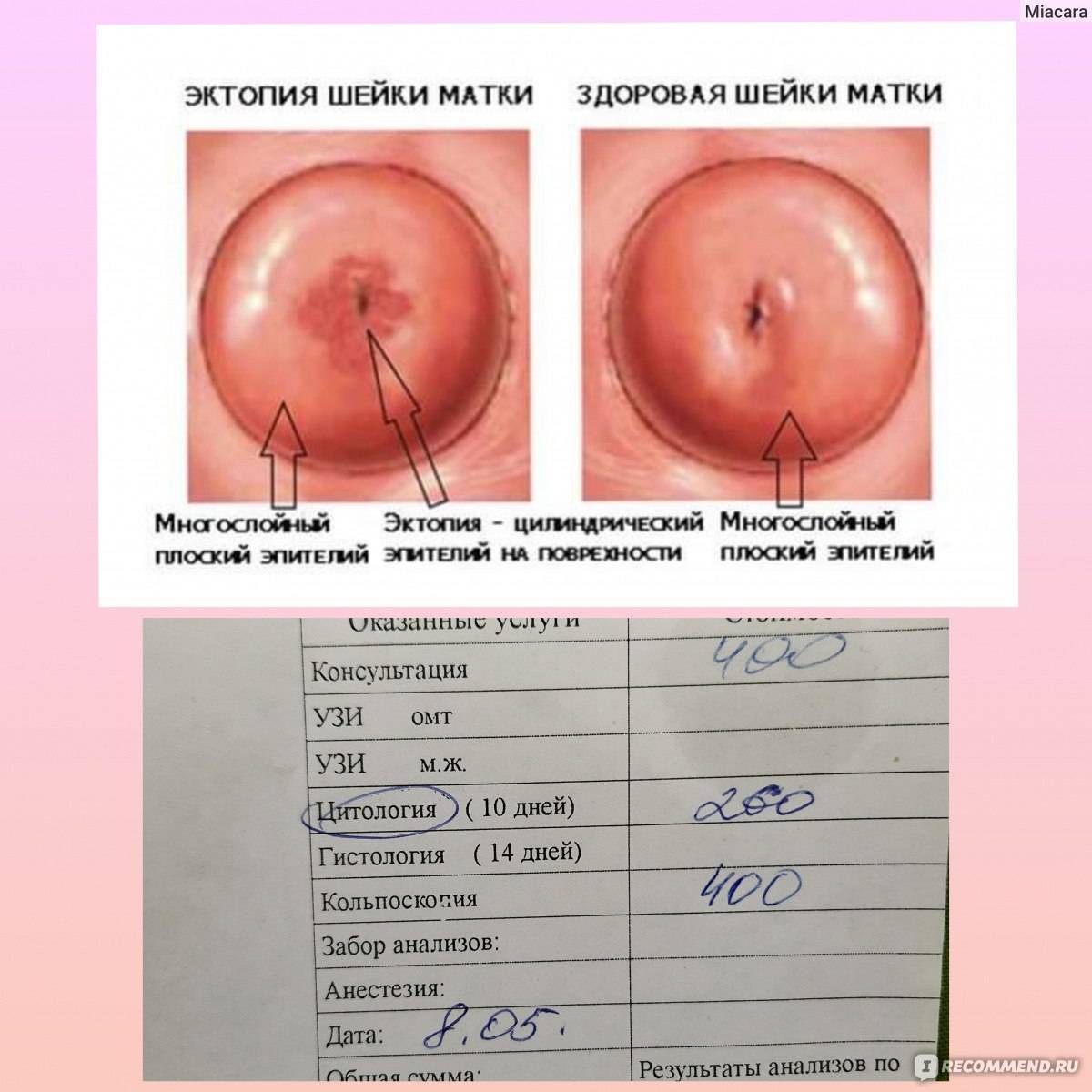
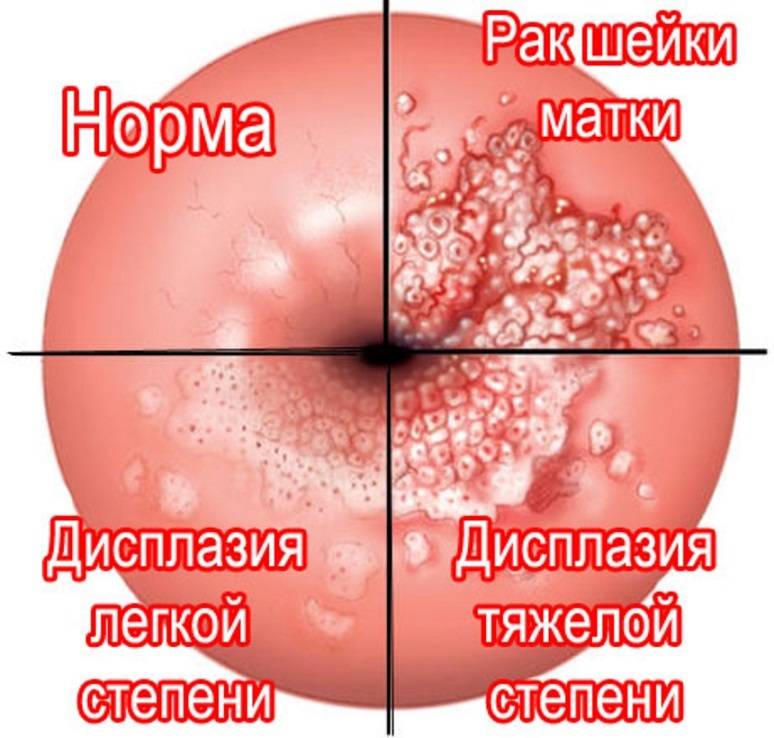
Сразу следует сказать, что эрозия – понятие устаревшее. На сегодняшний день гинекологи всего мира выделяют несколько патологических состояний, возникающих в области шейки матки. Это и истинная эрозия – травматический или воспалительный дефект эпителия, и дисплазия – глубокое поражение тканей, и некоторые другие отклонения. У женщин в возрасте до 25 лет чаще всего выявляется эктопия – смещение границ цилиндрического эпителия на наружную часть шейки матки. Неосложненная эктопия не относится к болезням и не нуждается в лечебных мероприятиях, а является физиологической особенностью организма некоторых молодых женщин.
Шейка матки – это мышечная трубка, вход в матку. Когда врач при гинекологическом осмотре на кресле вводит зеркало во влагалище, он видит влагалищную ее часть, или экзоцервикс. Именно в этом месте и возникают изменения. В центре видимой части шейки имеется отверстие – наружный зев. Он открывается во влагалище.
В полость матки шейка открывается внутренним зевом. Два этих мышечных кольца соединяются между собой шеечным (цервикальным) каналом.
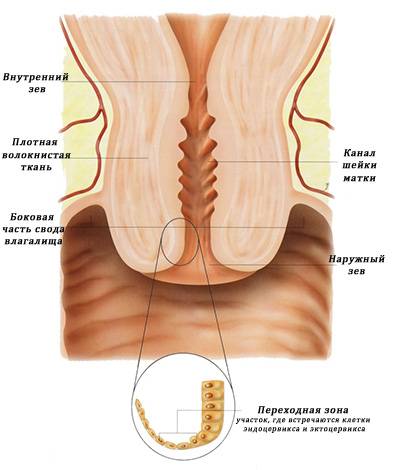
Шейка матки является своеобразным соединительным каналом между полостью матки и влагалищем.
Снаружи экзоцервикс покрыт многослойным плоским эпителием, выполняющим защитную функцию. Многослойный эпителий все равно что кожа для человеческого организма. При осмотре неизмененная здоровая шейка имеет бледно-розовую, гладкую, блестящую или глянцевую поверхность.
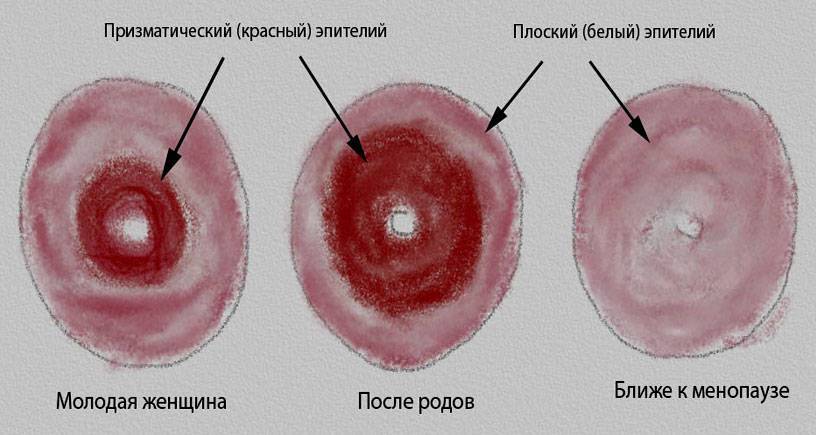
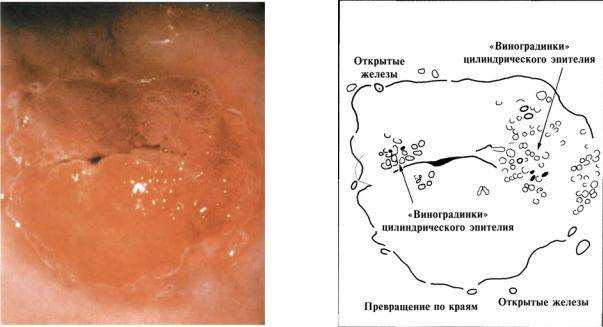
Цервикальный канал выстлан другим видом эпителия – цилиндрическим, который имеет ярко-красный цвет.
Эти два типа эпителия стыкуются между собой. Зона стыка может располагаться на уровне внутреннего зева. В таком случае ярко-красных цилиндрических клеток не будет видно. Врач при осмотре обнаружит лишь многослойный плоский эпителий.
Если цилиндрический эпителий выходит из шеечного канала, то вокруг наружного зева доктор увидит яркое красное пятно.
Во внутриутробном периоде и после рождения девочки переходная зона между двумя типами эпителия располагается снаружи и видна невооруженным глазом. Таким образом, у всех маленьких девочек (будущих женщин) уже имеется эктопия (она же эрозия в «простонародье»).
По мере взросления (у кого-то раньше, у кого-то позже) зона стыка перемещается вглубь шеечного канала и становится невидна.
Итак, мы определились, что эктопия – это не болезнь, а вариант нормы. Где бы ни располагалась зона стыка – это физиологично в разные возрастные периоды жизни женщины. Это как цвет глаз: серые или голубые. И тот, и другой – норма.
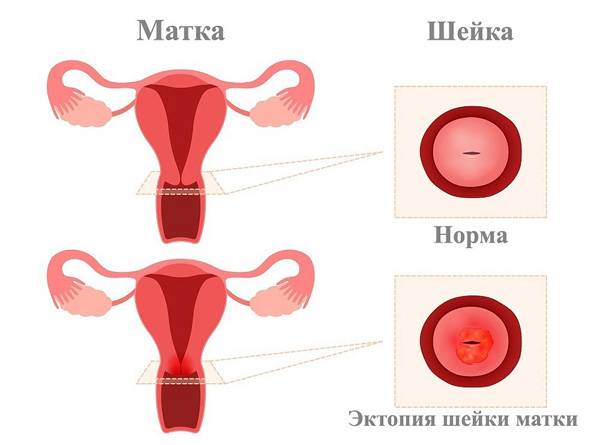
Эктопия шейки матки лечения не требует. Однако нежный цилиндрический эпителий более уязвим для патогенных микроорганизмов, которые могут вызвать воспалительный процесс в шейке матки.
Как узнать о заболевании
Самостоятельно обнаружить эрозированные участки в цервикальном канале не представляется возможным в силу физиологии.
Однако женщина должна обращать внимание на следующие признаки, свидетельствующие о патологических изменениях состояния шейки матки:
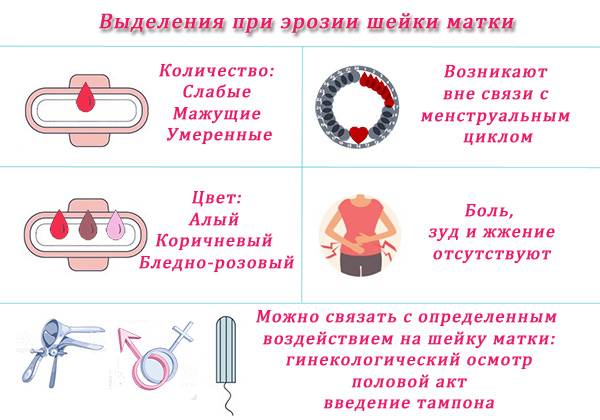
- Появление белесых слизистых выделений из влагалища (отмечают до 85% женщин).
- Болезненность во время полового акта, сопряжённая с появлением сукровицы.
- Нарушение цикла менструаций.
- Появление чувства тяжести во внутренних половых органах при физических нагрузках.
Если имеется хотя бы один из этих симптомов, необходимо как можно быстрее обратиться к врачу, дабы вовремя диагностировать заболевание и предотвратить дальнейшее развитие патологии.
Диагностика проводится на гинекологическом кресле с использованием специальных влагалищных зеркал.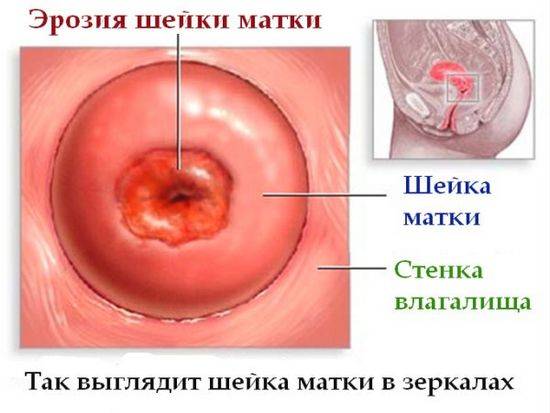
Гинеколог при осмотре отмечает присутствие патологии в шеечном канале с помощью специальных зеркал, которые вставляются во влагалище
При осмотре врач выявляет покрасневшие участки и визуально определяет степень эрозированности эпителия.
Дальнейшими действиями, помогающими уточнить диагноз и назначить подходящий метод устранения патологии, будут:
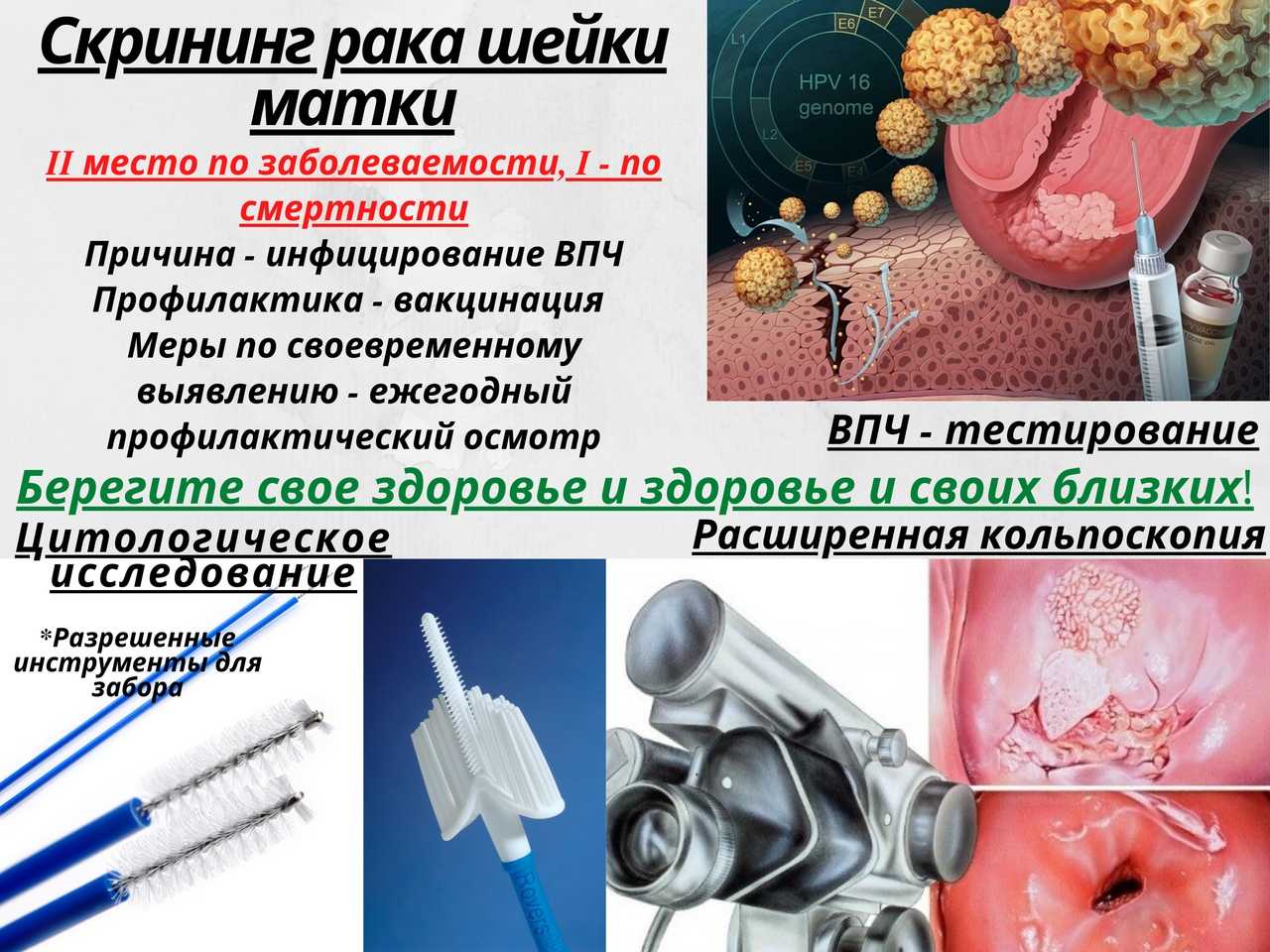
- Проведение кольпоскопии. Воспалённый участок изучается с помощью особой оптической системы с увеличением до десяти раз.
- Ацетоуксусная проба и проба Шиллера. На поражённое место наносится либо 3% уксусная кислота, либо раствор Люголя. При взаимодействии с оболочками шейки матки происходит обесцвечивание больного места. Что позволяет определить границы эрозии.
- Взятие мазка на бакпосев. Чтобы определить наличие инфекции, изучается микрофлора влагалища и цервикального канала.
- Сдача анализов крови и мочи на наличие урогенитальных заболеваний, ВИЧ и гепатитов.
- Получение соскоба для цитологического исследования. В таком случае исследуются клетки поражённого эпителиального слоя в шеечном канале, дабы исключить присутствие раковой опухоли.
- Проведение биопсии шеечного канала матки, когда на исследование берётся часть эрозированного участка. Делается при подозрении на злокачественное образование.
Рак шейки матки
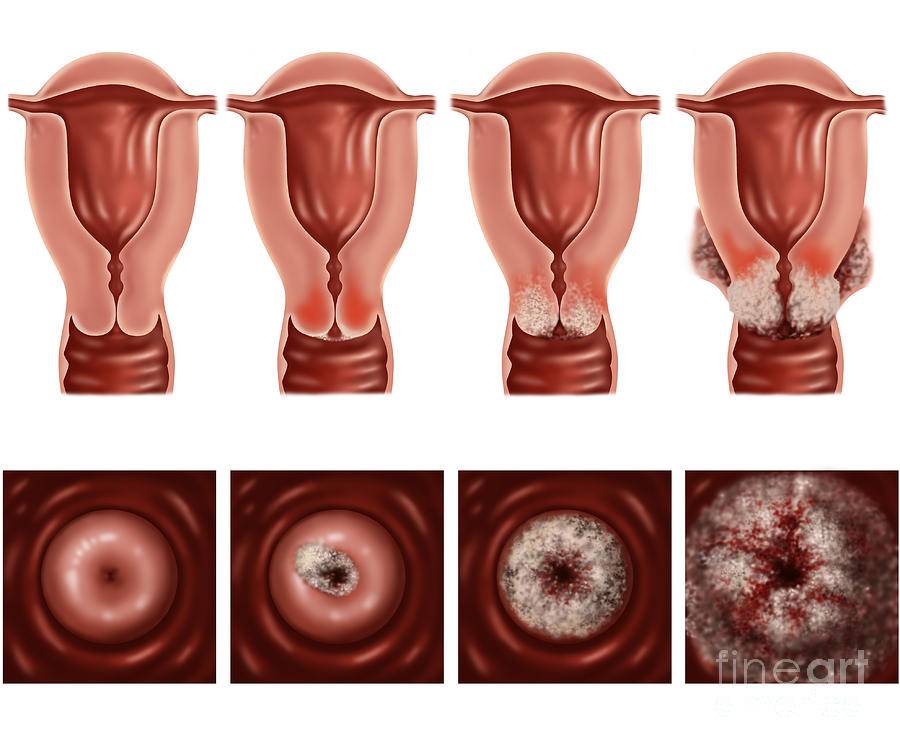
Рак шейки матки занимает одно из ведущих мест среди злокачественных процессов женских половых органов. Наиболее часто эта патология выявляется у женщин старшей возрастной группы (50-60 лет), однако отмечается тенденция к увеличению частоты заболевания среди женщин молодого возраста. В последние годы развитие рака шейки матки во многом связывают с вирусной инфекцией, передаваемой половым путем.
Международное агентство по исследованию рака официально объявило папилломавирус 16 и 18 типов канцерогенными факторами, a папилломавирус 31, 33 и 35 типов – возможными канцерогенами. Важными провоцирующими факторами в возникновении рака являются раннее начало половой жизни, наличие большого числа половых партнеров, а также курение. Большую роль в развитии заболевания играют нарушения иннервации и трофики шейки матки, возникающие вследствие ее травматических повреждений во время родов и абортов. Определенное место отводится наличию кольпитов и цервицитов, при которых нередко возникают фоновые и предраковые заболевания.
Рак шейки матки чаще всего (90-95%) развивается из многослойного плоского эпителия влагалищной ее части, реже (4-6%) – из железистого эпителия шеечного канала. Как правило, патологический процесс начинает развиваться в области переходной зоны, где стыкуются два эпителия (многослойный плоский и цилиндрический). Для молодого возраста характерна локализация патологического процесса на влагалищной части шейки матки, в период менопаузы – в цервикальном канале.
Начало развития рака шейки матки часто протекает со стертыми симптомами. В этой фазе рак шейки матки обычно имеет вид небольшой язвочки или опухолевого разрастания, относительно поверхностного, ограниченного пределами шейки матки. Обычно наблюдаются бели с небольшой примесью кровянистых выделений в межменструальном периоде. При разрастании опухоли помимо кровянистых белей возникают кровотечения, иногда обильные, нередко после поднятия тяжести, полового сношения, спринцевания и т. п. (так называемые контактные кровотечения).
В дальнейшем по мере развития рака происходит сдавление нервных окончаний и стволов в области малого таза, сдавление мочеточников, что сопровождается появлением болей. Боль может вызывать присоединившийся воспалительный процесс. Обычно боль локализуется в области крестца, поясницы, в нижних отделах живота. При распространении опухолевого процесса они могут иррадиировать в бедро, прямую кишку.
Не теряйте время! Запишитесь на прием прямо сейчас!
Причины возникновения патологии
Вне зависимости от того, когда начала развиваться эрозия (до или после беременности), врач должен определить причину поражения слизистой оболочки шейки матки, чтобы как можно быстрее ее устранить. К числу провоцирующих факторов относятся:
- Гормональная перестройка. Ее причиной может стать стресс, снижение иммунитета или затяжная депрессия. Гормональную перестройку также вызывает применение гормональных контрацептивов. У беременных женщин гормональный сбой — естественное физиологическое изменение.
- Инфицирование. Гонорея, уреаплазма и другие урогенитальные возбудители могут спровоцировать развитие эрозии.
- Воспалительный процесс в половых органах. Причиной нарушения целостности эпителия может стать воспаление в матке или придатках, не связанное с инфицированием.
- Естественное увеличение размеров матки. У многих пациенток в положении случается выворот шейки, который влечет за собой повреждение ее слизистой.
- Медикаментозное прерывание беременности или тяжелое родоразрешение с разрывами. Неприятным последствием может стать нарушение слизистой оболочки шейки и влагалища.
- Раннее ведение сексуальной жизни. Половые отношения в период, когда репродуктивные органы еще не успели сформироваться — одна из основных причин появления язвочек на слизистой шейки матки.
Лечение эрозии шейки матки при беременности
При обнаружении эрозии во время беременности, врачи предпочитают сдерживать развития заболевания, препятствуя обострению. Само лечение обычно переносится на послеродовое время.
Методы лечения. Их преимущества и недостатки
Прежде чем назначить лечение, врач должен провести тщательное обследование пациентки, выявить причины заболевания и индивидуальные особенности организма женщины. Только после этого выбирается вид терапии.
Существуют такие методы лечения эктопии:
- Диатермокоагуляция. В ходе процедуры на матку воздействуют электрическим током, в результате чего на месте воспаления появляется ожог. То есть наросшая ткань попросту выжигается. Этот метод не рекомендуется нерожавшим женщинам, так как может привести к бесплодию. Более того, процедура на сегодняшний день считается устаревшей и назначается крайне редко.
- Криотерапия. Этот метод разрушает ткани, пораженные эрозией, с помощью жидкого азота. Процедура абсолютно безболезненна и одна из самых щадящих для организма. Но метод неэффективен в случаях серьезных поражений эрозией.
- Лазеротерапия. Это новейшая методика удаления пораженных клеток с помощью лазера. Процедура безболезненна и безопасна, но пройти ее можно далеко не в каждой клинике и стоит она на порядок выше всех остальных видов лечения.
- Радиоволновой метод. Воздействие на пораженный участок происходит на расстоянии с помощью радиоволн. Единственный бесконтактный способ. Рекомендуется нерожавшим женщинам.
- Химическая коагуляция. Обработка пораженных эрозией тканей специальными препаратами. Метод подходит только для небольших воспалений и не гарантирует результата.
Однако все эти методики неприменимы в период беременности, так как могут нанести значительный вред как будущей матери, так и ребенку.
Поэтому единственное, чем могут помочь врачи – назначение профилактических процедур, препятствующих обострению болезни. В этих целях обычно прописывают:
- свечи с метилурацилом, если эрозия сопровождается кровянистыми выделениями;
- облепиховые свечи – являются универсальным заживляющим средствам, которое не наносит вреда беременной женщине и плоду;
- противовирусные препараты и антибиотики – назначаются только при воспалительных процессах.
Когда нельзя откладывать лечение на послеродовой период
Обычно лечение эрозии откладывается на послеродовой период, однако бывают случаи, требующие срочного вмешательства. К ним относятся:
- подозрение на онкологическое заболевание;
- когда эрозия при беременности обильно кровит, что свидетельствует о рыхлости тканей, которая приводит к
- опасностям во время родов;
- наличие воспалительных процессов;
- инфекционные заболевания половых путей.
Во всех остальных случаях рекомендуется отложить лечение эрозии.