Классификация ФПН
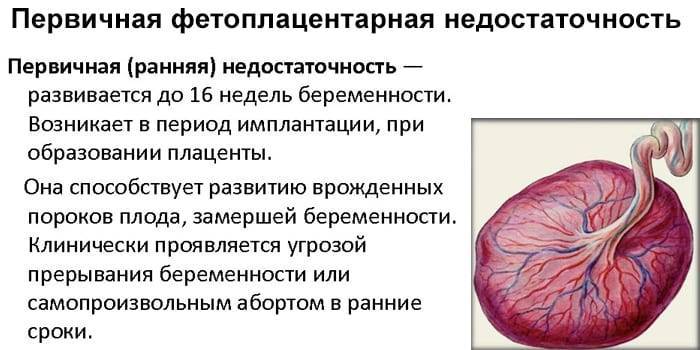
Фетоплацентарная недостаточность при беременности, в зависимости от срока, на котором она появлялась, делится на 2 вида. Первый тип – первичная ФПН, возникающая до 16 недели гестационного срока. Обычно она связана с нарушениями в имплантации и образовании плодных оболочек. Еще один вид фетоплацентарной недостаточности – вторичная, появляющаяся после 16 недели беременности. Как правило, данный вид патологии возникает вследствие внешних факторов, действующих на сформированную плаценту.
В зависимости от клинического течения выделяют два типа ФПН. Первый – это острая фетоплацентарная недостаточность, возникающая при отслойке плаценты, либо при ее инфаркте (остановке кровообращения). Данный вид патологии при несвоевременной медицинской помощи ведет к гибели плода. Хроническая фетоплацентарная недостаточность – это тип патологии, при котором нарушения в структуре плаценты возникают постепенно. Данный вид делится на несколько подвидов:
- Компенсированная – незначительные изменения плаценты не сказываются на состоянии плода.
- Субкомпенсированная – изменения в структуре плаценты оказывают влияние на состояние плода, выражающиеся в отставании в его развитии.
- Декомпенсированная – серьезные структурные изменения плаценты, вызывающие сильное отставание в росте плода.
Симптомы
Одинаковых и точных признаков ФПН нет. Все зависит от формы патологии. Естественно, что при острой недостаточности симптомы невозможно не заметить: изменяется самочувствие женщины, кровотечение открывается, а ребёнок резко затихает и прекращает шевелиться.
Хроническая форма протекает спокойно, лишь возможны небольшие кровяные выделения периодически, а размеры живота не соответствуют норме по сроку беременности.
Именно поэтому, женщина должна посещать все назначенные УЗИ и скрининги. Именно с помощью данных процедур врач может оценить функциональность и состояние плаценты.
Классификация
Плацентарную недостаточность классифицируют по нескольким признакам:
В зависимости от момента и механизма развития:
- первичная. которая диагностируется до 16 недель гестации и обусловлена нарушением процесса имплантации и/или плацентации;
- вторичная. которая возникла уже при имеющейся сформированной плаценте, то есть после 16 недель под действием внешних факторов, оказывающих влияние на плод и плаценту;
В зависимости от клинического течения:
- острая. как правило, связанная либо с отслойкой плаценты нормально или низко локализованной плаценты, обычно развивается в родах, но может случиться в любом сроке гестации;
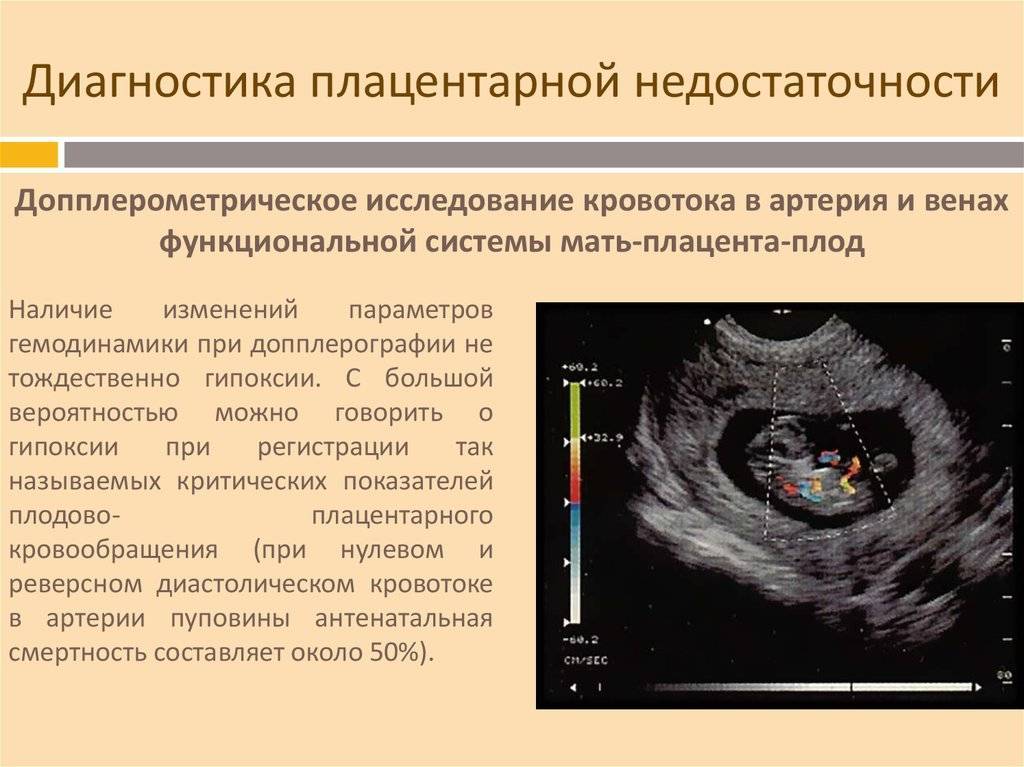
- хроническая плацентарная недостаточность встречается в любые сроки вынашивания и подразделяется на компенсированную, когда имеются нарушения метаболизма в плаценте, но нет расстройств кровообращения в системах мать-плацента и плод-плацента, что подтверждается данными допплерометрического исследования, и декомпенсированную плацентарную недостаточность, о которой говорят при прогрессировании патологического процесса в системе плод-плацента-мать (подтверждено допплером).
В свою очередь, декомпенсированная форма патологии подразделяется на несколько степеней плацентарной недостаточности (см. также степень зрелости плаценты ):
- 1а степень. когда имеется нарушение кровотока только лишь в маточно-плацентарном круге;
- 1б степень. когда имеет место нарушение кровообращения только в плодово-плацентарном круге;
- 2 степень – нарушение кровообращение произошло в обоих кругах, но они не превосходят критические значения;
- 3 степень – состояние, угрожающее жизни плода, так как уровень расстройств в плодово-плацентарном круге достиг критической границы.
Кроме того, известно, что в 60% и более случаев плацентарная недостаточность приводит к возникновению внутриутробной задержке развития малыша, поэтому ее делят на:
- фетоплацентарную недостаточность с ВЗРП;
- фетоплацентарную недостаточность задержка развития плода не выявляется.
Причины плацентарной недостаточности плода весьма разнообразны и условно их можно поделить на 2 группы:
- эндогенные. то есть действующие изнутри организма (например, генетические и гормональные факторы, или недостаточность ферментов децидуальной оболочки либо бактериальные и/или вирусные инфекции);
- экзогенные – составляют большее число факторов, воздействующих на плодово-плацентарный кровоток «снаружи».
Итак, выделяют 5 основных групп причин, приводящих к развитию данного патологического состояния:
Социально-бытовые и/или природные обстоятельства
В эту группу факторов входят как воздействие неблагоприятных внешних моментов (радиоактивное облучение, загазованность, электромагнитное излучение), которое может оказать влияние на половые клетки еще до беременности, так и неполноценное питание, стрессовые ситуации, профессиональные вредности, чрезмерные физические нагрузки, и использование бытовой химии. Кроме того, к социальным факторам можно отнести курение, злоупотребление спиртных напитков, наркотиков, чрезмерное увлечение крепким кофе или чаем.
Осложненное течение периода гестации
В первую очередь стоит упомянуть гестоз, который в 32% случаев ведет к развитию плацентарной недостаточности и угрозу прерывания беременности (50 – 77%). Также способствовать возникновению описываемого патологического процесса может перенашивание беременности или беременность не одним плодом, предлежание плаценты и антифосфолипидный синдром, резус-конфликтная беременность и мочеполовые инфекции, возраст женщины (старше 35 и моложе 18 лет).
Патология репродуктивной системы в настоящее время или в анамнезе
В эту группу факторов входят опухоли матки и яичников, нарушения менструального цикла. многочисленные роды, и, особенно, аборты, смерть плода во время беременности или рождение гипотрофичных детей в анамнезе, привычное невынашивание и преждевременные роды, бесплодие и воспалительные процессы половых органов.
Хронические экстрагенитальные заболевания женщины
В 25 – 45% случаев плацентарная недостаточность обусловлена хроническими соматическими заболеваниями матер:
- эндокринные болезни: сахарный диабет, заболевания щитовидки
- сердечно-сосудистая патология: пороки сердца, гипертония и гипотония
- болезни легких, крови, почек и прочие.
Врожденные или наследственные заболевания, как матери, так и плода
В данную группу входят пороки формирования половых органов (седловидная матки, внутриматочная перегородка, двурогая матка), наследственные заболевания плода.
Следует учитывать, что в развитии данного патологического синдрома часто виновен не один фактор, а их совокупность.
Что собой представляет болезнь, код по МКБ
Фетоплацентарная недостаточность провоцирует гипоксию плода
ФПН именуют ещё плацентарной недостаточностью (ПН). По сути, она есть комплекс патологических симптомов, которые отражают отклонения в работе плаценты и связанные с этим аномалии развития плода.
Проявления бывают разнообразны, а частота развития и степень тяжести вероятных осложнений зависят в основном от срока беременности, воздействия патогенных факторов, а ещё от того, насколько нарушения компенсированы биосистемой мать-плацента-плод.
В МКБ 10 все состояния и осложнения, происходящие на фоне плацентарной недостаточности, перечислены в подразделах с O30 по O48.
Лечение фето-плацентарной недостаточности
Следует отметить, что лечение плацентарной недостаточности должно проводиться исключительно в условиях стационара. Исключение составляет компенсированная форма ФПН, при которой требуется динамическое амбулаторное наблюдение и лечение.
К сожалению, эффективных способов лечения, способных сразу вылечиться от ФПН не существует. Основная цель лечения заключается прежде всего в профилактике осложнений данного заболевания.
С этой целью назначают следующие группы препаратов:
– вазодилатирующие средства, такие как Курантил, для улучшения микроциркуляции, устранения гипоксии в тканях плода и для предупреждения дальнейших негативных изменений в плаценте;- препараты, активизирующие обмен веществ в тканях, такие как Актовегин, аскорбиновая кислота, витамин Е, Троксевазин;- препараты, снижающие тонус матки, такие как Гинипрал,Сульфат Магния, Но-шпа.
Для улучшения маточно-плацентарного кровотока дополнительно применяют Эуфиллин, Трентал, глюкозо-новокаиновую смесь.
При повышенной свертываемости крови применяют антиагреганты (Гепарин, Клексан).
Для нормализации процессов возбуждения нервной системы назначают препараты, улучшающие сон (настойки пустырника или валерианы, Глицин).
Это основные препараты, применяемые в акушерстве для лечения плацентарной недостаточности. В среднем лечение ФПН проводится около 2-х недель под контролем КТГ, УЗИ и допплерометрии. Эффект от проводимого лечения напрямую зависит от срока беременности (при возникновении ФПН на поздних сроках, прогноз более благоприятен, чем на ранних) и от образа жизни беременной.
Если вам поставили диагноз “плацентарная недостаточность” обратите внимание на образ жизни. Не отказывайте себе в продолжительном сне
Беременная женщина должна спать не менее 8 часов в сутки, в идеале до 10 часов в день. Оградите себя от стрессов! Проводите больше времени на свежем воздухе.
Дополнительно принимайте витамины и микроэлементы, которые вам назначит врач. Особенно это актуально в холодное время года.
Избавляйтесь от вредных привычек (если они есть). При беременности противопоказаны вредные привычки, а при диагнозе ФПН это может привести к необратимым последствиям для ребенка.
Плацентарная недостаточность: как проявляется?
Специалисты выделяют несколько форм патологии. Обычно ФПН протекает с угрозой выкидыша, выраженной гипоксией и задержкой умственного и физического развития плода. Нередко такое состояние заканчивается замиранием беременности. Женщина нередко даже не догадывается о патологических изменениях, происходящих в плаценте и ее организме.
Иногда беременные замечают изменения в активности плода: шевеления усиливаются, а затем могут резко прекращаться или уменьшаться. Этот признак характерен для второй половины беременности, когда женщина отчетливо чувствует перемещения ребенка и может заподозрить появление отклонений.
На раннем сроке нарушение питания и обеспечения кислородом плода протекает практически без симптомов. Его можно обнаружить во время ультразвукового исследования, и то только в случае применения качественного и современного оборудования.
Если женщина или гинеколог подозревают развития плацентарной недостаточности, необходимо провести УЗИ, допплерографию И КТГ. Эти исследования покажут патологические изменения, а именно увеличение толщины плаценты, появление в ее составе кальцинатов и другие признаки старения, отставание в развитии плода от своего срока.
Также специалист может заметить снижение двигательной активности будущего ребенка, изменения в количестве и степени прозрачности околоплодных вод. Допплерография позволяет определить нарушение маточно-плацентарного кровотока.
Когда плацента не может выполнять свои задачи
Часть оболочек плода тесно прилегает к стенке матки. На 12-й неделе беременности из таких зародышевых оболочек образуется плацента — эмбриональный орган, который обеспечивает связь между организмами матери и будущего ребёнка. По форме плацента (её также называют детским местом) напоминает лепёшку; чаще размещена в слизистой задней стенки матки, но может появиться спереди, сверху. Эмбрион связан с новым органом пуповиной. К концу вынашивания плода размеры плаценты — 2–4 см в толщину, до 20 см в диаметре.
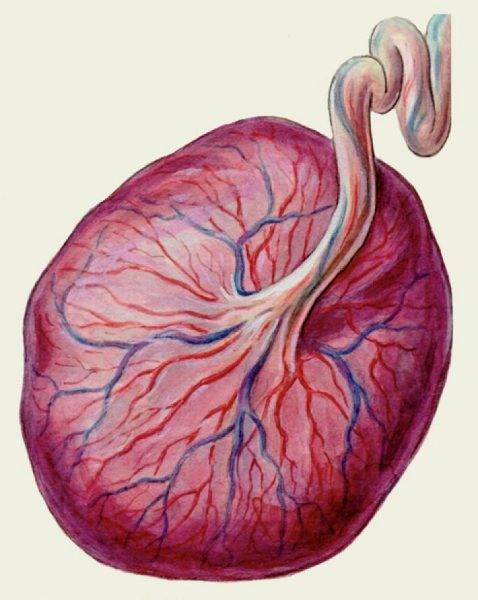 Так выглядит плацента — плоский круг, пронизанный кровеносными сосудами
Так выглядит плацента — плоский круг, пронизанный кровеносными сосудами
С 16-й недели беременности детское место начинает трудиться в полную силу. «Лепёшка» берёт на себя ответственность за:
- Дыхание плода. Из материнской крови через плаценту доставляется кислород; углекислый газ, который выдыхает малыш, выводится в кровь мамы.
- Питание плода. Обеспечивает растущий организм веществами, необходимыми для развития.
- Защиту будущего ребёнка. Не пропускает часть патогенных микроорганизмов, вредные вещества (однако вирусы, мелкие бактерии и некоторые компоненты лекарственных препаратов проникают сквозь плацентарный барьер).
- Гормональный фон. Синтезирует прогестерон и другие женские гормоны, помогающие правильному течению беременности.
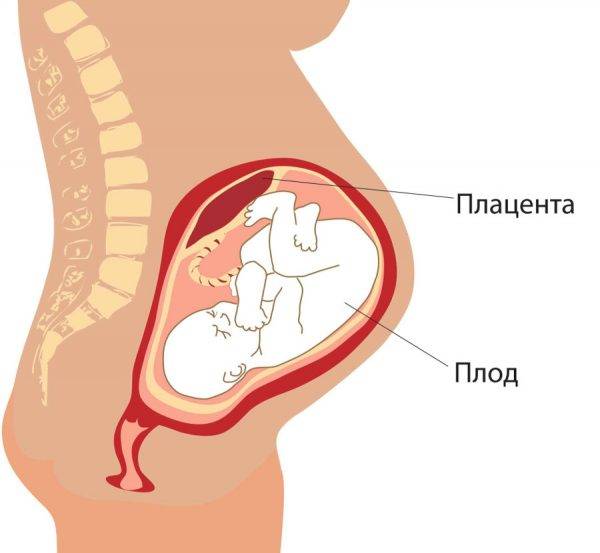 Плацента выполняет роль «посредника» в отношениях между двумя организмами — мамы и будущего ребёнка
Плацента выполняет роль «посредника» в отношениях между двумя организмами — мамы и будущего ребёнка
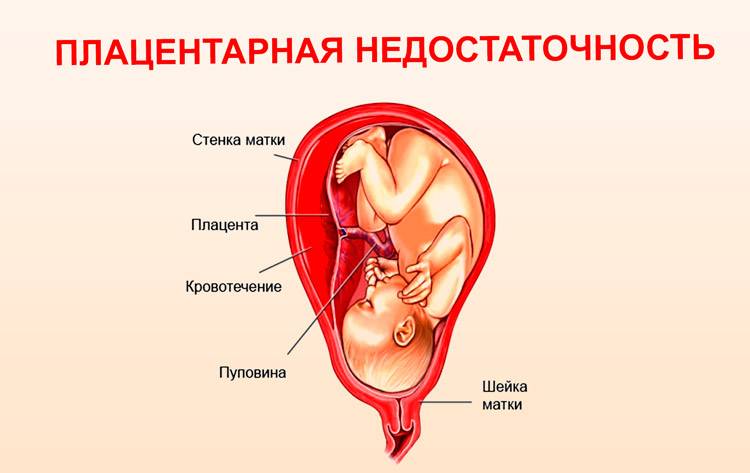
Однако рассчитывать на безукоризненную работу плаценты было бы опрометчиво. Сложный механизм, как обнаружили учёные, довольно хрупок и по разным причинам может «сломаться». Поэтому среди беременных распространена фетоплацентарная недостаточность — патология, при которой нарушаются строение и функции плаценты (fetus с латыни — потомство, отпрыск; приставка фето- означает «связь с плодом»). В итоге расстраивается кровоток между мамой, детским местом и будущим ребёнком.
Нарушение функций плаценты считают одной из главных причин выкидышей, внутриутробной смерти плода. Новая жизнь лишается возможности нормально развиваться, потому что не обеспечивается достаточным количеством кислорода, питательных элементов; патогенная микрофлора свободно проникает в плод, инфицируя органы и ткани.
Почему изменяется плацента
Количество причин, которые способны вызвать фетоплацентарную недостоточность (ФПН), удивляет и настораживает. Получается, ни одна беременная женщина не застрахована от патологии.
Провоцируют нарушения в работе плаценты:
- Инфекционные заболевания. Часть мелких бактерий и вирусы проникают через плаценту и могут повредить эмбриональный орган. На ранних сроках такое поражение грозит выкидышем.
- Врождённые аномалии женского полового органа — седловидная, двурогая матка, внутриматочная перегородка.
- Патологии матки — миома (доброкачественная опухоль), эндометриоз (разрастание железистой ткани органа за его границы).
- Особенности течения беременности — больше одного малыша в утробе, резус-конфликт, тазовое предлежание ребёнка. Также ФПН может быть вызвана гестозом у мамы — осложнением, при котором ухудшается деятельность сосудов, почек, головного мозга.При многоплодной беременности плаценте трудно работать «на двоих», её функции могут нарушиться
- Большое количество абортов в анамнезе.
- Многочисленные роды.
- Хронические заболевания у женщины — порок сердца, астма, сахарный диабет, болезни почек, крови.
- Патологии гипоталамуса — отдела головного мозга, который контролирует нервную и эндокринную системы организма.
- Анемия. Дефицит железа ведёт к образованию сгустков крови в сосудах плаценты, что грозит нарушить кровоток.
- Неблагоприятная окружающая среда — загазованность воздуха, повышенный уровень радиации, электромагнитное излучение.
- Курение, злоупотребление алкоголем, приём наркотиков.Никотин пагубно действует на плаценту, разрушая эмбриональный орган
Если у беременной обнаружили миому, ФПН грозит развиться в случае опухоли крупных размеров, сдавливающей плаценту. Большие миомы, как правило, встречаются у женщин старше 35.
При резус-конфликте, когда у матери отрицательный резус-фактор, а у плода положительный (от отца), начинается «война эритроцитов»: красные кровяные тельца матери принимают аналогичные тельца плода за врагов и атакуют их. Плацента отекает, стареет преждевременно.
Клиническая практика показывает, что на появление ФНП в большинстве случаев влияет совокупность причин: одна становится ключевой, другие играют роль второстепенных.
Лечение
При выявлении ФПН рекомендуется стационарное лечение, исключением является компенсированная форма, которая хорошо поддается терапии.
Важно уделить большое внимание лечению основной болезни беременной, вызвавшей ФПН. Наилучшие результаты дает своевременная профилактика патологии
В первом триместре
Проявление дисфункции плаценты на начальных сроках беременности может привести к тяжелым порокам развития у ребенка. Следует незамедлительно начать соответствующее лечение, желательно в стационаре.
При своевременной терапии прогноз исхода беременности более благоприятный. Не следует игнорировать рекомендации врача по поводу здорового питания и приема витаминов.
Также крайне важно отказаться от вредных привычек, способных нанести большой вред плоду
Во втором и третьем триместрах
 Лечение ФПН проводится не менее 2-х недель. Эффективность терапии определяется при помощи ультразвукового исследования, допплерографии и кардиотокографии.
Лечение ФПН проводится не менее 2-х недель. Эффективность терапии определяется при помощи ультразвукового исследования, допплерографии и кардиотокографии.
Результат во многом зависит от того, на каком сроке была выявлена дисфункция плаценты.
На более поздних сроках ФПН менее опасна. При длительной недостаточности на большом сроке возможно досрочное прерывание беременности путем кесарева сечения.
Не следует забывать о необходимости полноценного отдыха во время вынашивания ребенка. Стрессовые ситуации могут пагубно отразиться на протекании беременности.
Будущей маме рекомендуется проводить время на свежем воздухе и не забывать о сбалансированном питании.
Медикаментозными средствами
Для устранения дисфункции плаценты назначаются следующие медикаменты:
- вазодилатирующие препараты для улучшения циркуляции крови и поступления кислорода (Курантил);
препараты для понижения тонуса матки (Но-шпа, Гинипрал);
средства для улучшения метаболических процессов в тканях (Актовегин, витамин С, витамин Е);
медикаменты для улучшения кровотока в матке (Трентал, Эуфиллин);
успокаивающие препараты (Глицин, валерьянка и т.д).
При тяжелой отечности и высоком давлении врач может назначить медикаментозные средства для улучшения состояния беременной.
Народными средствами
Народная медицина рекомендует разнообразные травяные сборы для лечения недостаточности плаценты.
В основном они направлены на укрепление организма беременной (листья смородины, подорожник, шалфей) и снижение тонуса матки (мята, солодка, облепиха).
Не рекомендуется прибегать к народным методам без предварительной медицинской консультации. В первую очередь обратитесь к традиционной медицине для минимизации неблагоприятных последствий.
Чем лечат фетоплацентарную недостаточность
Будущим мамам с компенсированной (относительно лёгкой) формой патологии разрешают лечиться амбулаторно. Когда симптомы нарушения функций плаценты выражены ярко, единственно правильный выход — помещение пациентки в стационар. Обследуют и лечат в течение месяца, а потом 6–8 недель женщина долечивается дома, но под контролем врача.
Универсального средства против ФПН ещё не изобрели. Препараты, которые назначают женщине, способны только «притормозить» развитие патологических изменений плаценты, чтобы эмбриональный орган худо-бедно доработал до родов. Тактические задачи медикаментозной терапии:
- облегчение доступа кислорода к плоду и выделения углекислого газа в организм матери;
- налаживание кровотока между матерью и плодом через плаценту;
- нормализация тонуса матки;
- снижение вязкости и свёртываемости крови.
Выбор терапии в каждом случае — дело индивидуальное, поскольку ФПН проявляет себя разнообразно. Врачу требуется учитывать комплекс показателей, от которых зависит дозировка лекарств и длительность курса приёма. Так, при различных формах патологии пациентке могут назначить:
- Антикоагулянты — Фраксипарин, Клексан; антиагреганты — Курантил, Трентал. Нарушение циркуляции крови сопровождается ростом её вязкости. Препараты «разжижают» кровь, помогают восстановить нормальную свёртываемость.
- Оксигенотерапию влажным кислородом, а также антигипоксанты — Кавинтон, Милдронат. Нормализуют газообмен в системе плод-плацента.
- Токолитические, спазмолитические препараты — Гинипрал, Но-шпа, капельницы с Магнезией. При повышенном тонусе матки лекарства расслабляют мускулатуру органа.
- Гормональные препараты — Утрожестан, Дюфастон. Помогают восстановить метаболизм в плаценте.
- Гепатопротекторные средства — Эссенциале, Хофитол. Поддерживают работу печени.
- Препараты железа — Тардиферон, Сорбифер. Борются с анемией.
- Витамины. Гипоксия плода при ФПН провоцирует рост числа свободных радикалов, которые разрушают мембраны клеток. Повышение антиоксидантной защиты с помощью витаминов — одна из главных задач терапии.
Фотогалерея: препараты для поддержания функций плаценты
Курантил способствует восстановлению нормального кровотока в системе матка-плацента-плод
Кавинтон поможет избавить плод от гипоксии
Но-шпа снизит тонус матки
Утрожестан нормализует обмен веществ в плаценте
Эссенциале не позволит усугубить состояние женщины перебоями в работе печени
Ни один из препаратов не следует принимать самостоятельно, по совету «компетентной» подруги или родственницы. Только врач решает, чем лечить ФПН.
Соблюдение режима дня, правильное питание, здоровый сон — вспомогательные средства, помогающие будущей маме преодолевать болезнь.
Классификация плацентарной недостаточности
В медицинских учебниках можно встретить различные классификации ФПН. По времени развития выделяют первичную и вторичную плацентарную недостаточность. Первый вид возникает на 16-18 неделе беременности. Он связан с нарушением процессов плацентации и имплантации. Для второго вида характерно то, что изначально образуется нормальная плацента, но по каким-то причинам ее функции нарушаются на более позднем сроке беременности.
Клиническое течение ФПН может быть 2-х видов:
- острым;
- хроническим.
Острая недостаточность может возникнуть на любом сроке беременности и даже во время родов. В первую очередь происходит нарушение газообменной функции плаценты. В результате этого возникает острая гипоксия плода, которая может привести к гибели ребенка. Острая плацентарная недостаточность чаще всего обуславливается преждевременной отслойкой плаценты, тромбозом ее сосудов, инфарктом плаценты, кровоизлияниями в краевые синусы.
С хронической недостаточностью врачи сталкиваются гораздо чаще, чем с острой. Обычно данный вид ФПН возникает во 2 триместре беременности, а отчетливо выявляется немного позже – с начала 3 триместра. Плацента начинает преждевременно стареть. В повышенном количестве на поверхности ворсин откладывается вещество, называемое фибриноидом, которое препятствует трансплацентарному обмену. Таким образом, в основе хронической фетоплацентарной недостаточности лежат процессы, связанные с возникновением нарушений кровообращения в маточно-плацентарном круге.
Хроническая ФПН подразделяется на 3 вида:
- компенсированную;
- декомпенсированную;
- субкомпенсированную;
- критическую.
Наиболее благоприятной формой является хроническая компенсированная плацентарная недостаточность. Плод при ней не страдает и продолжает нормально развиваться. Патологические изменения, являющиеся незначительными, компенсируются за счет защитно-приспособительных механизмов, способствующих прогрессированию беременности женщины. Ребенок может родиться здоровым, если врач выберет адекватную терапию и будет правильно вести роды.
Декомпенсированной форме свойственно перенапряжение и срыв компенсаторных механизмов. Беременность не может нормально прогрессировать. Декомпенсированная плацентарная недостаточность приводит к страданиям плода, которые проявляются задержкой развития, тяжелыми нарушениями работы сердца, гипоксией. Возможна внутриутробная гибель ребенка.
При субкомпенсированной форме защитно-приспособительные реакции не могут обеспечить нормальное протекание беременности. Наблюдается значительное отставание плода в развитии. При субкомпенсированной хронической плацентарной недостаточности высоки риски возникновения различных осложнений.
Критическая форма очень опасна. Для нее характерны морфофункциональные изменения фетоплацентарного комплекса, на которые невозможно повлиять. При критической форме гибель плода неизбежна.
В зависимости от нарушения кровообращения ФПН классифицируют следующим образом:
- 1а степень – маточно-плацентарная недостаточность. Плодово-плацентарный кровоток при этом сохранен;
- 1б степень – плодово-плацентарная ФПН. Маточно-плацентарный кровоток сохранен;
- 2 степень плацентарной недостаточности при беременности – плодово-плацентарный и маточно-плацентарный кровотоки нарушены. Конечный диастолический кровоток сохранен;
- 3 степень – плодово-плацентарный кровоток критически нарушен, а маточно-плацентарный кровоток или нарушен, или сохранен.
Диагностика
Особое внимание необходимо уделять женщинам, входящим в группу риска по развитию ФПН. Таким беременным требуется в регулярное клиническое наблюдение. При каждом акушерском осмотре врач должен обращать внимание на прибавку в весе, измерять высоту стояния дна матки (ВДМ) и окружность живота
Несоответствие разности численного значения срока беременности и ВДМ, уменьшение числа шевелений, изменение частоты и глухость тонов сердцебиения плода является сигналом для проведения дополнительных исследований
При каждом акушерском осмотре врач должен обращать внимание на прибавку в весе, измерять высоту стояния дна матки (ВДМ) и окружность живота. Несоответствие разности численного значения срока беременности и ВДМ, уменьшение числа шевелений, изменение частоты и глухость тонов сердцебиения плода является сигналом для проведения дополнительных исследований
Определить ФПН можно при помощи 3-х основных методов:
- Ультразвуковое исследование. Этот метод позволяет оценить состояние плаценты (толщину, расположение, степень зрелости и т.д.) и плода (размеры, наличие пороков развития, соответствие темпов роста сроку гестации), а так же измерить количество околоплодных вод;
- Допплерометрия. С помощью данного метода диагностики исследуется кровоток в различных сосудах матери и плода, что позволяет точнее установить степень и уровень нарушений в системе мать-плацента-плод, а также позволяет подобрать рациональную терапию;
- Кардиотокография. Исследование, позволяющее оценить сердечную деятельность плода и косвенно судить о его состоянии.
Своевременная диагностика ФПН помогает вовремя распознать и отреагировать адекватным лечением на отклонения в развитии плода и течении беременности.
Классификация фетоплацентарной недостаточности
Исследования в области медицины предлагают следующий способ систематизации видов фетоплацентарной недостаточности:
- В зависимости от скорости развития:
- первичная недостаточность: развивается после шестнадцатой недели беременности, основана на аномальных изменениях плацентарных и имплантационных процессов;
- вторичная недостаточность: проявляется на более поздних сроках, поскольку плацента функционирует абсолютно нормально и никакие отклонения не наблюдаются.
- За симптоматическими признаками:
- острая недостаточность: имеет свойство проявляться независимо от срока беременности, даже во время родового процесса. Отклонение такого рода перекрывает доступ газов к плаценте, что ведет к острой гипоксии плода и дальнейшей смерти ребенка. Причиной появления фетоплацентарной недостаточности острого типа становится ранняя отслойка плаценты, образование тромбов, кровоизлияния;
- хроническая недостаточность встречается в медицинской практике намного реже. Проявляется она после третьего месяца вынашивания плода, но клинические симптомы зачастую выражаются только в третьем триместре. Причиной образования недостаточности считается раннее старение плаценты, характеризующееся образованием в избыточном количестве фибриноида, нарушающего транплацентарный обмен. Выходит, что хроническая фетоплацентарная недостаточность проявляется из-за нарушения обмена крови между маткой и плацентой.
Хроническая фетоплацентарная недостаточность делится еще на четыре типа:
- компенсированная: наблюдается ухудшение состояния плаценты, однако плод продолжает развиваться, поскольку нарушения не являются критическими. Материнский организм компенсирует все изменения, а правильно выбранное лечение оставляет высокие шансы на рождение здорового малыша.
- декомпенсированная: наблюдается нарушение работы компенсаторного механизма. Беременность может прогрессировать, но плод подается серьезному влиянию, что ведет к задержке его развития, сердечной недостаточности, гипоксии. К сожалению, данный тип нарушений может стать причиной внутриутробной гибели плода.
- субкомпенсированная: защитных реакций материнского организма уже недостаточно для обеспечения жизнедеятельности плода. У большинства пациенток наблюдалась задержка развития ребенка и прочие серьезные осложнения.
- критическая недостаточность: признана самой опасной формой. Изменения в фетоплацентарном комплексе достигают показателей, на которые уже невозможно повлиять. Избежать гибели плода в данной ситуации нереально.
По степени нарушения кровообращения:
- при первой степени наблюдается маточно-плацентарная недостаточность. В таком случае кровоток между плацентой и плодом не нарушается, поэтому жизни и развитию плода такой тип особо не угрожает;
- первая б степень: несмотря на плодово-плацентарную недостаточность, маточно-плацентарный кровоток удается сохранить;
- вторая степень характеризуется нарушениями как плодово-маточного, так и плацентарного кровотоков, однако диастолический кровоток сохраняется;
- третья степень является критической, поскольку плодово-плацентарный кровоток нарушен, плод не получает необходимое количество элементов и замирает.
Степени фетоплацентарной недостаточности
Фетоплацентарная недостаточность классифицируется согласно нескольким признакам:
1. В зависимости от момента появления признаков плацентарной дисфункции.
Первичной фетоплацентарную недостаточность считают в ситуациях, когда она появляется на ранних (до 16-ти недель) сроках и связана с нарушением процесса имплантации эмбриона или формирования плаценты.
Вторичная фетоплацентарная недостаточность появляется значительно позднее, когда плацента уже функционирует с имеющимися нарушениями. Ее причинами могут быть любые внешние негативные факторы, способные спровоцировать дисфункцию.
2. По типу течения патологии.
Острая фетоплацентарная недостаточность возникает на фоне клинического благополучия после негативного события, такого как внезапная отслойка плаценты, когда ее участок отделяется от маточной стенки и перестает функционировать. Чаще это происходит непосредственно в родах или незадолго до их наступления, но может случиться и в любое другое время.
Хроническая фетоплацентарная недостаточность диагностируется на любом сроке вынашивания. Отличается длительным течением и подразделяется, в свою очередь, на:
— компенсированную форму, когда на фоне нарушения обменных процессов в плаценте изменений параметров кровотока не регистрируется;
— декомпенсированную форму, отличающуюся более глубокими расстройствами, в том числе и сосудистыми.
При декомпенсированной форме патологии плацента неспособна поддерживать жизненные функции плода на должном уровне.
Декомпенсированная фетоплацентарная недостаточность имеет несколько степеней. Каждая степень отображает уровень нарушений кровообращения в двух важных системах – мать/плацента и плацента/плод.
Степень 1а – кровоток нарушен только в системе «матка/плацента».
Степень 1б – некорректное кровообращение в зоне между плодом и детским местом.
Степень 2 – тотальное изменение кровотока в обоих кругах («мать/плацента» и «плод/плацента»), однако оно не является критическим.
Степень 3 – отличается от предыдущей наличием реальной угрозы для жизни плода вследствие критического нарушения кровообращения между плодом и плацентой.
Степени фетоплацентарной недостаточности не следует путать со степенью зрелости плаценты, так как эти понятия не тождественны.
Что такое «зрелость» плаценты? Как уже было сказано, плацента растет вместе с плодом, чтобы обеспечивать его возрастающие потребности. Принято говорить, что плацента «созревает» или «стареет», так как по мере взросления плода ее функциональный запас истощается. При физиологической беременности плацента старится после того, как полностью обеспечила должное развитие плода, то есть накануне родов. Разработан ряд диагностических параметров, по которым можно определить «возраст» плаценты и сопоставить его со сроком гестации.
Существуют три степени зрелости плаценты (по сути, они же являются и ее стадиями развития):
— Нулевая степень – диагностируется до 30-недельного срока;
— Степень I – относится к 27-ой — 36-ой неделе;
— Степень II – появляется на 34-ой — 39-ой неделе;
— Степень III – регистрируется после 36-ой недели.
Степень старения плаценты определяется во время ультразвукового сканирования. Определяется ее толщина, наличие или отсутствие кист и отложений кальция.
Следует отметить, что преждевременно состарившая плацента (степень III до 35-ой недели) не провоцирует гибель плода или выкидыш, а лишь требует повышенного внимания и медикаментозной поддержки. Угрожающим считается не само старение плаценты, а его сочетание с выраженной фетоплацентарной недостаточностью и, соответственно, страданием плода.
Имеется еще одна классификация фетоплацентарной недостаточности, которая учитывает ее влияние на плод, так как у 60% имеющих эту патологию беременности пациенток плод имеет признаки задержки развития. Выделяют:
— фетоплацентарную недостаточность без признаков задержки развития плода;
— фетоплацентарную недостаточность с симптомами недоразвития плода.
Структура маточно-плацентарного кровотока
Мать и дитя соединены не только плацентой, но и сложной системой кровеносных сосудов. Поэтому все совместное кровообращение принято делить на уровни, которые не могут существовать изолированно, а работают только в комплексе. Центральным отделом системы считается плацента. Она обеспечивает всасывание продуктов из материнской крови через ворсинки, проросшие вглубь стенки матки.
Несколько рядов специальных клеток образуют гематоплацентарный барьер, являющийся серьезным препятствием для ненужных плоду веществ. Через него отработанная кровь возвращается в венозную систему матери. Вторую часть кровотока составляют ветви маточных артерий. Если до беременности в женском организме они находятся в спавшемся состоянии и называются спиральными, то со срока 1 месяц в них происходит потеря мышечного слоя, способного вызывать спазм.
А к четырем месяцам артерии преображаются в полноценные стволы, наполненные кровью и направляющиеся в зону плаценты. Именно этот механизм, полезный для питания плода, может оказаться роковым при маточных кровотечениях: стенки сосудов уже не могут сокращаться. Сосуды в пуповине образуют третий путь кровотока. Здесь проходит 2 артерии и вена. Они связывают ребенка с плацентой и образуют плодово-плацентарный круг. Снижение кровотока на этом уровне наносит наиболее тяжелые поражения плоду.