Online-консультации врачей
| Консультация ортопеда-травматолога |
| Консультация офтальмолога (окулиста) |
| Консультация невролога |
| Консультация проктолога |
| Консультация анестезиолога |
| Консультация психоневролога |
| Консультация психиатра |
| Консультация вертебролога |
| Консультация пластического хирурга |
| Консультация андролога-уролога |
| Консультация специалиста в области лечения стволовыми клетками |
| Консультация сексолога |
| Консультация диетолога-нутрициониста |
| Консультация онколога-маммолога |
| Консультация нейрохирурга |
Новости медицины
Футбольные фанаты находятся в смертельной опасности,
31.01.2020
“Умная перчатка” возвращает силу хвата жертвам травм и инсультов,
28.01.2020
Назван легкий способ укрепить здоровье,
20.01.2020
Топ-5 салонов массажа в Киеве по версии Покупон,
15.01.2020
Новости здравоохранения
Глава ВОЗ объявил пандемию COVID-19,
12.03.2020
Коронавирус атаковал уже более 100 стран, заразились почти 120 000 человек,
11.03.2020
Коронавирус атаковал 79 стран, число жертв приближается к 3200 человек,
04.03.2020
Новый коронавирус атаковал 48 стран мира, число жертв растет,
27.02.2020
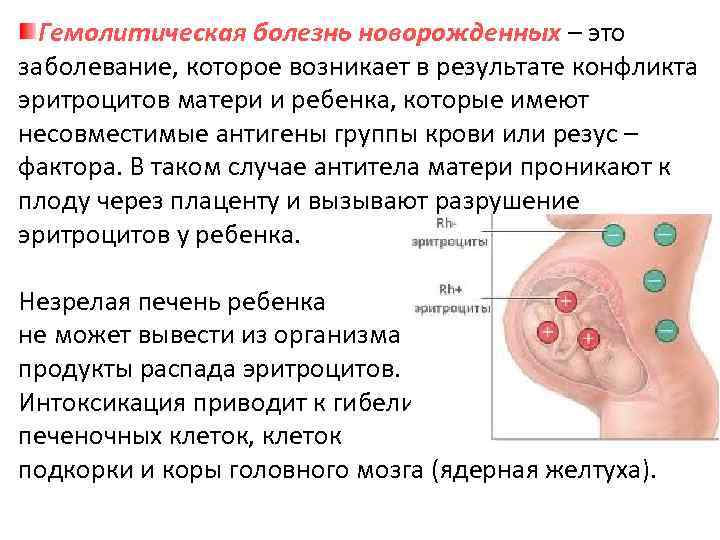
Почему антитела матери атакуют эритроциты плода
Причиной этому является иммунный конфликт (несовместимость) крови ребенка и матери. В основе этого процесса лежит реакция антиген-антитело.
Антиген — это определенное вещество, которое размещено на поверхности клеток (также и на клетках возбудителей инфекций — бактерий, вирусов, грибков). Он несет информацию о клетке.
Антитело — это иммунная клетка, которая защищает организм от чужеродных агентов. А именно по антигену они получают информацию о клетке. Антитело соединяется с антигеном и определяет как «свой» или «чужой». Когда клетка прошла контроль, то антитела отпускают ее. В противном случае происходит уничтожение чужеродного агента.
Так почему антитела атакуют эритроциты плода (они же не являются чужеродными)? Дело в том, что несовместимость крови может быть по двум причинам: из-за несовместимости за группой крови или за резус-фактором.
В первом случае иммунологический конфликт возникает в связи с индивидуальным набором антигенов на эритроцитах каждой группы крови. Если говорить простым языком, то:
- I группа крови не имеет антигенов, а значит антителам нечего атаковать. Таких людей еще называют универсальными донорами, то есть эту кровь с данной группой можно переливать всем пациентам.
- ІІ группа крови имеет свой антиген А.
- ІІІ группа — свой антиген В.
- IV группа — антигены А и В. То есть, таким людям можно переливать любую кровь.
Как говорилось выше, антигены являются чужеродными для организма и иммунная система должна уничтожить этих агентов. Поэтому несовместимость за группой крови, в большинстве случаев, возникает когда мать имеет І группу, а ребенок — ІІ. Это значит, что антиген А попадает в организм матери, а для ее иммунной системы данное вещество является чужеродным. То же самое и с ІІІ группой — антиген В также является чужим. Так как эти антигены находятся на поверхности эритроцита, то антитела их атакуют.
Этого не произошло бы в случае, когда мать имела бы II группу крови. Потому, как при проникновении антигена А (II группа крови) плода в кровоток матери, ее иммунная система приняла бы данный антиген за своего.
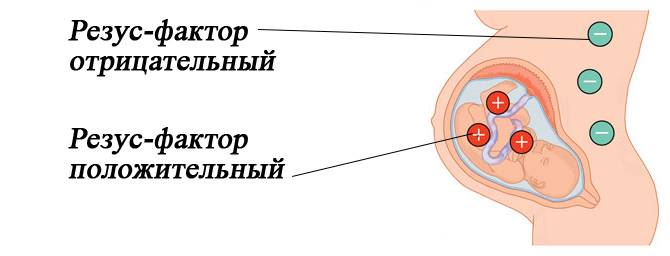
В случае резус-конфликта принцип примерно такой же. Резус — это антиген (именуется D-антиген), располагающийся на внутренней поверхности эритроцита. Люди, у которых он есть, считаются резус-положительными, а те, кто нет — резус-отрицательными. Поэтому иммунологический конфликт за резус-фактором возникает при резус-отрицательной крови матери и резус-положительной крови плода. То есть, при проникновении эритроцитов ребенка с D-антигеном в организм матери, последний начинает синтезировать антитела против чужеродного вещества.
Симптомы
Из всех возможных конфликтов резус-несовместимость является самой показательной, ведь она может протекать в любой из существующих форм. Гемолитическая болезнь новорожденного по группе крови протекает легко. Поэтому и разберем патологию на примере несовместимости по резусу.
Разработано несколько рабочих взаимодополняющих классификаций заболевания: по этиологии, степени тяжести, осложнениям, но основная – по клинике и морфологии. Выделяют 4 клинико-морфологические формы с разными исходами, но у них у всех есть и кое-что общее: так как в норме распад эритроцитов происходит, в основном, в селезенке и в печени, при любом проявлении гемолитической болезни обязательно страдают эти органы. Также при всех формах развивается анемия, связанная с массивным распадом эритроцитов и неспособностью кроветворных органов быстро и полноценно восполнить возникший дефицит. Кислородное голодание тканей приводит к отставанию в развитии, плохому набору веса, слабости.

Водянка плода
Эта форма гемолитической болезни развивается при длительном и массивном воздействии материнских антител на плод с 20 до 29 недели беременности. Образовавшийся свободный билирубин связывается с белками плазмы еще нерожденного ребенка и выводится через плаценту. Поэтому желтухи не наблюдается. Зато возникшая анемия и потеря белковых фракций приводят к выраженным изменениям:
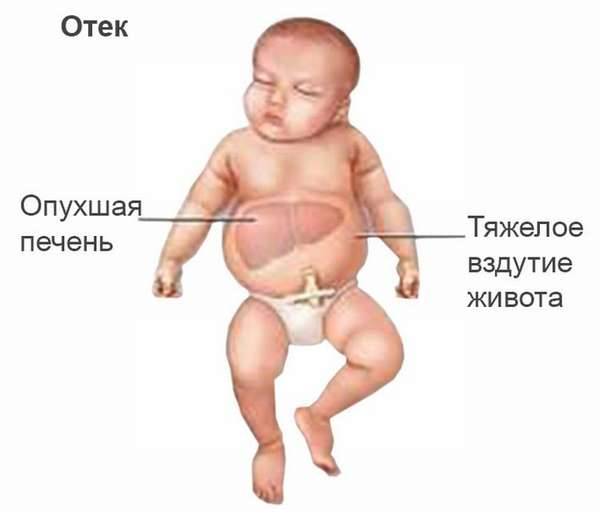
Жидкость накапливается не только в тканях, но и в полостях: брюшной, плевральных, в сердечной сорочке. Нагрузка на сердце возрастает в разы, и развивается сердечная, а впоследствии и дыхательная недостаточность. Основные кроветворные органы – печень и селезенка – работают на износ, увеличиваются в размерах и не справляются с остальными своими функциями.
Это очень опасная форма гемолитической болезни: она приводит к внутриутробной гибели плода или смерти новорожденного в первые часы или дни. При рождении малыш резко бледен и отечен, живот его увеличен за счет свободной жидкости в брюшной полости, рефлексы слабые или вовсе отсутствуют, кожа с множественными кровоизлияниями. При несвоевременном лечении смерть наступает от интоксикации, сердечной и дыхательной недостаточности.
Желтушная форма
Эта и следующие 2 формы заболевания новорожденных развиваются в результате попадания материнских антител в плазму плода после 29 недели и/или непосредственно во время родов. И чем больше иммуноглобулинов атаковало кроху, тем раньше появится развернутая клиническая картина, и тем тяжелее будет протекать патология.
Название говорит само за себя: желтушная форма гемолитической болезни новорожденного характеризуется желтушным окрашиванием кожи и слизистых оболочек. Симптом появляется в первые часы жизни, в основном – до суток от рождения. Его интенсивность достигает максимума к 4 дню, а затем, под воздействием лечения, постепенно уходит.

Эта самая встречаемая форма, она составляет 90% случаев гемолитической болезни. Кроме желтухи, наблюдаются множественные кровоизлияния, вялость, мышечная слабость, гиподинамия и гипорефлексия, увеличение печени и селезенки, анемия. А вот отеки у новорожденного появляются только при выраженной недостаточности печени, неспособной синтезировать белок.
Моча приобретает вид пива, кал окрашен нормально. При высоких цифрах свободный билирубин проникает через гематоэнцефалический барьер и поражает центральную нервную систему. Состояние называется ядерной желтухой, а проявляется оно симптомами раздражения оболочек и повреждением мозговых ядер:
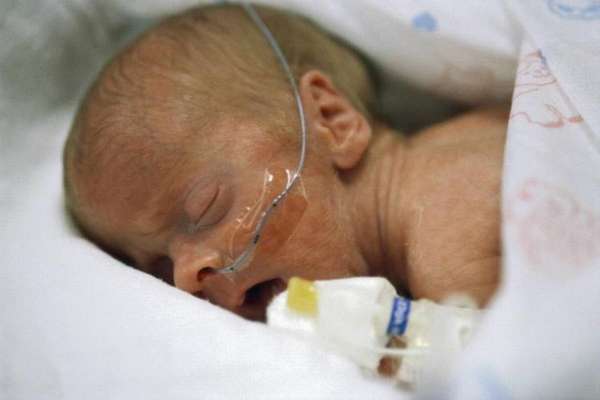
Анемическая форма
Встречается в 10-20% случаев гемолитической болезни. Обусловлена длительным проникновением в плазму плода небольшого количества материнских антител и недостаточностью регенераторной функции кроветворных органов. Характеризуется выраженной анемией, увеличением печени и селезенки, гипорефлексией, слабовыраженной желтухой или ее отсутствием.
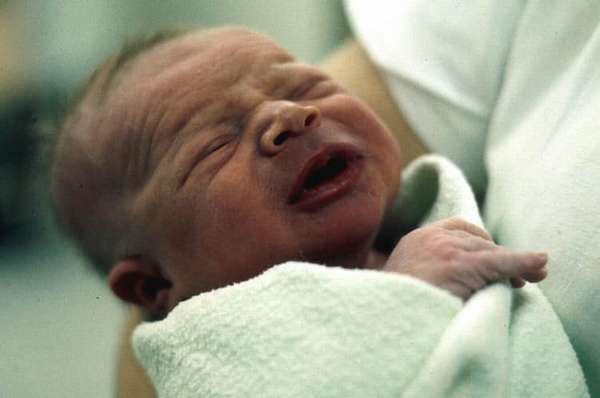
Отечная форма
Клинически сходна с водянкой плода, но развивается она при массивной атаке материнскими антителами уже после 29 недели гестации. Кожа такого новорожденного отечна и бледна из-за анемии, полупрозрачна, с кровоизлияниями и мацерацией (с размягчением и разрыхлением, вызванным длительным воздействием околоплодных вод). Печень и селезенка увеличены, налицо все признаки физической недозрелости.

Прогноз
Прогноз будет утешительным лишь в том случае, если ГБН будет диагностирована как можно раньше. Чем большее количество антител выработается, тем тяжелее проявления болезни. При слишком высоких показателях происходит разрушение эритроцитов. Это может произойти до или после появления малыша на свет.
Возможные опасные осложнения при гемолитической болезни:
- состояние вторичного иммунодефицита;
- судороги;
- ядерная желтуха;
- реактивный гепатит;
- ДЦП;
- задержка умственного и физического развития;
- глухота, слепота;
- задержка речи;
- парез;
- анемия;
- асцит;
- сердечная недостаточность;
- летальный исход.
Прогноз зависит от своевременной диагностики и лечения.
Патогенез
Гемолитическая болезнь зарождается и протекает в следующей последовательности:
- из организма плода в тело женщины попадают с движением крови эритроциты, содержащие несуществующий у нее антиген;
- у матери образуются антитела;
- антитела через плаценту попадают в кровяное русло плода;
- они запускают агглютинацию (соединение, склеивание) эритроцитов у плода;
- начинается распад эритроцитов, в кровь выделяется свободный гемоглобин, способствующий образованию непрямого билирубина (НБ);
- НБ изменяет процессы тканевого дыхания, синтез АТФ, транспортировку электролитов у плода или младенца.
Наблюдается нарушение естественных процессов в клетках плода, включая структуры головного мозга, которое нередко заканчивается их некрозом.
Диагностика
При постановке беременной женщины на учет в первую очередь определяется ее группа крови и резус-фактор
Будущие мамочки с отрицательным резусом находятся под особым, пристальным вниманием акушеров. Такое же обследование проходит будущий отец
У женщины подробно спрашивают о предыдущих беременностях, как они протекали, были ли выкидыши, прерывания беременности и т. п.
 Беременной женщине обязательно нужно вовремя обследоваться и сдавать необходимые анализы
Беременной женщине обязательно нужно вовремя обследоваться и сдавать необходимые анализы
У Rh-отрицательных мамочек как минимум три раза за период беременности берут кровь на определение титра противорезусных антител. Если есть подозрение на иммуноконфликт, проводят амниоцентез (метод исследования околоплодных вод), благодаря которому получают данные об оптической плотности билирубина плода, и концентрации других элементов). Иногда прибегают к кордоцентезу.
Проводя УЗИ-обследование, особое внимание обращают на возможное утолщение плаценты, скорость ее роста, наличие многоводия, асцита, расширение границ печени и селезенки. Все это в совокупности может указывать на отечность плаценты и развитие гемолитической болезни
А проведение кардиотокографии позволяет оценить сердечную деятельность и выявить возможную гипоксию.
После рождения диагностика заболевания основывается на видимых проявлениях (желтушность покровов, анемические состояния) и на данных результатах анализов в динамике. Например, оценивают содержание билирубина и гемоглобина в пуповинной крови, наличие (или отсутствие) эритробластов.
Что должно насторожить родителей.
Особенность энцефалопатии заключается в необходимости максимально раннего начала стабилизации и устранения неврологических дефектов плода.
Формирующиеся синдромы можно остановить и исправить на протяжении беременности и во младенчестве, но требуется квалифицированная помощь невролога.
- нарушения сна;
- гипертонус мышц;
- плохая координация;
- вялость рук;
- не переворачивается;
- ноги не участвуют в ползании;
- не садится и не встает;
- неправильное ползание;
- повышенная возбудимость при разных раздражителях (часто плачет);
- угнетенный вид в фазе бодрствования;
- синдром отставания моторного развития (не берет в руку игрушку);
- может подтягиваться только на правой руке;
- срыгивание фонтаном после еды;
- тремор – мелкое дрожание мышц;
- масса тела медленно увеличивается;
Такие симптомы заставляют обратиться в клинику. Нельзя пренебрегать важными профилактическими мерами, даже если кажется, что ребенок здоров.
Что важно предпринять вовремя:
- Тщательный осмотр неврологом в возрасте ребенка 4 недели.
- Регулярный ежемесячный осмотр педиатром , а если понадобится — лечение заболевания.
- Сделать тест нейросонографии — НСГ (устанавливает синдром двигательного нарушения).
Если уже установлено наличие ДЦП или эпилепсии, необходимо как можно быстрее начинать лечение для предотвращения дальнейшей патологии.
Диагноз
Предположение о возможности развития Гемолитической болезни новорождённых должно возникнуть при обследовании беременной в женской консультации. Резус-отрицательная кровь у матери и резус-положительная у отца, указания в анамнезе матери на переливание крови без учета резус-фактора должны вызвать предположение о возможности Г. б. н. у ожидаемого ребенка. Наличие отягощенного акушерского анамнеза (мертворождения, самопроизвольные выкидыши, рождение детей с Г. б. н., отставание в психическом развитии старших детей) заставляет подумать о возможности более тяжелого течения Г. б. н. у ожидаемого ребенка, т. к. последующие беременности ведут к усилению сенсибилизации у изоиммунизированных женщин.
В таких случаях можно до рождения ребенка исследовать на антитела околоплодные воды, полученные с помощью амниоцентеза (см.). Наличие неполных антител в околоплодных водах говорит о конфликте средней тяжести или тяжелом, но отрицательный результат анализа не исключает возможности развития Г. б. н.
Ранний диагноз Г. б. н. и оценка тяжести заболевания должны быть проведены сразу после рождения ребенка. Наличие резус-отрицательной крови у матери и резус-положительной крови у новорожденного (при групповой несовместимости — наличие 0(I) группы у матери и А(II) или B(III) — у ребенка) и наличие резус-антител в сыворотке крови матери указывают на возможность развития Г. б. н. Для выяснения тяжести заболевания необходимо определить титр резус-антител (при высоком титре — начиная с 1 : 16 и выше — чаще имеют место тяжелые формы заболевания ребенка). При групповой несовместимости следует учитывать наличие высокого титра иммунных а- и (3-агглютининов (см. Группы крови). Как правило, в случае тяжелого течения диагноз не вызывает затруднений даже при отсутствии анамнестических данных: околоплодные воды и родовая смазка окрашены в желтый или зеленый цвет, ребенок отечный, желтушный или бледный, увеличены печень и селезенка. В неясных случаях имеет значение клин, анализ крови новорожденного, особенно пуповинной, т. к. изменения со стороны крови при Г. б. н. выявляются значительно раньше, чем другие клин, признаки заболевания. Диагностическое значение имеет снижение гемоглобина ниже 16,6 г%, наличие в крови нормобластов и эритробластов (больше чем 10 на 100 лейкоцитов), содержание билирубина в пуповинной крови выше 3 мг% по Ван-ден-Бергу, положительная проба Кумбса (см. Кумбса реакция) при резус-конфликте (при конфликте по системе AB0 — проба Кумбса отрицательная).
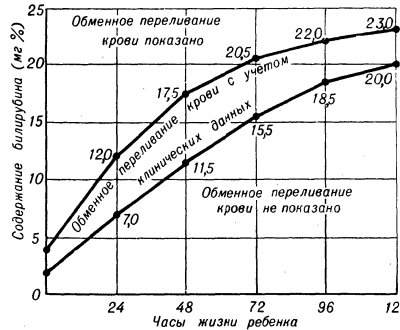
Рис. 2. Таблица Полачека для определения показаний к обменному переливанию крови в соответствии с динамикой билирубина у детей в первые дни жизни при гемолитической болезни новорожденных. При содержании билирубина выше верхней кривой показано обменное переливание крови, нише нижней кривой — обменное переливание крови не показано. При содержании билирубина, соответствующем промежутку между верхней и нижней кривыми, обменное переливание крови производится в зависимости от клинических данных.
Трудно бывает поставить диагноз, если Г. б. н. вызвана другими антигенами. В таких случаях проводят исследования сыворотки крови на наличие антител и определение их титра. Ранняя диагностика Г. б. н. имеет значение для срочного проведения заменного переливания крови. Если же сразу при рождении сложно решить вопрос о тяжести Г. б. н., то можно провести оценку по таблице Полачека (К. Polacek) (рис. 2) или вычислить почасовой прирост билирубина по формуле В. А. Таболина:
Bt = (Bn2 – Bn1) / (n2-n1) мг%,
где: Bt — почасовой прирост билирубина; Bn1 — уровень билирубина при первом определении; Bn2 — уровень билирубина при втором определении; n1 — возраст ребенка в часах при первом определении билирубина; n2 — возраст ребенка в часах при втором определении билирубина.
Дифференциальный диагноз: надо исключить затянувшуюся физиологическую желтуху новорожденных (см. Желтуха, у детей), транзиторную негемолитическую гипербилирубинемию (см.), наследственные гемолитические анемии — сфероцитарную Минковского — Шоффара и несфероцитарную (см. Гемолитическая анемия, Энзимопеническая анемия), желтухи вследствие дефицита глюкуронилтрансферазы или семейную негемолитическую гипербилирубинемию с ядерной желтухой — так наз. синдром Криглера — Найярра (см. Гепатозы), желтуху и анемию при сепсисе (см.), цитомегалии (см.), токсоплазмозе (см.), врожденном сифилисе (см.) и других инфекционных заболеваниях, анемии при кровотечениях и кровоизлияниях и др.
Как выявляют гемолитическую болезнь
Постановка диагноза включает сбор необходимой информации у родителей ребенка (анамнез), выявление угрожающих факторов беременности (токсикозы, заболевания внутренних органов, патологии плаценты и половых органов), осмотр и оценку клинических симптомов, а также лабораторные и инструментальные обследования.
План диагностики выглядит таким образом:
- Определение группы крови и резус-фактора матери и ребенка.
- Проба Кумбса — выявление противоэритроцитарных антител в крови матери и при рождении — у ребенка.
- Общий и биохимический анализ крови ребенка.
- Динамическое исследование билирубина.
Первое, с чего врачи начинают диагностику — это определение группы крови и резус-фактора беременной, отца и будущего ребенка. У всех женщин с резус-отрицательной кровью не менее 3-х раз исследуют кровь на наличие антирезусных антител, то есть сенсибилизацию. Первый раз делают при постановке на учет в женскую консультацию. Потом желательно сделать на 18-20 неделе беременности. В третьем триместре исследуют каждый месяц.
Если уровень антител высокий, то назначают амниоцентез на 26-28 неделе беременности. Это процедура, при которой с помощью прокола в области матки набирают околоплодные воды для исследования. Тест необходим для определения концентрации билирубина. Это потребуется для оценки тяжести разрушения эритроцитов, которую определяют по специальным таблицам.
Также важным моментом является определение зрелости легких за 2-3 недели до предполагаемых родов. Это связано с тем, что в случае тяжелой формы заболевания или ее прогрессирования ребенок может родиться преждевременно. В случае их незрелости, назначают гормональные препараты.
Важным моментом является диагностирование отечной формы еще внутриутробно. Для этого используется ультразвуковое обследование, при котором можно визуализировать отеки. Также при этом определяют уровень гемоглобина у ребенка с помощью кордоцентеза. Эта процедура основывается на взятии крови из пуповины. В случае низкого уровня гемоглобина (70-100), показано переливание крови.
При рождении ребенка обязательно делается:
- Общий анализ крови, где определяется количество эритроцитов и гемоглобина (для диагностики анемии), тромбоцитов (оценка свертываемости), лейкоцитов и СОЭ (для выявления воспалительного процесса).
- Биохимический анализ крови, в котором определяется концентрация билирубина (оценка интенсивности гемолиза) и белков (диагностика отечной формы и нарушений функции печени).
- Проба Кумбса — определение наличия антител против эритроцитов в крови матери и ребенка.
- Динамическое исследование концентрации билирубина. Это необходимо, чтобы узнать прогрессирует ли гемолитическая болезнь.
После регулярно делается анализ уровня сахара (около 4 раз в первые 3-4 дня), билирубина (около 2-3 раз в сутки до момента начала снижения), гемоглобина (за показаниями), печеночных ферментов (для оценки состояния печени) и другие исследования в зависимости от клинической картины.
Впоследствии ставится диагноз заболевания, если обнаружили большинство признаков гемолитической болезни плода (анемия, высокий билирубин в околоплодных водах и крови, антитела против эритроцитов, отрицательный резус у матери и положительный — у ребенка).
Диагноз — гемолитическая болезнь новорожденного ставится при выявлении тех же симптомов, только при рождении. После определяется степень тяжести заболевания:
- Легкое течение сопровождается умеренно выраженной симптоматикой (анемии или желтухи) и изменениями в лабораторных анализах (более 140 гемоглобин и менее 60 билирубин в пуповинной крови).
- При среднем течении обязательно будут признаки желтухи и риски возникновения билирубиновой энцефалопатии (недоношенность, недостаточность кислорода, одновременное развитие инфекции, низкая температура тела и уровень сахара у ребенка). Уровень гемоглобина в переделе 100-140, а билирубин до 85.
- О тяжелом течении свидетельствуют симптомы билирубиновой интоксикации внутренних органов (вялость, слабость рефлексов, монотонный крик при рождении, отеки всего тела, нарушение дыхания и сердечно-сосудистой системы). Уровень гемоглобина менее 100, а билирубина — более 85.
После назначается лечение гемолитической болезни с учетом клинической картины и степени тяжести.
Симптомы. Течение. Клиническая картина гемолитической болезни новорожденных.
Клинически различают три формы гемолитической болезни новорожденных: отечную, желтушную и анемичную.
Отечная форма является наиболее тяжелой. Для нее хахарактерны выраженные отеки с накоплением жидкости в полостях (плевральной, брюшной), бледность кожных покровов и слизистых оболочек, значительное увеличение размеров печени и селезенки. У некоторых новорожденных наблюдаются небольшие кровоподтеки и петехии.
Большие изменения наблюдаются в составе периферической крови. У таких больных количество гемоглобина снижено до 30-60 г/л, число эритроцитов часто не превышает 1×1012/л, выражены анизоцитоз, пойкилоцитоз, полихромазия, нормо- и эритробластоз; общее число лейкоцитов увеличено, отмечается нейтрофилез с резким сдвигом влево. Анемия у таких детей бывает настолько выраженной, что в сочетании с гипопротеинемией и повреждением стенки капилляров приводит к развитию сердечной недостаточности, которая и считается основной причиной смерти до рождения ребенка или вскоре после него.
Желтушная форма является самой частой клинической формой гемолитической болезни новорожденных. Первым симптомом заболевания является желтуха, возникающая на 1-2-й день жизни. Интенсивность и оттенок желтухи постепенно меняются: вначале апельсиновый, потом бронзовый, затем лимонный и, наконец, цвет незрелого лимона. Отмечается желтушное прокрашивание слизистых оболочек, склер. Увеличиваются размеры печени и селезенки. Внизу живота наблюдается пастозность тканей. Дети становятся вялыми, адинамичными, плохо сосут, у них снижаются рефлексы новорожденных.
При исследовании периферической крови выявляются анемия разной степени выраженности, псевдолейкоцитоз, который возникает за счет увеличения молодых ядросодержащих клеток красного ряда, воспринимающихся в камере Горяева как лейкоциты. Значительно увеличивается количество рети- кулоцитов.
Для желтушной формы гемолитической болезни новорожденных характерным является повышение уровня непрямого билирубина в крови. Уже в пуповинной крови его уровень может быть выше 60 мкмоль/л, а в дальнейшем он достигает 265-342 мкмоль/л и более. Четкой связи между степенью желтушности кожи, тяжестью анемии и выраженностью гипер- билирубинемии обычно не бывает, но считается, что желтуш- ность ладоней свидетельствует об уровне билирубина 257 мкмоль/л и выше.
Тяжелыми осложнениями желтушной формы гемолитической болезни новорожденных являются поражение нервной системы и развитие ядерной желтухи. При возникновении этих осложнений у ребенка вначале появляются нарастающая вялость, снижение мышечного тонуса, отсутствие или угнетение рефлекса Моро, срыгивания, рвота, патологическое зевание. Затем появляются классические признаки ядерной желтухи: мышечная гипертония, ригидность затылочных мышц, вынужденное положение тела с опистотонусом, негнущимися конечностями, сжатыми в кулак кистями, резкий «мозговой» крик, гиперстезия, выбухание родничка, подергивание мышц лица, судороги, симптом «заходящего солнца», нистагм, симптом Грефе; периодически возникает апноэ.
Другим сравнительно частым осложнением является синдром сгущения желчи. Его признаками являются обесцвеченный стул, насыщенный цвет мочи, увеличение печени. При исследовании крови обнаруживают повышение уровня прямого билирубина.
Анемическая форма наблюдается у 10-15% больных гемолитической болезнью новорожденных. Ранними и постоянными симптомами ее следует считать общую выраженную вялость и бледность кожных покровов и слизистых оболочек. Бледность отчетливо выявляется к 5-8-му дню после рождения, так как в первое время она маскируется небольшой желтухой. Наблюдается увеличение размеров печени и селезенки.
В периферической крови при этой форме содержание гемоглобина снижено до 60-100 г/л, количество эритроцитов находится в пределах 2,5×1012/л-3,5×1012/л, наблюдается нормобластоз, ретикулоцитоз. Уровень билирубина нормальный или умеренно повышенный.
Диагноз гемолитической болезни новорожденных основывается на данных анамнеза (сенсибилизация матери за счет предшествующих гемотрансфузий; рождение детей в данной семье с желтухой, смерть их в периоде новорожденности; указания матери на бывшие у нее ранее поздние выкидыши, мертворождения), на оценке клинических симптомов и на данных лабораторных исследований. Последние в диагностике заболевания имеют ведущее значение.