Лечение геморрагического васкулита
Геморрагический васкулит лечит врач-ревматолог.
Немедикаментозное лечение
Рекомендации
- Режим: умеренно ограничивается двигательная активность, исключаются психоэмоциональные нагрузки.
- Питание: рекомендована гипоаллергенная диета с повышенным содержанием кальция и витамина D.
- ЛФК: целесообразны легкие физические нагрузки в соответствии с индивидуальными возможностями больного.
Противопоказания
- вакцинация;
- введение гамма-глобулина;
- пребывание на солнце;
- смена климата;
- переохлаждение (в том числе купание в водоемах);
- физические и психические травмы;
- контакты с домашними животными;
- лечение иммуномодуляторами.
Медикаментозная терапия
Характер терапии различается в зависимости от
- фазы болезни
- дебют,
- рецидив,
- период ремиссии;
- клинической формы
- простая (кожная),
- смешанная,
- с поражением почек;
- степени тяжести клинических проявлений:
- легкая (удовлетворительное самочувствие, необильные высыпания, возможны боли в суставах),
- среднетяжелая (множественные высыпания, боли в суставах или артрит, периодические боли в животе, следы крови или белка в моче),
- тяжелая (сливные высыпания, элементы некроза, рецидивирующие ангионевротические отеки, упорные боли в животе, желудочно-кишечное кровотечение, кровь в моче, нефротический синдром, острая почечная недостаточность);
- характера течения болезни
- острое (до 2 месяцев),
- затяжное (до 6 месяцев),
- хроническое (рецидивирующее или развитие нефрита Шенлейна – Геноха).
Клинические рекомендации Минздрава РФ рекомендуют использовать антикоагулянты при всех формах заболевания. Курантил (дипиридамол, персантин), гепарин.
Дозу антикоагулянтов подбирают индивидуально, ориентируясь на положительную клиническую динамику симптомов (стабилизация кожных высыпаний, исчезновение болей в животе, уменьшение степени выделения крови с мочой), а также на лабораторные параметры (удлинение времени свертывания крови или активированного времени рекальцификации в 2-3 раза по сравнению с исходным, перевод положительных паракоагуляционных тестов в отрицательные).
Глюкокортикостероиды эффективны при тяжелом течении заболевания. Лечение глюкокортикостероидами необходимо проводить на фоне антикоагулянтно-антиагрегантной терапии. При среднетяжелом и легком течении их использование не оправдано.
Длительность лечения геморрагического васкулита зависит от клинической формы и степени тяжести: 2-3 месяца – при легком течении; 4-6 месяцев – при среднетяжелом; до 12 месяцев – при тяжелом рецидивирующем течении и нефрите Шенлейна – Геноха; при хроническом течении проводят лечение повторными курсами в течение 3-6 месяцев.
Трансфузионная терапия: проводится у детей с тяжелым течением геморрагического васкулита на протяжении 5-15 дней в острый период заболевания, когда максимально выражены клинические проявления. В состав трансфузионной терапии входят: низкомолекулярные плазмозаменяющие растворы (реополиглюкин, реоглюман, реомакродекс), глюкозо-новокаиновая смесь (5% раствор глюкозы и 0,25% раствор новокаина в соотношении 2:1 или 3:1), спазмолитики – эуфиллин, но-шпа; ингибиторы протеолитических ферментов. Введение препаратов осуществляют капельно.
Плазмаферез направлен на удаление из циркуляции токсинов, бактерий, воспалительных субстанций, антител, иммунных комплексов, криоглобулинов и показан при тяжелом течении геморрагического васкулита, непрерывном или волнообразном рецидивировании симптомов. Плазмаферез способствует нормализации свойств крови, снимает спазм сосудов, улучшает микроциркуляцию, повышает функциональную активность иммунокомпетентных клеток, повышает чувствительность больных к препаратам.
Энтеросорбенты необходимы больным с отягощенным аллергологическим анамнезом, при наличии болей в животе, в случаях, когда пищевые агенты являлись провоцирующим фактором заболевания. Энтеросорбенты связывают в просвете кишечника токсины и биологически активные вещества, тем самым препятствуя их проникновению в системный кровоток. С этой целью назначают полифепан, смекту, энтеросорб, активированный уголь 3-4 раза в сутки на протяжении 5-10 дней.
Мембраностабилизаторы назначают повторными курсами при поражении почек или рецидивирующем течении кожного синдрома. Препараты этой группы способствуют уменьшению проницаемости сосудистой стенки, улучшают трофические процессы, обладают иммуномодулирующим действием. Наиболее широко используют ретинол, токоферол (витамин Е), рутин, димефосфон в течение 1 месяца.
Диагностика Системных васкулитов у детей:
Васкулиты отличают по особенным клиническим признакам. Показатели, полученные в ходе лабораторных исследований, показывают воспалительные явления. Потому для диагностики чаще всего применяют УЗИ и допплерографию, а также РВГ, РЭГ, МРТ, КТ, диагностическую биопсию и аортографию.
Инструментальные исследования показывают уровень и характер поражения сосудов, их деформацию. Они позволяют выявить нарушение кровообращения внутри органов и вне их. И показывают дополнительную тень в глазной орбите при гранулематозе Вегенера.
Если нужно морфологическое подтверждение, делают биопсию до проведения базисной терапии.
Какие органы поражает чаще всего
Чаще всего, признаки заболевания проявляются на таких участках тела:
- внутренняя часть губ;
- внутренняя часть щёк;
- мягкое нёбо (в этом месте недуга проявляется небольшим внутренним кровоизлиянием, можно заметить пятна красного или тёмно-бордового цвета).
На каждом из вышеуказанных участков может возникнуть небольшое кровотечение. Данная проблема относится к классу патологий иммунной системы. И под число пациентов жалующихся на геморрагический васкулит как правило попадают представители сильного пола. Но и представительницы прекрасного пола поддаются этой болезни, но очень редко.
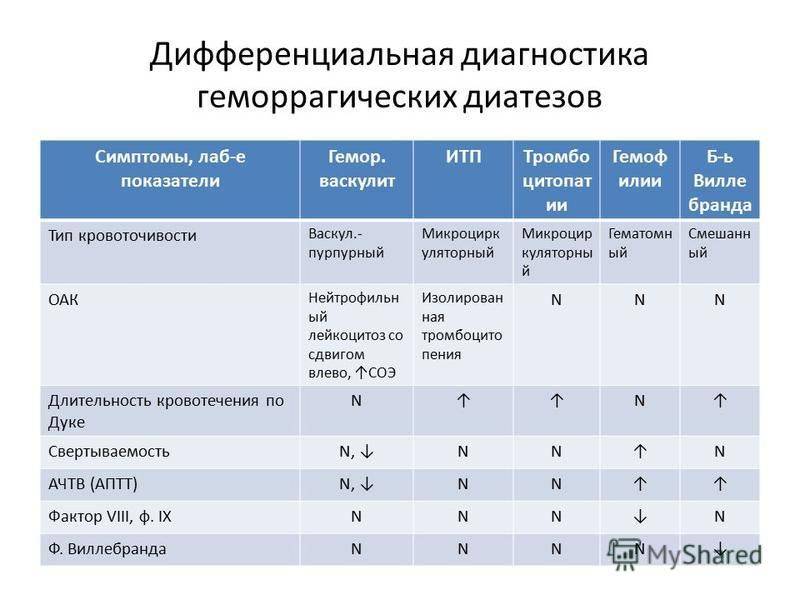
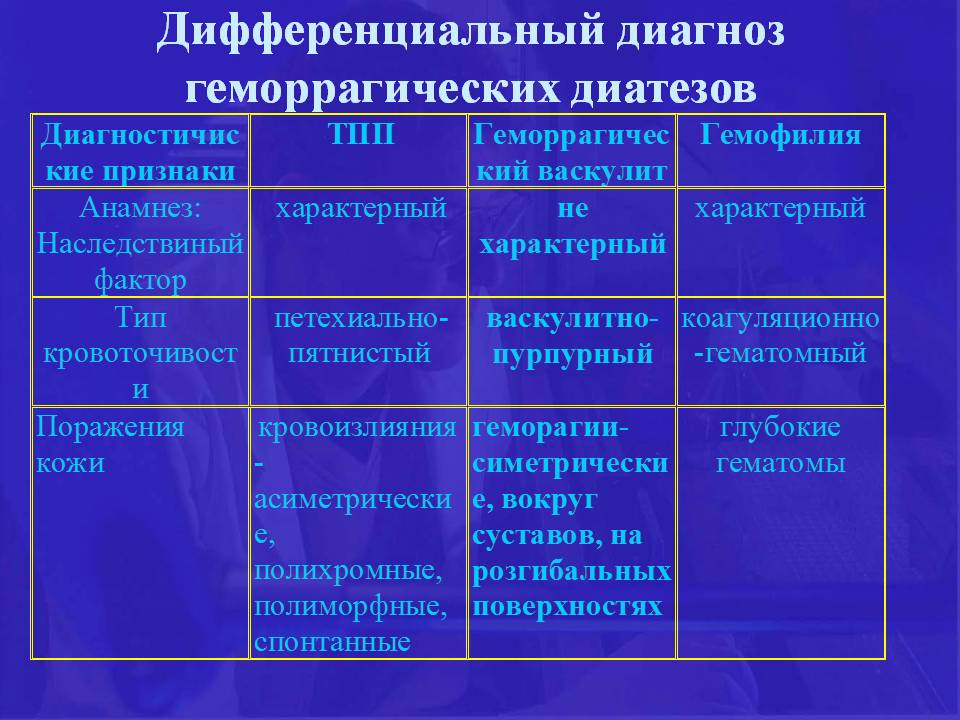
Симптомы геморрагического васкулита
Синдромы геморрагического васкулита у детей
- кожный
- суставной
- абдоминальный
- почечный
- злокачественный с молниеносным течением
Все перечисленные синдромы геморрагического васкулита в разной степени выраженности могут комбинироваться друг с другом.
При геморрагическом васкулите в процесс могут быть вовлечены сосуды любой области, в том числе легких, мозга и его оболочек.
Кожный синдром у детей встречается наиболее часто и характеризуется появлением на конечностях, ягодицах, реже на туловище папулезно-геморрагической сыпи иногда с уртикарными элементами. Сыпь симметрична. В тяжелых случаях сыпь осложняется центральными некрозами и покрывается корочками.
Характерно то, что она оставляет после себя длительно сохраняющуюся пигментацию.
Суставной синдром при геморрагическом васкулите появляется часто вместе с кожным или спустя несколько часов, или дней. В крупных суставах отмечается боль разной интенсивности. Через несколько дней боль исчезает, при новой волне высыпаний суставной синдром может рецидивировать. Редко суставной синдром у детей характеризуется стойкостью. Чаще артрит при геморрагическом васкулите проходит довольно быстро и не оставляет деформаций.
Абдоминальный синдром очень часто наблюдается в детском возрасте, а именно у 2/3 детей больных геморрагическим васкулитом. Часто абдоминальный синдром предшествует кожным изменениям, что особенно затрудняет правильную диагностику. Основной признак — сильная боль в животе, характер — схваткообразный или постоянный, иногда достигает большой интенсивности.
Абдоминальный синдром при геморрагическом васкулите у детей обусловлен кровоизлияниями в стенку кишечника, кровоподтеками (гемморагиями) в субсерозный слой и в брыжейку. Эти кровоизлияния могут сочетаться с геморрагическим пропитыванием кишечной стенки и слизистой оболочки, кровотечением из последней паренхиматозного характера и из участков некроза, появлением кровавой рвоты, мелены (кровавого кала).
При обильных кровотечениях у детей развивается коллапс (потеря сознания) и острая постгеморрагическая анемия. У большей части больных абдоминальный синдром проходит в течение нескольких дней
Чаще всего абдоминальный синдром при геморрагическом васкулите симулирует острую кишечную непроходимость, аппендицит, перекрут кисты яичника, прободение язвы кишечника, поэтому очень важно проводить дифференциальную диагностику с перечисленными заболеваниями
Следует также помнить, что и сам гемморрагический васкулит может стать причиной развития всех перечисленных хирургических заболеваний органов брюшной полости. Так немало случаев развития инвагинации или непроходимости кишки в связи с некрозом кишки или её перфорацией.
Трудности дифференциальной диагностики геморрагического васкулита у детей в подобной ситуации объясняют тот факт, что часть больных подвергается необоснованным хирургическим вмешательствам, поэтому важен тщательный осмотр ребенка на наличие сыпи, опрос на наличие суставной боли, выяснение данных анамнеза, исследование анализов мочи, так как нередко встречается почечный синдром, который нередко протекает по типу острого или хронического гломерулонефрита.
Геморрагический васкулит значительно реже выявляется сосудистым поражением легких, которое иногда дает стремительное легочное кровотечение. Также васкулит у детей может проявится церебральной формой с головной болью, менингиальными симптомами.
Важное значение для оценки тяжести заболевания геморрагическим васкулитом у детей имеет количественное определение содержания фактора Виллебранда в плазме, содержания циркулирующих иммунных комплексов, гиперфибриногенемия, повышенное содержание в плазме альфа-2- и гамма-глобулинов, а также альфа-1-кислого гликопротеина отражают остроту и тяжесть болезни. Также необходимо определение в сыворотке криоглобулинов, антитромбина III, степени гепаринорезистентности плазмы, что имеет значение для подбора необходимой дозы гепарина
Кровь в моче может появляться не только при заболеваниях почек и мочевыводящих путей, но и при различных формах васкулитов, когда сосуды на способны удерживать кровь в своем русле.
Лечение геморрагического васкулита у детей
Лечение васкулита проводится в больнице.
Важную роль играют режим и диета.
При абдоминальной и суставной формах рекомендуется ограничение двигательной активности, при почечной форме рекомендован постельный режим.
Необходима диета с исключением всех продуктов, когда-либо вызывавших аллергию у ребенка.
Если развилась абдоминальная форма заболевания, рекомендуется диета с обязательной термической обработкой продуктов, большинство продуктов рекомендовано протирать до пюре, порции рекомендованы небольшие, перерывы между едой около 3 часов.
Также необходимо соблюдать питьевой режим. При почечном синдроме диета должна исключать соль, творог, мясо.
Основными препаратами при лечении васкулита являются:
- антиагреганты — ацетилсалициловая кислота, «Курантил»;
- антикоагулянты — гепарин;
- при тяжелом течении заболевания или при абдоминальном синдроме возможно назначение глюкокортикоидов (таких, как преднизолон);
- при развитии гломерулонефрита рекомендовано назначение цитостатиков;
- для уменьшения проницаемости сосудов используют препараты кальция;
- также в лечебных целях проводится плазмоферез.
Терапия подбирается и назначается врачами в соответствии с тяжестью и формой заболевания. Помимо врача-педиатра, лечением и консультированием таких детей занимаются хирург, нефролог и врач-ревматолог.
Лечебная тактика
Терапия зависит от тяжести течения и формы заболевания. Базисное лечение направлено, согласно клиническим рекомендациям, на укрепление стенок сосудов, восстановление нормальной микроциркуляции, предупреждение тромбозов, угнетение аутоиммунного воспаления в тканях. Симптоматические средства устраняют клинические проявления болезни: боли, отеки, высокое артериальное давление, признаки интоксикации организма.
В острый период прописывают постельный режим, диетическое питание, эмоциональный покой. Пациента госпитализируют в стационар для постоянного врачебного наблюдения и контрольного диагностического обследования. Длительность терапии в случае острой и подострой форме составляет 2 месяца, рецидивирующей ― 6 месяцев, хронической ― до 12 месяцев.
Перечень препаратов для любой формы
Базисная терапия направлена на устранение нарушений в микроциркуляторном русле. Назначают дезагреганты, которые препятствуют формированию тромбов (Курантил, Пентоксифиллин, Трентал). Для предупреждения повышенной свертываемости крови применяют активаторы фибринолиза (Никотиновую кислоту). С целью улучшения перфузии в тканях рекомендуют антикоагулянты (Гепарин, Фраксипарин). Интоксикацию уменьшают посредством трансфузионной терапии. Внутривенно капельно вводят Реоглюман, Реополиглюкин, физиологический раствор.
При поражении кожи
С целью устранения аутоиммунного воспаления в капиллярах кожи назначают глюкокортикоиды (Преднизолон, Метилпреднизолон). При неэффективности или противопоказаниях к стероидным гормонам в лечение включают цитостатики (Азатиоприн, Циклофосфан) в минимально эффективных дозировках. Для снижения воспалительной реакции кожи и нормализации работы иммунитета применяют Сульфасалазин или Колхицин.
При воспалении суставов
Воспаление, отечность и болезненность сочленений устраняют назначением НПВС (Ортофен, Диклофенак, Мовалис). При неэффективности нестероидных средств и интенсивном болевом синдроме применяют глюкокортикоиды. Редко в терапию включают цитостатики. В течение острой фазы васкулита рекомендуют покой в пораженных суставах. Для местного лечения рекомендуют мази с НПВС (Диклак гель, Вольтарен эмульгель, Бутадион).
При абдоминальной форме
Для восстановления работы желудочно-кишечного тракта назначают пищеварительные ферменты (Фестал, Панзинорм, Мезим). Повышенное газообразование в кишечнике устраняют приемом энтеросорбентов (Энтеросгель, Полисорб, Смекта). Эти лекарственные вещества связывают токсины в кишечнике, выводят их из организма, что улучшает общее состояние. С целью уменьшение болевого синдрома применяют спазмолитики (Но-шпа, Эуфиллин). Появление анемии вследствие кровотечений требует назначения препаратов железа.
При развитии хирургических осложнений проводят экстренное оперативное вмешательство. Рекомендуют переливание донорской крови, плазмозамещающих жидкостей, Реополиглюкина.
При поражении почек
Назначают высокие дозы глюкокортикоидов и/или цитостатиков. Проводят переливание свежезамороженной плазмы и дезинтоксикационных растворов (Гемодез, физиологический раствор). С целью снижения артериального давления рекомендуют ингибиторы АПФ (Эналаприл, Капотен, Лизиноприл) и антагонистов ангиотензина 2 (Амлодипин, Лозартан, Валсартан).
Развитие острой или хронической почечной недостаточности требует проведения гемосорбции (очищение крови от токсинов). В случае тяжелого нарушения функции органа пациента переводят на гемодиализ. Трансплантация донорской почек ― единственный шанс на полноценную жизнь.
Как протекает геморрагический васкулит у детей
С первых часов, как заболел малыш геморрагическим васкулитом в организме увеличивается капиллярная проницаемость. Также возникает сильная транссудация плазмы крови. Ярко проявляется недуг из-за высыпаний, которые располагаются почти по сему телу.
Чтобы определить какая именно патология у мальчика или девочки, врачи опираются на такие факторы:
- длительность кровотечения;
- размер сгустков в крови;
- скорость сворачиваемости крови;
- уровень тромбоцитов в крови.
Почему происходят изменения в сосудах? Потому что в организм проникают токсические элементы, они способствуют полному разрушению вен и артерий или их стенок. Довольно часто изменение структуры сосудистой системы возникает из-за туберкулёзной инфекции.
В первые дни недомоганий может повышаться температура тела (сбивать её очень проблематично), суставы начинают плохо работать, возникает боль, дискомфорт. Также появляется сыпь по всему телу в виде красных или бордовых пятен.
Симптомы
Существует несколько синдромов, которые в совокупности являются главными признаками васкулита:
- злокачественный с молниеносным течением;
- почечный;
- кожный;
- абдоминальный;
- суставный;
- почечный.
Каждый из симптомов выражается в организме каждого человека по-разному. Для детей чаще всего характерное заболевание является с кожным синдромом. Как и где он проявляется? В первую очередь высыпает ручки, ножки и попа. Редко проявляются красные пятна на животе.
Сыпь появляется в хаотичном порядке. В местах, где появлялась сыпь, со временем образуются корочки, они отпадают довольно быстро и легко. На их местах образуются пигментные пятна, которые излечить практически не возможно.
Суставный синдром при геморрагическом васкулите проявляется чаще всего одновременно с кожными симптомами. Иногда бывает, что он отстаёт от кожного на 1 – 3 часа или 1 – 3 дня. Главным признаком суставного синдрома появление боли в больших суставах. Спустя 3– 5 дней она проходит. Если на теле появляются новые высыпания, данный синдром начинает проявляться снова. В большинстве случаев суставный синдром не оставляет после себя последствий и исчезает довольно быстро.
Следующий – абдоминальный синдром. Он также часто проявляется во время (а если быть более точными то перед ним) геморрагического васкулита у маленьких детей. Специалисты определяют, что возникает именно это синдром благодаря следующим характерным признакам: сильные боли в области живота, повышение температуры, тем самым они усложняют поставить точный диагноз заболевания.
Он могут быть двух видов:
- постоянный;
- периодический (протекает в виде схваток).
Во время этого синдрома, в кишечнике часто возникает кровотечение. Как следствие может быть вызвана рвота с кровью, а так же может быть кровавый кал.
Последствием сильного и длительного внутреннего кровотечения у детей может стать острая постгеморрагическая анемия или даже потеря сознания. У большинства детей, которые болели или болеют этим заболеванием, и если патология сопровождается абдоминальным синдромом, стоит успокоить родителей, что он проходит быстро.
Но за время, проведённое в организме, он может спровоцировать воспаление аппендицита, прободную язву кишечника, острую кишечную непроходимость или даже перекрут кисты на яичниках. В этом случаи за помощью необходимо обращаться в специализированные учреждения, где высококвалифицированные врачи смогут оказать нужную помощь.
Очень редко данный недуг может проникнуть в лёгкие и разрушить сосудистые оболочки. В этом случаи возможно обильное кровотечение в лёгких. Если заболевание проходит в церебральной форме, главными симптомами будут головные боли, повышенная температура тела. В некоторых из видов патологии у маленьких мальчиков и девочек во время мочеиспускания выделятся кровь. Это плохой признак. Как только заметили, сразу берите своё чадо и отправляйтесь в больницу.
Клиническая картина
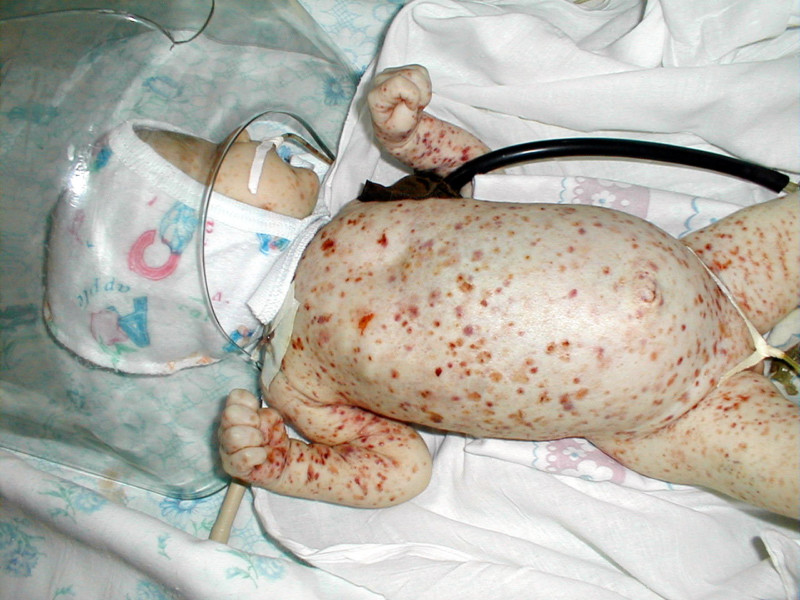
Основными симптомами геморрагического васкулита у детей считается появление сыпи в виде крапивницы – характеризуется формированием многочисленных мелких кровоизлияний после щипание кожи, болевые ощущения в животе и повышение температуры тела.
Выделяют несколько стадий заболевания:
- Кожная или простая. На начальном этапе элементы сыпи проявляются небольших размеров и располагаются далеко друг от друга, однако с течением времени они увеличиваются, превращаясь в пузырьки, и сливаются между собой. Любимыми участками локализации считаются верхние, нижние конечности и ягодицы. Сыпь может появляться даже на мягком небе и слизистой ротовой полости.Основной отличительной чертой элементов сыпи является симметричность их расположения. В тяжелых и осложненных случаях наблюдается появление зон отмирания клеток кожи и формирование корочек. После прохождения курса лечения на пораженных участках остается пигментация, для исчезновения которой нужно много времени.
- Суставная. Встречается редко, чаще наблюдается ее сочетание с простой формой. Характеризуется заболевание появлением нестерпимой боли в крупных суставах, время от времени она исчезает, а также их отечностью. У пациентов детского возраста суставной синдром не оставляет после себя отрицательных последствий.
- Абдоминальная. Основными симптомами являются болевые ощущения в животе, сопровождающиеся чувством тошноты и рвотой. В тяжелых случаях может наблюдаться развитие желудочного кровотечения. Боль может самостоятельно проходить и через несколько часов появляться снова.
- Диагностировать данную форму заболевания трудно, так как подобные клинические проявления характерны для аппендицита, кишечной непроходимости, перфорации язвы. У детей эта форма считается первым сигналом формирования геморрагического васкулита.
- Почечная. Зона поражения – почки. Основным симптомом заболевания считается мутная моча с осадком и примесями крови. Встречается заболевание редко, приводит к развитию тяжелых осложнений.
- Злокачественная. Данный вид заболевания характеризуется очень быстрым течением, развитие симптомов молниеносное.
При поражении сосудов головного мозга и его оболочек появляется головная боль, судорожные припадки, онемение конечностей, повышение температуры тела.
Если воспалительный процесс поражает органы зрения, наблюдаются кровоизлияния в склеры.
Принципы лечения геморрагического васкулита у детей:
- Строгое ограничение двигательного режима, особенно если в клинической картине преобладает кожный, суставной или абдоминальный синдромы.
- Диетотерапия, исключающая из рациона продукты, на которые в прошлом была аллергия, и продукты, которые заведомо могут вызывать аллергию (облигатные аллергены).
- Детям с васкулитом Шенляйна-Геноха следует воздержаться от проведения вакцинаций и аллергических проб препаратами, которые содержать бактериальные частицы (проба Манту).
Необходимым есть санация хронических очагов инфекции – борьба с хроническими процессами в носоглотке, миндалинах, ротовой полости, хроническими процессами в носоглотке, миндалинах, ротовой полости, желудочно-кишечном тракте.
- При протекании васкулита с преимущественным поражением кожных покровов рекомендуется приём сульфаниламидных препаратов и препаратов, подавляющих деление клеток (колхицин). Длительность их приёма ограничена побочными эффектами, и если не наблюдается вовлечение в патологический процесс внутренних органов, то проводится терапия короткими курсами.
- Курсовое назначение кортикостероидов рекомендуется проводить при массивном поражении желудочно-кишечного тракта с возникновением осложнений в виде желудочных кровотечения и наличия интенсивной боли в эпигастральной области. Гормональная терапия назначается сначала в виде внутривенно-капельного введения с последующим переходом на таблетированную форму. Отменяют гормоны постепенным снижением дозы.
Если в течении геморрагического васкулита преобладает тяжёлое поражение почек, то назначают высокие дозы глюкокортикостероидов и цитостатиков. Также назначают очищение крови проведением плазмофареза. Обязательным есть введение внутривенно иммуноглобулина, дозы которого должны соответствовать тяжести заболевания. При улучшении состояния кратность и дозирование постепенно снижают.
- Обязательным есть введение внутривенно иммуноглобулина, дозы которого должны соответствовать тяжести заболевания. Введение иммуноглобулина при тяжёлом поражении почек продлевают до шести месяцев с кратностью одно введение в месяц.
- Независимо от формы васкулита обязательным есть назначение антиагрегантов (препаратов, препятствующих склеивание тромбоцитов).
- Неотъемлемым этапом в лечении васкулита с поражением суставов есть назначение нестероидных противовоспалительных препаратов, снимающих отёк и воспаление с суставов, и купирующих болевой синдром.
- При наличии склонности к аллергическим реакциям актуальным будет назначение противоаллергических препаратов и энтеросорбентов.
- Назначение витаминов группы С, Р, Е поможет повысить иммунитет и укрепить сосудистую стенку.
Лечение молниеносной формы геморрагического васкулита проводят в условиях реанимации, так как данный патологический процесс угрожает жизни ребёнка.
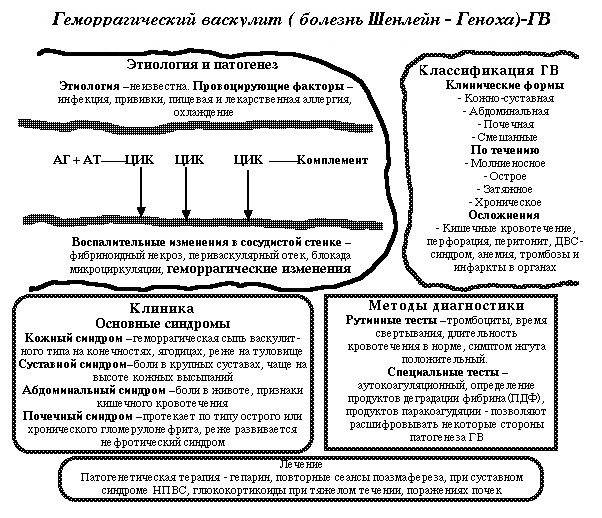
Лечение Геморрагического васкулита (болезни Шенлейна – Геноха):
В остром периоде болезни необходим постельный режим, рекомендуется избегать охлаждении. Диета с исключением сенсибилизирующих продуктов (кофе, шоколад, цитрусовые, какао, земляника, клубника). Избегать назначения антибиотиков, сульфаниламидов, витаминов, в том числе аскорбиновой кислоты и рутина, антигистаминных препаратов.
При абдоминальном синдроме назначают кортикостероиды внутривенно в виде 6метилпреднизолона по 80-100 мг/сут и более капельно или преднизолон по 150-300 мг/сут и более также капельно.
При развитии гломерулонефрита рекомендуется сочетанная терапия преднизолоном в средних дозах (до 30 мг) и цитостати ками в общепринятых дозах – по 1 -2 мг/кг до достижения клинического эффекта. В этих случаях рекомендуются инъекции ге парина и дезагреганты (трентал, курантил).
Применение при ГВ гепаринотерапии обосновано нарушениями коагуляции, особенно при остром течении болезни. Однако эффективность гепаринотерапии тесно связана с индивидуальным подбором дозы препарата, равномерностью его действия в течение всех суток лечения, правильным лабораторным контролем за гипокоагуляционным эффектом и при необходимости с дополнительным введением антитромбина III.
Гепарин назначают в начальной дозе 300-400 ЕД/(кг сут). Для равномерности действия лучше вводить его в равных дозах через каждые 6 ч под кожу живота, проверяя свертываемость крови перед каждым очередным введением препарата. Если начальная доза гепарина недостаточна, то ее увеличивают по 100 ЕД/(кг сут), достигая в отдельных случаях суточной дозы 800 ЕД/(кг. сут), т. е. 40000 ЕД/сут. При неэффективности комплексной терапии, включая гепаринотерапию, как и вообще при ДВСсиндроме, ежедневно в течение 3-4 дней струйно вливают свежезамороженную плазму по 300-400 мл. Полезно также одновременно с гепарином вводить внутривенно капельно никотиновую кислоту в максимально переносимых дозах, которая способствует деблокированию микроциркуляции путем активации фиб ринолиза.
При хроническом течении ГВ по типу ортостатической пурпуры показаны аминохинолиновые препараты (делагил, плаквенил). У ряда этих больных, а также у больных гломерулонефритом можно рекомендовать климатотерапию в сухом, нежарком климате (юг Украины, Северный Кавказ, Южный берег Крыма).
Профилактика состоит в лечении очагов инфекции, предупреждении влияния лекарственных и вакцинальных реакций и других сенсибилизирующих факторов.