Источники
- Trevisan M., Tamaro G., Conversano E., Cozzi G., Dall’Amico R., Barbi E. Newborn With a Swelling Cherry Eye. // Ann Emerg Med – 2019 – Vol74 – N3 – p.453-456; PMID:31445546
- Lee MJ., Park J., Kim N., Choung HK., Khwarg SI. Conservative management of congenital dacryocystocele: resolution and complications. // Can J Ophthalmol – 2019 – Vol54 – N4 – p.421-425; PMID:31358138
- Constante AR., Rebelo F., Bicho A., Fortunato F. Bilateral Lacrimal Sac Swelling in a Newborn. // Neoreviews – 2019 – Vol20 – N4 – p.e242-e244; PMID:31261067
- Zhao NW., Chan DK. Awake bedside nasal endoscopy for primary management of neonatal dacryocystoceles with intranasal cysts. // Int J Pediatr Otorhinolaryngol – 2019 – Vol123 – NNULL – p.93-96; PMID:31085463
- Sarbajna T., Takahashi Y., Paula Valencia MR., Ana-Magadia MG., Ishikawa E., Kakizaki H. Dacryoendoscopy-assisted nasal endoscopic marsupialization for congenital dacryocystocele. // Int J Pediatr Otorhinolaryngol – 2018 – Vol115 – NNULL – p.54-57; PMID:30368393
- Hoffmann J., Lipsett S. Acute Dacryocystitis. // N Engl J Med – 2018 – Vol379 – N5 – p.474; PMID:30067930
- Bakker AM., Hartwig NG., Kamerbeek A. . // Ned Tijdschr Geneeskd – 2018 – Vol162 – NNULL – p.; PMID:30040289
- Chung SY., Rafailov L., Turbin RE., Langer PD. The microbiologic profile of dacryocystitis. // Orbit – 2019 – Vol38 – N1 – p.72-78; PMID:29750587
- Schaudig U., Keserü M. . // Klin Monbl Augenheilkd – 2018 – Vol235 – N1 – p.34-38; PMID:29373869
- Nguyen DT., Racy E., Bremond Gignac D., Fayet B. Sacculo-cutaneous fistula after an infected dacryocystocele: treatment by nasal marsupialization and laisser faire, a case report. // J Fr Ophtalmol – 2018 – Vol41 – N1 – p.e27-e29; PMID:29305169
Способы борьбы с недугом
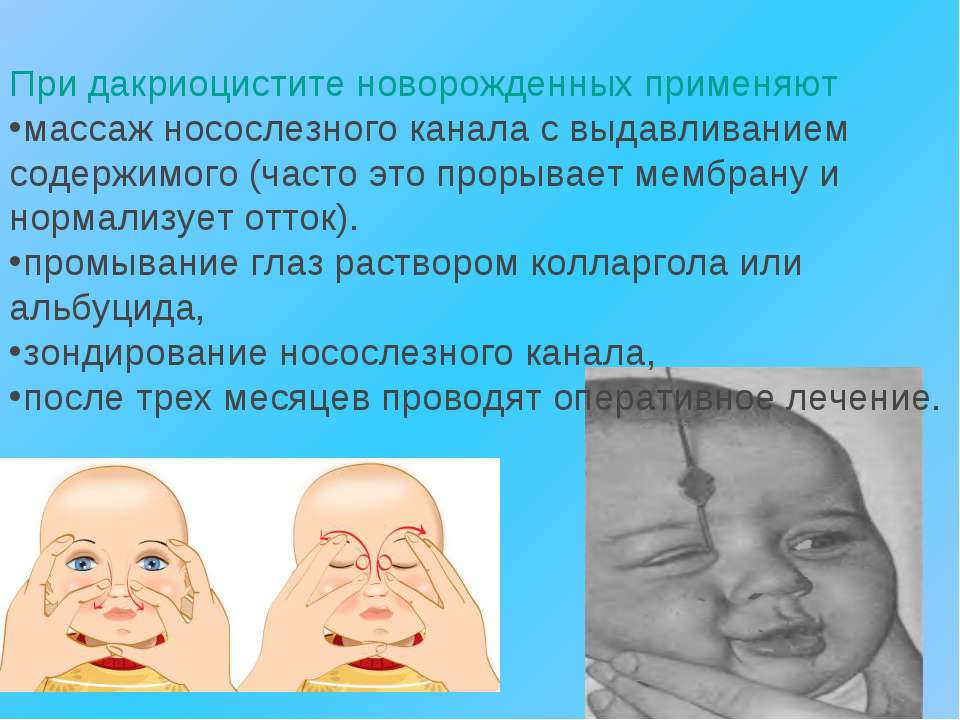
Дакриоцистит без труда поддается лечению при любом возрасте малышей при своевременном обращении к офтальмологу. На первоначальном этапе терапия осуществляется консервативными методами в виде глазных капель, физиопроцедур и специально разработанного массажа, о котором мы поговорим чуть ниже.
Если же заболевание имеет запущенный характер и сопровождается осложнениями, без хирургического вмешательства не обойтись. Зачастую для пробивания пробки используется процедура зондирования. Если данная терапия не принесла положительного эффекта, потребуются более серьезные оперативные методы лечения.
Консервативные методы лечения дакриоцистита предусматривают щадящие средства в виде глазных капель, профилактического массажа и физиотерапии. План терапии назначается офтальмологом, поскольку самолечение может привести к развитию флегмоны слезного мешка, что неизбежно повлечет хирургическое вмешательство.
Глазные капли антибактериального эффекта прописываются малышу для снятия воспаления и ускорения процесса излечения. Они помогают бороться с возникшей инфекцией. Малышам назначают следующие препараты:
- Вигамокс;
- Гентамицин;
- Левомецитин.
Важно производить закапывание глазок младенца чистыми руками, предварительно обработанными Хлоргексидином

Процедура повторяется 2-4 раза за день. При тяжелой симптоматике заболевания врачом могут быть прописаны антибиотики для внутреннего введения.
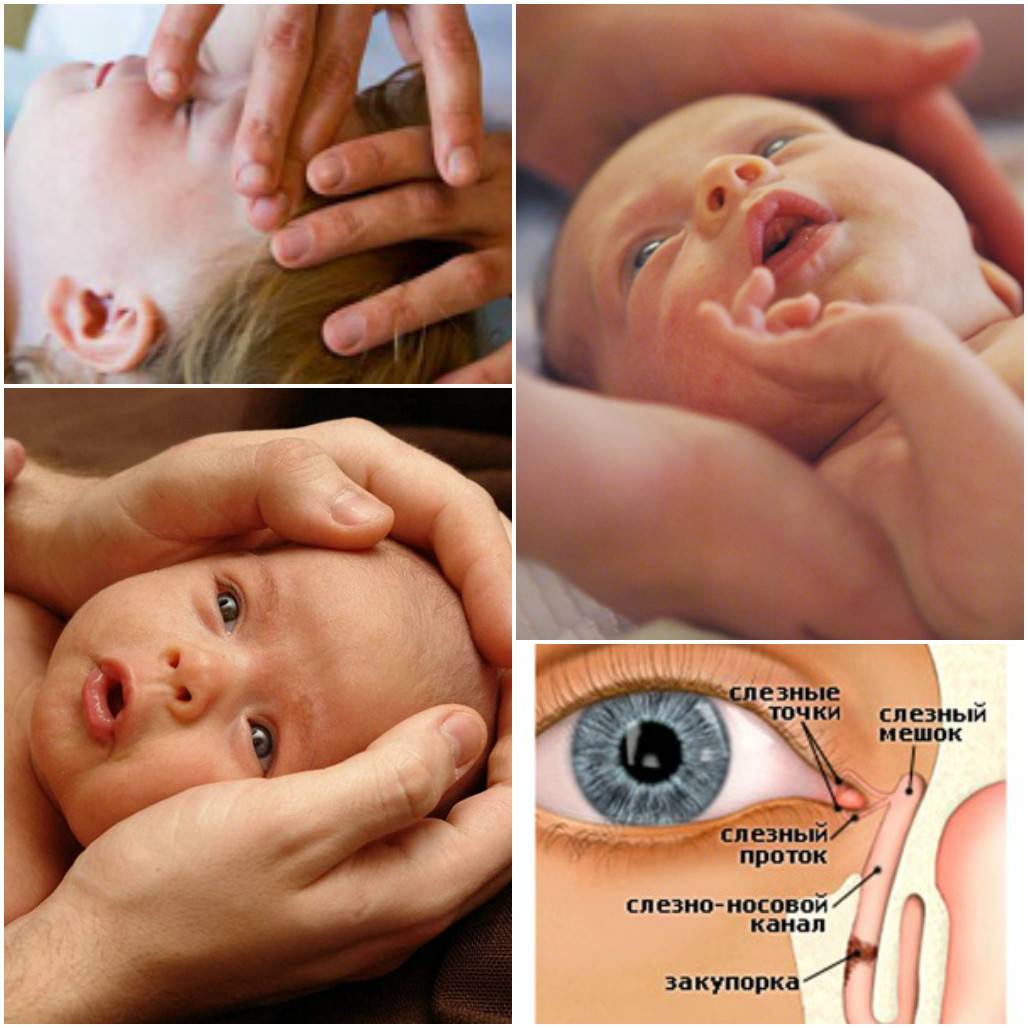
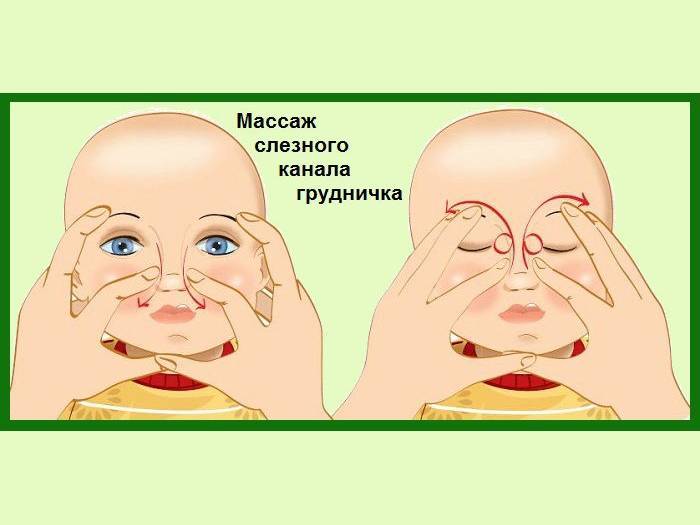
Массажная техника
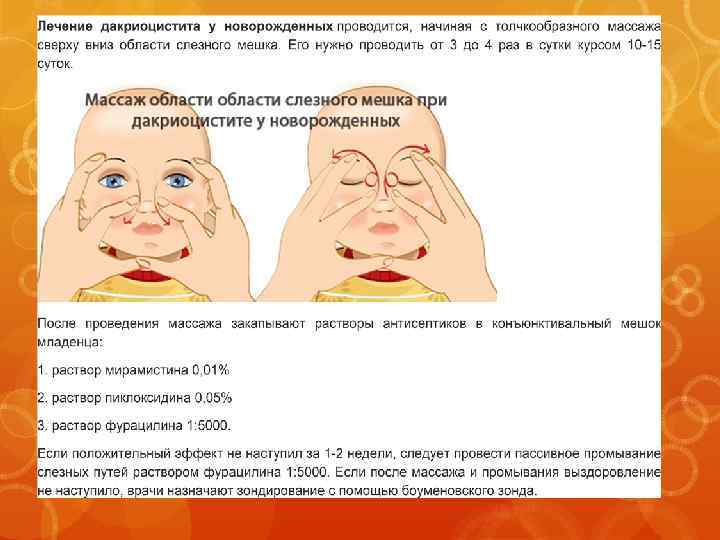
Правильно выполненный массаж слезного канала может пробить пробку. В 30-40% случаев данная методика позволяет избавить младенца от дакриоцистита не прибегая к оперативному вмешательству. Технику процедуры матери объясняет врач офтальмолог, поскольку самостоятельность в данном вопросе может спровоцировать осложнение недуга.
Первоначально следует тщательно вымыть и обработать руки Мирамистином или раствором Хлоргиксидина. Очи малыша необходимо предварительно протереть раствором Фурацилина, удалив излишки слизи и гноя. Следите за силой нажатия на пазухи ребенка. Поскольку кости малыша еще не полностью окрепли, есть вероятность повредить хрящевые ткани.
Лучший эффект достигается при проведении процедуры во время или после плача новорожденного, ввиду того, что естественный процесс способствует самостоятельному разрыву пленки.
Массаж необходимо проводить по следующей технике:
- Положите пальцы рук на переносицу;
- Слегка надавливая на полость постепенно пальпируйте от глаза к началу переносицы по направлению сверху вниз;
- Полученные нагноения удалите ватным тампоном, обработанным раствором Фурацилина.
Подробно о технике массажа в видео.
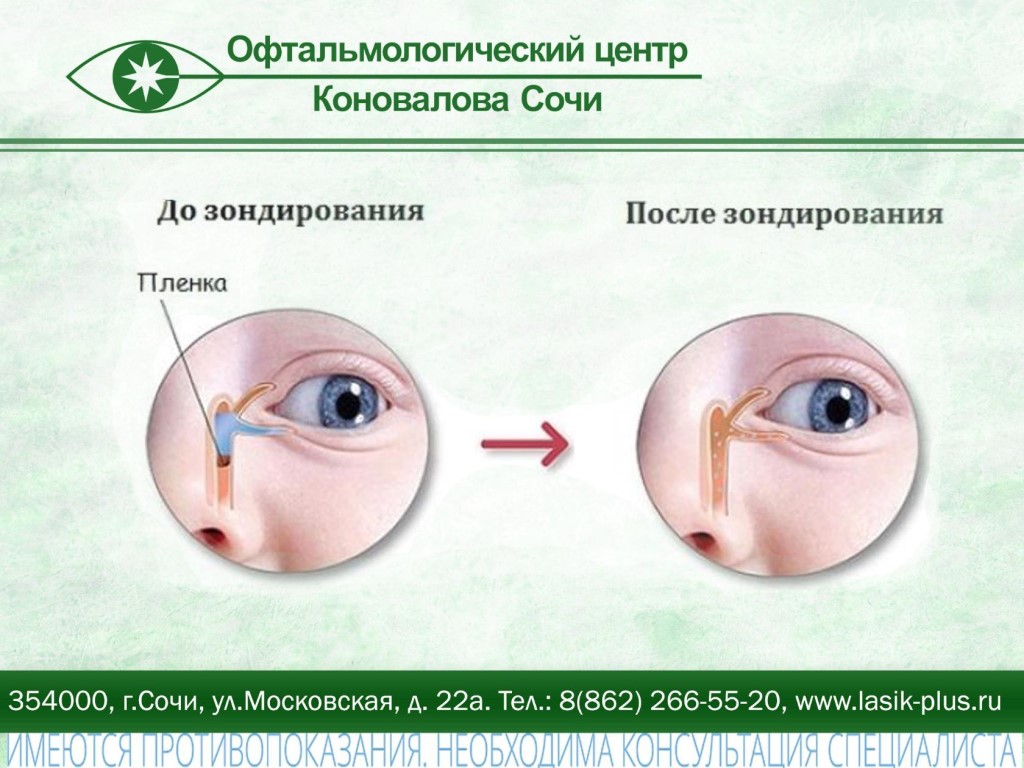
Зондирование
Если консервативные методы лечения не дали положительного эффекта, малышу прописывается процедура зондирования. Операция проводится под местной анестезией и показана младенцам в возрасте от 2 месяцев от роду. Способ предусматривает механический разрыв образовавшейся пробки при помощи специального инструмента (зонда), напоминающего металлическую проволоку.
Зондирование показано в случаях:
- Обильного слезотечения;
- Воспалительного процесса, перерастающего в хроническую форму;
- Отсутствии положительного эффекта после сеансов массажа и глазных капель;
- Аномального развития слезных каналов.
По завершении процедуры малышу назначают промывание носослезного канала на протяжении 1-3 месяцев во избежание рецидива заболевания. Кроме того, офтальмологом выписываются антибактериальные капли, витаминный комплекс и иммуноподдерживающие препараты.
При запущенной стадии заболевания или отсутствии положительного эффекта от вышеуказанных способов избавления от дакриоцистита детям назначают хирургическое вмешательство в виде интубации слезных путей. Оперативный метод получил название дакриоцисториностомии. Процедура рассчитана на восстановительный процесс прохождения жидкости по носослезному каналу.
| Образование абсцесса предполагает вскрытие гнойника хирургическим методом с последующим выписыванием антибиотиков. |
Оперативное хирургическое вмешательство проводится под общим наркозом и требует месячного восстановительного периода. В течение этого времени необходимо беречь малыша от переохлаждения, чрезмерных физических нагрузок и трения глаз руками.
Процесс операции
Дакриоцисториностомия может выполняться как с внешним, так и с эндоскопическим доступом.
Внешний имеет следующие недостатки:
- длительный период заживления;
- дискомфорт для пациента;
- возможность образования шрамов.
На фоне вышесказанного врачи медицинского центра «Мед-Союз» выполняют менее инвазивную и более эффективную операцию — эндоназальную микроэндоскопическую дакриоцисториностомию. Она является более комфортной для пациента, позволяет практически полностью исключить рецидив и образование косметических дефектов (шрамов). Такую операцию офтальмолог выполняет в паре с оториноларингологом.
На первом этапе под видеоконтролем с применением современной видеоэндоскопической системы и хирургического лазера через ноздрю формируется костное окно размером 1-1,5 см с последующим введением зонда, который помогает определить слезный мешок и выполнить резекцию его передней стенки. Затем, при помощи раствора врач проверяет новообразованный канал на проходимость. После оперативного вмешательства и при соответсвующих показаниях в слезном мешке может остаться мягкий катетер, который будет извлечен через 14-21 день.
Процедура зачастую мгновенно приносит облегчение пациенту и отлично переносится.
Симптомы
Хронический дакриоцистит
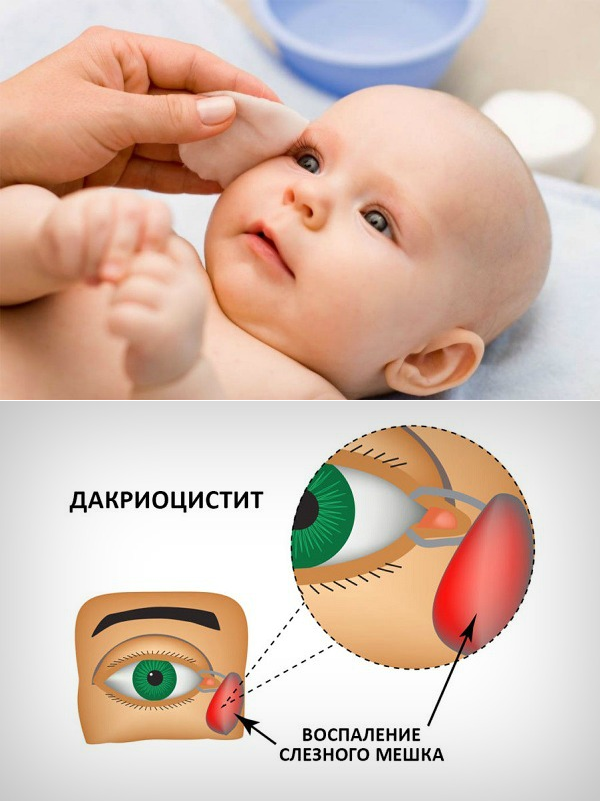
проявляется упорным слезотечением, припухлостью в области слезного мешка. При надавливании на область слезного мешка из слезных точек выделяется слизисто-гнойная или гнойная жидкость. При длительном существовании хронического дакриоцистита может наступить сильное растяжение (эктазия) слезного мешка; в этих случаях кожа над слезным мешком истончена и последний просвечивает через нее синеватым цветом.
При остром дакриоцистите наблюдается болезненная припухлость и резкое покраснение кожи в области слезного мешка. Веки отечные, глазная щель сужена или закрыта. Клиническая картина напоминает рожистое воспаление кожи лица, но в отличие от него резкая граница очага воспаления отсутствует. Припухлость в области слезного мешка плотная.Через несколько дней она становится мягче, кожа над ней желтеет, и формируется абсцесс, который может самопроизвольно вскрываться. После этого воспалительные явления стихают.
Диагностика
Распознавание дакриоцистита производится на основании типичной картины заболевания, характерных жалоб, данных наружного осмотра и пальпаторного обследования области слезного мешка. При осмотре пациента с дакриоциститом выявляется слезотечение и припухлость в области газа; при пальпации воспаленного участка определяется болезненность и выделение из слезных точек гнойного секрета.
Исследование проходимости слезных путей при дакриоцистите проводится с помощью цветовой пробы Веста (канальцевой). Для этого в соответствующий носовой ход вводится тампон, а в глаз закапывают раствора колларгола. При проходимых слезных путях в течение 2-х минут на тампоне должны появиться следы красящего вещества. В случае более длительного времени прокрашивания тампона (5-10 мин.) в проходимости слезных путей можно усомниться; если колларгол не выделился в течение 10 мин. проба Веста расценивается как отрицательная, что свидетельствует о непроходимости слезных путей.
Для уточнения уровня и протяженности поражения проводится диагностическое зондирование слезных каналов. Проведение пассивной слезно-носовой пробы при дакриоцистите подтверждает непроходимость слезных путей: в этом случае при попытке промывания слезно-носового канала жидкость в нос не проходит, а струей вытекает через слезные точки.
С целью уточняющей диагностики пациент с дакриоциститом должен быть осмотрен отоларингологом с проведением риноскопии, по показаниям назначаются консультации стоматолога или челюстно-лицевого хирурга.
Лечение
Тактика лечения дакриоцистита зависит от клинических проявлений. Одновременно следует проводить лечение сопутствующей инфекции кожных покровов или иной патологии, которая могла способствовать возникновению заболевания.
Острый дакриоцистит требует госпитализации. Обязательно немедленное назначение эмпирической антибактериальной терапии. Предварительно берутся кровь и отделяемое из слезного мешка на посев. Также необходимо проведение хирургического дренирования гнойных полостей, в частности, рекомендуется провести вскрытие слезного мешка.
Пациенты с хроническим дакриоциститом могут испытывать облегчение от местного лечения стероидами. Данные препараты помогают также в случае, если причиной заболевания является аллергический ринит или легкое воспаление слизистой носослезного канала.
Хронический врожденный дакриоцистит может разрешиться с помощью массажа слезного мешка, теплых компрессов, местных или пероральных антибиотиков.
При безуспешности консервативного лечения проводят зондирование носослезных каналов. В 90% случаев после этого наступает выздоровление, при повторном – в 6% случаев. Необходимо отметить, что в 95% случаев к первому году жизни происходит самопроизвольное восстановление проходимости каналов, в связи с чем проведение вмешательства в более ранние сроки должно быть строго обосновано.
Отсутствие эффекта от зондирования обуславливает необходимость выполнения дакриоцисториностомии (создание альтернативного оттока из слезного мешка в полость носа). Успешность хирургического лечения составляет около 95%. При остром воспалении рекомендовано вначале подавить инфекционный процесс с помощью антибиотиков. Наружную дакриоцисториностомию предпочтительно проводить спустя несколько дней после начала антибактериальной терапии.
В некоторых случаях в лечении дакриоцистита помогают пластика нижней носовой раковины.
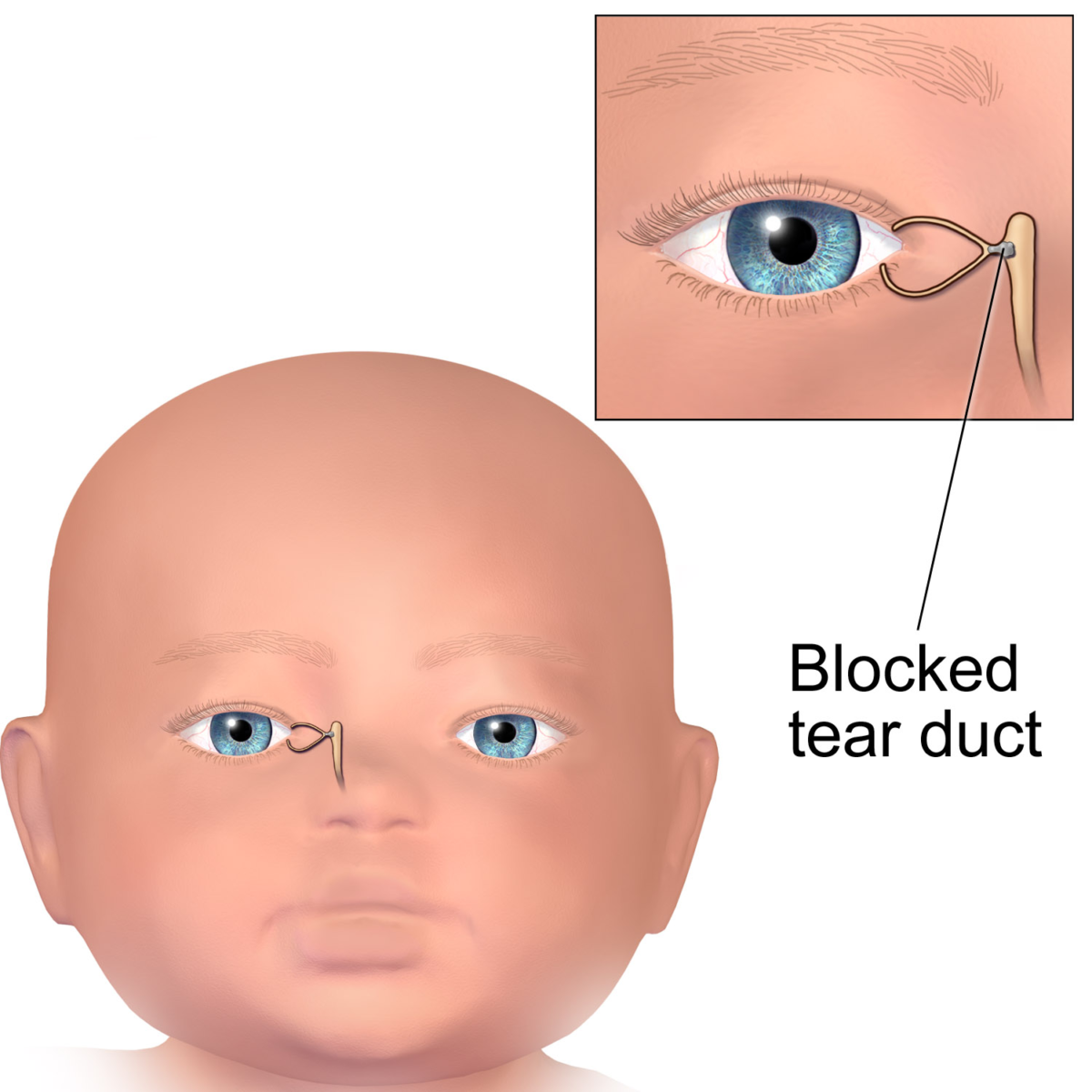
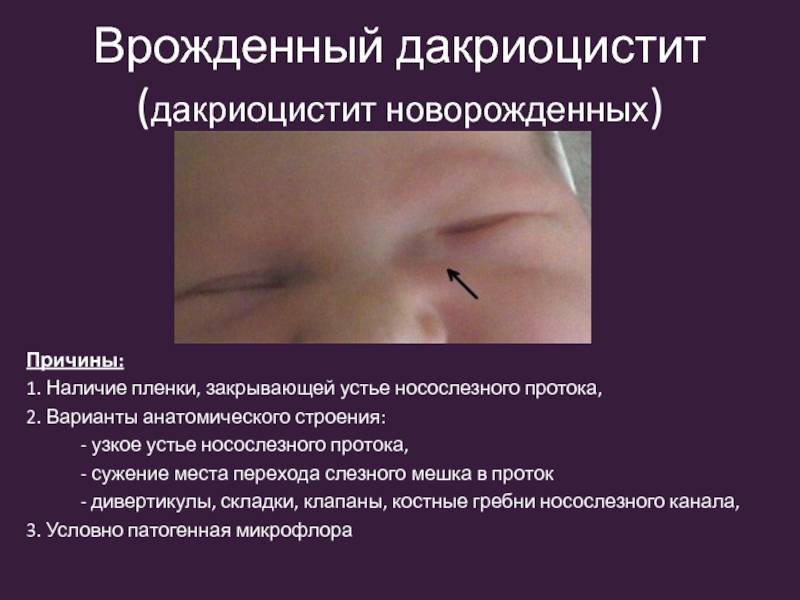
Дакриоцистит глаз у новорожденных
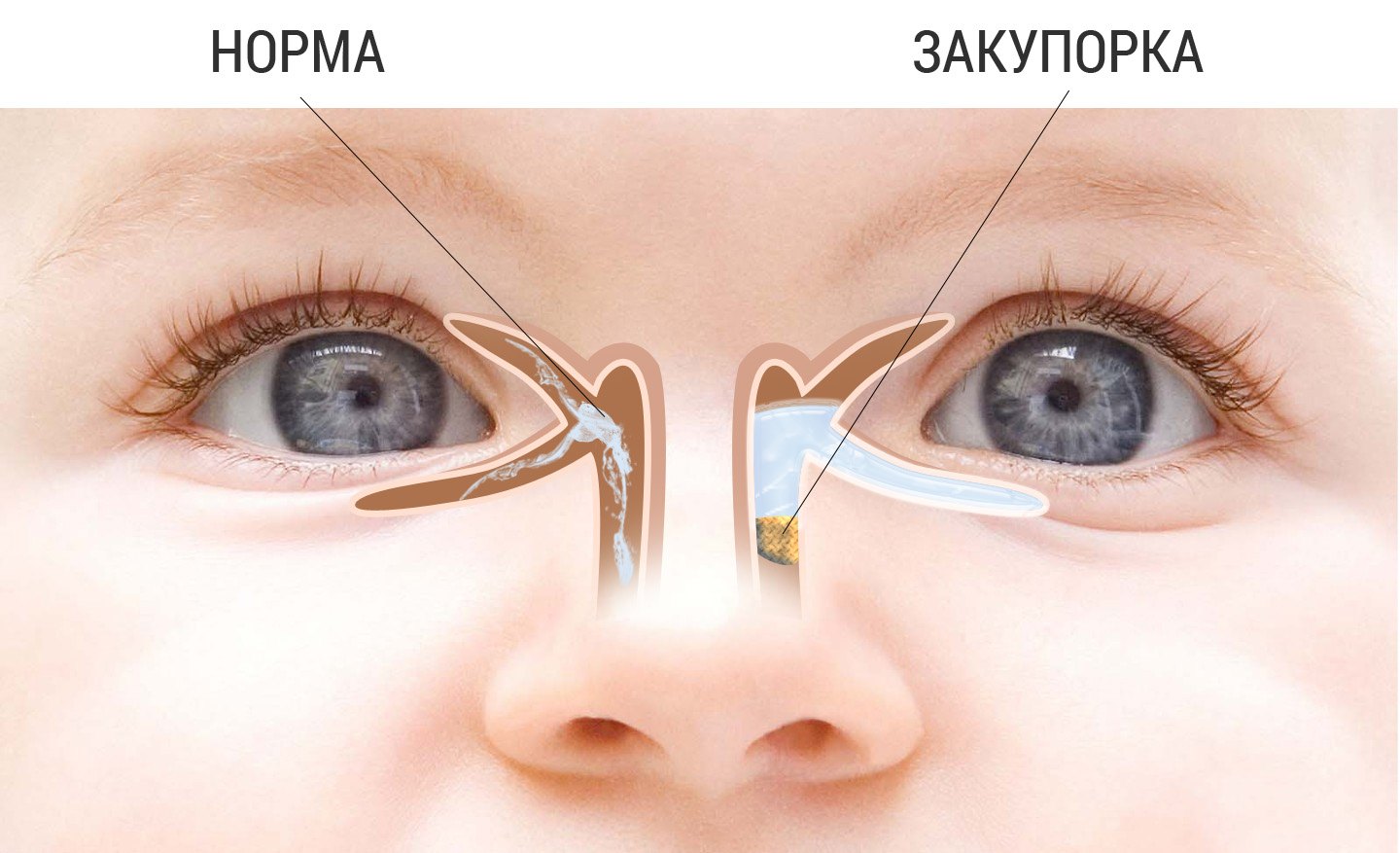
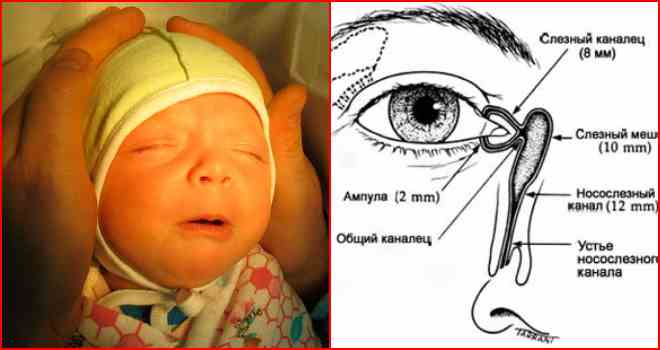
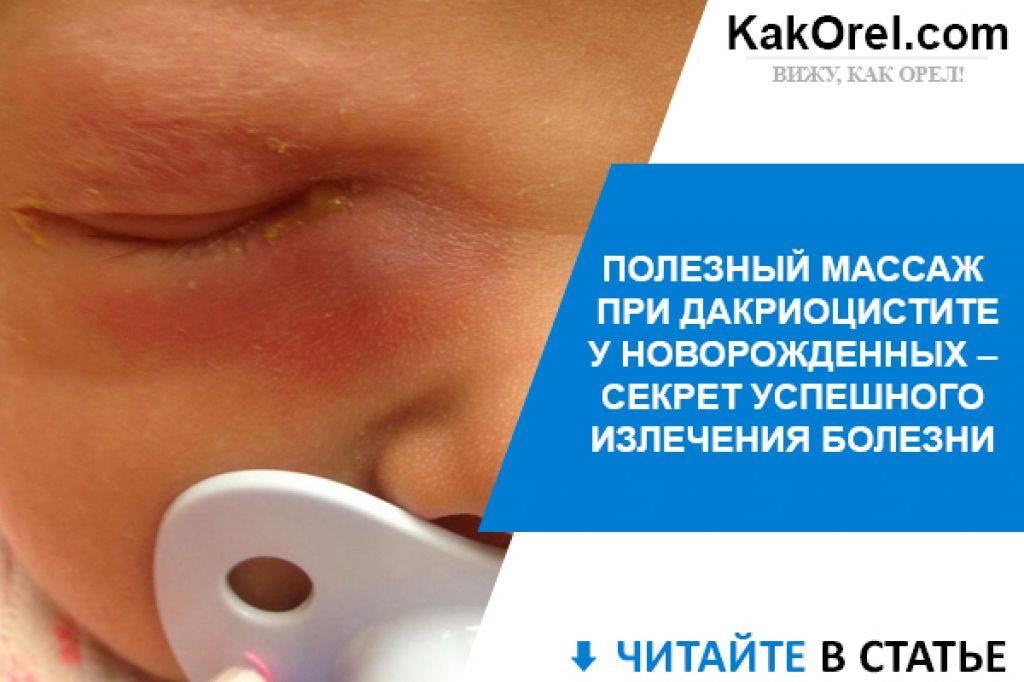
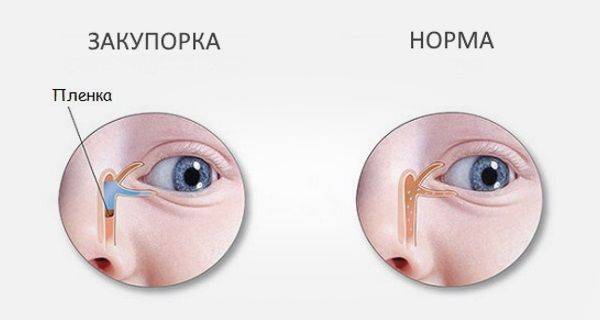
Еще одна распространенная глазная патология в младенческом возрасте — дакриоцистит. Это непроходимость слезного канала, при которой происходит застой в нем слезы. Всего таких канальцев два — со стороны верхнего века и нижнего. 90% слезной жидкости стекает через нижний канал в нос, дополнительно увлажняя его изнутри. Вот почему, когда мы плачем и происходит усиленное слезотечение, возникает насморк. До появления ребенка на свет его слезные каналы имеют тонкую перепонку из эмбриональной ткани. Она защищает зрительные органы от попадания в них околоплодных вод. Обычно эта пленка разрывается после рождения, когда малыш делает первый вдох, а его глазки начинают нормально работать. Однако бывает так, что пленка никак не хочет разрываться, и тогда нормальный отток слезы нарушается, присоединяется инфекция и возникает дакриоцистит — гнойное воспаление слезного мешка. Вот основные проявления этой болезни у новорожденного:
- гнойное отделяемое из глаз малыша на второй неделе жизни;
- покраснение конъюнктивы и кожи у внутреннего уголка глаза;
- болезненная припухлость, отек век;
- слезотечение;
- выделение гноя при надавливании на область слезного мешка;
- склеенные после сна ресницы;
- временный эффект от использования антибиотиков и антисептиков.

Внешне проявления болезни напоминают конъюнктивит глаз, и родители часто практикуют самостоятельное лечение: промывание глаз настоем ромашки или чая, закапывание антибактериальных капель. На некоторое время симптомы исчезают, а затем повторяются вновь. Поскольку основная причина не ликвидирована, слеза продолжает застаиваться, в глазную щель попадают новые бактерии и начинают размножаться.
Каждый раз при появлении у ребенка гнойных выделений из глаз не нужно искать советов в интернете, стоит посетить окулиста для диагностики. Только специалист определит, какая патология вызвала воспаление: конъюнктивит, дакриоцистит или что-то другое. Стандартные схемы терапии воспалительных заболеваний глаз включают промывание органов зрения, введение капель и мазей. Врач также может дополнительно назначить массаж глаз при забитом слезном канале, чтобы эффективнее удалить излишки гноя. Его могут проводить родители самостоятельно в домашних условиях. Массаж — важная процедура на начальном этапе лечения конъюнктивита глаз и дакриоцистита, так как он воздействует на причину и направлен на улучшение проходимости слезных путей.
Симптомы заболевания слезного канала
Среди распространенных симптомов можно выделить следующие:
- застой слез;
- одностороннее, либо двустороннее слезотечение (обычно самый первый признак болезни, может принимать затяжной характер);
- скопление слизи или гноя (если присоединяется инфекция). Вначале отделяемое скапливается только во внутренних уголках глаз, но, по мере развития инфекции, его количество увеличивается и у ребенка начинают слипаться ресницы;
- небольшое покраснение и отечность конъюнктивы внутреннего уголка глаза;
- выделение мутной слезы, что говорит о содержании в ней слизи или гноя.
В любом случае, для постановки точного диагноза ребенка необходимо показать педиатру, отоларингологу и окулисту.
Длительность проведения массажа слезного канала у новорожденных
Массаж слезного канала у новорожденных призван облегчить состояние ребенка и избежать дальнейших осложнений, в результате которых понадобится более жесткое лечение, например, зондирование. Эта процедура выполняется под местной или общей анестезией. Если зондирование провести в нужное время, не затягивая, то боль не будет слишком сильной.
Чтобы массаж слезного канала был действенен, необходимо соблюдать следующие правила:
- длительность должна быть не менее 2-х недель, в среднем по 5 сеансов в сутки. Нельзя делать перерывы и переносить не сделанные в предыдущий день действия на следующий период;
- лучше всего делать массаж, когда ребенок плачет, это повышает давление внутри канальцев и облегчает его открытие;
- обязательно проводится консультация со специалистом, который может посоветовать, как правильно выполнять движения;
- лечение следует начинать как можно раньше. С возрастом пробка становится прочнее и избавится от гноя и слизи станет труднее и это может вызвать у ребенка сильные боли;
- при отсутствии положительного результата через 2 недели, врач после проведения осмотра может назначить процедуру зондирования как последний способ удалить гнойную пробку.
Самолечение, без проведения обследования может повлечь серьезные последствия. Сама процедура не сложная, но нужно делать все правильно, чтобы избежать травм и осложнений.
Причины возникновения непроходимости слезного канала следующие:
- не удаление пленки на слезном канале после рождения;
- дефект строения носовой кости, приводящий к сдавливанию слезоотводящего канала и его закупорке;
- проблемы с открытием отверстия, ввиду его неправильного развития у новорожденного;
- слепое окончание канала, отводящего слезы или его атрезия;
- развитие инфекции внутри слезного мешочка, которая вызвала отек и стала причиной непроходимости канала.
У детей старше полугода причиной нарушения оттока выделений может быть хроническая инфекция в носовой полости и околоносовых пазухах, а также травмы, приведшие к нарушению целостности слёзного канала.
Чтобы диагностировать дакриоцистит или непроходимость слезоотводящего канала, необходимо наблюдать следующие признаки:
- постоянное слезотечение. У больного малыша слезки текут без видимой причины из 1 или сразу 2-х глаз. Такое состояние может быть постоянным или периодическим;
- не просыхание слез. В глазках у малыша постоянно стоят слезы, как будто он вот-вот заплачет;
- выделение слизисто-гнойной жидкости. Вначале они в небольшом количестве скапливаются во внутренней части глаза. Их количество увеличивается после сна или плача малыша. Процесс развивается быстро и вскоре от гноя ребенок не может нормально смотреть, реснички слипаются. Это означает, что в организм попала инфекция;
- возникновение покраснения и отеков глаз, особенно внутренней их части;
- выделяемые слезы имеют вкрапления слизи и гноя.
Присутствие любого из этих признаков говорит о том, что ребенок болен, и его нужно немедленно лечить. После обследования и постановки диагноза, врач назначает лечение, одним из составляющих которого является массаж.
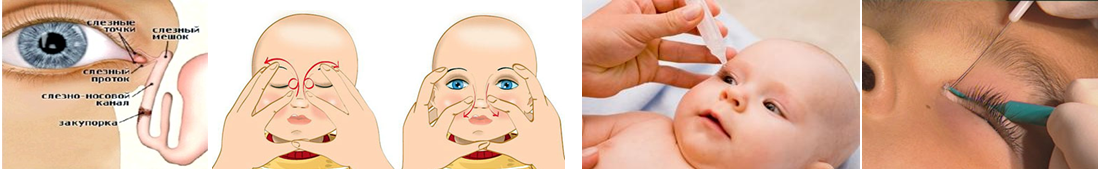
Подготовка и проведение массажа
Вы убедились, что у вашего ребенка действительно дакриоцистит и мембрана препятствует прохождению слезной жидкости по каналам. Необходимо начать подготовку к массажу. Она должна включать следующие действия:
- Проследите, чтоб ваши ногти не навредили ребенку.
- Руки чисто вымойте.
- Проведите тест на аллергическую реакцию малыша к крему, который вы впоследствии примените для массажа.
- Промойте глазик ребенка с помощью дезинфицирующих растворов, например, фурацилина или ромашки, а можно и обыкновенной кипяченой водой. Смесь должен быть слегка подогретым. Промывайте глазик, освобождая его от слизи, проводя с внешней стороны угла к внутреннему ватным тампоном, предварительно смочите его в приготовленном растворе.
- Разогрейте руки до комфортного для ребенка состояния.
- Для каждого глазика подготовьте свой тампон.
- Смажьте палец, которым станете проводить массаж теплым кремом.
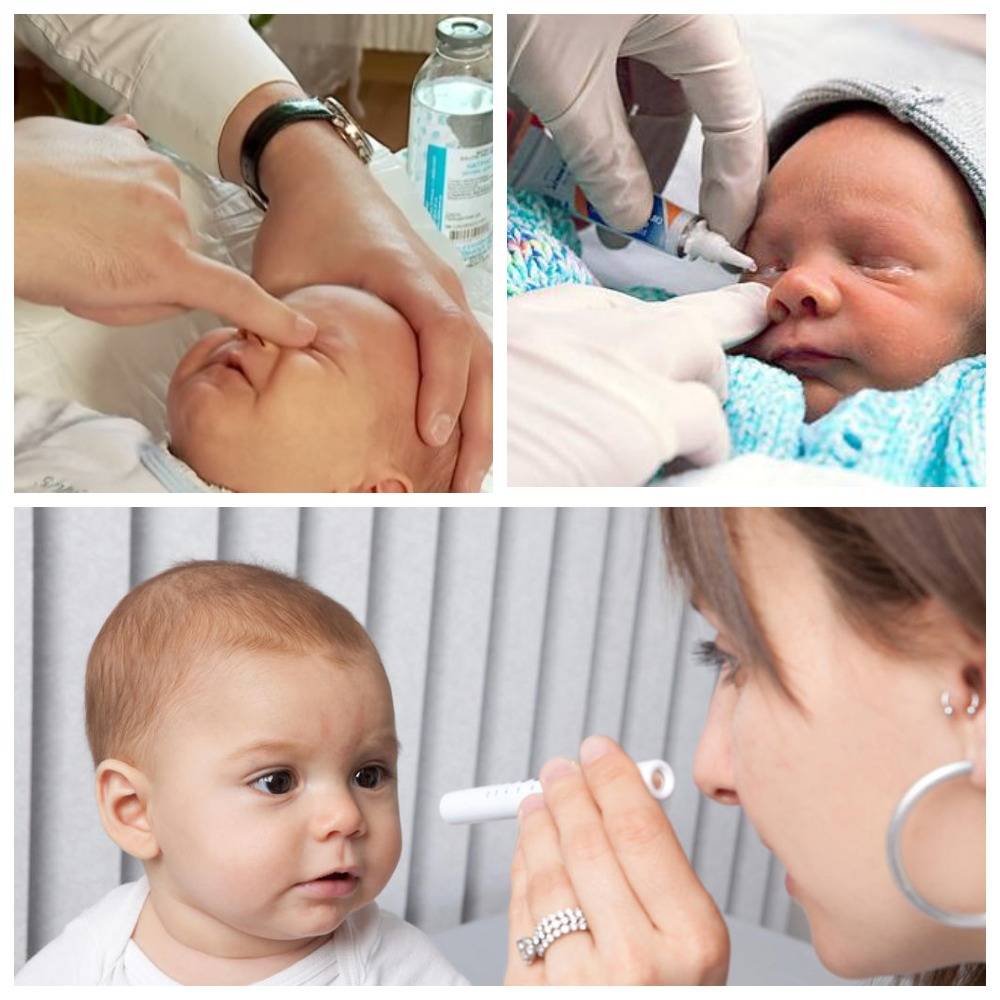
В случае если густого состава нет, то процедуру промывания можно заменить закапыванием. Для этого поверните ребенка набок и капните промывающий или дезинфицирующий состав на область внешнего уголка. Смесь промоет слизистую оболочку, стекая к внутренней части глаза.
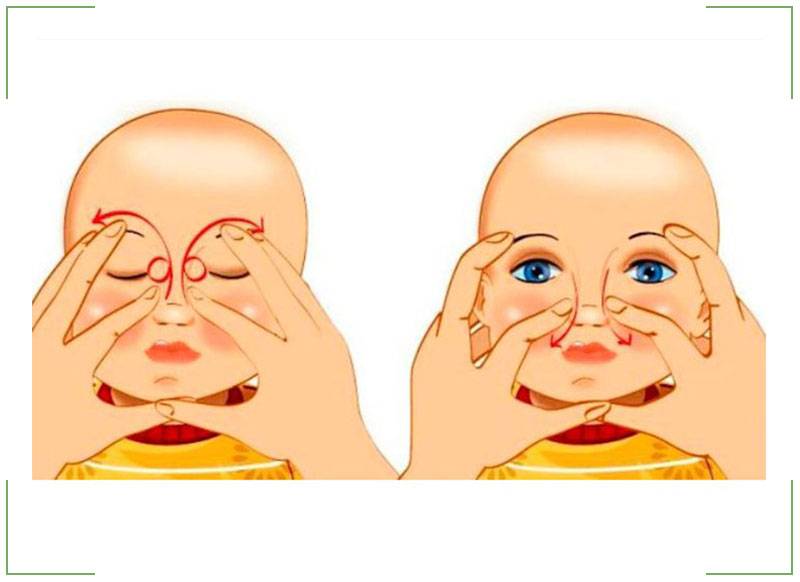
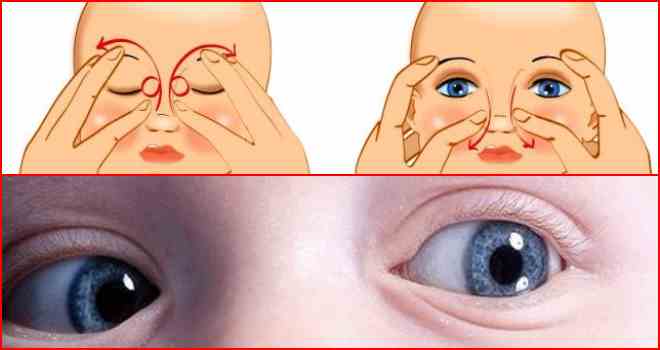
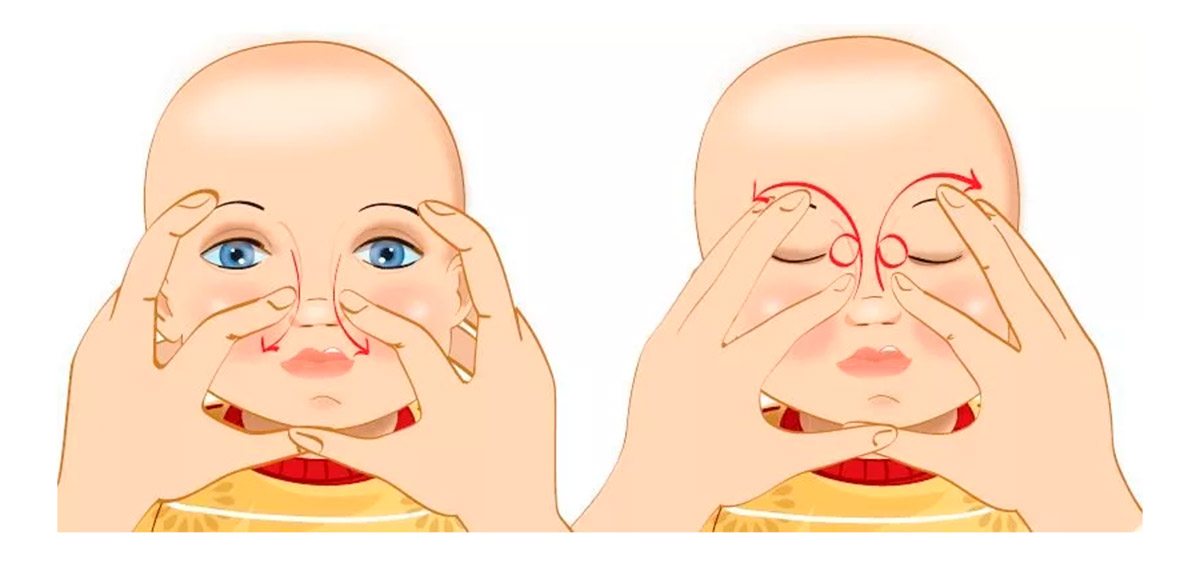
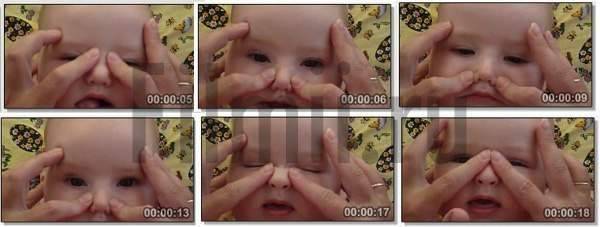
Техника массажа
Перед его выполнением желательно посмотреть видео.
А затем приступаем к следующим процедурам:
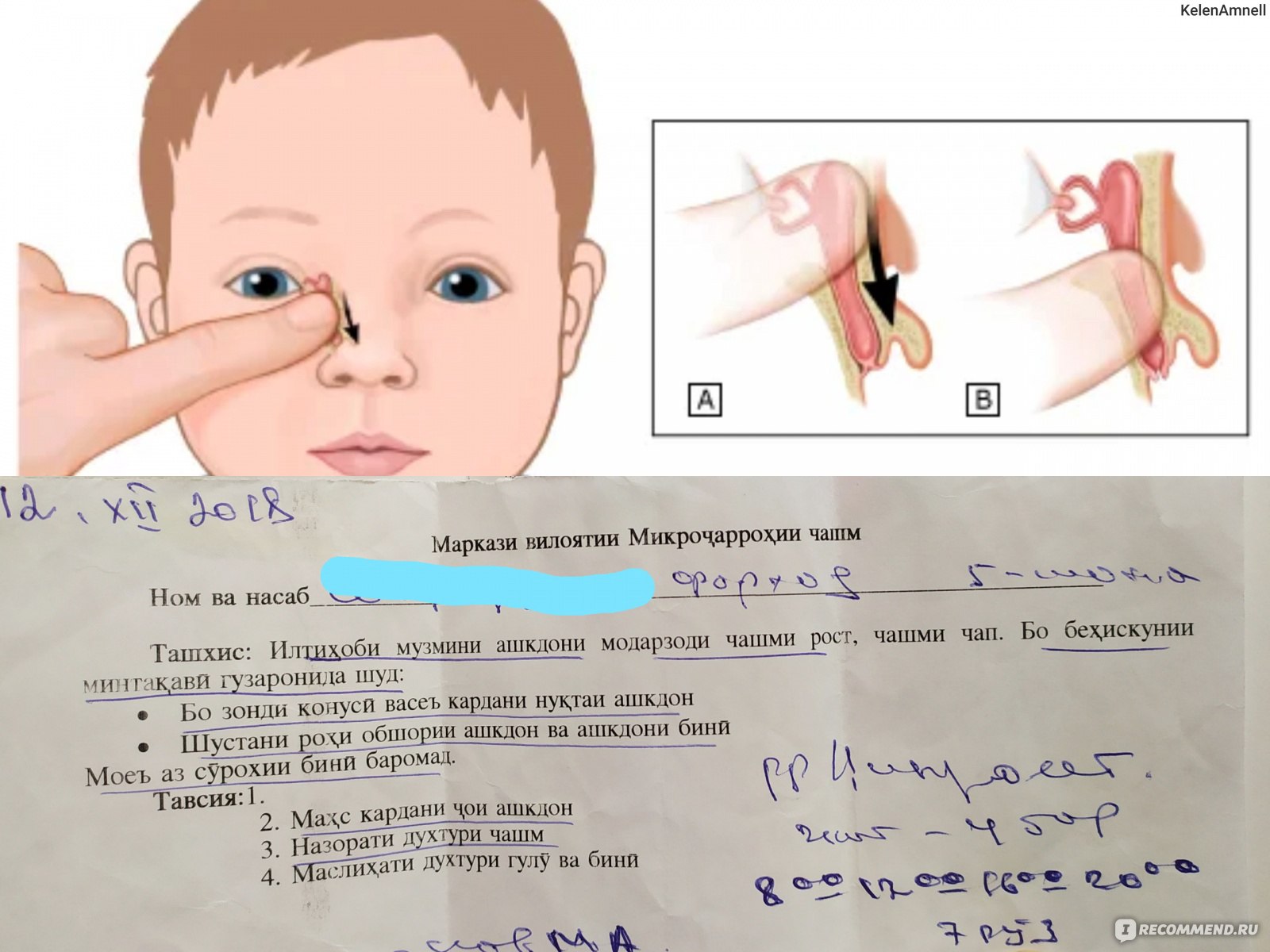
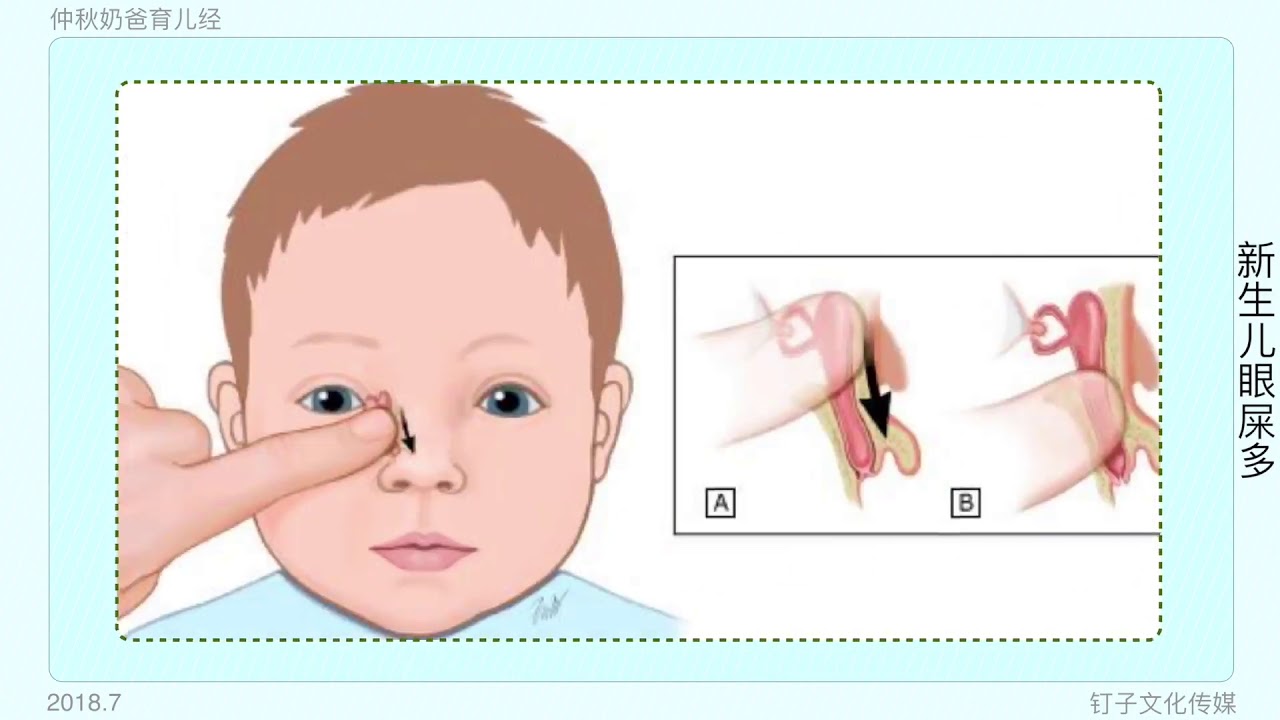
- Подготовим жесткую поверхность и уложим на нее малыша.
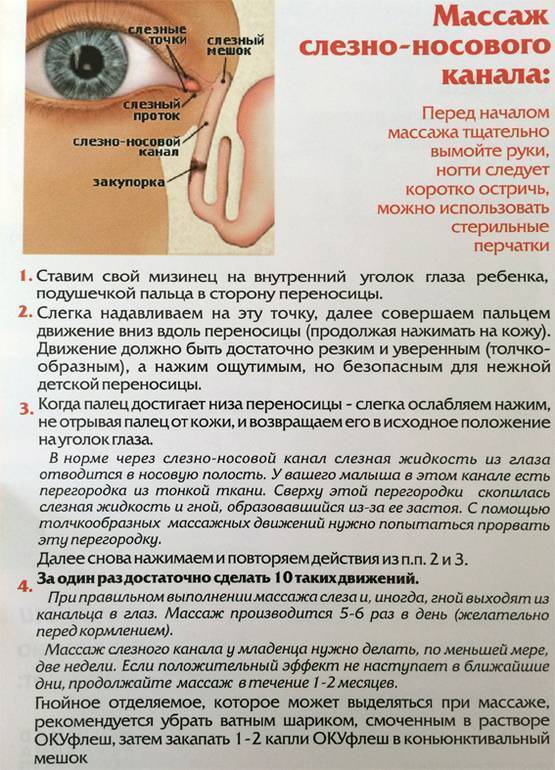
- Подушечкой пальца находим нахождение слезного мешочка.
- Легко скользя, но с определенной степенью нажима проводим от этой точки к крылу носа.
- Повторить это массирование необходимо от 5 до 10 раз, в зависимости от рекомендации офтальмолога.
- После окончания массажа закапываем глазик каплями, которые назначил врач.
В качестве жесткой поверхности используем столик для пеленания или просто упругий матрас. В дальнейшем у вас сформируются необходимые навыки, и вы сможете выполнить процесс массажа во время кормления. Голову ребенка фиксировать нет необходимости.
Вследствие этой процедуры, мы создадим давление на носослезный каналец. Эмбриональная ткань мембраны истончится и произойдет ее разрыв. Выполнять массажные движения нужно в быстром темпе по схеме, изображенной на картинке. Длительность его должна быть не более двух секунд.
Закапывания производят для того, чтобы инфекция не распространилась дальше и нанесла вред здоровому глазу.
| Массаж слезного канала у новорожденных необходимо повторять методично от 5 до 10 раз в сутки. Иногда ее проводят и две недели подряд, пока не нарушится целостность мембраны и из ноздрей не появится секрет, накопленный в слезном мешочке. |
Он может быть прозрачным или гнойным, если явилась бактериальная инфекция. Затем ребенка необходимо показать доктору, который определит, открылся ли слезный канал. И либо предложит продолжить массаж, либо назначит процедуру зондирования, которая обычно проводится один раз. Она позволит восстановить проходимость слезного канала.
Эндоскопическая дакриоцисториностомия
При неэффективности традиционного лечения часто используется хирургическое вмешательство. Восстановление нормальной работы носослезных каналов возможно при помощи эндоскопической дакриоцисториностомии. Для проведения операции используется современное специальное малоинвазивное оборудование. Во время процедуры в слезный проток вводится гибкая специальная трубка – эндоскоп с камерой. При помощи прибора производится разрез в слезном закупоренном канале. Реабилитационный период составляет – 8 дней.
- инфицирование слезного протока;
- носовое кровотечение;
- смещение трубки.
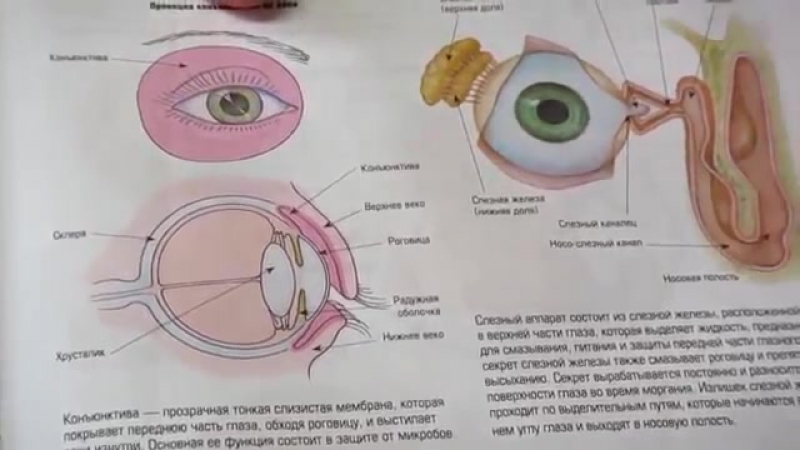
Слёзные органы: немного анатомии и физиологии в тему
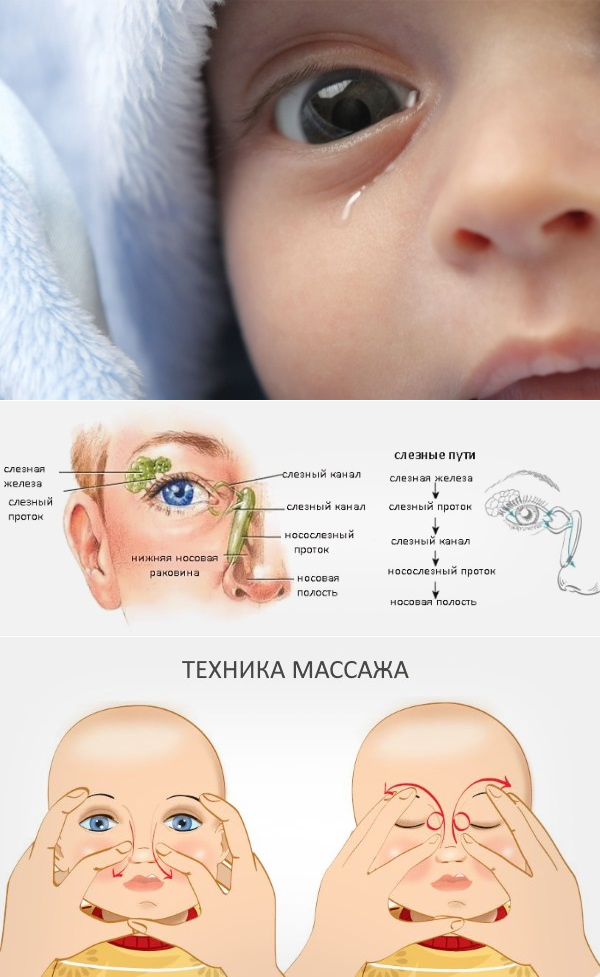
Слёзы — не просто жидкость, обильно текущая по щекам во время плача. И нужны они не для того, чтобы выражать эмоции, а для нормальной работы глаз. Ведь если бы слёзной жидкости не было — глаза бы просто высохли.
Слёзная жидкость выделяется постоянно. Занимаются этим слёзные железы. За сутки набирается до миллилитра слёз.
Куда они деваются?
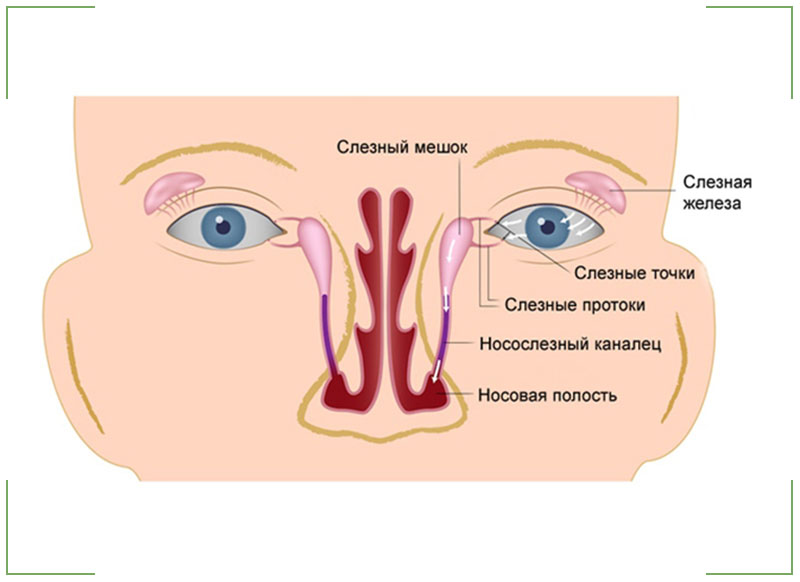
Если присмотреться, то во внутренних уголках глаза есть крохотные сосочки на вершинах которых видны точки. Эти точки – не что иное, как начало канальцев, отводящих слёзы. Они засасывают слёзную жидкость и не дают ей выходить за пределы глаза.
Когда человек плачет, слёз выделяется слишком много и они не успевают уходить привычным путём, вытекают и бегут по щекам. Это можно сравнить с ситуацией, когда вы льёте воду в воронку. Если лить медленно – вода спокойно проходит сквозь узкое отверстие, если быстро – не успевает и выплёскивается за её пределы.
Слёзные канальцы, начинаясь на поверхности конъюнктивы, заканчиваются слёзном мешке, где слёзы собираются, чтобы затем по носослёзному каналу попасть в полость носа.
Слёзная жидкость не только увлажняет роговицу, но ещё и очищает её. Если в глаз попала пылинка – мы плачем. Если контактируем с резко пахнущими веществами (к примеру, режем лук) – плачем. Слёзы смывают с поверхности глаза раздражающее вещество, так же, как вы смываете грязь с рук.
Признаки дакриоцистита
- У новорожденного с первых дней жизни происходят обильные истечения из обоих или одного глаза.
- Выделение имеют иногда слизистый или гнойный характер. Слезотечение происходит постоянно.
- На конъюнктиве появляется небольшое покраснение.
- Возникает отечность или слезный мешок припухает
- При надавливании на слезный мешочек проступают слезы или гнойное содержание.
Все это является симптомами того, что у ребенка – дакриоцистит. Иногда болезнь приобретает сложную форму и протекает как острое флегмонозное воспаление. Ребенку это причиняет беспокойно, он нервничает, плачет, у него поднимается температура.
В конце концов гной прорывается через кожу, образуется свищ – отверстие, через которое освобождается содержимое слезного мешка. Общее состояние ребенка сразу нормализуется, воспалительный процесс стихает.
Что необходимо знать, чтобы правильно делать массаж
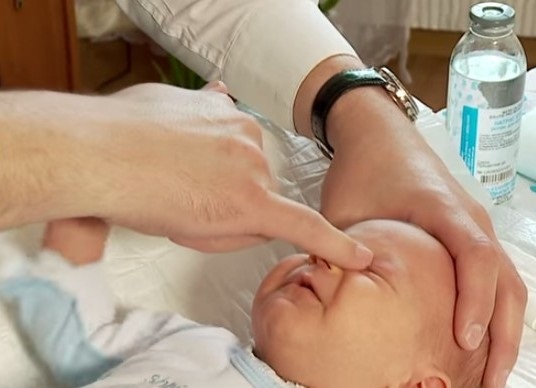
Маме необходимо пройти консультацию у офтальмолога, посмотреть, как правильно и удобнее сделать массаж вокруг глаз и найти слезный канал у новорожденного. Его лучше выполнять во время того, как грудничок плачет, он будет напрягать свои глазные мышцы, что позволит более эффективно пройти процедуре.
Перед применением техники маме следует прочесть литературу по анатомическому строению у детей глаз, а также понять, каким образом будет происходить процесс оттока слез и очищение от мембранной пробки.
Поэтому следует рассчитывать маме силу своего нажима, который после 2-3 процедур выработается. При правильном нажиме будет выходить медленно жидкость, гной с характерным похлюпыванием. Такая процедура неприятная и болезненная для малыша, но жизненно необходима, так как при отсутствии эффекта от процедуры будет проводиться зондирование, что более неприятно, а при усугублении ситуации могут развиться гнойные воспаления головного мозга, ушей. Наиболее подходящий возраст для проведения процедуры 3-5 месяцев, у детей старшего возраста осложнения развиваются быстрее.
Массаж при дакриоцистите новорожденных
При формировании органов слезный проток заполняется эпителиальной тканью, а выход мембранной пленкой. При рождении у новорожденного повышается давление, которое выталкивает слизистую массу из канала и разрывает мембрану.
Если ребенок слабенький или есть аномалии развития, пленка не разрывается. Это приводит к дакриоциститу. Дакриоцистит — распространенная проблема у грудничков. Основным методом лечения является массаж глаз. Он стимулирует отток жидкости и гнойного экссудата, скопившихся в слезном мешке.
Рекомендуем почитать: Дакриоцистит у взрослых
Эффективность массажа
Показаниями к выполнению массажа служат классические признаки дакриоцистита:
- слезотечение;
- отечность;
- гнойные выделения.
Процедура назначается офтальмологом, после проведения обычного осмотра новорожденного. Окулист дает рекомендации относительно техники массирующих движений.
Эффективность процедуры состоит в более быстром удалении остатков слез и гноя. Он предотвращает развитие инфекционного процесса.
Мягкое и щадящее механическое воздействие на железу — самый эффективный метод устранения закупорки канальцев и облегчения выхода жидкости. Способ позволяет предотвратить хронизацию процесса.
Подготовка к массажу
Особой подготовки к процедуре не требуется. Перед манипуляцией ребенок не нуждается в применении обезболивающих препаратов. Не нужно медицинское оборудование для выполнения массажа.
Процедура проводится на приеме офтальмолога. Изначально родители смотрят, как правильно выполнять массирование, затем окулист покажет, как правильно делать массаж новорожденному.
К процедуре готовится мама. Необходимо коротко остричь ногти и тщательно вымыть руки, желательно с антибактериальным мылом. Если руки холодные, согреть. На пальцы перед массажем наносят крем или масло, так его проще проводить. Понадобится косметический спонж и антисептическое средство.
Перед тем, как приступить к манипуляции веки малыша осторожно промывают. Косметический спонж смачивают антисептиком и протирают от наружного угла к переносице
Для каждого глаза используется отдельный спонж
Для каждого глаза используется отдельный спонж.
Пошаговая техника массажа при дакриоцистите
Выполнение процедуры следует выполнять осторожно, чтобы не навредить малютке. Массаж не следует проводить самостоятельно, если врач не показал, как это делается
В домашних условиях его выполнение разрешается только после обучения
В домашних условиях его выполнение разрешается только после обучения.
Офтальмолог должен провести первый сеанс самостоятельно, рассказать родителям о тонкостях процедуры.
Схема несложная. Главное — соблюдать рекомендации доктора. Пошаговая техника:
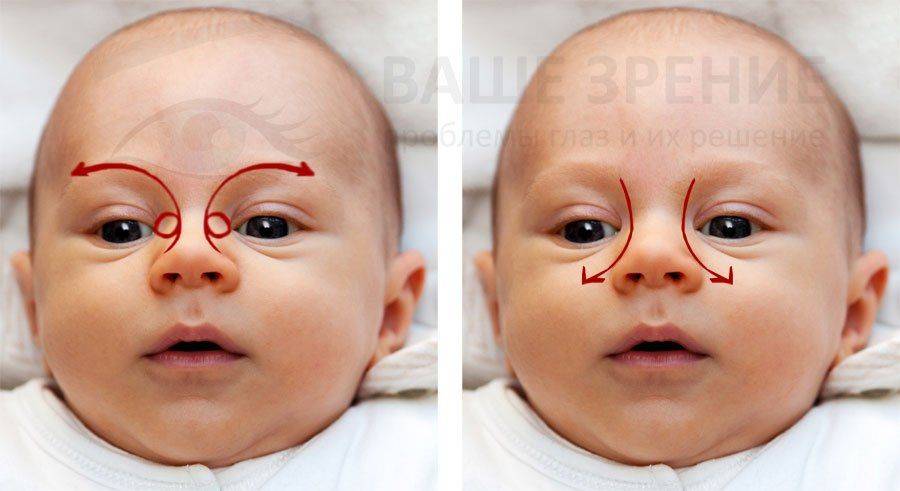
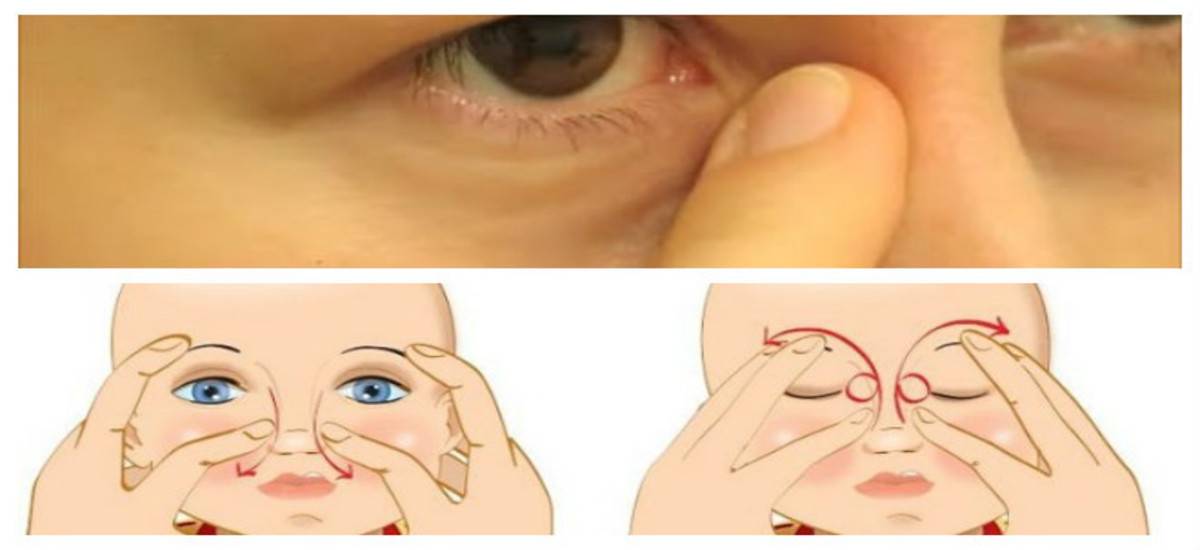
- Смазать палец кремом, не использовать много, чтобы у малыша не возникло раздражение. Выполняется массаж мизинцем, средним или указательным пальцем.
- Найти слезный канал. Он находится между внутренним углом глаза и бровью. Палец следует расположить выше внутреннего уголка.
- Выполнять скользящие движения с небольшим надавливанием от уголка зрительного органа по направлению к крылу носа. Сделать 10 повторений.
- Движения направляют на прорыв пробки. Таким образом, создается давление, которое пытается разорвать мембрану.
- Массирование заканчивается спиралевидными движениями, но в обратном направлении. Пальцем рисуют спиральки, одновременно надавливая на глазки. Двигаться от внутреннего уголка к бровям.
- Новорожденного положить на бок, повторить движения с 3 пункта по 5.
Во время процедуры выделяются слезы и гной. Убирать их чистым ватным тампоном, спонж чаще менять.
Важно не касаться слизистой оболочки, не оказывать дополнительного давления во время процедуры. Завершается сеанс закапыванием капель
Усилить эффективность массажа можно глазной гимнастикой
Свет в комнате не должен быть ярким до полного выздоровления
Усилить эффективность массажа можно глазной гимнастикой. Свет в комнате не должен быть ярким до полного выздоровления.
Противопоказания
Воздействие на зрительные органы запрещается выполнять, если у ребенка есть гнойное воспаление, закупорка слезных мешков. Данные патологии присутствуют лишь при запущенной степени дакриоцистита либо при неправильной схеме лечения.
Массаж нельзя начинать ранее 14-х суток со дня рождения малыша. У большинства деток желатинозная пробка самостоятельно рассасывается и воспаление проходит. Если ко 2 неделе улучшение не произошло, прописывают лекарства и назначают массаж.
К другим противопоказаниям относят:
Если данных противопоказаний нет, заболевание хорошо поддается лечению без госпитализации.