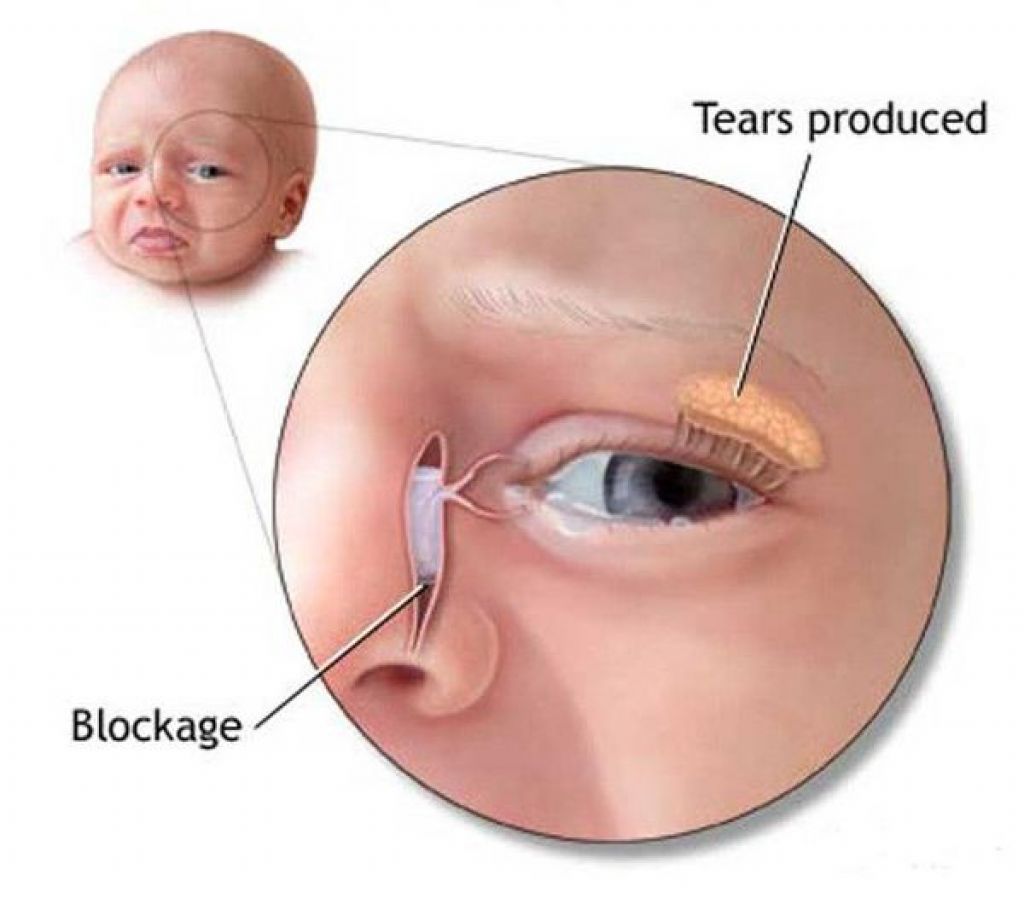
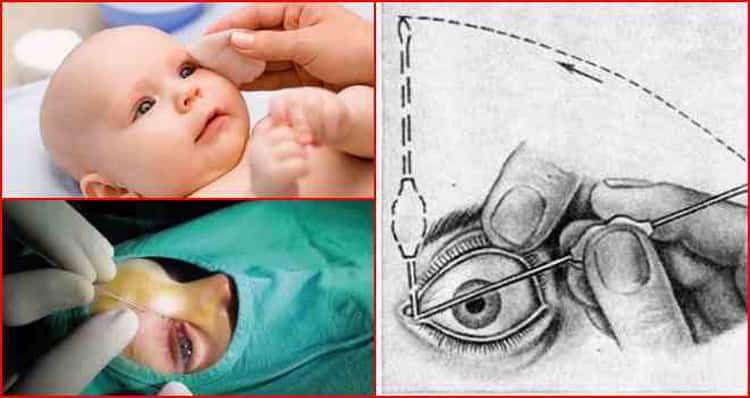
Диагностика дакриоцистита у новорождённых детей
При обнаружении признаков воспаления глаза стоит незамедлительно обратиться за помощью к детскому офтальмологу, который проведет объективное исследование слёзных путей: осмотр век и слёзных точек, оценку характера и количества отделяемого, компрессию слёзного мешка и т.д. Кроме того, необходима консультация педиатра, детского отоларинголога и аллерголога.
Есть несколько специальных способов офтальмологического исследования, позволяющих подтвердить диагноз.
- Проба Веста – помогает определить проходимость носослёзного протока. С этой целью в нос малышу вводят тонко скрученный кусочек ваты, затем закапывают специальное красящее вещество в глаз. Пробу начинают оценивать спустя 2 минуты. Если вата начала окрашиваться, то результат считается положительным, то есть дакриоцистита нет, и проходимость канала не нарушена. Если же вата через 10 минут не окрасилась, результат считают отрицательным, а диагноз подтверждённым.
- Пассивная слёзно-носовая проба. Ребёнку промывают слёзоотводящие пути антисептическими или антибактериальными растворами при помощи местноанестезирующих препаратов и специальных тупых канюль. Данный метод оценивают подобно вышеописанному.
- Зондирование – позволяет провести диагностику и лечение дакриоцистита. Оно делается малышам с возраста двух месяцев. Носослёзный канал удаётся расширить с помощью зондов и устранить препятствие, мешающее прохождению слезы. Несмотря на множество других методов исследования и лечения, в случаях, когда причина заболевания кроется в желатиновой пробке, зондирование позволяет её устранить.
- Контрастная рентгенография слёзоотводящих путей. Применение специального контрастного вещества позволяет определить даже уровень, на котором произошла «закупорка». У грудничков этот метод используют тогда, когда остальные оказались неинформативными, или если врач заподозрил недоразвитие носослёзного канала.
- Эндоскопическая риноскопия – проводится врачом отоларингологом. Однако данный метод исследования возможно провести не в каждой поликлинике или больнице.
При проведении перечисленных выше офтальмологических манипуляций необходима фиксация малыша и анестезиологическая поддержка (в некоторых случаях).
В противном случае осложнениями данных процедур могут стать носовое кровотечение, подвывих шейных позвонков, разрыв стенки слёзного мешка или слёзного канала с распространением инфекции на прилегающие ткани и последующим развитием флегмоны глазницы, гайморита, этмоидита.
Методы лечения
Для проведения адекватной терапии необходимо обратиться к офтальмологу. Врач назначит антибактериальные препараты и научит делать массаж.
Лечение дакриоцистита проходит в несколько этапов:
- Может включать применение противовоспалительных, антисептических препаратов, в виде капель.
- Нисходящего массажа, направленного на удаление гнойного содержимого из мешочка и разрыва пленки.
А вот как делать массаж при дакриоцистите новорожденных, и насколько эта мера эффективна, указано здесь.
Терапия начинается с использования медикаментов. Офтальмолог может прописать:
Капли Витабакт. Препарат обладает ярко выраженным антибактериальным действием, используется для лечения дакриоцистита и других инфекционных (инфекционные болезни глаз у человека) и воспалительных заболеваний глаз. Капли могут быть назначены в качестве профилактического средства. Противопоказанием к их использованию стоит считать гиперчувствительность.
Капли Альбуцид. Пользуются популярностью, в силу невысокой стоимости. Обладают бактерицидным действием, содержат антибиотик Сульфаниламид. Противопоказанием к применению лекарства считают индивидуальную непереносимость. Поводом для назначения капель можно считать не только дакриоцистит, но и конъюнктивит, а также наличие других заболеваний глаз воспалительного или инфекционного характера. А вот какова цена таких капель, и как правильно их применять, указано здесь.
Глазные капли Тобрекс — это лекарственное средство в составе, которого есть антибиотик широкого спектра действия. Используется в офтальмологии для лечения различных заболеваний глаз инфекционного характера. Противопоказанием к применению препарата стоит считать гиперчувствительность.
Капли для глаз обладают местным действием, они не проникают в кровоток, по этой причине не могут нанести организму младенца серьезный вред. Также стоит прочесть отзывы о данном средстве.
Но если консервативное лечение не дает никаких результатов, помочь ребенку может операция.
Зондирование и принципы его проведения:
- младенцу закапывают в глаз анестетик местного действия;
- вставляют в слезный канал зонд;
- проводят его через слезные пути;
- промывают их с помощью антисептического раствора.
Зондирование слезного канала у новорожденных требует определенной подготовки. Процедура не отличается особой сложностью, проходит быстро, проводиться в условиях стационара.
Во время проведения зондирования малыш беспокоен, он много плачет, но после завершения процедуры быстро успокаивается.
Как избежать зондирования:
- Необходимо при появлении первых признаков воспаления показать ребенка офтальмологу.
- Регулярно проводить туалет глаз малышу.
- Научиться делать массаж.
Все это поможет избежать проведения оперативного вмешательства и значительно снизит риск развития осложнений.
Характерные симптомы
Особенность дакриоцистита заключается в том, что его симптомы очень схожи с симптомами другого офтальмологического заболевания – конъюнктивита, поэтому важно не только вовремя распознавать патологию, но и правильно это сделать. Если поначалу симптомы практически не отличаются от признаков другой болезни, то после более тщательного медицинского осмотра все становится на свои места
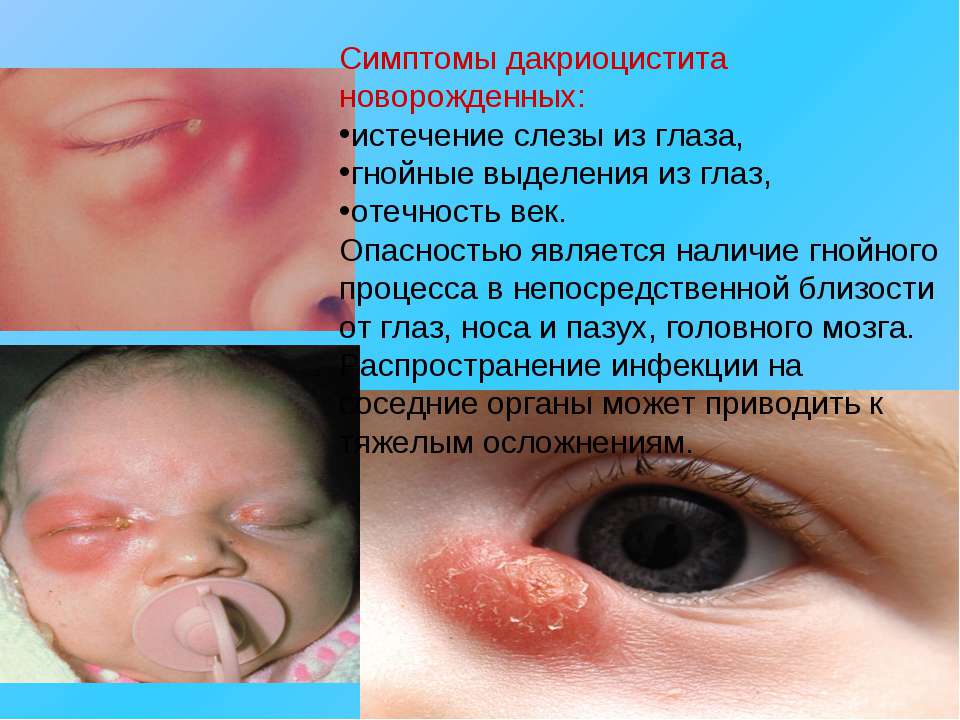
Основные симптомы болезни
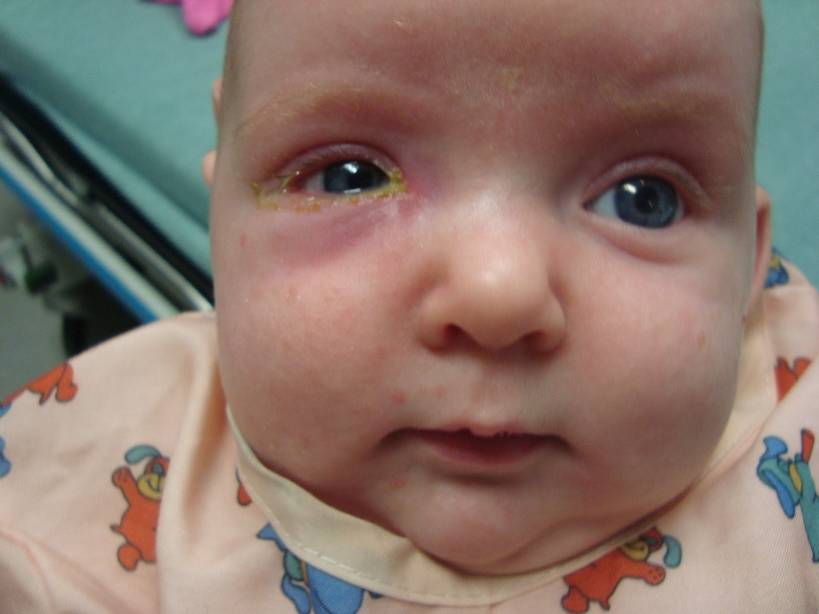
К наиболее распространенным признакам дакриоцистита у детей врачи относят:
- интенсивное слезотечение;
- симптомы токсикоза (отравления организма);
- повышение температуры тела новорожденного;
- болевые ощущения в области глаз, особенно при пальпации;
- развитие воспалительного процесса, сопровождающегося покраснением глаз больного;
- гнойные выделения из слезных проток при механическом воздействии (надавливании);
- покраснение слизистой оболочки глаза;
- отекание нижних век.
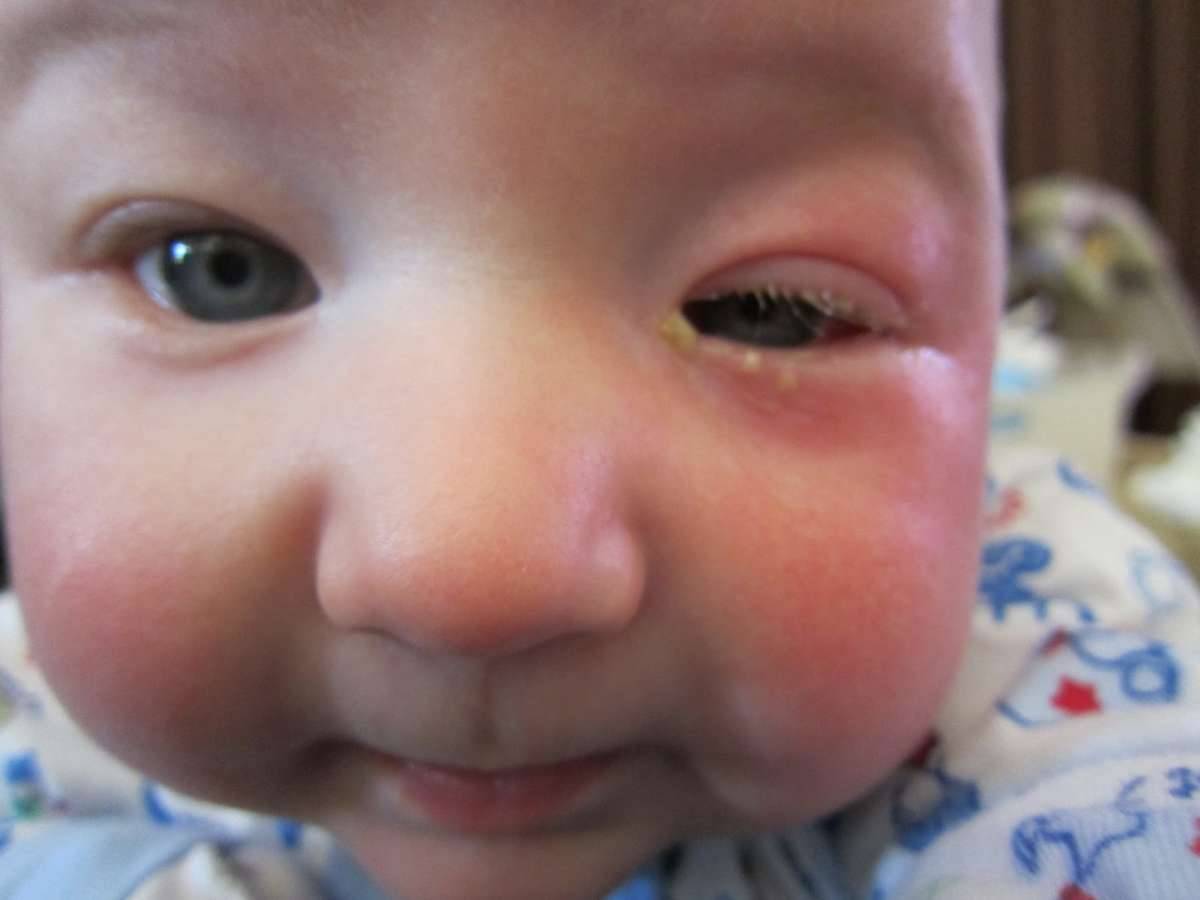
Дакриоцистит у ребенка
Если вы обнаружили у своего малыша симптомы, схожие с конъюнктивитом, не торопитесь лечить недуг самостоятельно. Здесь требуется консультационная помощь педиатра. Только квалифицированный врач сможет поставить точный диагноз и назначить соответствующее лечение. В противном случае, если родители будут игнорировать возникшие симптомы дакриоцистита, то болезнь может перейти в запущенную форму и вылечить ее безболезненно и быстро уже не получится.

Дакриоцистит и конъюнктивит
Что делать если поставили диагноз дакриоцистит новорожденных?
Если окулист ставит диагноз дакриоцистит новорожденных, то есть 2 пути.
Путь № 1. Выжидательный. Если учесть, что 95% случаев дакриоцистита новорожденных проходит самостоятельно к возрасту 1 года, то правильной тактикой будет – ждать. Ну и плюс, конечно, массаж слезного мешка нисходящий. О массаже расскажу чуть позже.
Путь № 2. Редкий-оперативный. При тяжелых случаях дакриоцистита новорожденных показана операция (зондирование протока). Однако показания к зондированию бывают нечасто (на много реже, чем на самом деле делают операций). Показанием к зондированию слезного протока могут быть: острое воспаление слезного мешка, распространение воспаления на соседние ткани, обильное гнойное отделяемое из глаза.
В России очень распространена практика, когда зондирование делают не дожидаясь возраста 1 года. Это обусловлено тем, что в России зондирование делают без наркоза и поэтому не дожидаются возраста 1 года, а делают многим детям в возрасте 6-7 месяцев. В Европе же придерживаются тактики выжидательной и по их данным дакриоцистит новорожденных проходит самостоятельно к возрасту 1 года. А если в зондировании есть необходимость, то его делают ребенку старше 1 года под наркозом.
Поэтому давайте подробнее рассмотрим все таки обоснованно-верную в большинстве случаев тактику выжидания.
И так, если вашему ребенку поставили диагноз дакриоцистит новорожденных и сказали идти на операцию – не торопитесь!
Что нужно делать при дакриоцистите новорожденных?
Первое что вам нужно делать – удалять гной из газа. Если глазки новорожденного гноятся не сильно, то удаляйте гной просто ваточкой. Промывать глазик можно обычной кипяченой водой. Если гнойного отделяемого много – капать в глаз левомицетиновые капли.
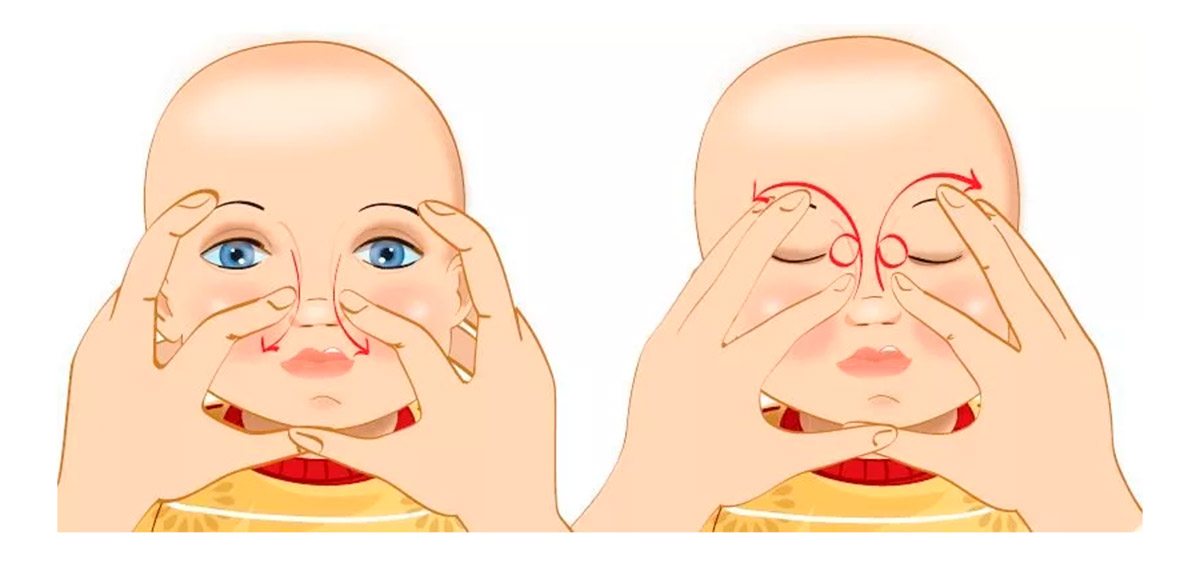
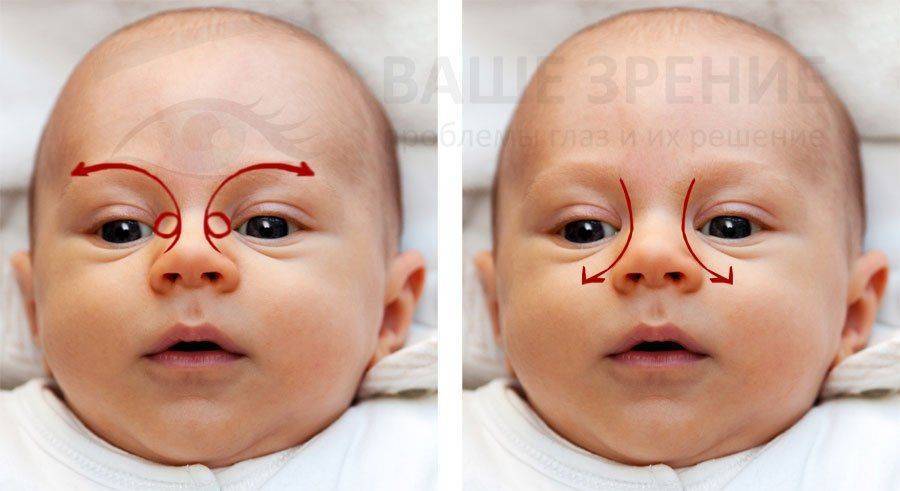
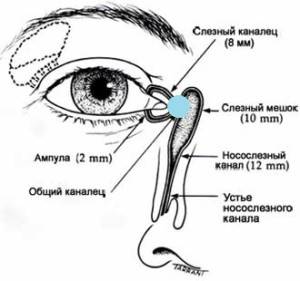 Далее – массаж. Массаж при дакриоцистите новорожденных проводят строго нисходящий. То есть сверху вниз толчкообразными движениями. Это должен быть именно массаж, а не поглаживание (поглаживание не поможет – только упустите время). Массажировать нужно в области схождения двух канальцев, чтобы заблокировать выход через слезные точки. Указательный палец ставим в область помеченную голубой точкой (см. рисунок) и делаем толчкообразный массаж сверху вниз (чтобы пробить мембрану). Ежедневный массаж по 10 массажных движений 4 раза в день в сочетании его с гигиеной век – дает очень высокую степень самостоятельного излечения дакриоцистита у новорожденных к возрасту 6 месяцев (и тем более к возрасту 1 года)
Далее – массаж. Массаж при дакриоцистите новорожденных проводят строго нисходящий. То есть сверху вниз толчкообразными движениями. Это должен быть именно массаж, а не поглаживание (поглаживание не поможет – только упустите время). Массажировать нужно в области схождения двух канальцев, чтобы заблокировать выход через слезные точки. Указательный палец ставим в область помеченную голубой точкой (см. рисунок) и делаем толчкообразный массаж сверху вниз (чтобы пробить мембрану). Ежедневный массаж по 10 массажных движений 4 раза в день в сочетании его с гигиеной век – дает очень высокую степень самостоятельного излечения дакриоцистита у новорожденных к возрасту 6 месяцев (и тем более к возрасту 1 года)
Единственное что нужно обязательно – не забывать и не лениться.
Выбор пути решения в любом случае за Вами.
Симптомы
Хронический дакриоцистит
проявляется упорным слезотечением, припухлостью в области слезного мешка. При надавливании на область слезного мешка из слезных точек выделяется слизисто-гнойная или гнойная жидкость. При длительном существовании хронического дакриоцистита может наступить сильное растяжение (эктазия) слезного мешка; в этих случаях кожа над слезным мешком истончена и последний просвечивает через нее синеватым цветом.
При остром дакриоцистите наблюдается болезненная припухлость и резкое покраснение кожи в области слезного мешка. Веки отечные, глазная щель сужена или закрыта. Клиническая картина напоминает рожистое воспаление кожи лица, но в отличие от него резкая граница очага воспаления отсутствует. Припухлость в области слезного мешка плотная.Через несколько дней она становится мягче, кожа над ней желтеет, и формируется абсцесс, который может самопроизвольно вскрываться. После этого воспалительные явления стихают.
Диагностика
Распознавание дакриоцистита производится на основании типичной картины заболевания, характерных жалоб, данных наружного осмотра и пальпаторного обследования области слезного мешка. При осмотре пациента с дакриоциститом выявляется слезотечение и припухлость в области газа; при пальпации воспаленного участка определяется болезненность и выделение из слезных точек гнойного секрета.
Исследование проходимости слезных путей при дакриоцистите проводится с помощью цветовой пробы Веста (канальцевой). Для этого в соответствующий носовой ход вводится тампон, а в глаз закапывают раствора колларгола. При проходимых слезных путях в течение 2-х минут на тампоне должны появиться следы красящего вещества. В случае более длительного времени прокрашивания тампона (5-10 мин.) в проходимости слезных путей можно усомниться; если колларгол не выделился в течение 10 мин. проба Веста расценивается как отрицательная, что свидетельствует о непроходимости слезных путей.
Для уточнения уровня и протяженности поражения проводится диагностическое зондирование слезных каналов. Проведение пассивной слезно-носовой пробы при дакриоцистите подтверждает непроходимость слезных путей: в этом случае при попытке промывания слезно-носового канала жидкость в нос не проходит, а струей вытекает через слезные точки.
С целью уточняющей диагностики пациент с дакриоциститом должен быть осмотрен отоларингологом с проведением риноскопии, по показаниям назначаются консультации стоматолога или челюстно-лицевого хирурга.
Лечение
Тактика лечения дакриоцистита зависит от клинических проявлений. Одновременно следует проводить лечение сопутствующей инфекции кожных покровов или иной патологии, которая могла способствовать возникновению заболевания.
Острый дакриоцистит требует госпитализации. Обязательно немедленное назначение эмпирической антибактериальной терапии. Предварительно берутся кровь и отделяемое из слезного мешка на посев. Также необходимо проведение хирургического дренирования гнойных полостей, в частности, рекомендуется провести вскрытие слезного мешка.
Пациенты с хроническим дакриоциститом могут испытывать облегчение от местного лечения стероидами. Данные препараты помогают также в случае, если причиной заболевания является аллергический ринит или легкое воспаление слизистой носослезного канала.
Хронический врожденный дакриоцистит может разрешиться с помощью массажа слезного мешка, теплых компрессов, местных или пероральных антибиотиков.
При безуспешности консервативного лечения проводят зондирование носослезных каналов. В 90% случаев после этого наступает выздоровление, при повторном – в 6% случаев. Необходимо отметить, что в 95% случаев к первому году жизни происходит самопроизвольное восстановление проходимости каналов, в связи с чем проведение вмешательства в более ранние сроки должно быть строго обосновано.
Отсутствие эффекта от зондирования обуславливает необходимость выполнения дакриоцисториностомии (создание альтернативного оттока из слезного мешка в полость носа). Успешность хирургического лечения составляет около 95%. При остром воспалении рекомендовано вначале подавить инфекционный процесс с помощью антибиотиков. Наружную дакриоцисториностомию предпочтительно проводить спустя несколько дней после начала антибактериальной терапии.
В некоторых случаях в лечении дакриоцистита помогают пластика нижней носовой раковины.
Различаем дакриоцистит и конъюнктивит
Эти два заболевания значительно отличаются друг от друга. Но дакриоцистит может стать осложнением конъюнктивита и наоборот. И тогда возможны трудности.
1. Причина дакриоцистита – непроходимость слезных протоков, а конъюнктивит формируется при инфицировании конъюнктивы или аллергии.
2. Если дакриоцистит появляется у новорожденного в конце первого месяца, то конъюнктивит во времени не ограничен.
3. При надавливании на проекцию слезного мешка появляется гной либо слеза при дакриоцистите, чего не произойдет при конъюнктивите. Конъюнктивит может иметь гнойные выделения, но они будут незначительны. В глазу при конъюнктивите ощущается жжение и чувство запорошенности.
Как избавиться от проблемы
Лечение при этом заболевании осуществляется следующими способами:
- Массаж слезного канала. Его целью является уничтожение препятствия, которое физически перекрывает отток содержимого из слезного мешка. Как только проходимость будет восстановлена, жидкость сможет вытечь, и процесс пойдет на спад.
- Если же этого не удается добиться путем выполнения массажа, придется прибегнуть к зондированию. Процедура проводится под местным наркозом. Зонд призван прорвать пленку или «пробить» пробку, закупоривающую носослезный канал. Обычно бывает достаточно одной манипуляции, в исключительных случаях требуется проведение повторного зондирования.
Массаж при дакриоцистите новорожденных выполняется следующим способом:
- Тщательно вымыть руки.
- Обработать место массажа водным раствором «Фурацилина», старательно убирая все скопившиеся выделения.
- Подушечку указательного пальца поместить на область внутреннего уголка глаза.
- Очень легко нажимая на место слезного мешка, мягко поглаживать участок глаза, словно пытаясь извлечь закупорку протока. Такое действие поможет открыть канал и дать отток скопившейся жидкости и гною.
- Ежедневно делается до 8 походов примерно по 10 движений.
- Вся жидкость и гной, выделившиеся во время процедуры, должны быть убраны мягким тампоном, пропитанным раствором «Фурацилина».
- Завершают процедуру глазные капли с антибиотиком, которые ребенку должен выписать врач.
- Флегмона века.
- Абсцесс или флегмона глазницы.
- Флегмона слезного мешка.
- Панофтальмит – воспалительный процесс с обильным образованием гноя, развивающийся на всем глазе и приводящей к потере зрения.
- Вторичный менингит, то есть воспаление мозговых оболочек, возникающий в результате переноса инфекции из области глаза.
Все эти последствия – очень серьезные и в интересах здоровья ребенка всячески избегать их развития.

Диагностика
Чтобы точно диагностировать дакриоцистит, врачи прибегают к нескольким способам:
- Дакриосцинтиграфия;
- Проба Веста;
- Зондирование;
- Тест с применением флюоресцентного красителя;
- Тест для выявления микроорганизмов и их чувствительности к антибиотикам.
- Самым современным способом диагностирования считается дакриосцинтиграфия. Во время этой процедуры врач закапывает в глаз новорожденного контрастное вещество, после чего проводят магнитно-резонансную томографию, рентгенологическое исследование или компьютерную томографию, которые покажут, имеется ли у новорожденного закупорка слезных каналов;
- Проба Веста достаточно проста и потребуется всего 10 минут на установление наличия непроходимости. Врач закапывает в глаза новорожденному раствор колларгола или флюоресцеина, а в нос ребенку вставляет тампон из ваты. После этой процедуры в течение 10 минут необходимо подождать и пронаблюдать, когда произойдет окрашивание тампона. Если после 10 минут тампон не окрасился – родителям можно быть спокойными, воспаления и закупорки нет;
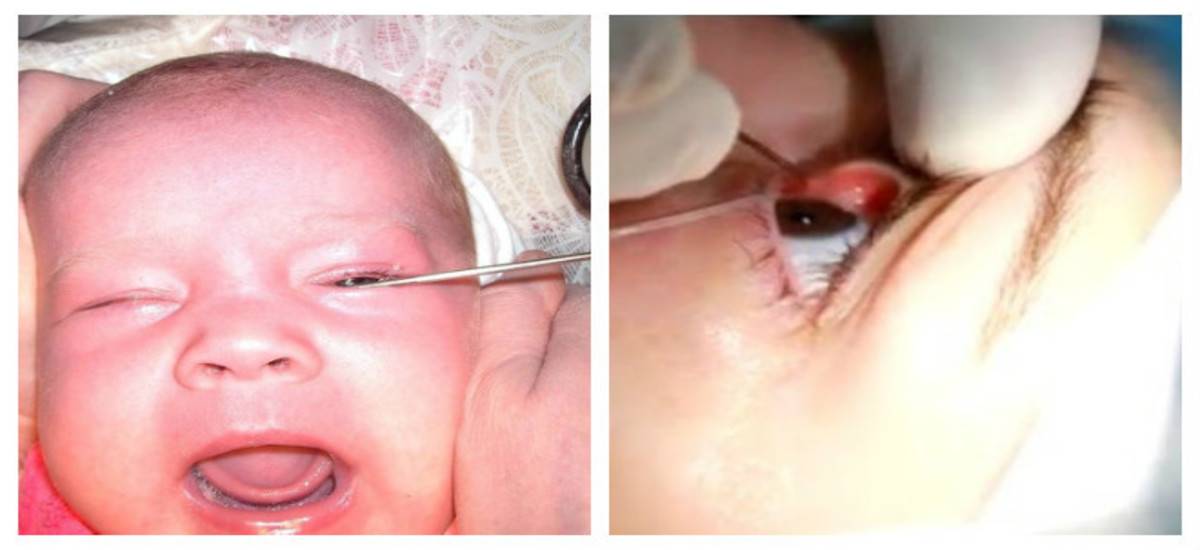
- Зондирование – наиболее неприятная для новорожденного процедура, поскольку она выполняется с помощью металлического провода, который проводят через весь слезный канал ребенка с целью определить, где именно произошла его закупорка. Однако у этого метода есть и преимущество – возможность провести лечение во время диагностирования. Зондирование проводят только под местной анестезией;
- Нередко прибегают и к тесту с применением флюоресцентного красителя. Во время него в глаза новорожденному закапывают по капле специального раствора, а через 15 минут врач, используя специальный синий свет, осматривает конъюнктиву новорожденного. Если краска по-прежнему видна, значит, есть проблемы с дренажной системой глаза;
- Тест с целью выявить микроорганизмы, вызывающие дакриоцистит, и их чувствительность к антибиотикам, проводят с помощью посева из слезного канала. Для этого используют выделения и гной. Благодаря этому тесту врач может назначить максимально эффективное лечение, которое быстро уберет воспалительный процесс.
Лечение
К какому врачу обращаться?
Необходимо посетить офтальмолога для консультации. Он назначит нужный вариант лечения.
 Также придется нанести визит педиатру и ЛОР-врачу. Специалист предложит один из вариантов лечения:
Также придется нанести визит педиатру и ЛОР-врачу. Специалист предложит один из вариантов лечения:
- Консервативное (медикаментозная, антибактериальная терапия, массаж слезного мешка для пробивания мембраны, не дающей выхода слезе, зондирование).
- Оперативное вмешательство.
- Лазерная дакриоцисториностомия (применяется у новорожденных, если медикаменты оказались бесполезны).
Массаж
Массаж в борьбе против дакриоцистита очень эффективен, особенно этот способ годится для тех мам, которые очень боятся таких слов, как «лекарства» и «антибиотики» и готовы на все, чтобы они никогда не имели отношения к их малышам.
Процедуру нужно проводить непосредственно после промывания глаз. В первый раз массаж проводит врач, устраивая для мамы своего рода «мастер-класс».
Далее его делает мать — посредством нежных, надавливающих движений на слезные мешки. Массирующие движения должны производиться сверху вниз. Не следует нажимать слишком сильно, но и слабые нажатия желаемого результата не дадут.
О том, что мама все делает правильно, свидетельствует появление гнойного отделяемого. Массаж необходимо делать шесть-восемь раз в день.
Руки, которыми мама будет проводить процедуру, должны быть чисто вымытыми и с коротко остриженными ногтями.
Вообще, на тот период, пока ребенок еще маленький, маме лучше вообще отказаться от длинных ногтей. Может быть, это и модно, но для малыша это постоянная угроза травм.
Массаж слезного канала — интернет-проект «Ваш массаж»
Промывания глаз делать необходимо, но они не могут являться основным методом лечения недуга
Делать это нужно бережно и осторожно, проводя тампоном от внешнего уголка глаза до внутреннего
Тампон удаляет гнойные выделения и на какой-то момент может показаться, что все прошло, но через некоторое время глаз начинает гноиться снова.

Медикаментозными средствами
Помимо массажа, назначаются лекарства: закапывание теплого раствора Фурацилина, также дезинфицирующие капли Витабакт и Левомицетин.
Что же касается популярного в народе Альбуцида, многие врачи относятся к нему настороженно. Во-первых, он уплотняет эмбриональную пленку, а не устраняет ее, а во-вторых, он сильно жжет слизистую оболочку глаз малыша.
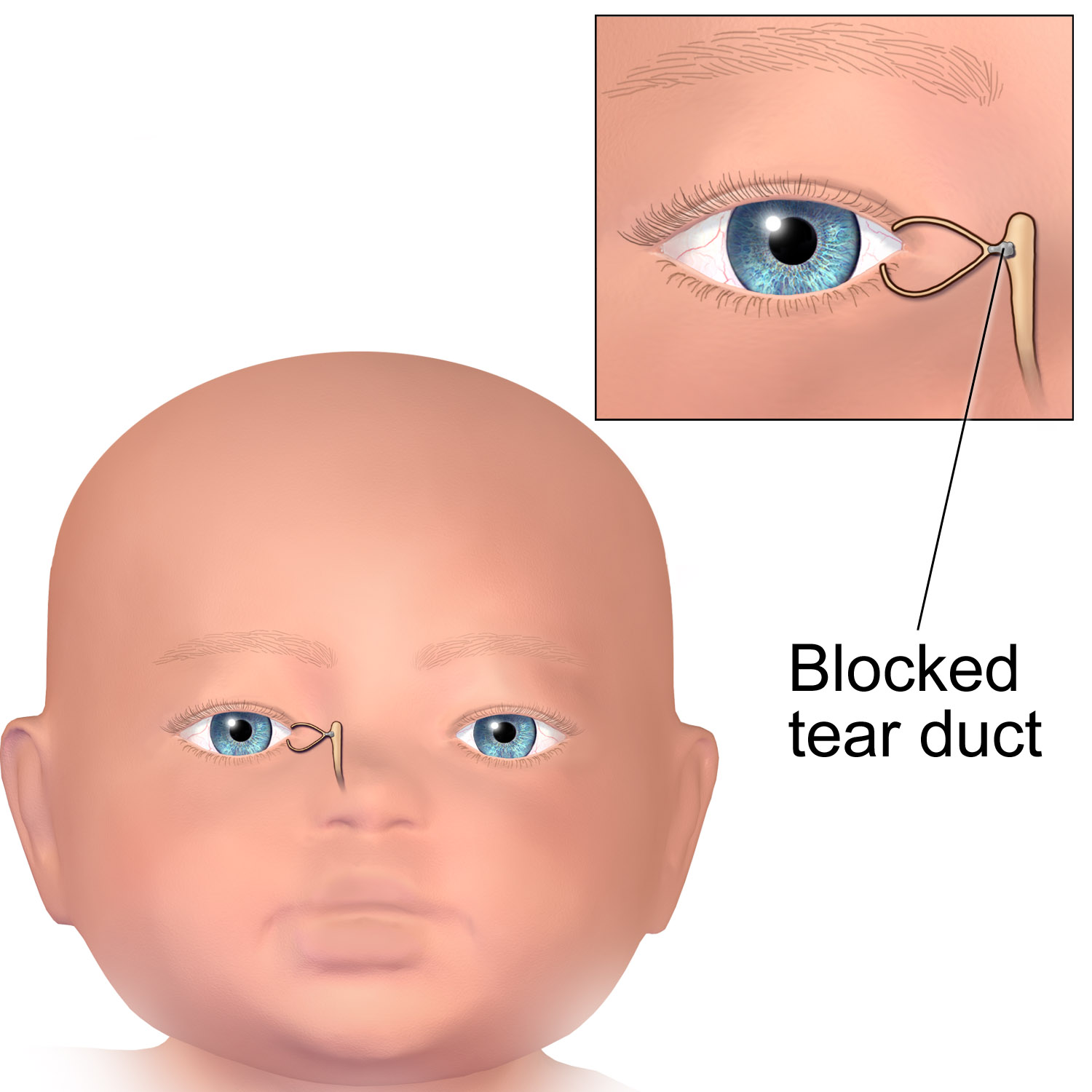
Зондирование — очень серьезная мера и назначается тогда, когда массаж и глазные капли не дали эффекта. Процедура эта весьма болезненна, а потому производится под местной анестезией.
Слезный проток расчищается и расширяется специальным зондом, затем делают промывание антибиотиком.
Хирургическое вмешательство применяется после 6-месячного возраста, если пробка в слезном канале настолько затвердела, что избавиться от нее можно только посредством операции.
Вмешательство бывает двух видов: эндоназальное и наружное. Первый способ является предпочтительным, так как именно вмешательство через нос наименее травмирующее и не оставляет рубца на лице.
Операция производится под местной анестезией в положении ребенка сидя.
Народными средствами
Несмотря на то, что дакриоцистит сам по себе не опасен для жизни, все же это бактериальное заболевание и потому излечивается только средствами, назначаемыми специалистом.
«Народные» средства для его лечения применять можно, но только при согласовании с врачом.
Хороший эффект дают компрессы с настоями трав — мята, укроп, ромашка; примочки с чайной заваркой; закапывание в глаза каланхоэ.
Ни в коем случае не следует полагаться на советы «бабушек», рекомендующих закапывать в глаза младенцу грудное молоко или, что еще экстремальнее, его же мочу!
Этим можно добиться только одного — в глазик, и без того больной, попадут дополнительные болезнетворные бактерии, усугубляя процесс.
 Многие мамы, обнаружив у малыша дакриоцистит, решают — «само пройдет».
Многие мамы, обнаружив у малыша дакриоцистит, решают — «само пройдет».
В принципе, это возможно — очень часто болезнь действительно скоро проходит, еще до возраста 1 года, так как слезный мешок и протоки увеличиваются в процессе роста ребенка, мешающая слезе мембрана разрывается.
О том, что лечение дало результаты или болезнь действительно прошла сама, свидетельствует прекращение проявлений дакриоцистита.
Но и в этом случае последнее слово будет за офтальмологом — сделать вывод об отсутствии болезни может только он.
Основная информация о заболевании.
Частота развития дакриоцистита у малышей не так уж велика – болеют не более пяти процентов младенцев. В основе самого заболевания лежит воспалительный процесс, проходящий в слезном мешочке младенца. Определить заболевание можно сразу после рождения ребенка, поэтому свой диагноз ребенок получает, не покидая роддом. Что вызывает развитие непроходимости в большинстве случаев:
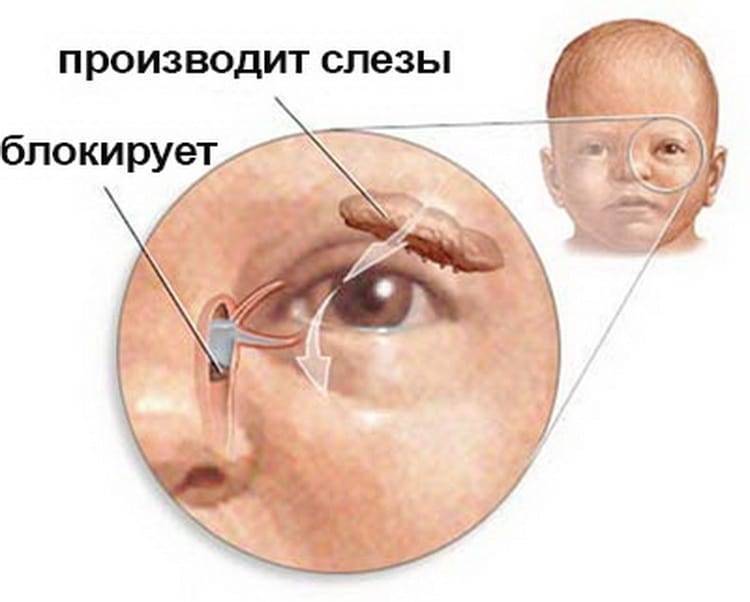
Паталогические изменения в носовой полости или тканях, которые возникают по причине травмы или воспалительного процесса; Пленка, состоящая из желатинозы, которая не рассосалась до того, как малыш родился, или же не прорвалась с первым вдохом и криком младенца.
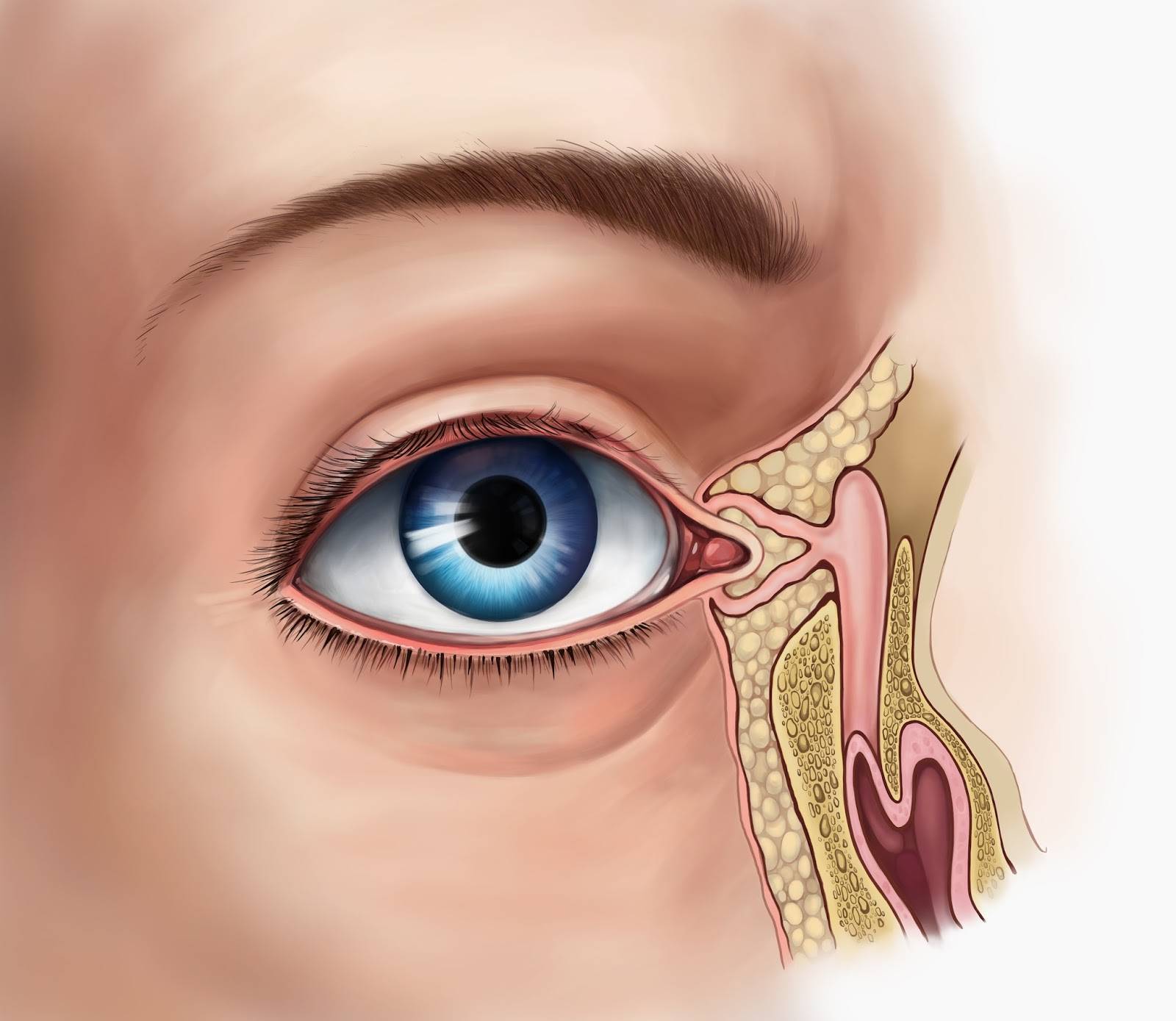
При нормальном развитии ребенка проходимость каналов, которые соединяют слезные потоки и носовую полость, формируются у малыша, когда он находится еще в утробе матери, примерно на восьмом месяце. Все предыдущие месяцы развития, отверстие выхода слезного прохода перекрыто с помощью тонкой пленки, перепонки.
У большинства малышей, эта перегородка разрывается во время первого детского крика и вдоха, а у некоторых постепенно исчезает еще до появления на свет. Но если не происходит ни того, ни иного, то пленка остается и мешает процессу слезоотведения, формируя непроходимость каналов. То, как в будущем перенесенный дакриоцистит скажется на здоровье малыша, определяет своевременностью диагностирования болезни и правильностью лечебных методов, которые применялись для избавления малыша от болезни.
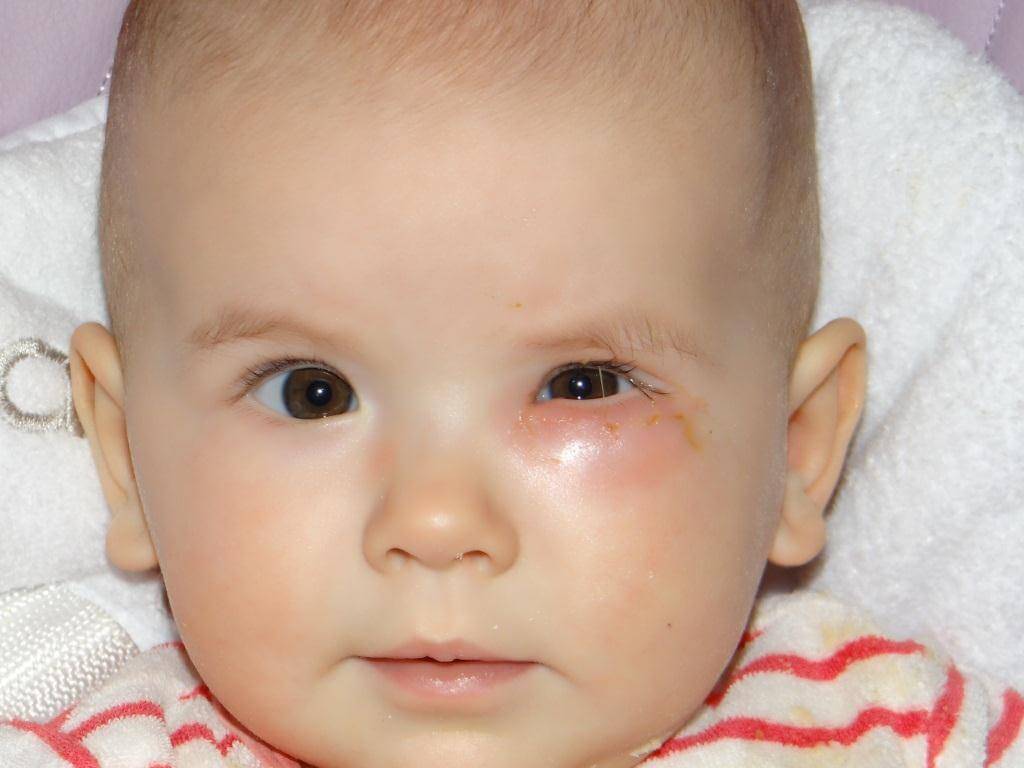
Симптоматика непроходимости каналов начинается с слизистых выделений из глаз младенца, которые иногда имеют гнойный характер. Также, глазик малыша слегка припухает в области внутренних уголков. Даже сами врачи не раз принимали дакриоцистит за конъюнктивит, назначая при этом лечение с помощью анти воспалительных капель, которое не приносит видимых результатов.
Для того, чтобы отличить конъюнктивит от дакриоцистита
, следует легонько надавить на слезные точки младенца. Если вы увидите появление слизисто-гнойных масс – это проявление непроходимости слезных каналов.
Начинать лечение данного заболевания рекомендуют с регулярных массажных упражнений, повторять которые необходимо до пяти раз в день. Эти упражнения направлены на разрыв пленки, которая мешает прохождению слез. При массаже следует использовать указательный палец, делая им толкательные движения с легкой вибрацией, и при этом слегка надавливая. Направление – с верхней области уголка, который находится внутри глазика, к нижней. Таким образом, повышается давление в носовых проходах, что вполне может стимулировать разрыв пробки.
Количество повторений массажа за один день может достигать и десяти раз, с целью повышения эффективности. Даже если в первое время вы не видите никаких результатов, а признаки болезни остаются, не следует прекращать массажные упражнения еще на протяжении месяца. После проведения массажа, из слезного мешочка будут выделяться гнойные накопления, которые необходимо вытирать специальным ватным тампоном. Предварительно вату лучше смочить раствором ромашки, можно использовать календулы или чайную заварку.
В некоторых случаях массаж не оказывает должного влияния, и заболевание не проходит. В таком случае следует обращаться к специалисту и в его кабинете проводить сложную процедуру, которая называется зондированием канала. Для того чтобы осуществлять зондирование, лучше все же подождать пока малышу исполнится хотя бы два или три месяца, так как процедура весьма болезненна и опасна.
Перед тем, как приступать непосредственно к процедуре, потребуются подготовительные анализы. Необходимо проверить кровь младенца на уровень свертываемости, а для того, чтобы причина дакриоцистита была четко установлена, его должен осмотреть отоларинголог.
После того, как специалист проведет зондирование, необходимо регулярно закапывать глазки ребенка на протяжении недели, какими именно – укажет врач. Также, для того чтобы дакриоцистит или непроходимость слезного канала у новорожденных не повторилась, советуют еще месяц выполнять массажные упражнения, стимулируя слезные каналы.
Конечно все родители хотят, чтобы их дети были полностью здоровыми. И конечно когда малышу ставят диагноз дакриоцистит и рассказывают о необходимости зондирования слезного канала, то конечно они сразу начинают переживать. Этого делать не нужно. Лучше для начала узнать в каком случае нужно зондирование и какие есть альтернативы данной процедуре.
Народная медицина
Дакриоцистит народными методами трудно сразу одолеть. Однозначно, упор делается именно на массаж. Его нужно делать часто и максимально эффективно
Важно добиться того, чтоб пробка размягчилась и вышла, а с ней и нагноение.
В народной медицине после массажа рекомендованы капли на основе алоэ. Сок листьев многолетнего растения нужно выдавливать и разводить один к одному
Такой смесью капают глаза или делают компрессы вечером и утром.
Дабы этого избежать, следует использовать каланхоэ. Растение давно знакомо нам и даже на наши бабушки помнят эффект чихания от капель на его основе. Благодаря ему хорошо убирать сопли жидкие или гнойные и проводить профилактику закупорки слезного канала.
При наличии воспаления глаз, можно поэкспериментировать с уринотерапией. Смочив ватный диск в моче, нужно протирать им глаза каждые два часа. После этого лучше не трогать их лишний раз дабы не разносить инфекцию. Этот метод конечно кажется немного странноватым, но на практике таки работает.
Так же хорошо отечность слизистой и покраснение помогает снять ромашка с календулой. Их заваривают в равных частях, а потом промывают активно глаза. Можно чередовать крепкую чайную заварку с травами.
Причины непроходимости слезного канала
Причины возникновения дакриоцистита можно разделить на две группы:
- К первой группе относится внутриутробная закупорка канальцев. Когда малыш находится еще в материнской утробе, то желатинозная пленка в носовых протоках защищает легкие плода от проникновения околоплодной жидкости. При первом крике новорожденного эта мягкая пробка выталкивается из протока. Но бывает так, что канал не прочищается со временем. Тогда оставшееся в нем содержимое препятствует свободному выходу жидкости. Закрывать вход может и рудиментарная перегородка в носослезном канале: эмбриональная мембрана.
- Вторая группа причин связана с анатомо-физиологическими особенностями слезоотводящих путей, аномалиями строения носовой полости, врожденными патологиями, кистами.

Диагностика Дакриоцистита у детей:
Для диагностики необходима типичная клиническая картина, характерные для дакриоцистита жалобы, наружный осмотр, пальпация области слезного мешка. Врачи при осмотре обнаруживают симптомы, отписанные выше.
Необходимо провести исследование проходимости слезных путей. Для этого ставят цветовую пробу Веста, известную больше как канальцевая проба. Процедура состоит в том, что тампон вводится в носовой ход, в глаз закапывается раствор колларгола. Если слезные пути проходимы, на протяжении двух минут на тампоне видно красящее вещество. Если тампон окрашивается за 5-10 минут, проходимость слезных путей нарушена. Если за 10 минут на тампоне не видны следы красящего вещества, проба Веста отрицательная, что говорит о том, что проходимости в слезных путях нет.
Чтобы уточнить протяженность и уровень поражения, проводят диагностическое зондирование слезных каналов. Подтвердить непроходимость слезных путей при дакриоцистите у детей можно при помощи пассивной слезно-носовой пробы. Процедура состоит в том, что жидкость не проходит в нос при промывании слезно-носового канала – она вытекает струей через слезные точки.
При диагностике дакриоцистита применяют в том числе биомикроскопию глаза и флюоресцеиновую инстилляционную пробу. Чтобы иметь представление о структуре слезоотводящих путей, делают контрастную рентгенографию слезоотводящих путей с растворомром йодолипола. Тем же путем выясняют локализацию зоны стриктуры или облитерации.
Чтобы уточнить микробных возбудителей болезни, следует провести исследование из слезных точек – применяют бактериологический посев. Если диагностика усложнена, ребенка может осмотреть отоларинголог и провести риноскопию. Также к диагностике могут привлечь травматолога, челюстно-лицевого хирурга, нейрохирурга, невролога. Дакриоцистит отличают при диагностике от конъюнктивита, рожи и каналикулита.