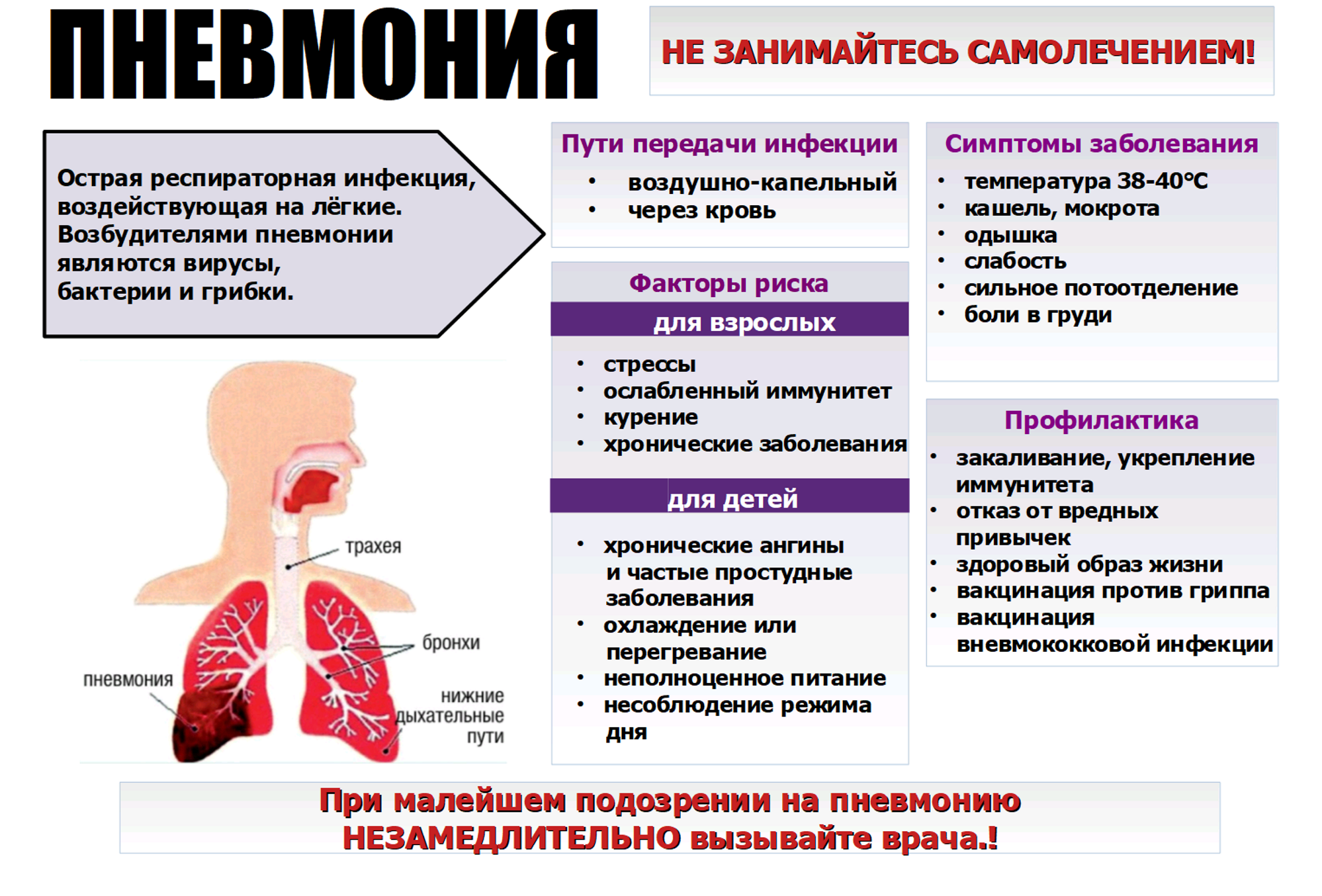
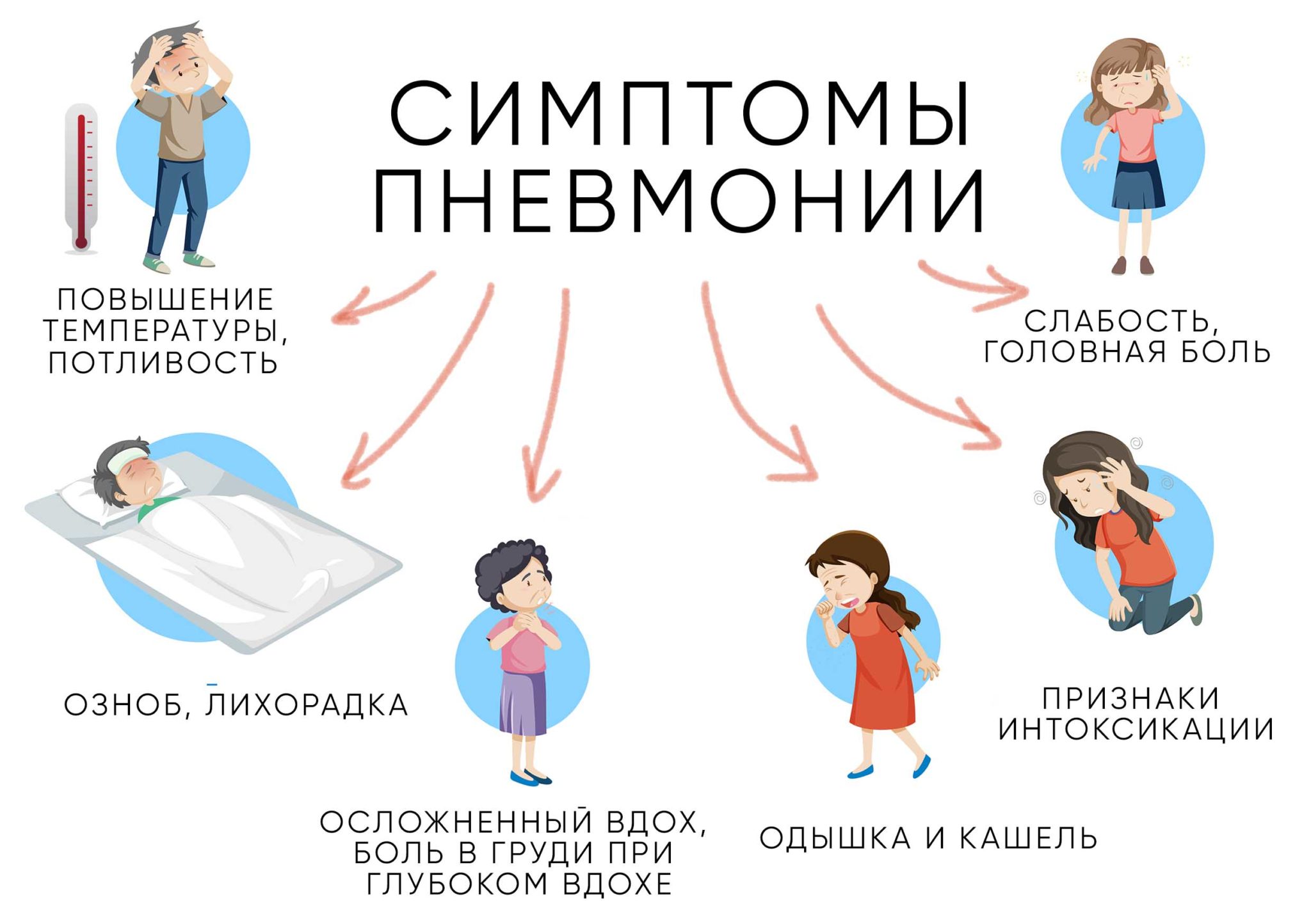
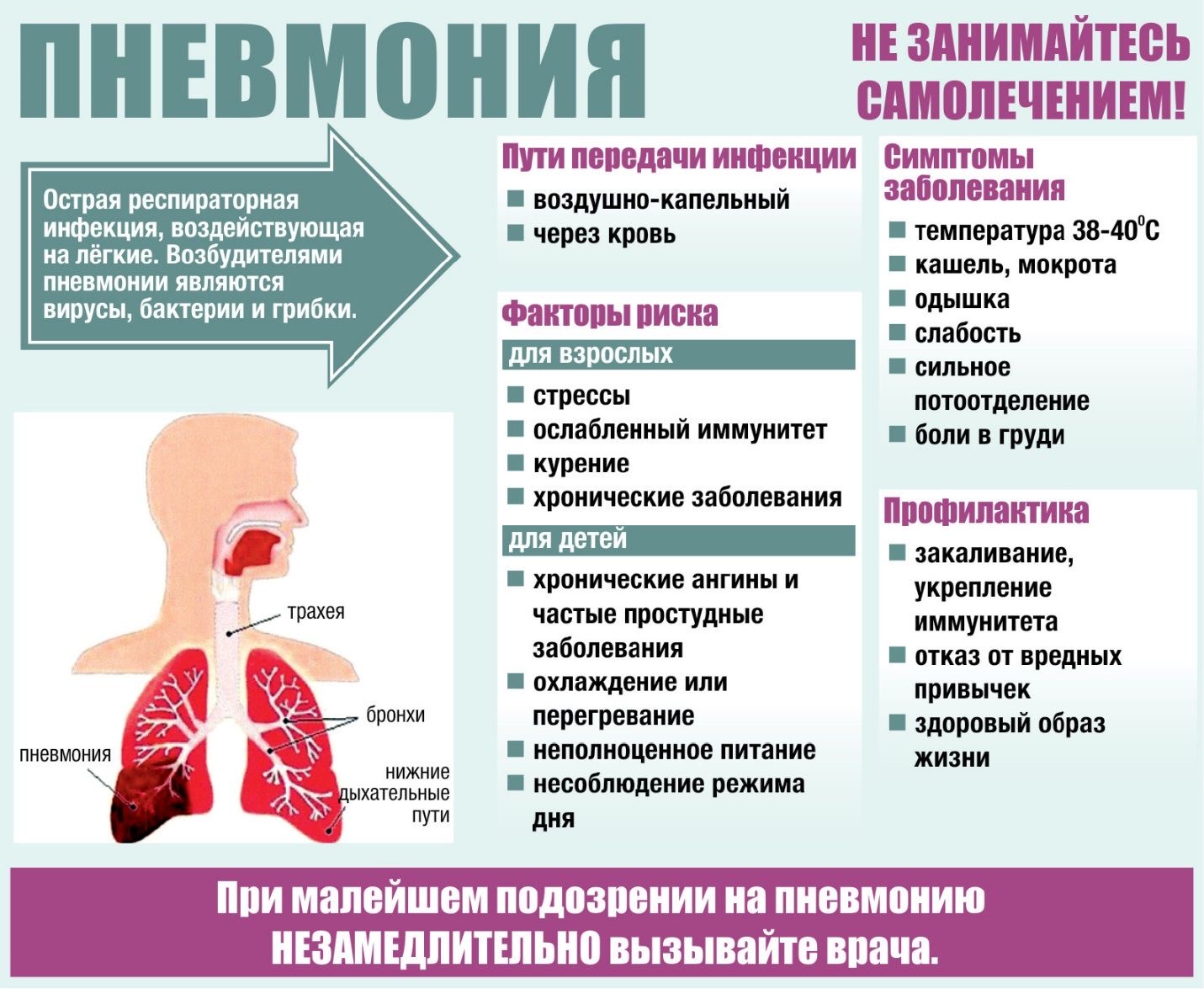
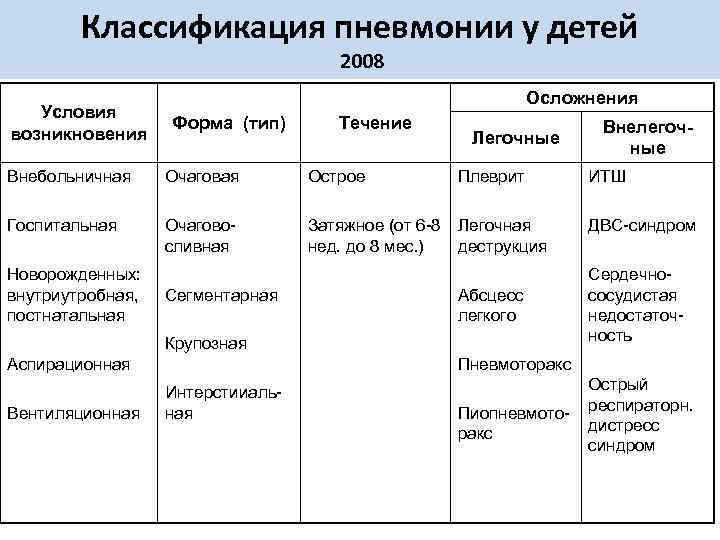
Симптомы воспаления легких у детей разного возраста
Тяжесть и характер проявлений зависит как от вида возбудителей пневмонии, так и от возраста ребенка. Чем младше ребенок, тем меньше у него сопротивляемость инфекциям и тем хуже он переносит последствия воспаления дыхательных органов.
В возрасте до 2 лет
Чаще всего болеют воспалением легких в сегментарной, крупозной или интерстициальной форме. Воспаление возникает в виде нескольких мелких очагов в одном или обоих легких. Одновременно поражаются бронхи. Длительность острого заболевания 3-6 недель. Возможно и более продолжительное, затяжное течение. При прослушивании обнаруживаются характерные хрипы, особенно заметные, когда ребенок плачет.
Появление болезни можно обнаружить по изменению поведения. Малыш становится вялым, много плачет, отказывается от груди (или другого питания), хочет спать, но быстро просыпается. У него жидкий стул, возможно, рвота или частое срыгивание.

В этом возрасте температура обычно не поднимается выше 37.5°, но ее не сбивают жаропонижающие средства. Появляются насморк и кашель, приступы которого усиливаются во время плача или кормления. При влажном кашле мокрота имеет желто-зеленый цвет из-за примесей гноя.
Ребенок дышит чаще, чем в норме (норма составляет: для ребенка 1-2 месяцев – 50 вдохов в минуту, 2-12 месяцев – 40, у детей от 1 года до 3 лет – 30, в возрасте 4-6 лет – 25). Об одышке у малыша говорит кивание головки в такт дыханию с одновременным раздуванием щек и вытягиванием губ.
Можно заметить втягивание кожи между ребрами во время вдоха, причем оно происходит неодинаково справа и слева. Периодически дыхание останавливается, нарушается его ритм и глубина. При одностороннем воспалении ребенок стремится лечь на здоровый бок.
У ребенка наблюдается посинение носогубного треугольника.
Дети 2-3 лет и старше
Ребенок бледный, вялый, капризный, у него нет аппетита, он плохо засыпает и часто просыпается. Жаропонижающие средства не помогают сбить температуру. Такое состояние длится больше недели. Появляется кашель, одышка, учащенное дыхание, боли в груди, отдающие в плечо и спину.
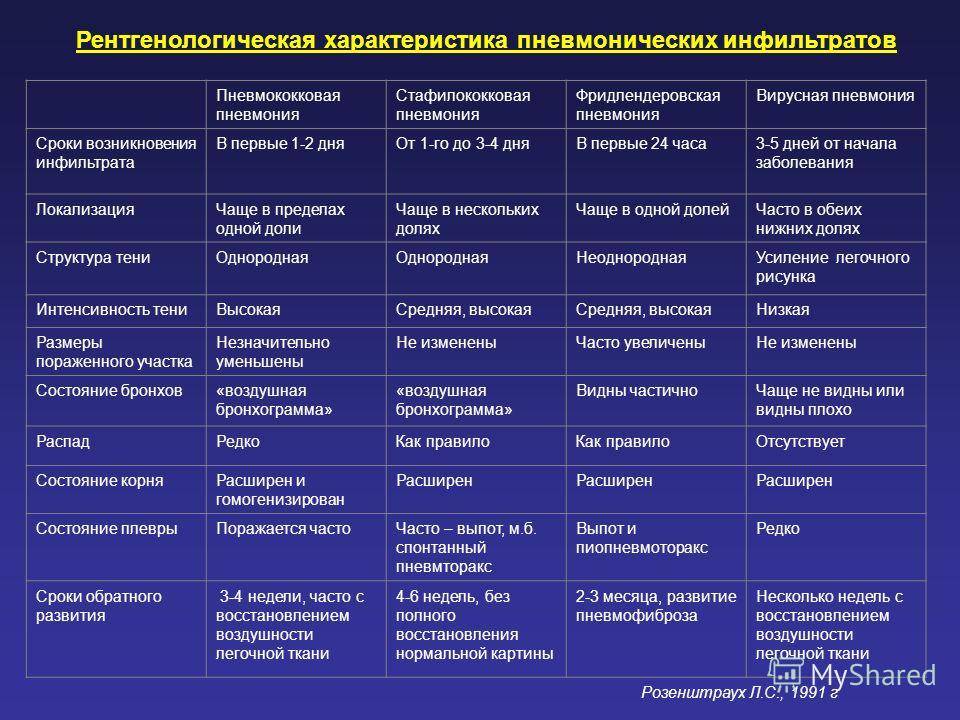
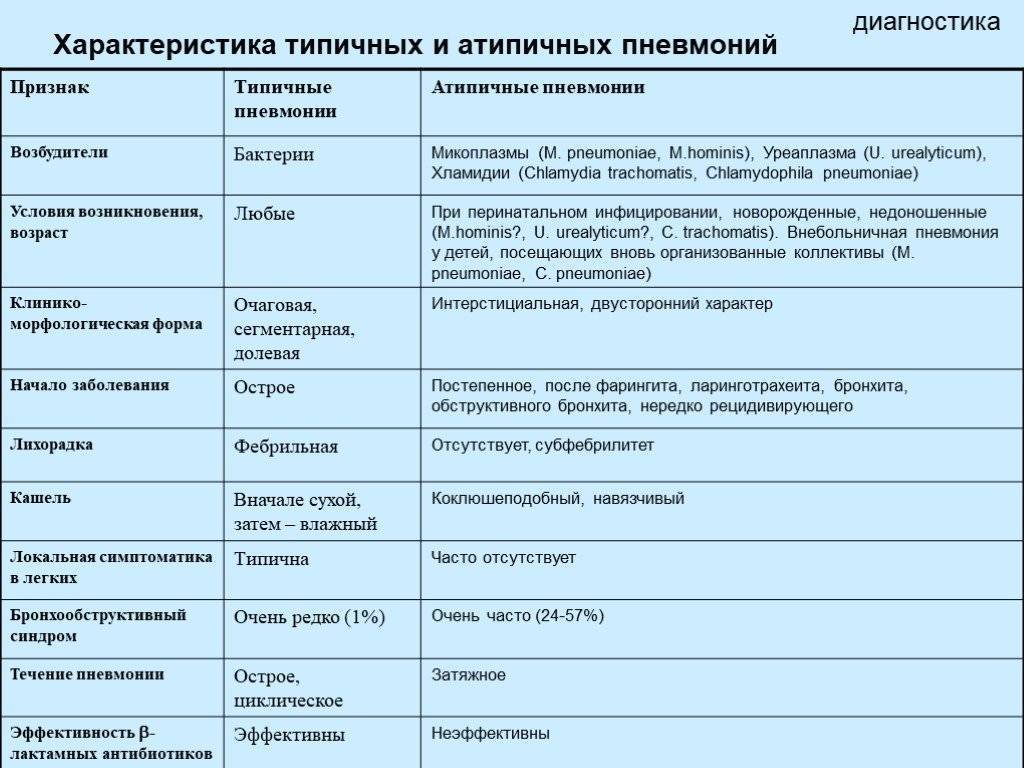
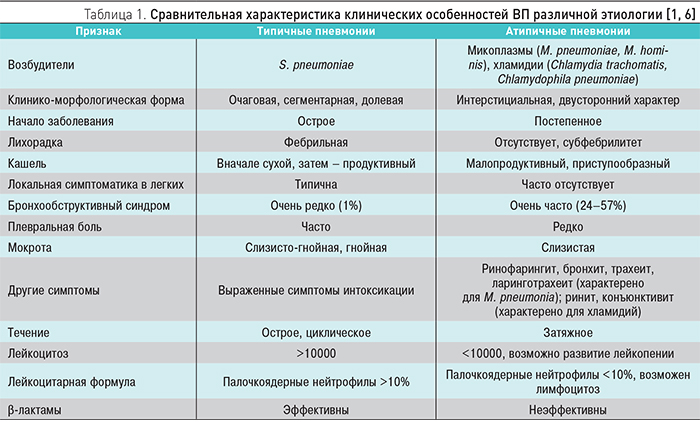
В чем отличие вирусной пневмонии от бактериальной?
Отличия вирусной пневмонии от бактериальной
| Критерий | Вирусная пневмония | Бактериальная пневмония |
| Контагиозность (заразность) | Является заразной, как и любое острое респираторное вирусное заболевание (ОРЗ). | В эпидемиологическом плане не считается заразной. |
| Инкубационный период | Короткий инкубационный период – от 2 до 5 суток. | Длительный инкубационный период – от 3 суток до 2 недель. |
| Предшествующее заболевание | Пневмония всегда появляется как осложнение острого респираторного вирусного заболевания, чаще всего в результате гриппа. | Не характерно предшествующее заболевание. |
| Продромальный период | Длится около 24 часов. Особо выражен. Основными симптомами являются:
| Практически незаметен. |
| Начало болезни | Ярко выраженный дебют болезни, при котором быстро нарастает температура тела до 39 – 39,5 градусов. | Обычно начинается постепенно, с температурой, не превышающей 37,5 – 38 градусов. |
| Интоксикационный синдром | Слабо выражен. Наиболее частыми симптомами общего интоксикационного синдрома являются:
| Выражен. Наиболее частыми симптомами интоксикационного синдрома являются:
|
| Признаки поражения легочной ткани | Симптомы поражения легких слабо выражены в начале болезни. На первый план выходят симптомы общего недомогания организма. | Легочная симптоматика выражена с первых дней заболевания. |
| Кашель | Длительное время отмечается умеренный непродуктивный кашель. Постепенно начинает выделяться небольшое количество слизистой мокроты. Мокрота имеет прозрачный или белесоватый цвет, без запаха. Иногда в мокроте появляются прожилки крови. Если мокрота становится гнойной, значит, присоединилась бактериальная инфекция. | Сухой кашель быстро переходит в мокрый. Изначально выделяется небольшое количество слизистой мокроты. Объем мокроты увеличивается, и она становится слизисто-гнойной. Цвет мокроты может быть разным – зеленоватым, желтоватым либо ржавым с примесью крови. |
| Признаки дыхательной недостаточности | В запущенных стадиях болезни появляется острая дыхательная недостаточность с выраженной одышкой и цианозом губ, носа и ногтей. | Основными симптомами дыхательной недостаточности являются:
|
| Болевой синдром | Отмечаются умеренные боли в грудной клетке. Боль усиливается при кашле и глубоком вдохе. | В груди появляются выраженные болевые ощущения при кашле и глубоком вдохе. |
| Аускультативные данные (прослушивание) | На протяжении всей болезни прослушивается жесткое дыхание с редкими единичными хрипами. | Выслушивается множество влажных хрипов различного размера и интенсивности. Воспаление листков плевры выслушивается в виде крепитаций. |
| Рентгенологические данные | Наблюдается картина интерстициальной (межклеточной) пневмонии. Основными характеристиками рентгеновского снимка вирусной пневмонии являются:
| Не существует высокоспецифичных признаков бактериальной пневмонии. Основными характеристиками рентгеновского снимка являются:
|
| Общий анализ крови | Наблюдается снижение числа лейкоцитов (белых кровяных телец). Иногда появляется лимфоцитоз (увеличение числа лимфоцитов) и/или моноцитоз (увеличение числа моноцитов). | Выявляется выраженный лейкоцитоз и увеличение скорости оседания эритроцитов (СОЭ). |
| Реакция на антибиотикотерапию | Отрицательная реакция на антибиотики. Эффективным является противовирусная терапия в первые дни болезни. | Положительная реакция на антибиотики видна с первых дней начала лечения. |
Признаки пневмонии
Болезнь может протекать в острой и хронической форме.
Острое течение – это быстро развивающееся воспаление с ярко выраженными симптомами. Характерно распространение болезни по всему организму.
- Температура – повышается почти до 38оС и держится более 3 дней;
- одышка – появляется учащенное дыхание;
- кашель – сухой в начале заболевания, далее становится влажным. Появляется мокрота;
- цианоз (синюшность) губ и кожи как результат нехватки кислорода;
- интоксикация организма – плохой аппетит, вялость, утомляемость, повышенная потливость;
- расстройства нервной системы – плаксивость, раздражительность, головная боль, нарушения сна, бред, судороги, потеря сознания;
- сердечно-сосудистая недостаточность – слабый и частый пульс, холодные конечности, понижение давления.
Хроническое течение – не специфический воспалительный процесс. Чаще является следствием острой пневмонии, осложненной или принявшей затяжное течение. Сопровождается необратимыми изменениями и деформациями в легких и бронхах. Развивается у детей до 3 лет (чаще до 1 года), имеет волнообразное течение с обострениями и ремиссией. По степени тяжести различают малые формы болезни и бронхоэктатический вариант.
Признаки (симптомы) малых форм:
- Обострения – не чаще 1 – 2 раза год;
- температура – на протяжении длительного времени держится в пределах 37 – 38оС;
- кашель влажный, с выделением в сутки до 30 мл гнойной или слизисто-гнойной мокроты. Мокрота может и отсутствовать;
- общее состояние – не нарушено, признаки интоксикации отсутствуют.
Признаки (симптомы) бронхоэктатического варианта:
- Обострения – 3 – 5 раз и более в год;
- температура – при обострении поднимается до 38оС и выше;
- кашель влажный, постоянно с отделением мокроты. В периоды обострений количество мокроты достигает 100 мл;
- общее состояние – дети могут отставать в физическом развитии и иметь признаки хронической интоксикации.
Текст подготовил
Котов Максим Анатольевич, главный врач центра КТ «Ами», кандидат медицинских наук, доцент. Стаж 19 лет
Список источников
- Котов М.А. Опыт применения компьютерной томографии в диагностике заболеваний органов дыхания у детей / Материалы X Невского радиологического Форума (НРФ-2018). – СПб., 2018, Лучевая диагностика и терапия. 2018. № 1 (9). — С. 149.
- Панов А.А. Пневмония: классификация, этиология, клиника, диагностика, лечение, 2020.
- Бова А.А. Пневмонии: этиология, патогенез, клиника, диагностика, 2016.
- Chl Hong, M.M Aung , K. Kanagasabai , C.A. Lim , S. Liang , K.S Tan. The association between oral health status and respiratory pathogen colonization with pneumonia risk in institutionalized adults, 2018.
- Yang-Pei Chang, Chih-Jen Yang, Kai-Fang Hu, A-Ching Chao, Yu-Han Chang, Kun-Pin Hsieh, Jui-Hsiu Tsai, Pei-Shan Ho, Shen-Yang Lim. Risk factors for pneumonia among patients with Parkinson’s disease: a Taiwan nationwide population-based study, 2016.
- Клинические рекомендации по диагностике, лечению и профилактике тяжелой внебольничной пневмонии у взрослых. Министерство здравоохранения РФ, 2019.
Когда и почему может возникнуть пневмония у ребенка?
Легкие в организме человека выполняют несколько важнейших функций. Основная функция легких – это газообмен между альвеолами и каппилярами, которые их окутывают. Проще говоря, кислород из воздуха в альвеоле транспортируется в кровь, а из крови углекислый газ попадает в альвеолу. Также они регулируют температуру тела, регулируют свертываемость крови, являются одним из фильтров в организме, способствуют очищению, выводу токсинов, продуктов распада, возникающих при различных травмах, инфекционных воспалительных процессах.
И при возникновении пищевого отравления, ожога, перелома, оперативных вмешательств, при любой серьезной травме или заболевании, происходит общее снижение иммунитета, легким сложнее справляться с нагрузкой по фильтрации токсинов. Вот почему очень часто после перенесенных или на фоне травм или отравлений у ребенка возникает пневмония.
Чаще всего возбудителем заболевания являются болезнетворные бактерии — пневмококки, стрептококки и стафилококки, а также в последнее время регистрируются случаи развития воспаления легких от таких возбудителей, как патогенные грибы, легионелла (обычно после пребывания в аэропортах с искусственной вентиляцией), микоплазма, хламидии, которые не редко бывают смешанными, ассоциированными.
Пневмония у ребенка, как самостоятельное заболевание, которое возникает после серьезного, сильного, длительного переохлаждения, бывает крайне редко, поскольку родители стараются не допускать таких ситуаций. Как правило, у большинства детей воспаление легких возникает не как первичное заболевание, а как осложнение после ОРВИ или гриппа, реже других болезней. Почему это происходит?
Многие из нас полагают, что острые вирусные респираторные заболевания в последние десятилетия стали более агрессивными, опасными своими осложнениями. Возможно, это связано с тем, что и вирусы, и инфекции стали более устойчивыми к антибиотикам и противовирусным препаратам, поэтому так тяжело протекают они у детей и вызывают осложнения.
Одним из факторов повышения заболеваемости пневмонией у детей в последние годы стало общее слабое здоровье у подрастающего поколения — сколько детей на сегодняшний день рождается с врожденными патологиями, пороками развития, поражениями ЦНС. Особенно тяжелое течение пневмонии бывает у недоношенных или новорожденных малышей, когда заболевание развивается на фоне внутриутробной инфекции при недостаточно сформированной, не зрелой дыхательной системе.
При врожденных пневмониях не редко возбудителями являются вирус простого герпеса, цитомегаловирус, микоплазмы, а при инфицировании при родах — хламидии, стрептококки группы В, условно патогенные грибы, кишечная палочка, клебсиеллы, анаэробная флора, при заражении госпитальными инфекциями, пневмония начинается на 6 день или через 2 недели после рождения.
Естественно, что пневмония чаще всего бывает в холодное время, когда и так организм подвергается сезонной перестройке с тепла на холод и наоборот, возникают перегрузки для иммунитета, в это время ощущается недостаток естественных витаминов в продуктах, перепады температур, сырая, морозная, ветреная погода способствуют переохлаждению детей и их инфицированию.
К тому же, если ребенок страдает какими-либо хроническими заболеваниями — тонзиллитом, аденоиды у детей, синуситом, дистрофией, рахитом (см. рахит у грудничка), сердечно- сосудистым заболеванием, любые тяжелые хронические патологии, такие как врожденные поражения центральной нервной системы, пороки развития, иммунодефицитные состояния — значительно повышают риск развития пневмонии, отягощают ее течение.
Тяжесть заболевания зависят от:
- Обширности процесса (очаговая, очагово-сливная, сегментраная, долевая, интерстициальная пневмония).
- Возраста ребенка, чем младше малыш, тем уже и тоньше дыхательные пути, тем менее интенсивный газообмен в организме ребенка и тяжелее течение пневмонии.
- Места, где и по какой причине возникла пневмония:
— внебольничная: чаще всего имеют более легкое течение
— госпитальная: более тяжелое, поскольку воз.можно заражение бактериями, устойчивым к антибиотикам
— аспирационная: при попадании в дыхательные пути инородных предметов, смеси или молока. - Важнейшую роль при этом играет общее состояния здоровья ребенка, то есть его иммунитет.
Методы лечения
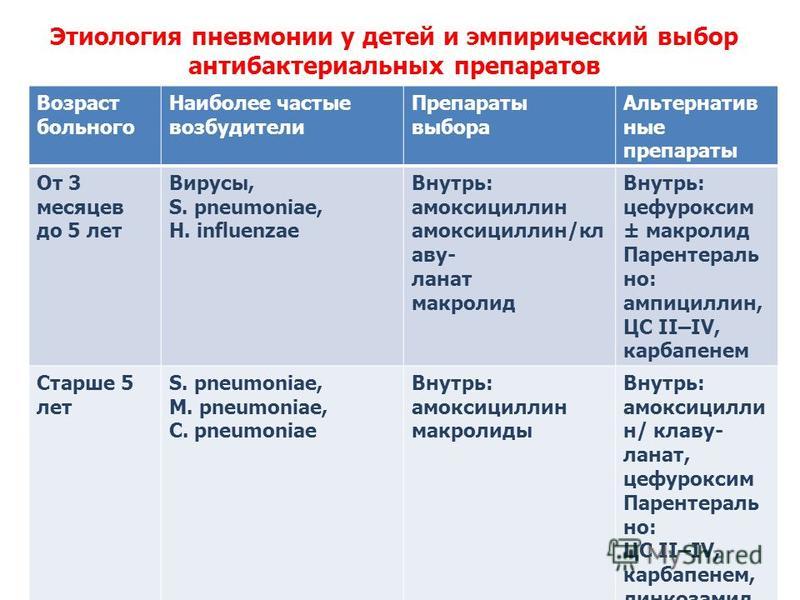
Для проведения грамотной терапии необходимо точно определить тип возбудителя, т. к. при вирусах, бактериях и грибках используются разные лекарственные препараты. Виды пневмонии по происхождению:
- Бактериальная. Возникает как на фоне других заболеваний, так и самостоятельно. Для лечения используются антибиотики. При данном виде происходит посинение кожных покровов, т. к. при размножении бактерии выделяют токсины, которые провоцируют спазм кровеносных сосудов.
- Вирусная. Характеризуется слабыми проявлениями симптомов. Наиболее распространенная форма. При правильном лечении не вызывает осложнений.
- Грибковая. Встречается редко, чаще всего появляется при неправильном лечении других заболеваний антибактериальными средствами.
При терапии в домашних условиях родители должны выполнять предписания врача. Основные правила:
- Принимать по графику антибиотики при пневмонии у детей (какие назначил педиатр). Не допускается увеличение или уменьшение дозировки и курса.
- Использовать жаропонижающие препараты при повышении температуры тела выше 39 градусов (детям младше трех лет – выше 38 градусов). Лихорадка является признаком работы иммунной системы и выработки антител.
- Не заставлять ребенка есть при отсутствии аппетита. Лучше варить легкие каши и пюре, давать овощи и фрукты.
- Обеспечить малыша обильным питьем. При отказе от питья подавать Регидрон или другое средство, способное поддержать водно-солевой баланс (рекомендуем прочитать: как разводить «Регидрон» для детей при рвоте?).
- Регулярно проветривать и проводить влажную уборку в комнате.
- Использовать пробиотики для восстановления микрофлоры кишечника после антибиотиков.
Лекарственные препараты
Лечение пневмонии подразумевает использование следующих видов препаратов:
- антибактериальные – для уничтожения грибков и бактерий в организме (Амоксициллин, Амоксиклав, Цефикс, Сумамед) (рекомендуем прочитать: дозировка таблеток «Амоксиклав 250 мг» для детей );
- отхаркивающие – для разжижения мокроты и ее выведения (Лазолван, Гербион, Проспан, АЦЦ);
- сосудосуживающие – для снятия заложенности носа (Пиносол, Ксилен);
- жаропонижающие – для снижения высокой температуры тела (Парацетамол и Ибупрофен в виде сиропа и свечей);
- иммуностимулирующие – для повышения иммунитета (Интерферон, Виферон);
- пробиотики – для восстановления микрофлоры (Линекс, Лактофильтрум).
Физиотерапия
Физиопроцедуры проводятся в стационаре с помощью специальных аппаратов под наблюдением медицинских работников. Врач назначает необходимое лечение и его длительность. Таким способом можно добиться быстрого облегчения симптомов и выздоровления.
- ингаляции;
- электрофорез;
- магнитотерапия;
- индуктотермия;
- тепловые процедуры.
Народные средства в домашних условиях
Лечение пневмонии в домашних условиях проводится в качестве вспомогательных мер. Все действия должны быть согласованы с врачом. Эффективные способы:
- сок капусты с медом помогает отхаркивать мокроту;
- травяной отвар из душицы, зверобоя и лаванды с добавлением настойки калины снижает развитие воспалительного процесса;
- сок лука с медом облегчает симптомы заболевания;
- ингаляции с эвкалиптовым или пихтовым маслом способствуют разжижению вязкой мокроты;
- компресс из меда, камфорного масла и спирта эффективно борется с кашлем.
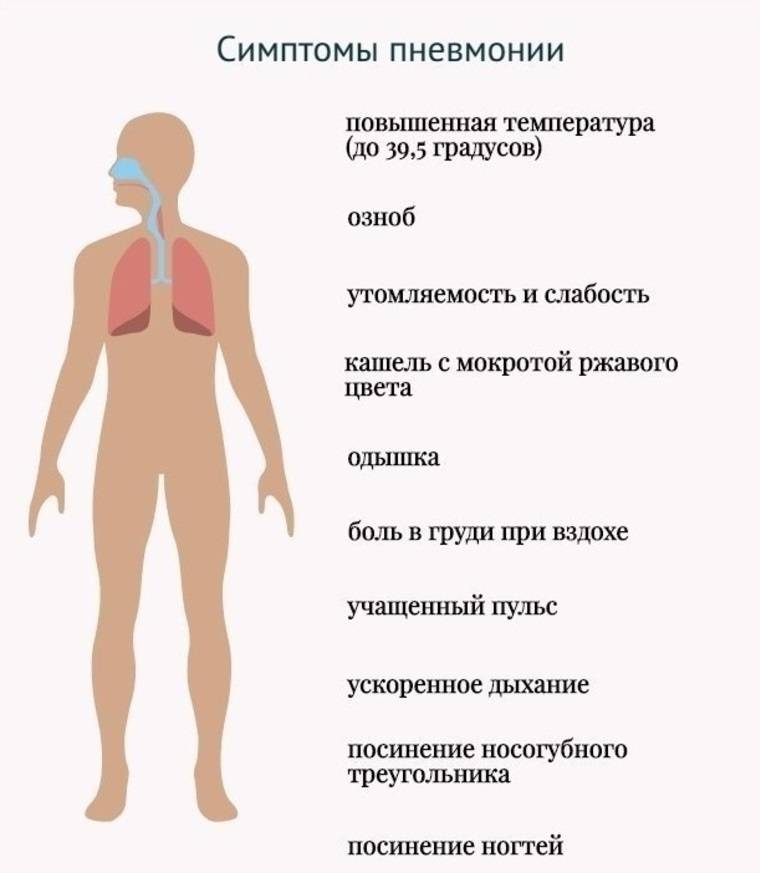
Симптомы и признаки пневмонии у детей
Признаки пневмонии у ребенка весьма специфичны, что помогает родителям заподозрить у крохи воспаление легких.
Симптомами воспаления легких у детей принято считать:
- Постоянный и очень сильный кашель, возникающий длительными приступами, при острой форме заболевания кашель может переходить в приступы удушья.
- Затяжное течение простудного заболевания, когда оно сохраняется в активной фазе дольше 7 дней.
- Резкое ухудшение состояния ребенка после перенесенного недавно ОРВИ или гриппа.
- Высокая температура, сохраняющаяся в течение нескольких дней и не сбивающаяся жаропонижающими средствами, а если температуру и удается немного сбить, она быстро поднимается до прежних показателей.
- Невозможность сделать глубокий вдох. При попытке вдохнуть глубоко у ребенка начинается приступ сильного кашля.
- Бледная кожа. Бледность кожных покровов говорит о том, что развивающаяся пневмония является бактериальной и объясняется это тем, что активное размножение в организме бактерий приводит к возникновению спазмов кровеносных сосудов, поскольку при этом происходит отравление токсинами, являющимися продуктами жизнедеятельности вредоносных бактерий. Синеватый оттенок кожи требует немедленного обращения к врачу.
Высокая температуры, как правило, проявляется в зависимости от возраста ребенка. У малышей до года, а иногда и у детей до 2–3 лет, температура может быть невысокой, в пределах 37,5°, что объясняется неразвитостью иммунной системы и невозможностью дать адекватный ответ при развитии заболевания. У более старших детей показатели температуры могут доходить до 38–40°.
Практически всегда воспаление легких сопровождается признаками общей интоксикации, проявляющейся слабостью, отсутствием аппетита, сонливостью, повышенной потливостью.
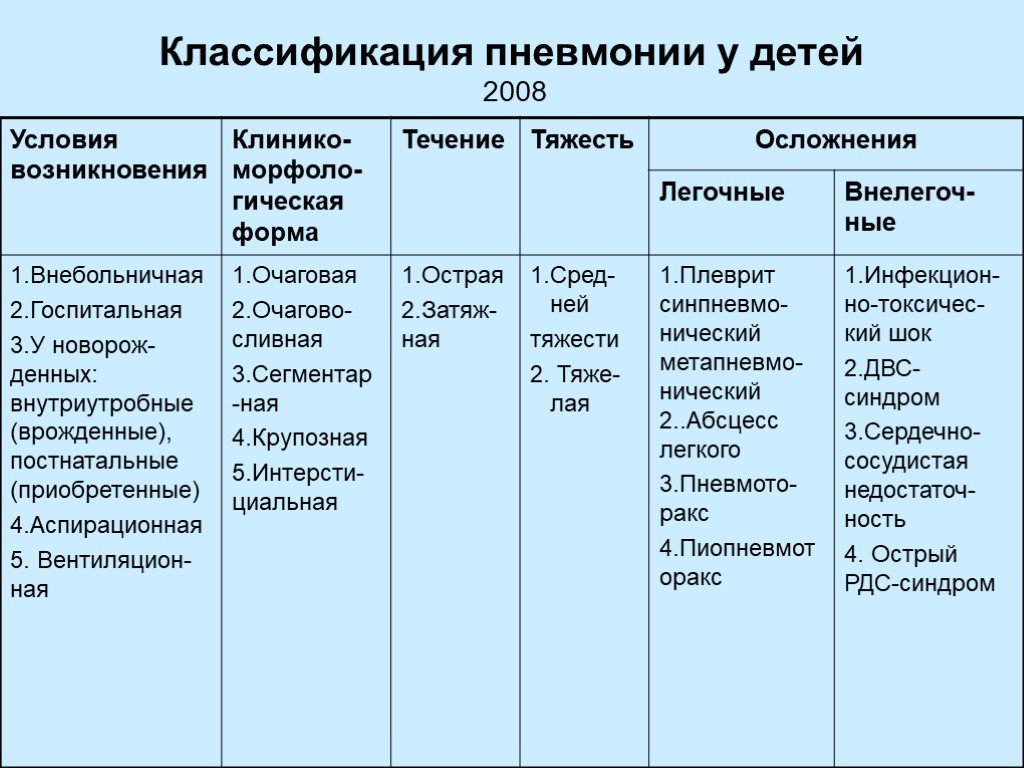
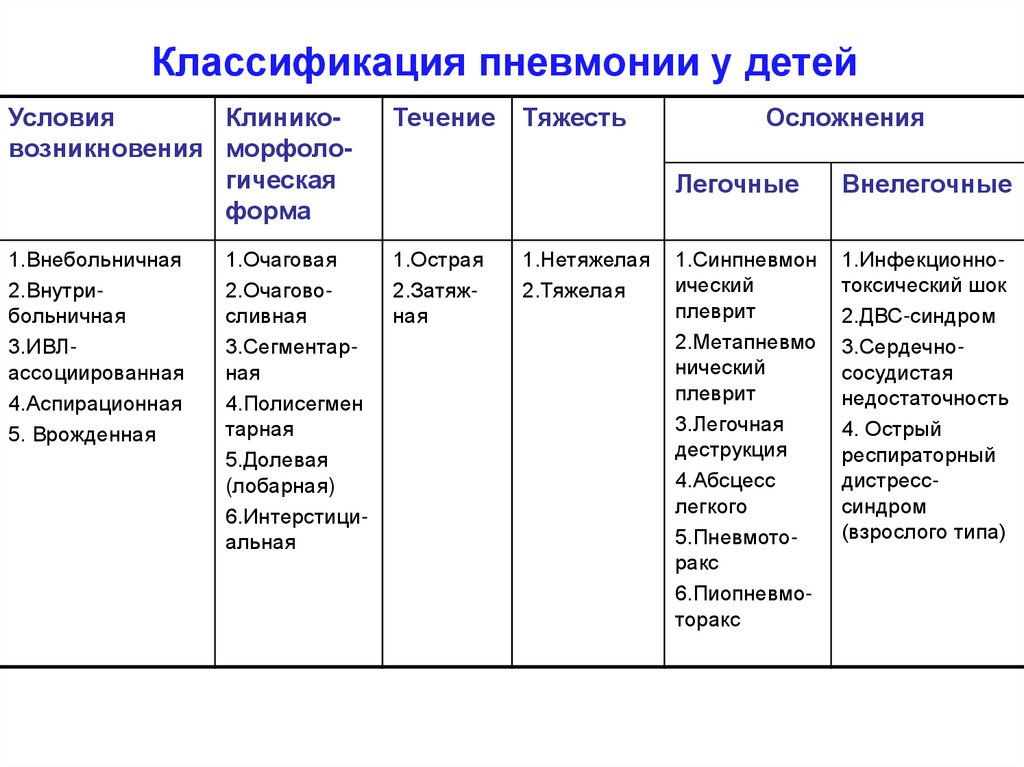
Классификация пневмонии
- По эпидемиологическому признаку пневмонии классифицируют на: внебольничные, нозокомиальные, вызванные иммунодефицитом, аспирационные.
- По происхождению воспаление легких бывает: бактериальное, вирусное, микоплазменное, грибковое, вызванное простейшими, вызванное гельминтами, неинфекционное, смешанное.
- Патогенетически пневмонии подразделяются на следующие виды: Самостоятельные патологии – первичные, возникающие на фоне сопутствующих заболеваний – вторичные, развивающиеся после травмы грудной клетки — посттравматические, послеоперационные.
- По локализации патологического очага: односторонние — правосторонние или левосторонние, двухсторонние.
- По течению: острые, затяжные.
Особенности заболевания и возможные последствия для маленьких детей
Воспаление легких у детей в большинстве случаев развивается примерно на четвертый день при поражении ОРВИ. Подобное обуславливается пагубным влиянием вирусной инфекции на иммунитет человека и защитные барьеры дыхательных путей. Таким образом, формируются очаги бактериальной инфекции, из которых и начинается пневмония.
Что касается особенностей развития заболевания, то у детей симптомы заболевания несколько иные. Это определяется такими показателями:
- Дыхательные пути у человека развиваются постепенно, поэтому у грудничков они короткие и узкие.
- Их слизистая оболочка имеет хорошо развитую сеть кровеносных сосудов.
- Стоит также учитывать недостаточную вентиляцию легких – она обуславливается слабыми движениями грудной клетки и горизонтальным положением ребер.
- Кроме того, происходит образование кровяных отложений в заднем, нижнем отделе органа. Такая ситуация обуславливается интенсивным кровоснабжением структур легкого, а также лежачее положение малыша в первые месяцы существования.
- Недостаточная развитость ткани органа приводит к ателектазам.
Все перечисленные факторы создают благоприятную среду для появления и распространения воспалительного процесса.
Стоит также отметить иммунную систему ребенка: очевидно, что в первые дни жизни организм малыша подвергается значительным нападкам различных патогенных микроорганизмов
Поэтому является важным оказывать достаточное внимание каждому проявлению, ведь любое заболевание в этот период может привести к необратимым последствиям в будущем
Что касается пневмонии, то это крайне опасное заболевание для детей. Микробы своей деятельностью вызывают различные осложнения. Чтобы максимально понять, как проявляется воспаление легких, необходимо рассмотреть следующие моменты в развитии пневмонии:
- Бактерии интенсивно размножаются, способствуя разрушению, воспалению и отеку структур легкого.
- Возникают сбои в проницаемости тканей органа для кислорода и углекислого газа.
- Накапливаются продукты деятельности микроорганизмов и воспалительного процесса. В совокупности они приводят к интоксикации организма, что приводит к еще большему ухудшению состояния больного. Токсины микробов могут поражать нервную ткань и, как следствие, возможны сбои в сознании.
- Очевидно, что снабжение организма кислородом играет первостепенную роль в обеспечении оптимальной деятельности всех систем. Поэтому нужно понимать, что в случае возникновения каких-либо нарушений страдает организм в целом. К примеру, гипоксия способствует усилению кровяного тока, обеспечивает повышенную нагрузку на сердечно-сосудистую систему, что в конечном счете является причиной быстрой потери веса и астении.
Такие последствия слишком сильно влияют на функционирование организма ребенка, поэтому важно изучить и запомнить первые признаки пневмонии у детей
Текст подготовил
Котов Максим Анатольевич, главный врач центра КТ «Ами», кандидат медицинских наук, стаж 19 лет
Список источников
- Котов М.А. Опыт применения компьютерной томографии в диагностике заболеваний органов дыхания у детей / Материалы X Невского радиологического Форума (НРФ-2018). – СПб., 2018, Лучевая диагностика и терапия. 2018. № 1 (9). — С. 149.
- Панов А.А. Пневмония: классификация, этиология, клиника, диагностика, лечение, 2020.
- Бова А.А. Пневмонии: этиология, патогенез, клиника, диагностика, 2016.
- Chl Hong, M.M Aung , K. Kanagasabai , C.A. Lim , S. Liang , K.S Tan. The association between oral health status and respiratory pathogen colonization with pneumonia risk in institutionalized adults, 2018.
- Yang-Pei Chang, Chih-Jen Yang, Kai-Fang Hu, A-Ching Chao, Yu-Han Chang, Kun-Pin Hsieh, Jui-Hsiu Tsai, Pei-Shan Ho, Shen-Yang Lim. Risk factors for pneumonia among patients with Parkinson’s disease: a Taiwan nationwide population-based study, 2016.
- Клинические рекомендации по диагностике, лечению и профилактике тяжелой внебольничной пневмонии у взрослых. Министерство здравоохранения РФ, 2019.
Лечение пневмонии у ребенка
Если у малыша повышена температура, педиатры назначают постельный режим. Это поможет избежать осложнений. При диагностировании воспаления легких необходимо соблюдать правила, которые помогут быстрее справиться с болезнью. Рекомендуется усиленный питьевой режим, который подразумевает:
- употребление морсов, чаев, минералки, воды для выведения токсинов;
- прием отваров лекарственных трав для улучшения отхаркивания;
- младенцам – частое грудное кормление.
При лечении ребенка необходимо в помещении проводить регулярную влажную уборку, организовывать проветривание. Важная роль отводится:
- диетическому питанию – легким бульонам, протертому мясу, жидким кашам, фруктам, овощам, не рекомендуется заставлять ребенка есть насильно;
- антибактериальной терапии;
- применению лекарственных препаратов для снятия симптомов болезни – кашля, температуры, боли;
- употреблению средств для повышения иммунитета;
- приему витаминов;
- прогулкам при улучшении состояния.
Антибактериальная терапия
Врачи начинают лечение воспалительного процесса немедленно, не дожидаясь получения результатов анализов. Для этого используются антибиотики широкого спектра действия. Препараты применяются в зависимости от тяжести протекания болезни в форме суспензии, инъекций или таблеток. После уточнения возбудителя схема терапии назначается больному индивидуально. При легкой форме заболевания применяют антибиотики пенициллинового ряда:
- Амоксициллин;
- Амоксиклав;
- Ампициллин;
- Флемоксин солютаб.
Врачи определяют пациенту продолжительность курса лечения, схему приема лекарства, дозировку в соответствии с его возрастом, состоянием, тяжестью болезни. В зависимости от возбудителя при лечении воспаления легких используют:
Группа антибиотиков | Препараты | Возбудители |
Цефалоспорины | Цефуроксим Цефазолин | грамположительные кокки |
Цефамандол Цефотаксим Цефтриаксон Цефепим |
Для лечения воспалительных процессов в легких педиатры назначают антибактериальные средства, направленные на борьбу с конкретным возбудителем заболевания. При необходимости применяется комбинация лекарств. Рекомендуемые средства:
Группа антибиотиков | Препараты | Возбудители |
Макролиды | Рокситромицин Азитромицин Эритромицин | хламидии стафилококк гемофильная палочка микоплазма |
Карбапенемы | Тиенам Меропенем | энтерококки грамположительные бактерии |
Оксазолидиноны | Линезолид | широкий спектр действия |
Гликопептиды | Ванкомицин |
Симптоматическое лечение при пневмонии у детей
Чтобы облегчить состояние ребенка при воспалении легких, необходимо устранить симптомы заболевания. Схема терапии подбирается с учетом течения инфекции, преобладающих признаков. Педиатры используют:
- для противодействия интоксикации организма – инфузионное введение физиологического раствора, Глюкозы, препарата Рингер;
- с целью восполнения объема циркулирующей крови – Реополиглюкин;
- муколитические средства для разжижения мокроты – Бромгексин, Ацетилцистеин, Амброксол – для ингаляций, приема внутрь;
- с целью устранения бронхоспазмов – Беродуал.
Высокая температура – признак сильного иммунитета, организм самостоятельно борется с воспалением. Жаропонижающие средства назначают в зависимости от симптомов:
- Парацетамол, Ибупрофен – в случае фебрильной лихорадки с температурой выше 38,5 градуса; одновременно оказывают обезболивающее действие;
- литическая смесь (растворы Аминазина 2,5%, Пипольфена, при осложненной форме добавляют Анальгин 10%) – при высоких значениях;
- для грудничков – ректальные суппозитории – Нурофен, Цефекон.
Симптоматическое лечение воспаления легких включает при выраженной гипоксии кислородотерапию. Педиатры используют в своей практике:
- иммуностимуляторы на основе интерферона – свечи Виферон, Лаферобион;
- для исключения побочных эффектов от приема антибиотиков – Лактофильтрум, Линекс, Бифиформ;
- энтеросорбенты для вывода токсических продуктов деятельности патогенных микроорганизмов – Смекта, Энтеродез, Энтеросгель.