Симптоматика
Подобный порок сердца, который имеется у ребенка с рождения, зачастую протекает совместно с вегетососудистой дистонией. Симптомы в большей мере связаны конкретно с этим расстройством, чем с самим пролапсом.
Признаки:
- Боль в голове, чаще беспокоящая утром и ночью.
- Проблемы с дыханием, ощущение нехватки воздуха, у малыша возникает желание сделать вдох как можно глубже.
- Расстройство сна.
- Ребенок быстро устает, даже после незначительных физических и эмоциональных нагрузок.
- Болевые ощущения в зоне грудины слева.
- Головокружение.
- Нарушение сознания или обморок.
Когда у малыша возникают боли в груди или области подреберья, они не имеют отношения к пролапсу, а являются следствием нарушений нервной системы.  Нередко наблюдается появление подобной симптоматики после того, как ребенок перенервничал, но бывают случаи возникновения таких признаков без причин. Болевые ощущения обычно могут продолжаться несколько часов, реже – 2-3 суток. Следует учитывать, что интенсивные проявления этого заболевания, потери сознания или сильная нехватка воздуха зачастую не считаются симптомами пролапса, а говорят о сопутствующих патологиях и поражениях сердца органического характера.
Нередко наблюдается появление подобной симптоматики после того, как ребенок перенервничал, но бывают случаи возникновения таких признаков без причин. Болевые ощущения обычно могут продолжаться несколько часов, реже – 2-3 суток. Следует учитывать, что интенсивные проявления этого заболевания, потери сознания или сильная нехватка воздуха зачастую не считаются симптомами пролапса, а говорят о сопутствующих патологиях и поражениях сердца органического характера.
Существует еще один важный признак подобного недуга – сбой сердечного ритма, а именно – ускорение биения органа с ощущением его замирания. Приступы тахикардии при пролапсе отличаются своим течением, они возникают резко и заканчиваются также неожиданно, без проявлений тошноты или обморочных состояний. Дополнительно могут наблюдаться симптомы в виде дискомфорта в зоне кишечника или субфебрильной температуры тела по вечерам.
Внешний вид детей, у которых установлен такой диагноз, отличается. Эти пациенты чем-то похожи друг на друга. Обычно этот ребенок имеет астеническое телосложение, его ноги и руки худые, а суставы подвижны. Соединительная ткань находится в кожном покрове, сухожилиях, а также мышцах больных. Подобные причины обычно дают возможность врачам совмещать эти нарушения митрального клапана и другие заболевания, такие как, снижение зрительной функции, косоглазие.
В редких случаях у малышей с таким диагнозом наблюдаются более серьезные симптомы: грыжи множественного характера, которые образовываются в области паха, пупка или мошонки, воронкообразная форма грудной клетки. Эмоциональная сфера жизни малыша тоже подвержена изменениям.
Настроение таких детей может меняться быстро, часто развивается депрессия.
Особенности болей на фоне ПМК
Как говорилось выше, на фоне сочетания аномалий клапана с ВСД могут возникать различные виды периодических болей в области груди и проекции сердца. При этом боль имеет функциональный характер, то есть она не связана с нарушениями сердечной деятельности, а расстройствами в регуляции со стороны нервной системы. Зачастую подростки или дети помладше жалуются на боль после переживаний и стрессов, эмоциональных событий или физических нагрузок. Характер болей всегда различный — описываются они как колющие или ноющие, длятся несколько секунд и отпускают, реже могут быть более продолжительными и выраженными.
Стоит отметить, что в отличие от органической боли в сердце, подобные ощущения не имеют усиления на фоне физической активности, при них нет одышки и головокружений, обморочных приступов
Если же появились подобные сочетания, речь идет уже не о ПМК или дистонии, важно полноценное обследование
БЕРЕМЕННОСТЬ И НЕДОСТАТОЧНОСТЬ ТРЁХСТВОРЧАТОГО КЛАПАНА
Недостаточность трёхстворчатого клапана — порок сердца, обусловленный неплотным смыканием створок клапана во время систолы желудочков, что вызывает патологическую регургитацию крови из правого желудочка в правое предсердие. У 80–90% здоровых людей при эхокардиографии во время систолы обнаружена небольшая физиологическая регургитация крови в правой предсердие, однако обратный ток крови в этих случаях незначителен.
Патологическая трикуспидальная регургитация крови при пороке трёхстворчатого клапана приводит к заметным нарушениям внутрисердечной гемодинамики.
Синонимы
Недостаточность правого атриовентрикулярного отверстия, недостаточность правого предсердно-желудочкового отверстия, трикуспидальная недостаточность, недостаточность трикуспидального клапана.
КОД МКБ-10 I07.1 Трикуспидальная недостаточность. I36.1 Неревматическая недостаточность трехстворчатого клапана.
ЭПИДЕМИОЛОГИЯ
Изолированная недостаточность трёхстворчатого клапана встречается примерно в 40% случаев. В 30% случаев наблюдают сочетанное поражение с МК и аортальным клапаном. Врождённая недостаточность трёхстворчатого клапана встречается в составе ВПР сердца (аномалии Эбштейна, незаращении атриовентрикулярного канала).
ЭТИОЛОГИЯ (ПРИЧИНЫ) НЕДОСТАТОЧНОСТИ ТРЕХСТВОРЧАТОГО КЛАПАНА
Органическая недостаточность характеризуется грубыми морфологическими изменениями створок трёхстворчатого клапана (уплотнение, сморщивание, деформации и обызвествление) и чаще всего развивается при ревматической лихорадке и инфекционном эндокардите. При функциональной недостаточности трёхстворчатого клапана грубые морфологические изменения его створок отсутствуют, а неполное смыкание обусловлено нарушением функции клапанного аппарата (фиброзного кольца, сухожильных хорд, сосочковых мышц). Эта форма порока сердца в практике наблюдают чаще. Можно выделить несколько причин функциональной недостаточности трёхстворчатого клапана: заболевания с высокой гипертензией МКК, сопровождающейся дилатацией правого желудочка и значительным растяжением фиброзного кольца трёхстворчатого клапана (митральные пороки сердца, хроническое лёгочное сердце, хроническая СН любого генеза с лёгочной гипертензией, первичная лёгочная гипертензия, ТЭЛА, осложнённая острым лёгочным сердцем, некоторые ВПР сердца, такие, как дефект межпредсердной перегородки, дефект межжелудочковой перегородки, открытый артериальный проток и другие пороки; инфаркт миокарда правого желудочка с признаками острой правожелудочковой недостаточности); поражение сосочковых мышц и сухожильных хорд трёхстворчатого клапана (тупая травма грудной клетки, инфаркт миокарда правого желудочка с поражением сосочковой мышцы).
ПАТОГЕНЕЗ
В результате объёмной перегрузки развивается гипертрофия и дилатация правого предсердия и правого желудочка и застой крови в венах БКК. Этот застой имеет особенности, отличающие его от застоя крови при правожелудочковой недостаточности (не сочетающейся с недостаточностью трёхстворчатого клапана) — возникает градиент давления в полых венах, направленный в сторону от сердца; эта обратная пульсовая волна отражена картиной систолического наполнения крупных вен («положительный венный пульс»). Происходит снижение сердечного выброса, особенно при физической нагрузке, что сопровождается нарушением перфузии периферических органов и тканей, а также снижение ударного объёма правого желудочка, что приводит к разгрузке МКК и относительному снижению ранее повышенного давления в лёгочной артерии.
Патогенез осложнений гестации
В I триместре наиболее часто происходит обострение ревмокардита.
С 26 по 32 недели гестации увеличивается ОЦК, минутный объём сердца, снижается гемоглобин, организм беременной испытывает максимальные нагрузки.
С 35 недели до начала родов увеличивается масса тела, затрудняется лёгочное кровообращение из-за высокого стояния дна матки, снижается функция диафрагмы.
Во время родов увеличивается артериальное давление, систолический и минутный объём сердца.
Опасен ли пролапс митрального клапана?
Все зависит от того, насколько сильно провисает створка клапана.
При незначительном провисании клапана люди живут долгие годы, ничем себя не ограничивая.
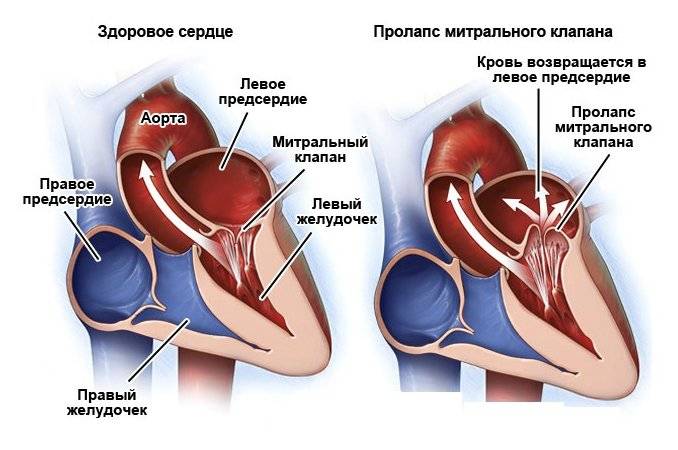
При значительном пролапсе клапан перестает выполнять свою функцию и возникает обратный ток крови из желудочка в предсердие.
Дети с ПМК подлежат диспансерному наблюдению с регулярным обследованием (ЭКГ, ЭхоКГ и др.).
В детском возрасте ПМК, как правило, протекает благоприятно. Осложнения при ПМК у детей возникают достаточно редко.
Возможно развитие острой (вследствие отрыва хорд, при лёгочной венозной гипертензии) или хронической митральной недостаточности, инфекционного эндокардита, тяжёлых форм аритмий, тромбоэмболий, синдрома внезапной смерти, чаще всего имеющего аритмогенный характер.
Развитие осложнений, прогрессирование клапанных нарушений и митральной регургитации неблагоприятно сказываются на прогнозе. ПМК, возникший у рёбенка, способен привести к трудно корригируемым нарушениям в более зрелом возрасте. В связи с этим необходима своевременная диагностика, чёткое проведение необходимых лечебных и профилактических мероприятий именно в детском возрасте.
Профилактика направлена в основном на предупреждение прогрессирования имеющегося клапанного порока и возникновения осложнений.
Вопрос о допуске к занятиям спортом решается индивидуально. При наличии пролапса митрального клапана
необходимо учитывать семейный анамнез (случаи внезапной смерти у родственников), наличие жалоб
на сердцебиения, кардиалгии, синкопальные состояния.
Изменения на ЭКГ (нарушения сердечного ритма, синдром укороченного и удлиненного QT)
являются основанием для принятия решения о противопоказании спортивных тренировок.
Это касается и наличия аномально расположенныех хорд и трабекул с синдромом раннего возбуждения желудочков,
которые, являясь аритмогенными МАРС, могут спровоцировать нарушения сердечного ритма у спортсменов
в условиях физического и психоэмоционального напряжения клапана.
Администрация сайта сайт не дает оценку рекомендациям и отзывам о лечении, препаратах и специалистах. Помните, что дискуссия ведется не только врачами, но и обычными читателями,
поэтому некоторые советы могут быть опасны для вашего здоровья. Перед любым лечением или приемом лекарственных средств рекомендуем обратиться к специалистам!
КOММЕНТАРИИ
Ирина
/ 2015-03-29
У ребенка с детства было незаращение овального окошечка в сердце, затем шумы. Наблюдались, без лечения. В 4-ом классе, просто повела к кардиологу на проверку. Ребенок активно занимается спортом, думаю, надо обследоваться. Сделали УЗИ сердца, поставили диагноз -пролапс митрального клапан 1-ой степени. Доктор назначила магнирот. В общем, пьем 3 раза в день.
Лена / 2015-03-29
А что насчет спорта? И каким спортом занимаетесь?
Ирина / 2015-03-29
Занимаемся тхэквандо, сказали, что пока пока спортом пока в нашем случае заниматься можно, но не до фанатизма.
Ира
/ 2015-03-30
Я так понимаю, что пролапс митрального клапана первой степени — это не патология, лечения не требуется. Небольшой прогиб (пролапс) створки митрального клапана встречается очень часто у практически здоровых людей. И живут с ним и жили раньше. Физкультурой и спортом заниматься можно, противопоказаний нет. Повсеместное выявление ПМК в последнее время связано с повальным назначением УЗИ сердца. Не было УЗИ, не было пролапса. А главное, теперь есть повод лечить, особенно в частных клиниках. Ведь надо каждые полгода ходить для наблюдения.
Наш доктор сказал, что значимость пролапса клапана для здоровья определяют не столько его степенью, сколько степенью связанной с ним митральной недостаточности. Так что если вашему ребенку поставили пролапс митрального клапана, не паникуйте раньше времени, проконсультируйтесь с грамотным специалистом
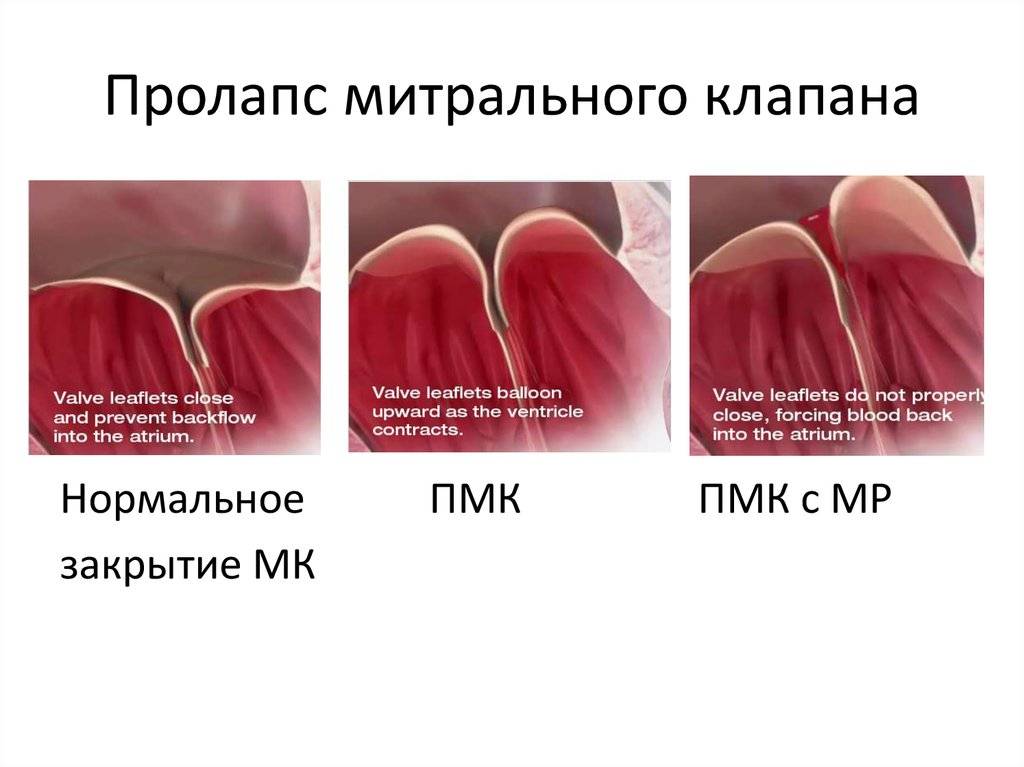
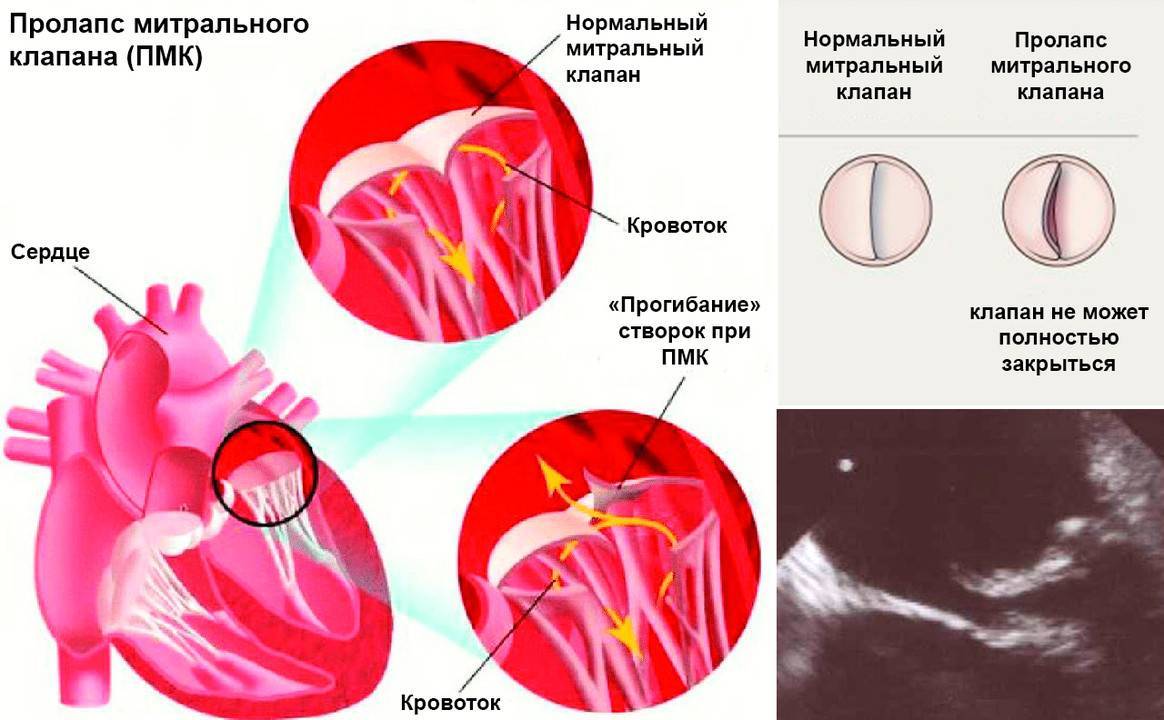
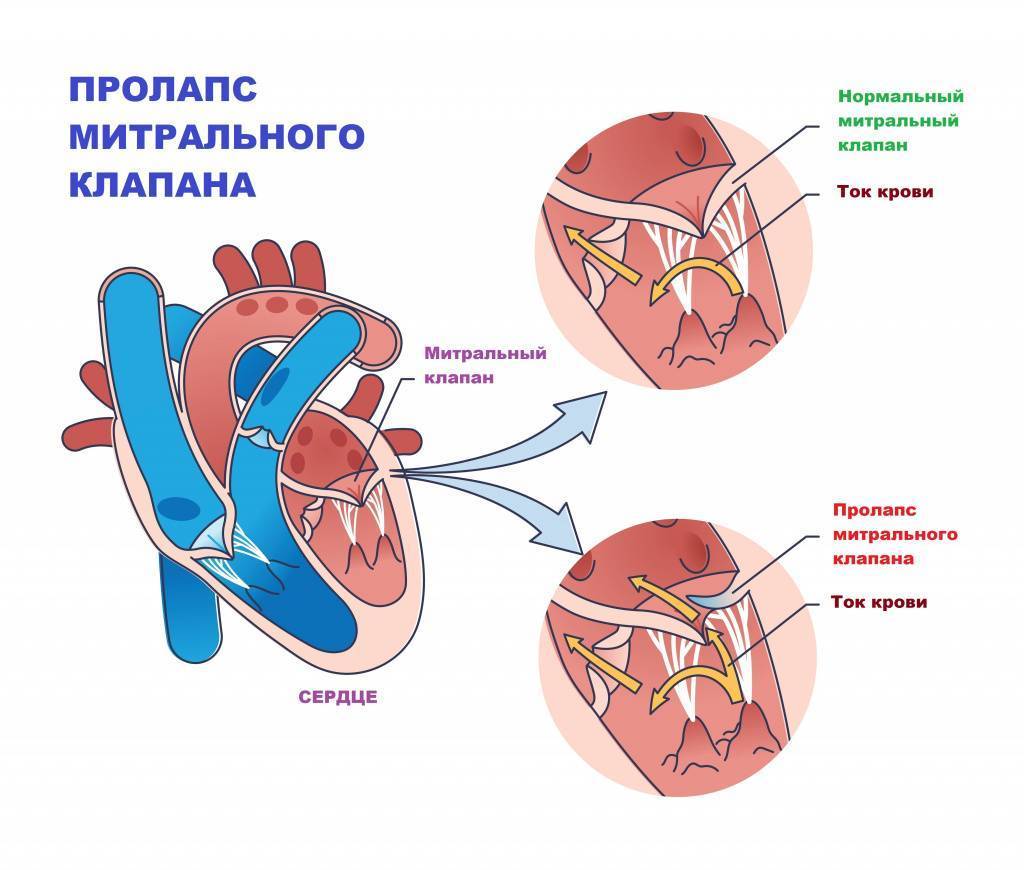
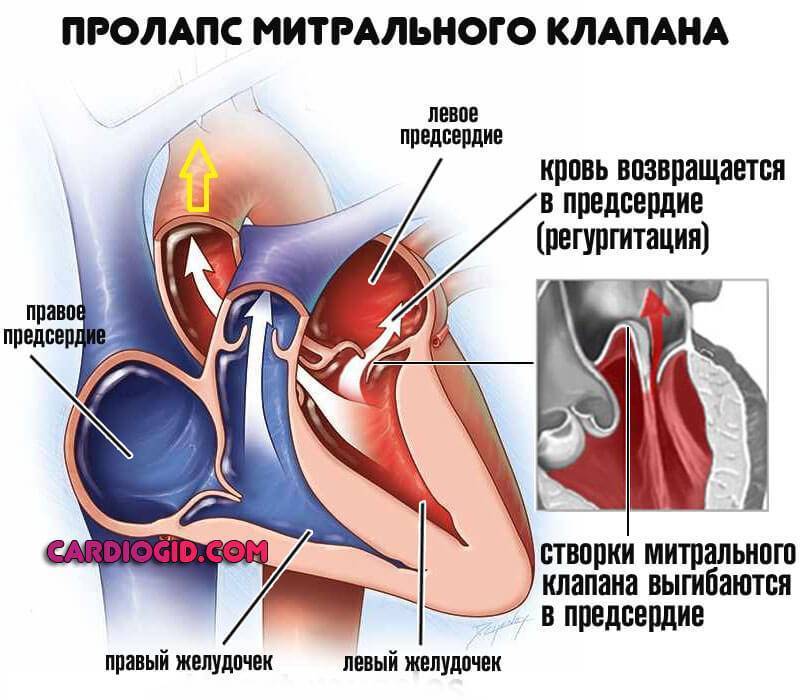
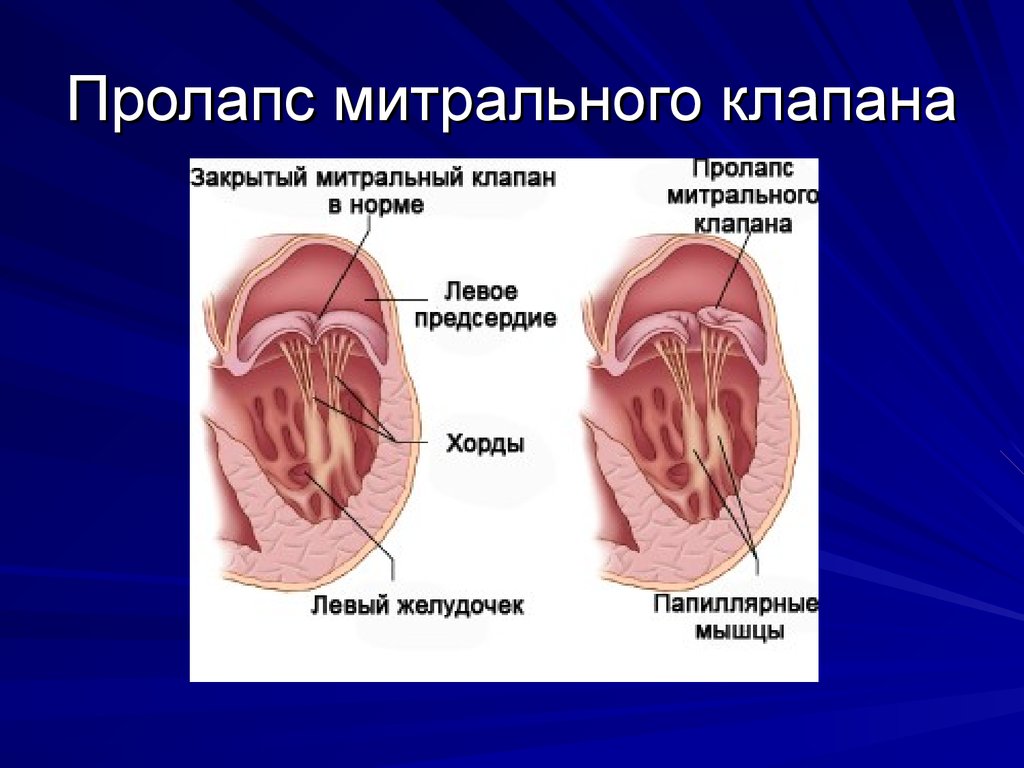
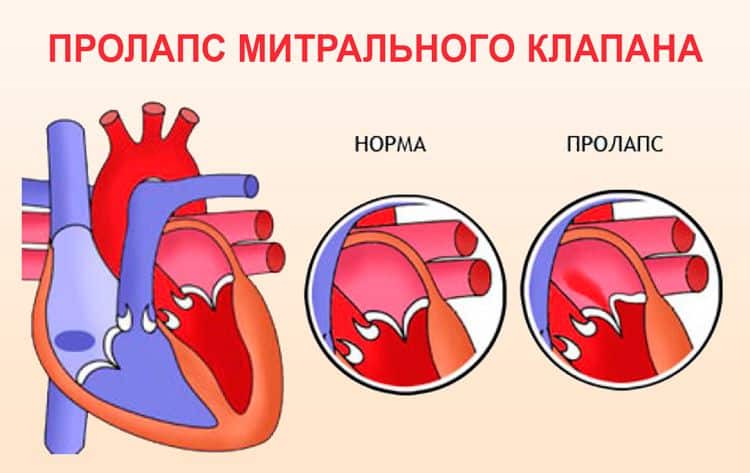
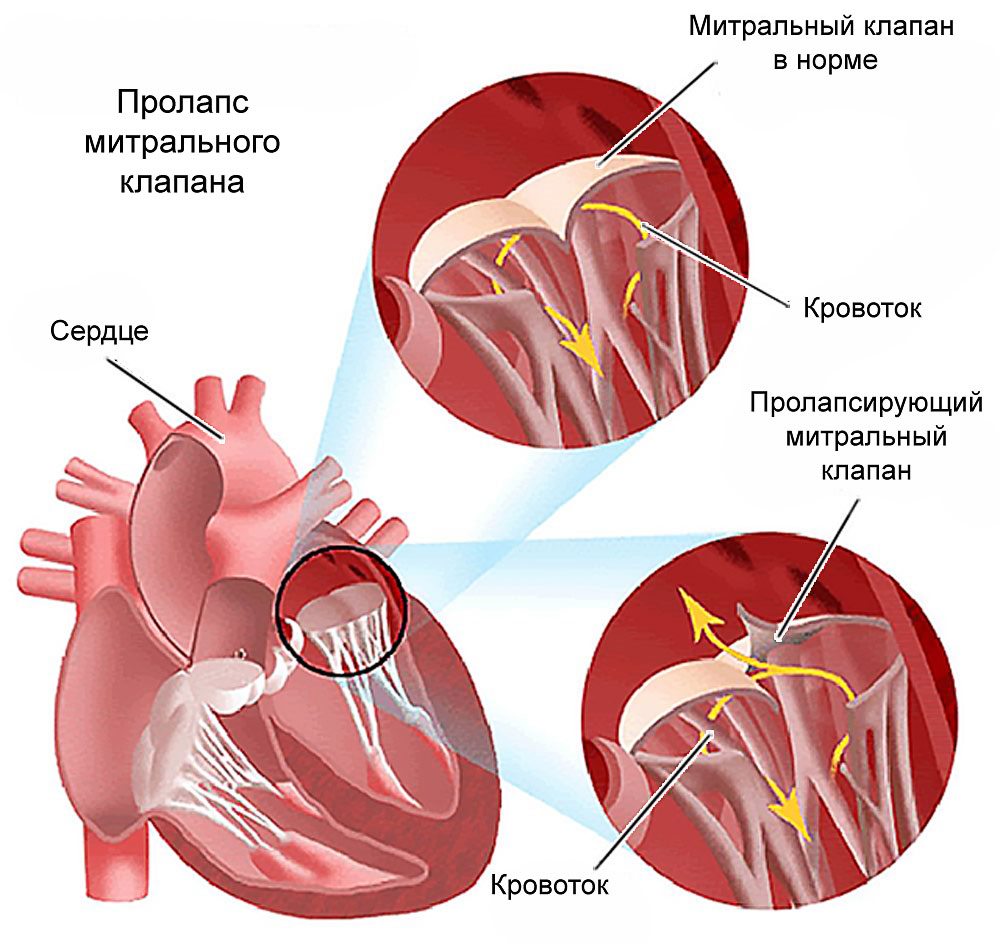
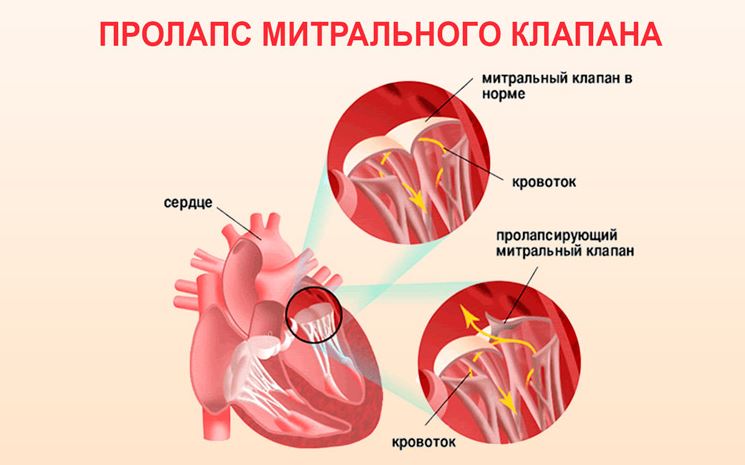
Пролапсом клапана сердца называется болезнь, характеризующаяся пригибанием створок в предсердие. Из-за неплотного прилегания створок патология сопровождается изменением движения крови: часть крови меняет направление, и из желудочка попадает в предсердие –
это явление называется регургитацией.
Патологии сердечной деятельности отмечаются при пролапсе клапанов, отделяющих предсердие от желудочка. Створки открыты во время диастолы – это явление соответствует расслаблению миокарда. Когда сердце сокращается, что соответствует систоле, створки закрыты и препятствуют движению крови из желудочка обратно в предсердие.
Изолированный пролапс трехстворчатого клапана у младших детей и подростков отмечается исключительно редко, вызывается теми же причинами, что и порок митрального клапана.
Симптомы
К ним относятся так называемые стигмы – признаки несовершенства соединительнотканного каркаса: гипермобильность суставов, крыловидные лопатки, миопия, готическое (высокое) нёбо, нарушение прикуса, плоскостопие, высокий рост и астеническое телосложение, сколиоз, грыжи, варикозное расширение вен. Также нарушение архитектоники атриовентрикулярного кольца со смещением створок и дополнительными хордами в клапанном аппарате.
Позднее, к 7-ми годам, появляется дополнительная симптоматика: кратковременные колющие боли в области сердца психоэмоционального характера, а не за счет повреждения сердечной мышцы, приступы учащенного сердцебиения, перебои.
Дополняют признаки сосудистой дистонии головокружение, цефалгии утром, усиливающиеся после переутомления, пониженная работоспособность и повышенная утомляемость. Дети слезливы, часты страхи, депрессивные состояния, раздражительность, плохой сон. По сути, это масса микроаномалий, сочетающихся с вегетативно-сосудистой нестабильностью.
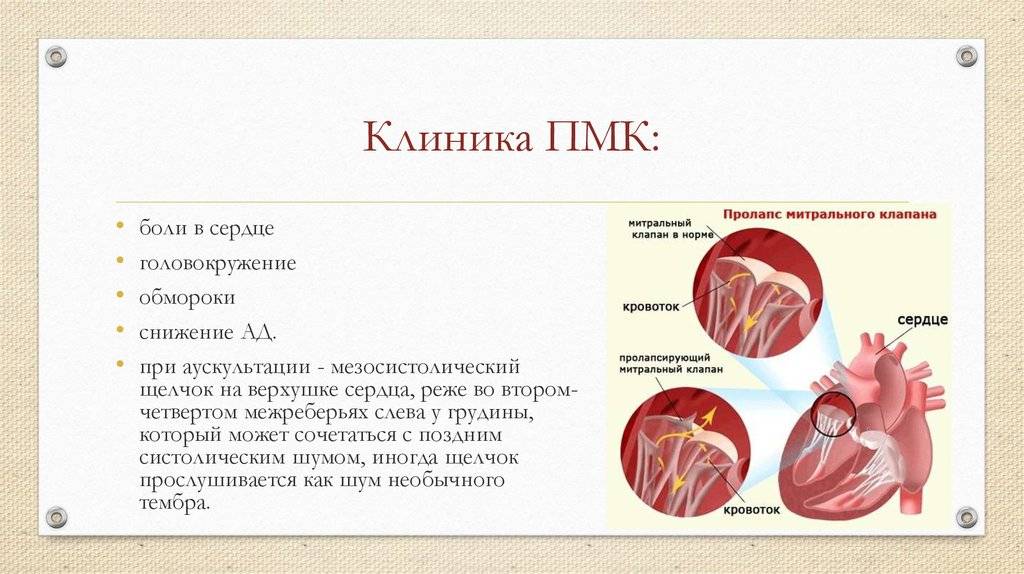
Педиатр или кардиолог прослушивает шум над областью сердца и определяет его характер – позднесистолический или в виде систолического щелчка.
Диагностика
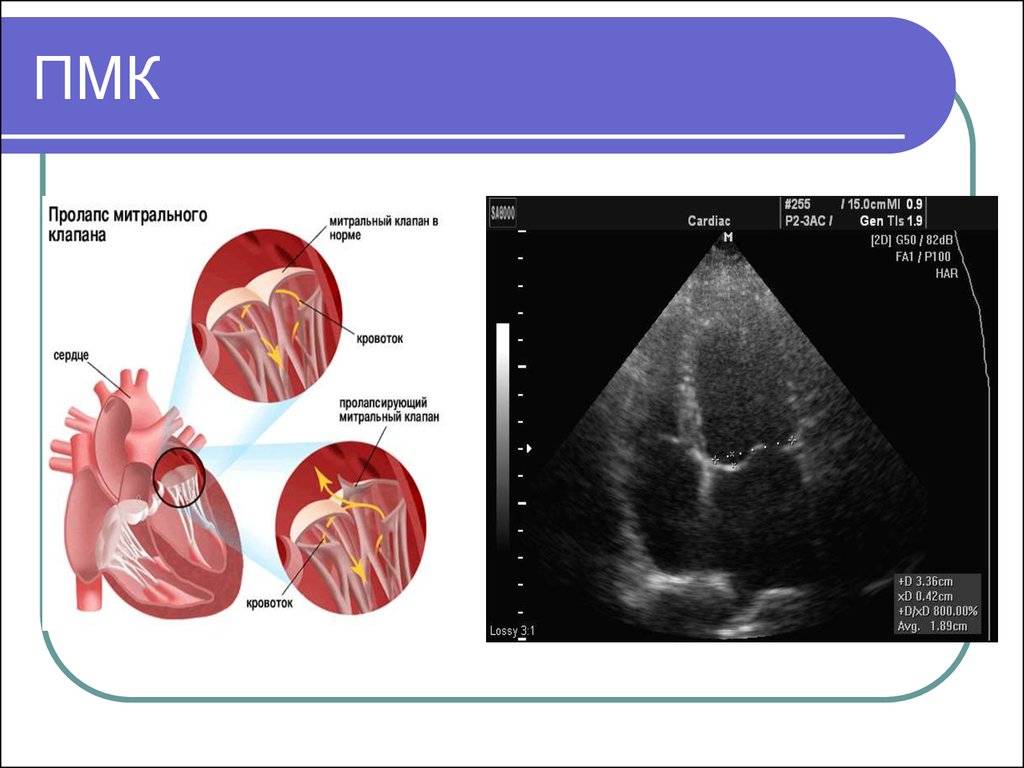
Проводится в детской поликлинике детским врачом. При подозрении на проблему на основании жалоб необходима консультация кардиолога с последующим дообследованием: ЭКГ, обязательно эхо-КГ (возможность проследить на мониторе за работой сердечных отделов в динамике). Также используют холтеровское мониторирование для выявления нарушений ритма, экстрасистол. Делают общий анализ крови, АСЛО, С-реактивный белок и др.
Хирургия
Хирургическая операция назначается в тяжелых случаях, когда болезнь ярко выражена и снижает качество жизни, например, на фоне ПМК развивается фиброз тканей, появляются кальцинированные участки.
Задача процедуры – замена пораженного клапана протезом, который возьмет на себя основные функции. Также может выполняться пластика митрального клапана. Операция является достаточно сложной и проводится кардиохиругом. Ей предшествует продолжительный подготовительный этап, при котором пациенту проводят многочисленные обследования, выбирают методику проведения процедуры, подбирают протез с подходящей пропускной способностью. На время процедуры пациента подключают к системе искусственного кровообращения.
Особенностью хирургического вмешательства является очень продолжительный этап реабилитации. Она занимает от 2 до 5 лет. Пациенты с искусственным протезом должны регулярно принимать препараты против образования тромбов.
Из недостатков хирургического вмешательства следует отметить ограниченный срок службы протеза. Через определенный срок его потребуется заменить.
Степени ПМК
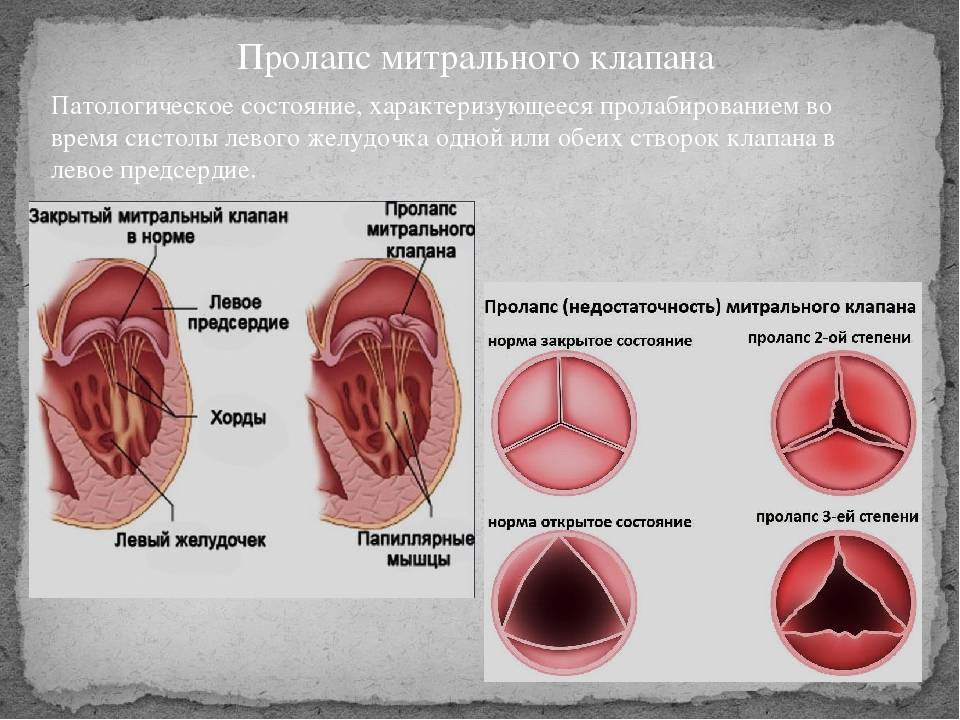
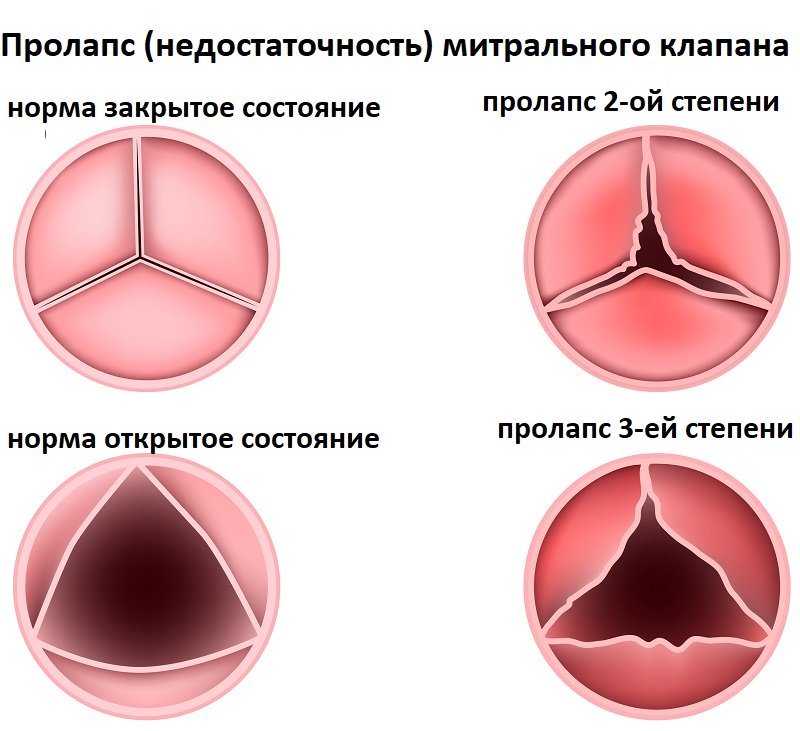
Существует три степени поражения клапана.
При первой провисание створки составляет менее 5 мм. Такое явление характерно для людей с врожденной патологией. Заброс крови в желудочек при первой степени достигает уровня передней створки. Как правило, пациент не ощущает признаков неполадок в работе клапанной системы.
При второй степени проламбирование увеличивается до 9 мм. Заброс крови в желудочек достигает середины предсердия. Люди с такой особенностью в течение всей жизни могут периодически испытывать признаки дисфункции клапана: одышку, утомляемость. При их наличии следует ограничить физические нагрузки. ПМК второй степени не является причиной освобождения от воинской обязанности, однако влияет на выбор войск. Женщины с пролапсом при планировании беременности должны уведомить врача о своем состоянии, чтобы специалист мог назначить необходимые обследования.
Третья степень проламбирования представляет собой прогиб от 10 миллиметров и более. Регургитация достигает противоположной стенки предсердия. Пациенты с такой патологией испытывают признаки нарушения сердечной деятельности:
- одышку;
- нарушение частоты пульса: тахикардия, брадикардия;
- непереносимость спорта, других нагрузок;
- головокружение;
- боли в груди.
Человек нуждается в обязательном лечении, которое может быть не только терапевтическим, но и хирургическим. Молодые люди с прогибом третьей степени на основании медицинского заключения освобождаются от обязательной службы в армии.
Аневризма межпредсердной перегородки (АМПП)
Аневризма межпредсердной перегородки – еще один врожденный порок развития. Достаточно часто это состояние наблюдается у вполне здоровых детей: с возрастом образование самостоятельно исчезает. Однако, аневризма межпредсердной перегородки представляет существенную опасность в тех ситуациях, когда она сочетается с другими врожденными пороками сердца, а также не исчезает самостоятельно.
Аневризма межпредсердной перегородки по своей сути представляет выпячивание стенки предсердия в одну из сторон. Наиболее часто аневризма выпячивается в сторону открытого овального окна (или того места, где оно располагалось). Это связано с тем, что сердечная мышца в этом месте еще недостаточно прочная и легко деформируется под воздействием внешних факторов. Овальное окно – это необходимость для ребенка в период внутриутробного развития, так как кровеносная система функционирует особым образом. Легочное дыхание у ребенка в утробе матери отсутствует, поэтому овальное окно способствует равномерному распределению крови в правом и левом предсердии, большом и малом круге кровообращения. Так органы ребенка получают достаточное питание и кислород. Однако, после рождения большой и малый круг должны быть изолированы друг от друга. Это необходимо для того, чтобы венозная и артериальная кровь не смешивались.
Однако, во врачебной практике нередки случаи, когда овальное окно остается открытым длительное время (более 12 месяцев). Давление тока крови приводит к тому, что стенка миокарда деформируется и выпячивается. Аневризма образуется в «слабом» месте, именно по этой причине она чаще всего образуется в сочетании с другими сердечными пороками.
Аневризма межпредсердной перегородки классифицируется в зависимости от направления выпячивания:
- аневризма межпредсердной перегородки с выпячиванием в правое предсердие;
- аневризма межпредсердной перегородки с выпячиванием в левое предсердие;
- аневризма межпредсердной перегородки с S-образным выпячиванием (разные части перегородки выбухают в разные предсердия).
Прогноз считается благоприятным в том случае, если не происходит перераспределения тока крови в предсердиях. Если же в легочном стволе нарастает кровяное давление, то развивается легочная гипертензия.
Наиболее частыми причинами развития патологии являются:
- инфекционные заражения матери во время беременности;
- плохая экологическая обстановка;
- стрессы матери во время беременности;
- авитаминоз во время беременности;
- гипоксия плода.
Возможно ли развитие аневризмы межпредсердной перегородки у взрослых? Да, это одно из главных отличий этой патологии от других врожденных пороков сердца. Однако, это состояние все же крайне редко развивается у взрослых: только после перенесенного обширного инфаркта миокарда.
При отсутствии сочетания АМПП с другими пороками сердца существенные нарушения умственного и физического развития отсутствуют, а клинические симптомы выражены слабо. А вот при сочетании этой патологии с другими пороками могут наблюдаться такие проявления, как:
- тахикардия (повышение частоты сердечных сокращений);
- акроцианоз (синюшность кожи в носогубном треугольнике);
- одышка (у младенцев может наблюдаться при кормлении грудью);
- плаксивость, беспокойство младенца;
- нарушения сна.
В более старшем возрасте могут наблюдаться такие проявления, как:
- увеличение частоты сердечных сокращений;
- боль в груди в области сердца;
- повышенная утомляемость;
- ощущение слабости;
- головокружение;
- потеря аппетита;
- сонливость и др.
Основным способом выявления патологии у ребенка является УЗИ сердца. Альтернативное название манипуляции – ЭХО-кардиография. Данная процедура абсолютно безболезненна и безопасна, поэтому является методикой выбора при диагностике многих врожденных патологий сердца. Для того чтобы увеличить информативность исследования, необходимо использовать современные аппараты УЗИ, а прием должны вести опытные специалисты, которые способны заметить даже небольшие нарушения гемодинамики. Такой подход позволяет обеспечить достоверную диагностику патологий даже у самых маленьких пациентов.
Нетяжелые формы аневризмы межпредсердной перегородки чаще всего не требуют специального лечения. Однако, ребенок все же нуждается в регулярном наблюдении специалиста: следует посещать кардиолога не реже 1 раза в 12 месяцев, а также регулярно проходить УЗИ сердца.
Кроме того, детям рекомендуются легкие, незначительные физические нагрузки, а также психоэмоциональный покой. Ребенку необходимо обеспечить полноценное, рациональное питание, а также необходимый (по возрасту) сон. Кроме того, для детей с АМПП очень полезны сеансы психотерапии и аутотренинги.
Питание
Диагноз “болезнь Барлоу” требует от пациента пересмотра своих привычек и образа жизни. Чтобы избежать чрезмерных нагрузок, необходимо отказаться от злоупотребления алкоголем и кофеином, избегать курения, интенсивных физических перегрузок.
На сердечно-сосудистую систему негативно влияет избыток жиров, соли. При ПМК стоит отказаться или свести к минимуму употребление жирных мясных блюд, магазинных кондитерских изделий, копченостей, маринадов, жирных и острых соусов, закусок с большим содержанием соли. Выбор продуктов при ПМК довольно широк. В организм должно поступать достаточное количество калия и магния, витаминов. Оптимальной является диета, которая включает нежирное мясо, свежие и запеченные овощи, фрукты, растительные масла, рыбу и морепродукты, орехи, молоко и молочные продукты с низкой жирностью, злаки. Вместо сдобы и мучных изделий промышленного производства стоит употреблять хлеб из муки грубого помола.
В качестве десерта подойдет мед, курага, чернослив, изюм, финики. Чай и кофе лучше пить с молоком.
Источником полезного для сердца магния является миндаль, овсяная крупа, кешью, семена тыквы, гречневая крупа. Калий содержится в кураге, изюме, фасоли, семенах тыквы и льна, бананах, картофеле.
Лечение ПМК
ПМК с приклапанной (1 ст.) митральной регургитацией не требует целенаправленного лечения. Таким пациентам показана необременительная физическая нагрузка в виде пеших и велосипедных прогулок, плавания. Необходимо отрегулировать режим сна и отказаться от вредных привычек.
Больные с нарушениями сердечного ритма, АВ-блокадами второй и более степени, обмороками и 2 — 3 степенью регургитации должны по назначению врача принимать β-адреноблокаторы, препараты магния и находиться на диспансерном наблюдении.
Практически всегда имеющийся миксоматоз створок и аритмии могут спровоцировать инфекционный эндокардит, поэтому показаны курсы антибактериальной терапии.
Тяжелая дисфункция митрального клапана с сердечной недостаточностью, не корригируемой терапевтически, осложнения, ухудшающие гемодинамику (разрыв хорд), нуждаются в хирургическом вмешательстве.
Пролапс митрального клапана лечение
Комплексное лечение ПМК подбирают в зависимости от клинических проявлений патологии. Основу терапии составляют консервативные методы.
Большинству пациентов с ПМК при отсутствии клинической симптоматики может быть рекомендован обычный образ жизни и регулярные физические тренировки. При изолированном ПМК противопоказания для беременности отсутствуют.
Бессимптомным пациентам с ПМК и пациентам с ПМК без митральной регургитации может быть рекомендовано клиническое обследование каждые 3–5 лет.
Больному назначают препараты в зависимости от наличия симптомов.
Пациенты с ПМК и жалобами, обусловленными повышением тонуса или реактивностисимпатической нервной системы (сердцебиение, кардиалгии, одышка), часто положительно реагируют на терапию β-адреноблокаторами. В ряде случаев бывает достаточным отказ от таких стимуляторов, как кофеин, алкоголь и курение. Нарушения ритма могут потребовать дополнительного лечения. При признаках ишемии миокарда и транзиторных ишемических атаках рекомендуется после консультации терапевтами и кардиологами профилактические дозы ацетилсалициловой кислоты.
Несмотря на недостаточный уровень доказательности, в литературе имеются весьма убедительные данные об эффективности оротата магния для лечения ПМК и сопутствующих ему вегетативных нарушений.
При митральной недостаточности и нарушениях ритма (фибрилляций и трепетаний предсердий) необходимо назначение антикоагулянтов и противосвертывающих препаратов.
Предполагается неспецифическая профилактика, включающая рекомендации по ежегодной гигиене полости рта и кожи. Проводится дезинфекция ран, санация (устранение) хронических очагов бактериальной инфекции (кожа, урогенитальный тракт) с применением этиотропных антибиотиков.
Запрещаются пирсинг и татуировки, самолечение антибиотиками.
Если консервативное лечение не дает результатов в течение года, или наблюдается прогрессирование симптомов, то рекомендуется консультация кардиохирурга для хирургического лечения ПМК.
Для пациентов с ПМК важно избегать сопутствующих заболеваний и вовремя лечить их