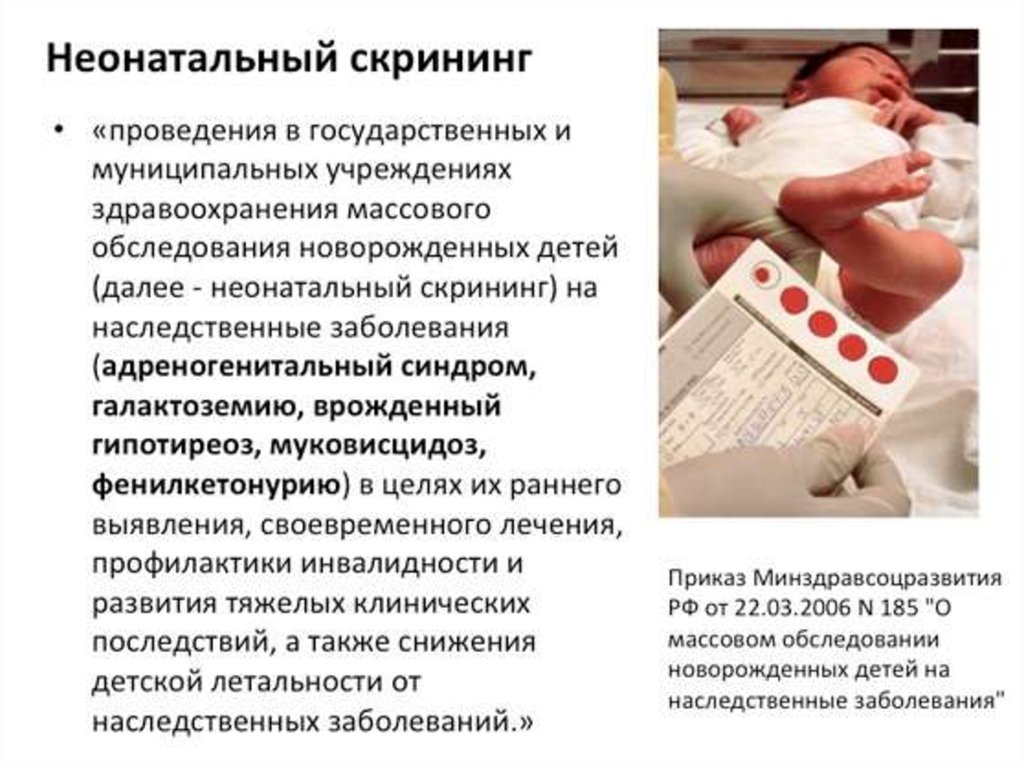
Что это такое?
«Скрининг» в переводе с английского языка означает «сортировка», но в медицинской практике это слово употребляется в значении «обследование». Скринингом, например, называют УЗИ во втором триместре беременности, во время которого врач замеряет большое количество параметров развития плода.
Осматривая ребенка в течение первых суток после появления на свет, врач оценивает состояние кожных покровов: ровные и чистые ли, какого они цвета, нет ли синюшности; затем позу ребенка, которая свидетельствует о мышечном тонусе. В норме малыш сам принимает позу лягушки.
Далее врач осматривает и осторожно ощупывает головку, есть ли небольшие припухлости, синяки (часто они появляются во время родов)
Уделяется внимание состоянию родничков – их у малыша два. Обязательно замеряется окружность головы и сравнивается с длиной тела и весом, эти показатели всегда соотносятся между собой
Следующий этап – осмотр носовых проходов. Врач должен убедиться, что они чистые и ничто не мешает дыханию, и достаточно широкие, чтобы пропускать необходимое количество воздуха. Ротовая полость также становится объектом внимания, в том числе оценивается степень формирования неба, наличие или отсутствие укороченной уздечки.
Врач проверит шею ребенка, прощупает ее на наличие выпуклостей, уплотнений, осмотрит ключицы, перелом которых – довольно частое явление во время родов из-за физиологических особенностей рождения малыша.
Обязательно прослушивается сердце ребенка, его ритм, нет ли шумов. При помощи стетоскопа врач послушает и легкие на предмет хрипов, которые могут свидетельствовать о наличии в них жидкости.
Прощупывая живот, врач определит расположение внутренних органов, их размеры, форму, и перейдёт к половым органам. Сначала врач делает визуальный осмотр, оценивая их развитость.
При первом осмотре врач проверяет также, нет ли у ребенка вывиха головки бедра, строение рук и ног, в том числе ступней, их симметрию и правильное положение.
Для малыша все эти осмотры и манипуляции безвредны, но позволяют врачам еще в первые дни, а иногда и часы жизни убедиться в том, что ребенок родился здоровым и его жизни ничего не угрожает. Даже если скрининг выявил какие-либо отклонения от нормы, то будет назначено более тщательное и глубокое обследование. В случае подтверждения диагноза врачи сразу же приступят к лечению, не давая болезни развиться.
Выявление аномалий у эмбриона при ЭКО
На наличие генетических заболеваний обязательно диагностируют ЭКО-эмбрионы. Нарушения случаются в последовательности распределения хромосом и их количественном соотношении.
Эта процедура исследования эмбрионов для искусственного оплодотворения называется скринингом анеуплоидии или предимплантационным генетическим скринингом.
Выявленная моносомия 2, 7, 13, 15, 16, 17, 18, 21, 22 пар хромосом может являться причиной безуспешных попыток вживления эмбриона в матку женщины, так как эти патологии несовместимы с жизнью.
В ходе скрининга анеуплоидии можно обнаружить хромосомные аномалии, связанные с увеличением набора хромосом (трисомии).
READ Проведение скринингов при беременности
Видео:
Если лишняя хромосома имеется во 2 или 7 паре, то имплантация эмбриона может закончиться самопроизвольным выкидышем. Этим же грозит трисомия по 15, 16, 17 и 22 хромосомам.
Предимплантационный генетический скрининг позволяет обнаружить трисомию по 13-й хромосоме, еще называемую синдромом Патау.
Внешние признаки этого заболевания – деформация лицевых костей, уменьшение черепа, недоразвитые органы зрения и слуха, сращение пальцев. Эти аномалии, совместно с поражением мозга, приводят к летальному исходу.
С помощью ПГС врачи могут вовремя выявить у эмбриона синдром Эдвардса (трисомия по 18 хромосоме).
Дети, рожденные с синдромом Эдвардса, умирают на первом году жизни.
Но чаще всего после процедуры ПГС у эмбриона может обнаружиться синдром Дауна, когда лишняя хромосома появилась в 21 паре хромосом.
В результате этого заболевания ребенок рождается с плоским лицом и укороченным черепом. У такого ребенка губы полные и приоткрытые, нос короткий, рост низкий, а внутренние органы поражены.
У эмбрионов мужского пола во время предимплантационного генетического скрининга могут выявить дисомию по X хромосоме.
Фото:

Это заболевание проявляется в умственной отсталости и психических нарушениях.
В период полового созревания у мальчика, больного синдромом Клайнфельтера, не развиваются яички, не появляется «растительность» на лице и формируются молочные железы.
Что такое скрининг новорожденных
Массовое комплексное обследование в роддоме или детской поликлинике – такое определение дают врачи скринингу новорожденных. Получение назначения еще не говорит об отклонениях у малыша: подобной проверке подвергаются все. Целью является выявление имеющих самую большую распространенность заболеваний, имеющих наследственный или врожденный характер. Чем раньше будет выявлена патология, тем выше шанс предотвратить тяжелые осложнения и обеспечить ребенку нормальное развитие, поэтому скрининг откладывать не стоит.
Сроки и место обследования
Проведение скрининга осуществляется в роддоме или детской поликлинике, к которой прикреплен новорожденный вместе с матерью. Комплекс мероприятий носит обязательный характер и требует выполнения в первый месяц жизни ребенка, когда шансы на остановку или замедление прогрессирования тяжелых патологий максимально велики. Некоторые процедуры скрининга можно провести у детей возрастом 2-3 месяца, но анализы крови рекомендовано брать в первые 10 дней.
Что обследуется
В некоторых источниках упоминается только неонатальный скрининг новорожденных в роддоме, предполагающий взятие анализа крови на выявление генетических заболеваний, но это лишь 1 элемент большого комплекса. Для грамотной оценки состояния здоровья малыша нужны следующие мероприятия:
- аудиологическая проверка слуха новорожденного при помощи специального аудиометра;
- осмотр узкими специалистами – кроме неонатолога (педиатра для новорожденных, измеряющего рост, вес, оценивающего физическое развитие) привлекаются окулист (проверка глазного дна, воспалительных заболеваний глаз, состояния слезных путей), хирург (исключает грыжи, гемангиомы), ортопед (первоочередно осматриваются зона таза, стопы), невролог (для проверки рефлексов, предотвращения развития заболеваний нейрогенного происхождения);
- проведение ультразвуковых исследований в отношении головного мозга, шеи, тазобедренных суставов, органов брюшной полости, почек (возможно добавление иных зон по показаниям врача).
Неонатальный скрининг дал положительный результат. Что делать?
Прежде всего – перепроверить, поскольку ложноположительные диагнозы отнюдь не редкость, особенно этим отличается тест на муковисцидоз. Если повторное исследование подтвердит диагноз, то вам потребуется встреча со специалистом.
В случае с фенилктонурией и галактоземией вас будет сопровождать врач-диетолог, при гипотиреозе и адреногенитальном синдроме – эндокринолог, а в случае с муковисцидозом – пульмонолог. Кроме того, во всех областных городах страны есть консультационные центры для больных муковисцидозом; в Новосибирске они работают в Детской больнице скорой помощи на Красном проспекте (для маленьких горожан) и в Областной клинической больнице (для жителей области).
17.06.2020 Подготовила Антонина Рыбакова анализы, для беременных, Дети с особенностями здоровья Другие статьи автора
Какие заболевания выявляет скрининговый тест
Скрининговому тесту (и вообще идее скрининга, то есть массовой однотипной проверки новорожденных) недавно исполнилось 50 лет, хотя и раньше были попытки проверять малышей на ту или иную патологию. Сейчас новорожденных проверяют в 52 странах мира.
Число патологий, которые диагностируют, разное в разных странах. Например, в Германии ищут признаки 14 врожденных заболеваний, в США – 40. В России (а вернее – в Советском Союзе) анализ на фенилкетонурию новорожденным стали делать в 1985 году, в 1993 году к нему добавился анализ на гипотиреоз.
Это, что называется, федеральный минимум, — в Москве проверяют новорожденных на 11 заболеваний, в Свердловской области – на 16, в Приморье список расширен до 30.
Хорошо это или плохо? У медиков не существует единой позиции относительно этого вопроса. Очевидно, что нужно проверять на самые распространенные заболевания, которые без лечения быстро приводят к необратимым последствиям. Но нужно ли проверять ребенка на неизлечимые болезни? Или болезни, которые не обязательно себя проявят, или проявят спустя годы и даже десятилетия? Вопрос, над которым стоит подумать…
Описание
Цитогенетическое исследование (кариотип) пуповинной крови — кордоцентез — исследование пуповинной крови для выявления у ребенка серьёзных наследственных заболеваний, пороков развития и хромосомных отклонений. Кордоцентез Кордоцентез или чрезкожная пункция пуповины — альтернатива амниоцентезу, а также биопсии хориона. Во время процедуры прокалывается пуповина и полой иглой берётся пуповинная кровь. Анализ проводят при контроле УЗИ. Исследование имеет риск возникновения осложнений, поэтому данный анализ проводят в случае серьёзных подозрений. Пуповинная кровь позволяет определить не только хромосомный набор, но и группу крови, гематокрит, уровень гемоглобина, количество тромбоцитов и даже парциальное давление газов крови.Риски проведения цитогенетического исследования (кариотип) пуповинной крови:
- прерывание беременности (выкидыш). Выкидышем осложняются кордоцентезы в 1–2% случаев;
- кровотечение;
- инфицирование;
- преждевременный разрыв плодных оболочек.
Кордоцентез может установить наличие следующих заболеваний:
- синдром Дауна;
- синдром Эдвардса;
- синдром Клайнфельтера;
- мышечная дистрофия Дюшшена;
- фенилкетонурия;
- талассемия;
- муковисцидоз;
- смешанный иммунодефицит;
- наследственная врожденная нейтропения.
Показания к кордоцентезу:
- Кордоцентез, как и другие методы пренатальной диагностики проводят только по строгим показаниям и в случаях, когда другое дородовое исследование (амниоцентез, плаценто- или хорионцентез) провести невозможно (срок беременности большой): женщина 35 лет и старше;
- неудовлетворительные результаты пренатального скрининга в 1 и 2 триместрах (биохимический анализ крови, УЗ-маркёры хромосомной патологии плода);
- высокая вероятность развития резус-конфликта между материнским и плодовым организмами или в случае наличия гемолитической болезни плода;
- наличие наследственных заболеваний у одного из супругов (гемофилия, талассемия, хронический гранулематоз и другие);
- перенесённые женщиной во время гестации инфекционные заболевания и высокий риск внутриутробной инфекции;
- оценка функционального состояния ребенка внутриутробно (определение кислотно-щелочного баланса, гормонального уровня, показатели крови: тромбоциты и эритроциты, группы крови и прочее);
- необходимость внутривенного переливания крови плоду;
- фетотерапия (введение лекарственных препаратов внутривенно через пуповину).
ПротивопоказанияПроцедура забора пуповинной крови плода не проводится в следующих ситуациях:
- выраженная угроза прерывания беременности;
- наличие кровянистых выделений из половых путей;
- обострение хронических или острые инфекционные заболевания женщины;
- наличие больших узлов миомы в месте предполагаемой пункции;
- нарушения свёртываемости крови;
- тяжёлое состояние женщины.
Подготовка Со стороны женщины каких-то обременительных подготовительных действий перед кордоцентезом не требуется. Не нужны также пищевые ограничения или отмена принимаемых препаратов — это не влияет на показатели анализа пуповинной крови. Перед проведением кордоцентеза женщине назначается обязательное рутинное лабораторное исследование (ОАК, ОАМ, мазок на микрофлору влагалища, кровь на сифилис, гепатиты и ВИЧ) и гинекологический осмотр. По показаниям могут быть назначены другие анализы. Перед проведением процедуры женщина ещё раз проходит УЗИ, на котором уточняется срок гестации, количество плодов, локализация плаценты, предлежание и положение плода/плодов, анатомические особенности матки и придатков, объём амниотической жидкости. В день выполнения манипуляции женщина подписывает письменное согласие на кордоцентез, в котором указывается риск возможных осложнений.Интерпретация результатов Результаты исследования пуповинной крови плода будут готовы через 10 дней.
Что можно выявить?
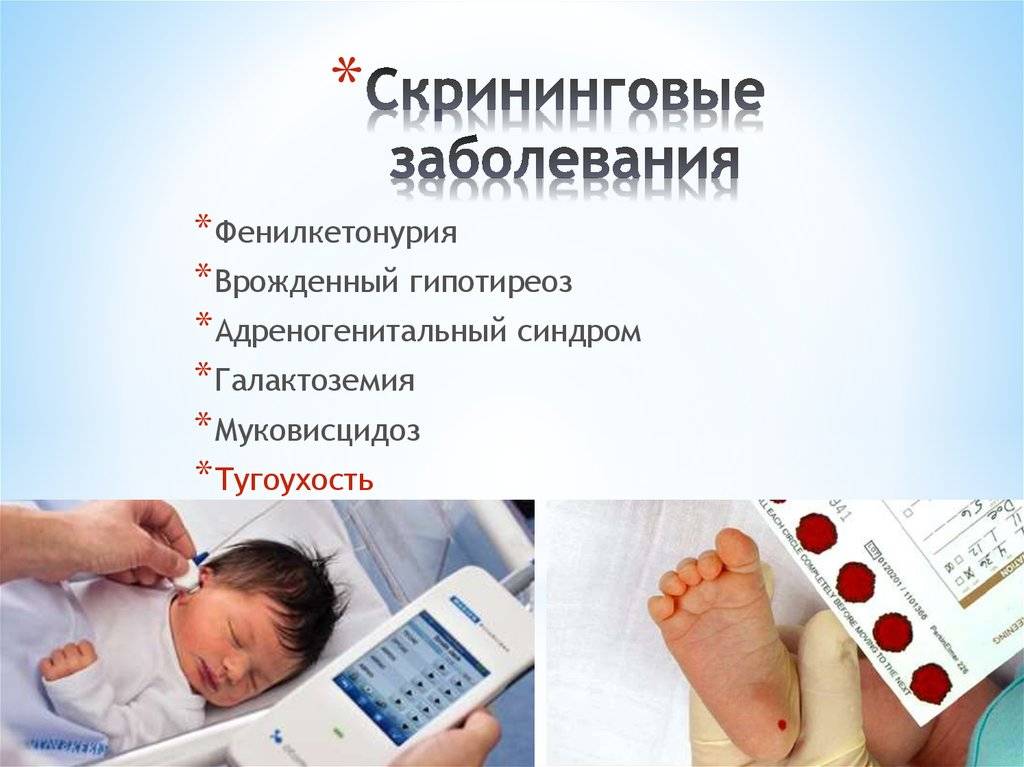
В России неонатальный скрининг, или пяточный тест используют для выявления 5 генетических, т. е. наследственных заболеваний.
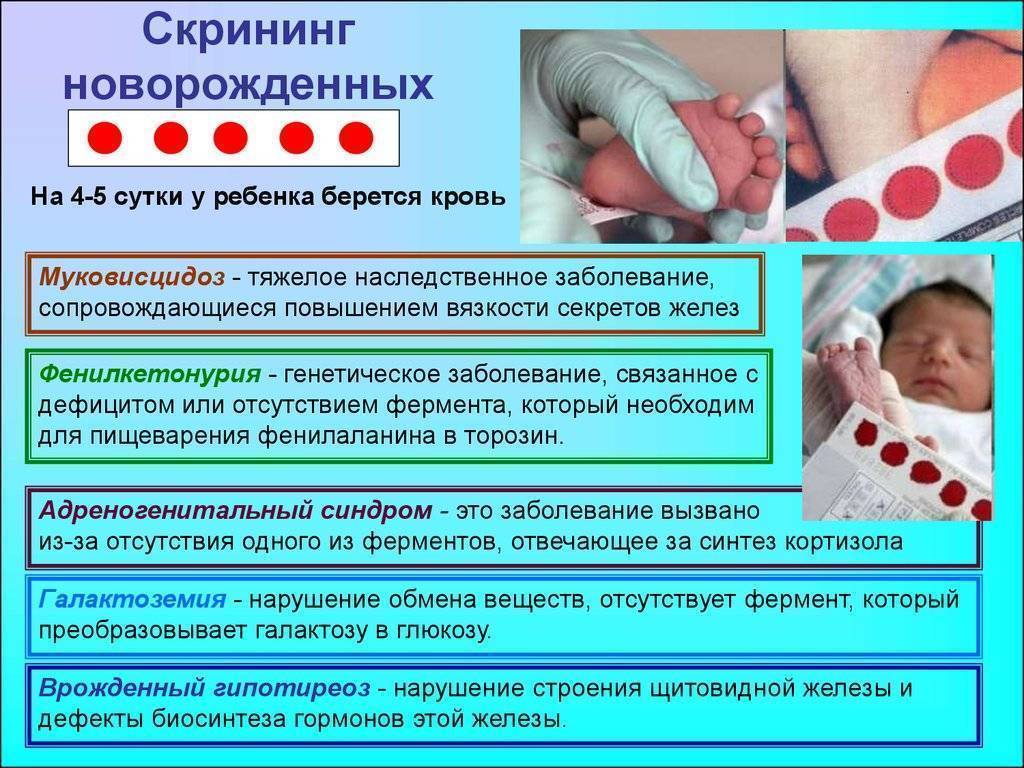
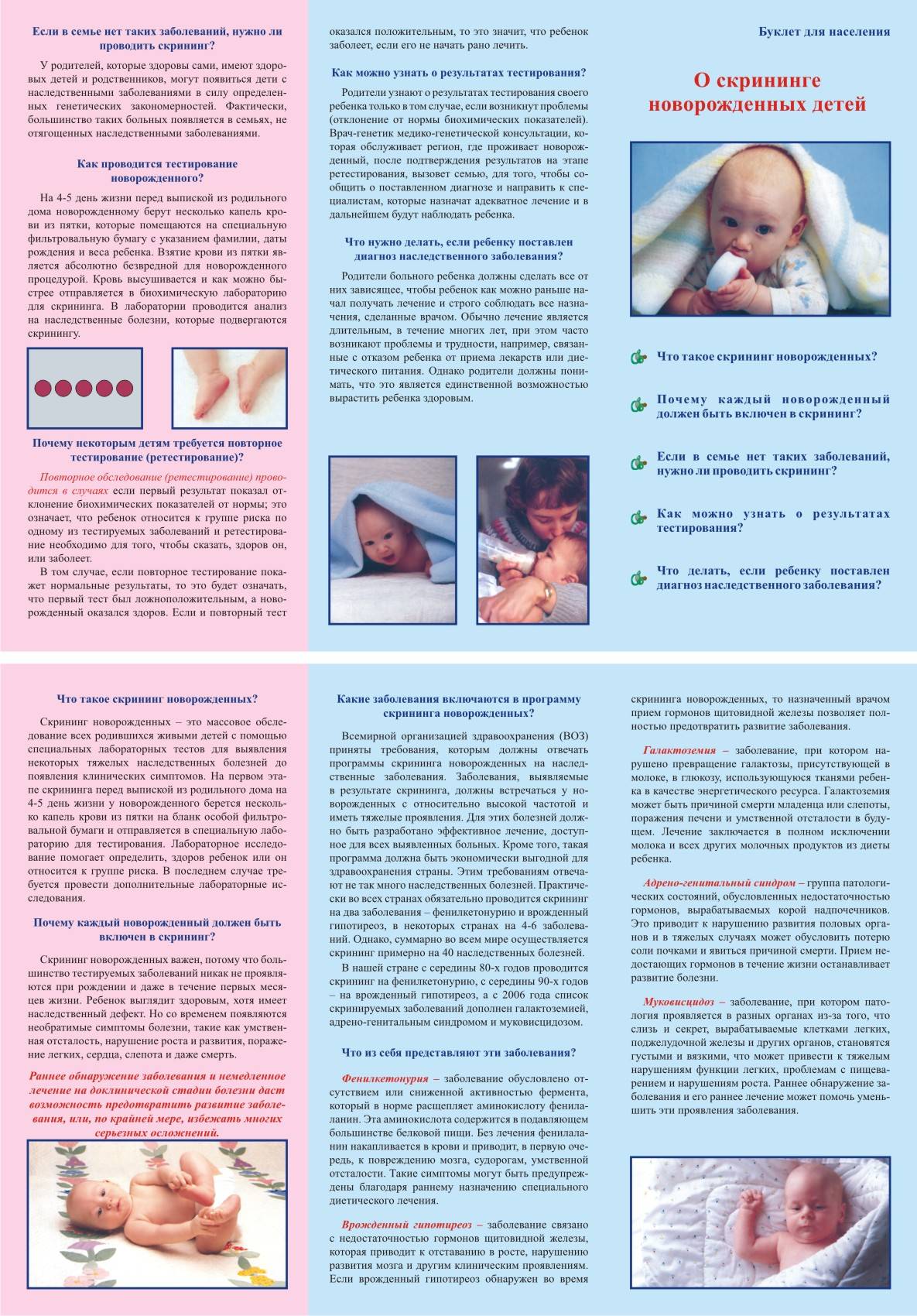
Безусловно, болезней у новорожденных может быть значительно больше. Но из них выбраны наиболее распространенные, сложные, а также поддающиеся диагностике и лечению. Это фенилкетонурия, адреногенитальный синдром, муковисцидоз, галактоземия, врожденный гипотиреоз.
Фенилкетонурией, сокращенно ФКУ, называется наследственный дефицит фермента, отвечающего в организме за расщепление аминокислоты фенилаланина. Эта аминокислота встречается во многих продуктах, что делает необходимым соблюдение специальной диеты.
Интоксикация приведет к появлению у ребенка таких симптомов, как отставание в умственном развитии, судорог и других признаков поражения центральной нервной системы. Это довольно редкое заболевание встречается у одного ребенка из 15 тысяч.
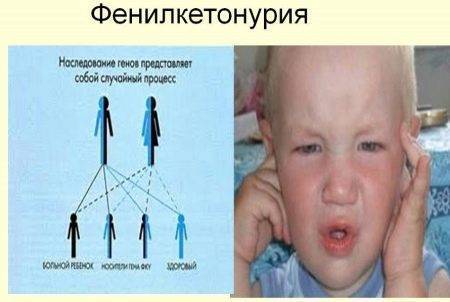
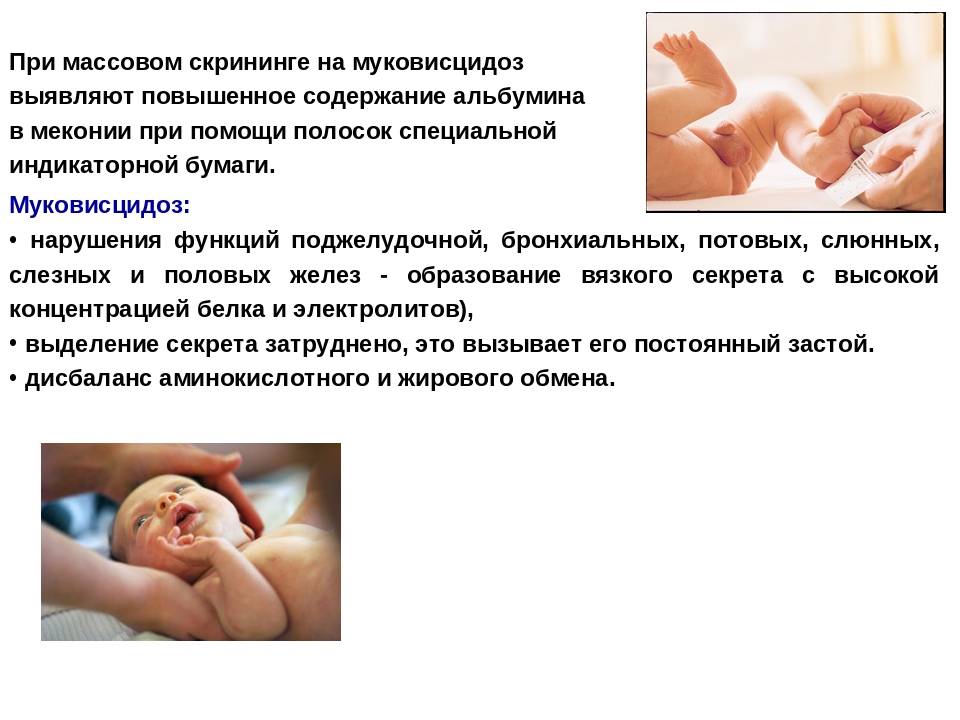
Муковисцидоз – также генетическое заболевание, заключающееся в неправильной работе органов, которые вырабатывают эндокринный секрет. Это потовые железы, а также особые клетки в бронхах, кишечнике и поджелудочной железе. Отделяемое этих клеток густеет, превращаясь в подобие слизи, нарушающей работу внутренних органов. Особенно часто проявляются симптомы в дыхательной и пищеварительной системах.
Часто на фоне нарушения функционирования органов присоединяются инфекции, вызывающие пневмонии, бронхиты и другие тяжелые болезни. Также муковисцидоз приводит к образованию кист и рубцовой ткани в поджелудочной железе. Наследственный муковисцидоз выявляется у 1 новорожденного из 2 тысяч.
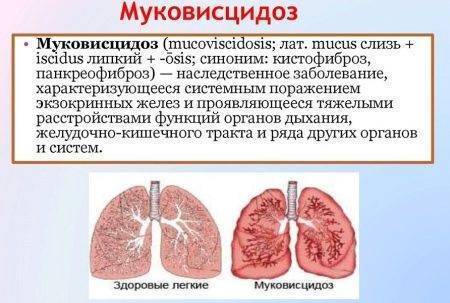
Адреногенитальный синдром (АГС) – неправильная работа надпочечников. Эти железы вырабатывают гормоны кортизол и альдостерон. Если их количество не соответствует норме, возникают такие патологии, как раннее половое развитие, впоследствии – бесплодие, а также различные заболевания почек.
Врожденный гипотиреоз связан с неправильной работой щитовидной железы. Корректировать болезнь помогает гормональная терапия, причем на врожденный гипотериоз вполне можно воздействовать и даже излечить полностью, конечно, если меры приняты вовремя.

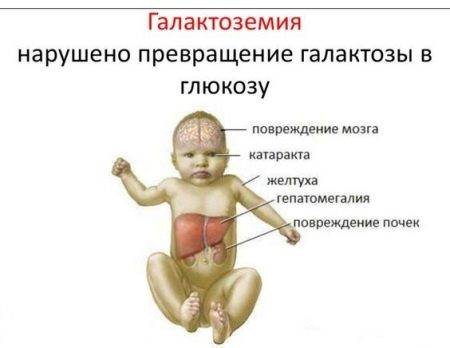
Галактоземия – это заболевание, связанное с непереносимостью галактозы и других углеводов молока, в том числе грудного.
Если не соблюдать специальную диету и уже в раннем возрасте отказаться от грудного вскармливания, то со временем возникают болезни печени, органов зрения, ребенок начинает отставать в умственном развитии. Однако применение безлактозных смесей и соответствующий режим питания позволяют избежать всех этих неприятных последствий.
Несмотря на то, что это наследственные заболевания, если во время провести обследование на наличие их у ребенка и сразу начать адекватное лечение, можно существенно снизить вероятность их развития, а также степень тяжести болезни
Родителям также важно знать о патологиях, чтобы соблюдать диету и баланс физических, эмоциональных и умственных нагрузок для обеспечения оптимальных условий развития ребенка
Неонатальный скрининг врожденных пороков сердца проводится малышам с цианозом кожи и слизистых оболочек, признаками дыхательной и сердечной недостаточности, которые проявляются после рождения ребенка.
При осмотре в первые минуты жизни врач всегда прослушивает сердце, чтобы исключить вероятность врожденных пороков сердца – ВПС. Для этого определяют интенсивность пульсации периферийных артерий, делают пульсоксиметрию, обязательно проводят тест с вдыханием 100-процентного кислорода.
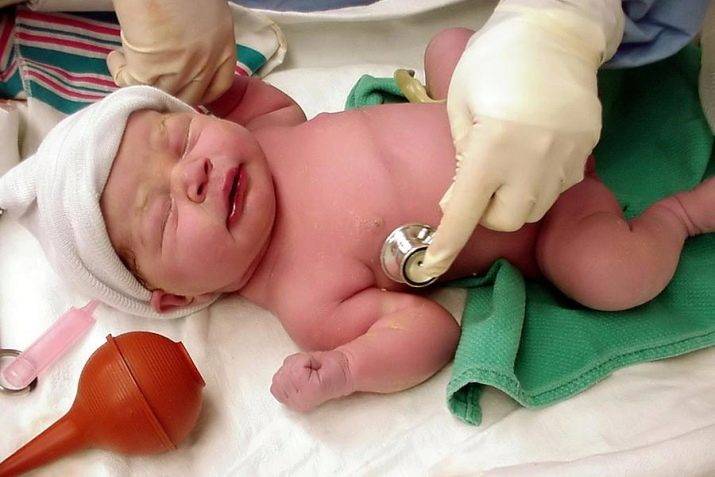
Повторный осмотр проходит на 3–4 день, чаще всего перед выпиской мамы с младенцем из перинатального центра домой. Врач снова делает пульсоксиметрию, замеряет артериальное давление на руке и ноге, подсчитывает частоту дыхания. Малышу проводят ЭКГ, чтобы исключить аритмию.
По данным статистики, 2–3% новорожденных рождаются с пороками сердца. Кардиологический скрининг новорожденных очень важен, потому что врожденные пороки сердца, в том числе критические, требующие немедленного вмешательства, возможно, хирургического, развиваются в первые дни и даже часы жизни. Так время не будет упущено.
Кардиологический скрининг не является инвазивным, не приносит малышу беспокойства или неудобств, но дает достоверную информацию о здоровье ребенка.
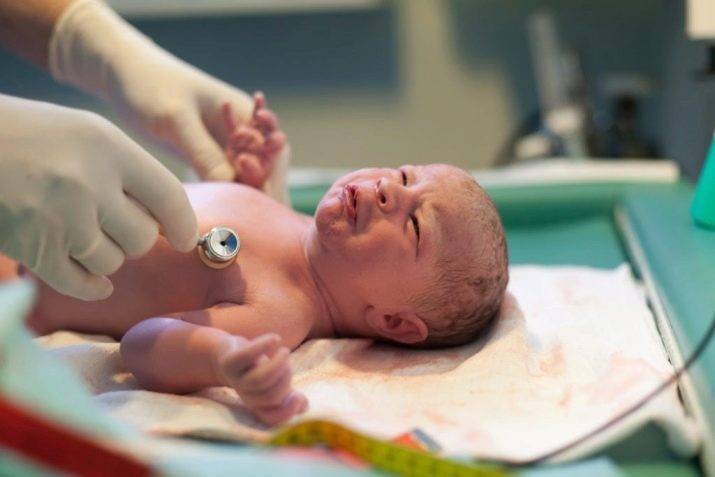
Что такое перинатальный скрининг
Перинатальный скрининг — это комплекс диагностических мер, позволяющих произвести дородовое исследование плода и выявить будущих мам с повышенным риском врожденных патологий и нарушений развития ребенка. Этот скрининг во многих странах признан базовым тестом, дающим наиболее полную информацию специалисту, ведущему беременность, и будущим родителям, относительно здоровья малыша.
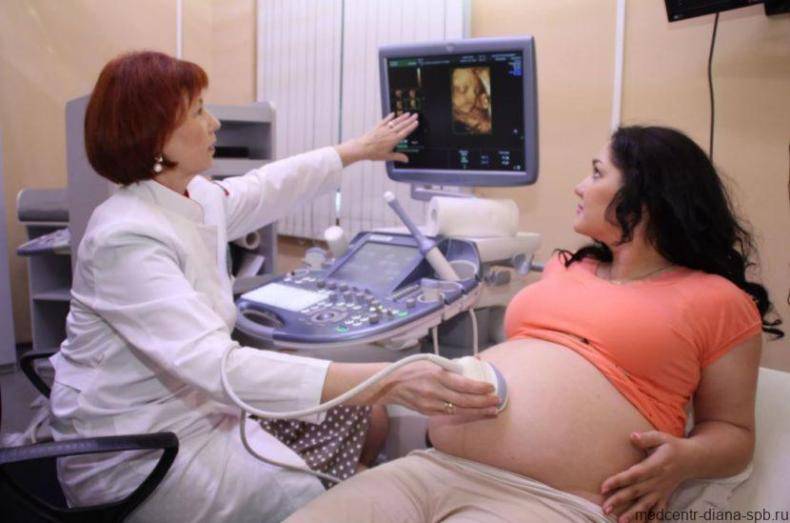
Многие женщины, говоря об этом обследовании, часто путают два понятия — пренатальный и перинатальный. Так вот, пренатальная диагностика проводится до зачатия, т.е. в данном случае обследуется будущая мама. Врачи разными методами устанавливают риски рождения больного ребенка. Перинатальный скрининг — это обследование при беременности и объектом изучения в этом случае служит плод
Важность такого исследования, особенно на ранних этапах, неоспорима: у пациентки, если скрининг показал неутешительные результаты, всегда есть выбор — продолжить беременности или прервать
Скрининг. Генетический анализ
Скрининг новорожденных – это и есть процесс взятия крови у младенца. Кровь берут из пятки, потому что найти вену у новорожденных – дело сложное, а из пальчика невозможно получить нужное количество крови.
Генетический анализ крови позволяет выявить наличие у ребенка таких врожденных опасных болезней как гипотериоз и фенилкетонурия, а также еще почти 50 других редких заболеваний.
Ранняя диагностика двух названных выше заболеваний позволяет скорее начать лечение, что в свою очередь может сыграть важную роль в дальнейшей жизни ребенка. Гипотериоз и фенилкетонурия – тяжелые врожденные заболевания, которые вызываются нарушением обменных процессов в организме младенца, которые приводят к тяжелым последствиям – умственной и физической отсталости, пожизненной инвалидности.
Анализ крови у новорожденного на гипотериоз, сделанный в роддоме, показывает количество в крови ТТГ (тиреотропный гормон).
Гипотериоз связан с нарушениями функционирования щитовидной железы. Это сильно сказывается на развитии нервной системы ребенка и его головного мозга. Гипотериоз может стать причиной неврологических нарушений и умственной отсталости ребенка.
Анализ на фенилкетонурию делается с целью выявления фенилаланина, его повышенный уровень в крови свидетельствует о наличии у младенца фенилкетонурии.
Фенилкетонурия – заболевания наследственное, мы подробно писали о ней в нашей статье здесь. Мутация гена вызывает недостаток в организме особого фермента, что вызывает нарушения обмена аминокислот. Фениналанин не перерабатывается в тирозин в организме человека, больного фенилкетонурией. Из-за этого происходит интоксикация фениналанином, нарушается деятельность ЦНС, правильная работа других органов и происходит постепенное разрушение организма человека.
Забор крови из пятки для проведения генетического анализа делается на 3-5 день жизни новорожденного, если он родился в срок и беременность протекала нормально. И на 14й день, если малыш недоношенный или есть основания предполагать худшее, например, когда мама и папа являются носителями мутированного гена, вызывающего тяжелые наследственные болезни.
Анализы новорожденного, взятые в роддоме, расшифровываются в специальных лабораториях. Если результат отрицательный, то есть малыш здоров, то ни роддом, ни поликлинику, ни родителей ни о чем не извещают. Если результат положительный – из лаборатории звонят в поликлинику, к которой прикрепляется малыш после выписки из роддома для того чтобы мама и малыш явились в поликлинику для сдачи анализа повторно. Поэтому, если вам не позвонили, это значит, что с вашим ребенком все в порядке.
Результатов таких анализов стоит ждать примерно месяц.
I I этап перинатального скрининга (16-18 недель)
На этом этапе вполне возможно проведение 3D или 4D УЗИ, которые дают возможность оценить все внешние аспекты малыша, а также в случае четырехмерной эхографии определить подвижность плода и его пол.
Биохимический компонент второго этапа представляет собой «тройной» тест, который предполагает выявление и измерение следующих белковых компонентов в крови будущей мамы:
- Свободные β субъединицы ХГЧ.
- Альфафетопротеин.
- Свободный эстрадиол.
АПФ (Альфа-фетопротеин) – специфический белок, который продуцируется непосредственно плодом и проникает в кровь матери через плаценту. Его повышенное содержание может говорить о дефектах нервной трубки плода и пороках других жизненно важных органов. Понижение АПФ может фиксироваться при хромосомных заболеваниях, таких как синдром Дауна.
Свободный эстрадиол – женский стероидный гормон, который в период беременности должен продуцироваться плацентой. Снижение уровня эстрадиола в крови женщины может свидетельствовать о нарушении развития плода.
Показания к повторению процедуры
Повторную сдачу крови назначают тем деткам, у которых был получен положительный результат по одному из обследуемых заболеваний:
- Если результаты второго тестирования положительные, то родителей приглашают на консультацию с генетиком.
- Врач проводит опрос и определяет дальнейший план обследования. Обязательно потребуется консультация узких специалистов.
- Потребуется сдать копрограмму, провести ДНК-диагностику, если имеются подозрения на муковисцидоз, исследуют пот.
Как только будут собраны результаты всех обследований, решается вопрос о дальнейшей тактике лечения. Делаются все необходимые назначения и даются рекомендации по уходу за малышом.
Анализы у новорожденного – зачем?
Самая главная причина ваших страхов и переживаний – отсутствие полной информации о процедуре скрининга новорожденных. Постараюсь рассказать обо всех ее нюансах.
- Забор анализов у младенцев не является каким-то новшеством в наших роддомах. Это происходило и раньше, просто чаще всего об этой процедуре не сообщали родителям (только в том случае, если результат был положительным);
- Также хочу подчеркнуть, что скрининг проводят абсолютно всем новорожденным! Так что не следует считать, что ваш случай особенный;
- В нашей стране скрининг делают с середины 80-х годов. Проводится он и в странах Европы, в США;
- Нет никаких данных о том, что эта процедура представляет опасность для ребенка и его здоровья, а вот польза от таких исследований очевидна. Главное преимущество в том, что в неонатальном периоде многие болезни еще никак себя не проявляют и даже самое тщательное наблюдение не дает возможности выявить их симптомы, поэтому диагноз можно установить только на основе биохимических анализов.
Знайте! Скрининг в переводе с английского обозначает «сортировка», т.е. в результате проведения необходимых анализов определяется, здоров новорожденный или у него есть серьезное заболевание
Это очень важно, ведь раннее выявление отклонений в работе или развитии внутренних органов позволяет вовремя начать лечение
Такой подход дает возможность полностью избавиться от недуга или значительно улучшить качество жизни ребенка в будущем. Согласитесь, что лучше сразу узнать о проблемах со здоровьем у новорожденного, когда есть возможность ему помочь, а не потом, когда все просто разведут руками и лишь констатируют, что ребенок стал инвалидом.
Сбор анализов
Ряд заболеваний, возникающих с первых дней и не проявляющих себя, приводит к инвалидности, угрожает жизни. Гормоны и ферменты вырабатываются не полностью, маленький ребёнок отстаёт в развитии умственно или физически.
Какие анализы берут у новорождённых в роддоме:
- общий разбор крови;
- биохимический;
- на билирубин;
- мочи;
- кала.
Обязательно проводят скрининг в рамках бесплатной государственной программы. Процедура предусмотрена для доношенных детей на четвёртый день после рождения, и на седьмой для недоношенных. С её помощью на раннем сроке выявляются проблемы.
Зачем берут кровь из пятки в роддоме:
- определить генетические заболевания;
- назначить своевременное лечение;
- увеличить шанс на выздоровление.
Образцы берут на специальный бланк с кружками. В каждую из них промакивают кровь, чтобы исследовать сухое пятно. Для получения результатов понадобится 10 дней. Если анализ на генетические заболевания показал превышение нормы, проводят повторное исследование. После подтверждения наличия наследственного отклонения маму с малышом отправят к узким специалистам.
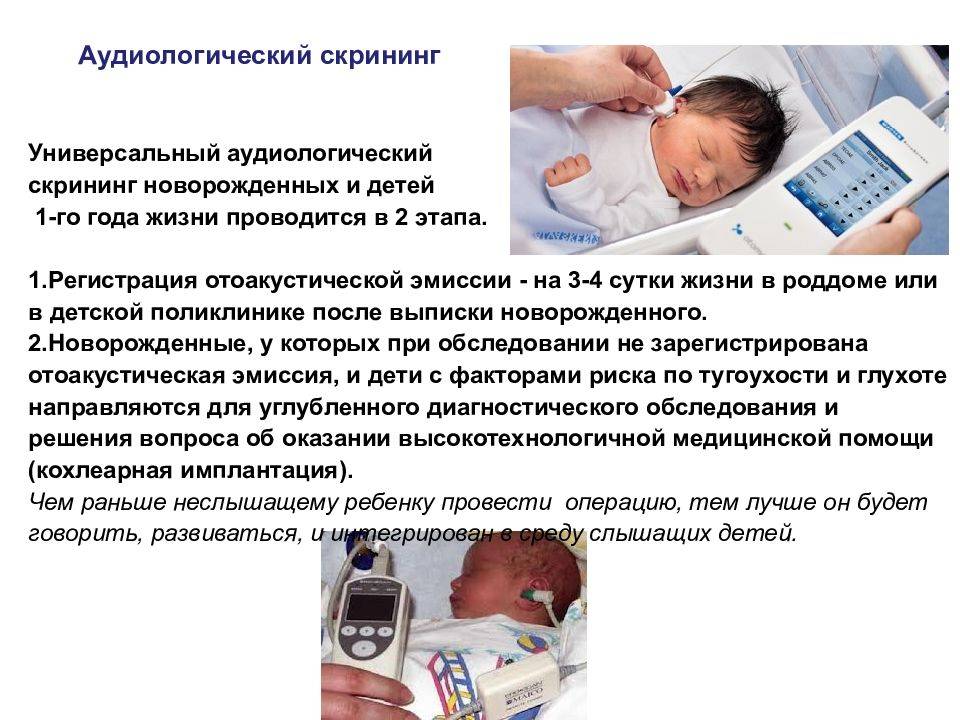
Аудиологическое исследование
Аудиологический скрининг новорожденным крохам в России начали делать с 2008 года. Благодаря этой диагностике удается проверить все ли в порядке со слухом у ребенка. Его, как и пяточный скрининг выполняют на четвертый день после появления на свет. У процедуры нет никаких противопоказаний. Она безболезнена, не несет угрозы здоровью ребенка и позволяет выявить отклонения в слуховом аппарате на ранней стадии развития малыша. Чем раньше проблема будет выявлена, тем больше возможностей по улучшению слуха ребенка будет у родителей.
Если скорректировать слух до трехмесячного возраста, можно избежать проблем с развитием речевых навыков у малыша. В первые полгода жизни развитие речи происходит интенсивнее всего, хотя внешне никаких проявлений этого процесса нет.
Как проводят аудиологический скрининг новорожденных
Исследование заключается в воздействии звуковых волн на улитку – отдел внутреннего уха, который отвечает не только за восприятие, но и за распознавание звука. Для скрининга специалист пользуется электроакустическим зондом, имеющим сверхчувствительный микрофон. Зонд соединяется с монитором, который фиксирует полученные результаты.
Зонд вставляют в ухо ребенку, после чего тот начинает посылать звуковые волны с разной частотой и фиксировать колебания волосковых клеточных структур в улитке внутреннего отдела уха. Во время проведения процедуры ребенок находится в полной тишине. Лучше если в этот момент карапуз будет спать. Использование пустышки во время исследования не допускается. Первый этап скрининга на этом завершается. Если он пройдет без нарушений, то второй этап не проводят. К нему прибегают только, если ребенок находится в группе риска или на первом этапе выявили отклонения в слуховой системе.
К группе риска относятся дети с:
- Наследственной тугоухостью;
- Недоношенностью;
- Небольшим весом;
- Асфиксией в родах.
Также риск возникновения проблем со сухом может быть у детей, чья мать во время вынашивания плода страдала от тяжелого токсикоза или принимала ототоксичные препараты. Дети, имеющие риск развития тугоухости и те малыши, которые прошли первый этап теста с неудовлетворительными результатами, будут направлены на прохождение повторного скрининга у сурдолога
Это необходимо сделать потому как тугоухость развивается постепенно и очень важно не упустить момент
Второй этап исследования детям входящим в группу риска проводят по исполнении года. Повторный же скрининг после неудовлетворительных результатов, полученных в роддоме, назначается через полтора месяца после рождения и проводится в поликлинике. Если проблемы со слухом были подтверждены, кроху направляют в центр реабилитации слуха. Там специалисты проведут полное обследование и подберут методику коррекции нарушений слуха у малыша. Ведь только благодаря проведению современной диагностики и правильно подобранной терапии дети с тугоухостью смогут расти и развиваться на уровне своих здоровых сверстников.

Что такое неонатальный скрининг
Неонатальный скрининг — массовое обследование всех новорожденных детей для раннего выявления наиболее распространенных наследственных или врожденных заболеваний.
Цель: обнаружение у малыша недуга до появления клинических признаков и назначение советующего своевременного лечения.
Правовое регулирование скринингового исследования новорожденных в Российской Федерации
Начиная с 2006 года, в рамках национального проекта «Здоровье» всем новорожденным детям проводят исследование на выявление врожденного гипотиреоза, фенилкетонурии, муковисцидоза, адреногенетального синдрома и галактозмии.
Ранее на протяжении 15 лет проводилось тестирование лишь на врожденный гипотиреоз и фенилкетонурию.
Порядок и сроки выполнения скрининга регламентируются Приказом Минздравсоцразвития России от 22.03.2006 г. № 185 «О массовом обследовании новорождённых детей на наследственные заболевания».
С 2007 года проводится аудиологический скрининг, рано выявляющий нарушения слуха у ребенка первого года жизни.
По Свердловской области перечень расширен до 16 патологий на основании Приказа МЗ СО от 02.03.2012 г. № 166-п «О совершенствовании массового обследования новорожденных детей на наследственные заболевания на территории Свердловской области».
Дополнительные одиннадцать заболеваний:
- Лейциноз
- Тирозинемия первого типа
- Цитруллинемия
- Множественная карбоксилазная недостаточность
- Недостаточность очень длинных цепей ацил-СоА-дегидрогеназы жирных кислот
- Недостаточность средних цепей ацил-СоА-дегидрогеназы жирных кислот
- Недостаточность митохондриального трифункционального белка/ недостаточность длинных цепей гидроксил-СоА-дегидрогеназы жирных кислот
- Глютаровая ацидурия первого типа
- Изовалериановая ацидемия
- Метилмалоновая ацидемия
- Пропионовая ацидемия
Как проводится забор крови
Медсестра обрабатывает пятку малыша ватой, смоченной в спиртовом растворе. Затем делает прокол глубиной 1-2 мм. Легкими надавливающими движениями начинает выдавливать кровь и наносить ее на специальный бумажный бланк. При чем она должна тщательно пропитать все 5 кружков, каждый из которых отвечает за конкретное заболевание. На бланке медсестра указывает информацию о ребенке (рост, вес, дату рождения), матери (контактный телефон, адрес проживания) и роддоме (название, номер). Затем он отправляется в лабораторию.
Обработка анализа происходит в течение двух недель. Родителей уведомляют только в случае положительного результата. Но это не значит, что уже поставлен диагноз. Заключение дает только врач после дополнительного обследования. Иногда скрининг новорожденных показывает ложноположительный результат. Часто происходит это по причине нарушения техники взятия крови. Поэтому, если анализ выявил генетическое заболевание у ребенка, то педиатр выписывает направление на сдачу теста повторно. Если результат снова положительный, то его направляют на прием к генетику или эндокринологу для проведения более детального обследования.
Чаще ложноположительный результат скрининга приходит на муковисцидоз. Но обычно при повторном прохождении теста он опровергается.