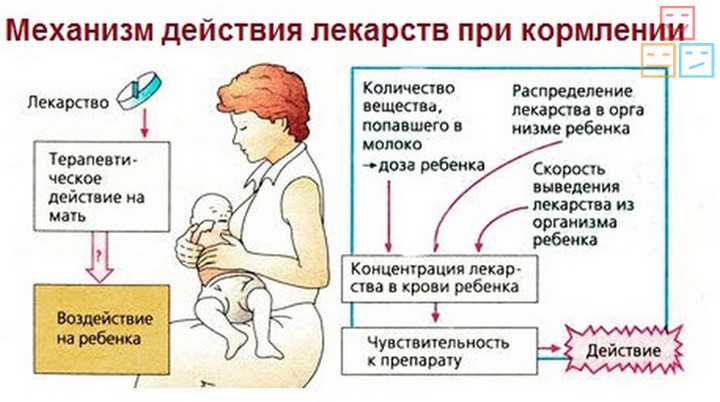
Повышенная температура при гв у мамы: нужно ли сбивать и можно ли кормить?
В течение всего периода вскармливания малыша грудью практически любая женщина хотя бы раз испытывает ощутимое недомогание. Нередко – с подъемом температуры. О чем может свидетельствовать повышенная температура у кормящей мамы, чем ее можно нормализовать и стоит ли срочно переводить кроху на смеси – об этом будем говорить далее.
Причины температуры у мамы при грудном вскармливании
Они могут быть разными. Чаще всего температура при гв у мамы свидетельствует о:
- простудных заболеваниях – ОРЗ или ОРВИ;
- кишечной инфекции, особенно если у кормящей мамы – и температура, и понос одновременно;
- обострении хронических заболеваний внутренних органов – почек, легких, ЖКТ;
- застойных явлениях: например, температура при лактостазе и мастите у кормящей мамы может повышаться до 39-40 градусов.
Кроме того, если повышение температуры тела кормящей мамы возникает в первые несколько дней или недель после родов, речь может идти о воспалительных процессах в матке или других гинекологических заболеваниях.
Чтобы правильно определить, почему у кормящей мамы поднимается температура, и разработать тактику дальнейшего лечения и вскармливания, необходимо обязательно обратиться к врачу. Желательно вызвать его на дом – дабы не усугублять свое состояние посещением поликлиники.

Нужно ли отлучать ребенка от груди при температуре при гв у мамы?
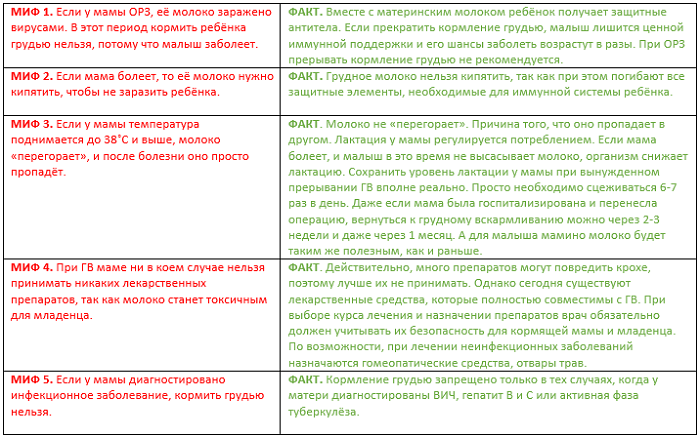
Вопреки распространенному мнению, делать это целесообразно далеко не всегда. Например, если женщина просто простужена, стоит продолжать кормить: в этот период в ее организме вырабатываются специфические антитела, которые, попадая с молоком в организм крохи, принимают активное участие в формировании его иммунитета
Конечно, если по причине ОРЗ либо ОРВИ у кормящей мамы поднялась температура, следует во время контакта с грудничком соблюдать меры предосторожности: тщательно мыть руки и надевать одноразовую маску
При лактостазе и мастите кормление тем более показано – оно позволит уменьшить застой молока и облегчить общее состояние. Но если температура при мастите у кормящей мамы сопровождается гнойными выделениями из молочной железы, процесс следует временно прекратить, переведя ребенка на смесь до полного устранения патологии. В это время женщине настоятельно рекомендуется сцеживать молоко.
Есть смысл прервать кормление и при острой кишечной инфекции – существует вероятность, что болезнетворные бактерии могут вместе с молоком попасть в организм малыша.
Во всех остальных случаях вполне можно кормить грудью, если у мамы температура. Правда, и здесь следует учитывать несколько моментов: препараты, которые применяются для лечения, не должны влиять на качество и состав грудного молока.
В этом контексте возникает резонный вопрос: а что с антибиотиками? Не вызовут ли они у ребенка резистентность? Чтобы избежать риска и при этом не прекращать кормление, следует, во-первых, посоветоваться с врачом, во-вторых, внимательно изучить инструкцию. Если период вывода препарата составляет, к примеру, 6 часов, то через это время, перед приемом следующей дозы, вполне можно покормить чадо. Либо сцедить молоко и использовать его в одном из последующих кормлений.
Как правильно измерить температуру?
Не стоит паниковать, если температура кормящей мамы 37.2 или около того. Причин ее поднятия может быть несколько:
- перед кормлением – из-за переполненной молочной железы;
- после кормления – из-за тесного контакта с телом ребенка и, как следствие, перегрева кожных покровов;
- в любое время – вследствие погрешностей измерения.
Дабы этого избежать, необходимо знать, как правильно мерить температуру кормящей маме. Делать это следует через 15-20 минут после завершения детской трапезы, предварительно протерев место, в которое будет ставиться термометр, прохладной влажной салфеткой.
Важно устранить из зоны измерения пот – он может, наоборот, снизить значения, поскольку, как и любая жидкость, способен поглощать тепло. Кстати, именно измерение в условиях вспотевшего тела, а не переутомление, как принято считать, – одна из частых причин пониженной температуры у кормящей мамы
Традиционно большинство людей измеряет температуру в подмышечных впадинах. Однако медики утверждают, что это – не лучшее место для получения объективной информации о состоянии здоровья. Поэтому мы, вместе со специалистами, рекомендуем измерять температуру кормящей маме в локтевом сгибе. Это позволит снизить вероятность погрешности до минимума.

Причины повышения температуры у женщины при грудном вскармливании
Существует ряд факторов, которые могут спровоцировать поднятие температуры тела у женщины, кормящей грудью. Их можно условно разделить на послеродовые (возникающие непосредственно после родов) и общие, то есть те, которые могут появиться на протяжении всего периода грудного вскармливания.
Послеродовой причиной повышенной температуры тела может стать:
- расхождение швов, наложенных при разрывах во время родов;
- срастание шва при появлении ребёнка на свет путём кесарева сечения;
- эндометрит — воспаление внутреннего слоя матки, который в послеродовой период очень уязвим для различного рода инфекций;
обострение хронических заболеваний, поскольку после родов иммунитет женщины ослаблен;
- становление лактации. Началом лактационного периода является первое прикладывание ребёнка к груди. Первая пища малыша — молозиво — незрелое молоко, которое сменяется зрелым приблизительно через 4 дня после рождения крохи. Происходит так называемый прилив молока, во время которого иногда повышается температура.
Общие состояния, сопровождающиеся повышением температуры тела в период грудного вскармливания:
лактостаз — застой молока в груди, при котором может незначительно подняться температура. Причина в том, что молоко, накапливаясь в протоках, сдавливает их, образуя молочную пробку. Это может вызвать незначительное воспаление. Лактостаз возникает при недостаточном опорожнении груди и может перерасти в мастит;
- лактационный мастит — воспаление молочной железы, уязвлённой лактостазом, вызванное проникновением таких бактерий, как стафилококк и стрептококк;
- пищевое отравление, которое можно распознать по таким признакам, как диарея и (или) рвота;
- острая респираторная вирусная инфекция (ОРВИ). Распознать её несложно. При вирусной инфекции, помимо изменений температуры тела, появляются насморк, боли в горле, кашель.
Причины плохого самочувствия
Перед тем, как принимать решение о продолжении вскармливания малыша грудным молоком, нужно выяснить причины, по которым у мамы поднялась температура.

- Температура иногда поднимается по причине сильного стресса, пережитого женщиной. В таком случае на качество грудного молока она не влияет.
- Инфекционные заболевания, сопровождающиеся насморком и сухим кашлем. Если у женщин ОРВИ, необходимо проконсультироваться с врачом по поводу лечения и определить, можно или нельзя продолжать кормить малыша грудью.
- Причиной высокой температуры в первые несколько недель после родов может стать заболевание воспалительного характера. Есть вероятность, что при появлении ребенка на свет обостряются хронические недуги матери.
- Мастит. На сосках образовываются трещины, и у мамы сильный жар. Не рекомендуется продолжать кормить ребенка грудным молоком.
- Пищевое отравление. Женщине необходимо пересмотреть свой рацион, так как вся потребляемая пища попадает в организм малыша.
Это самые распространенные причины, по которым появляется жар. Иногда температура тела поднимается из-за индивидуальных особенностей организма. Точную причину сможет выяснить только врач.
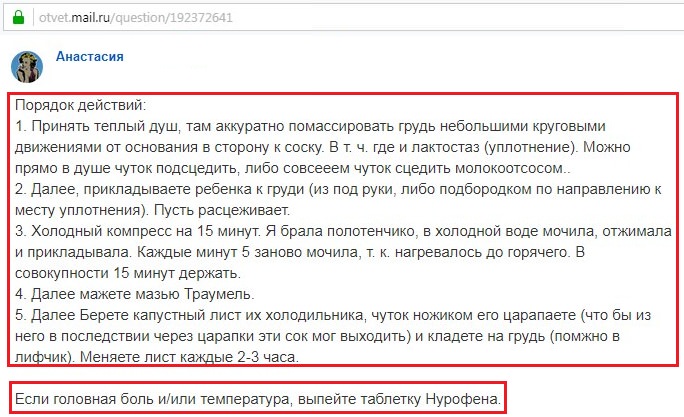
Лечение лактостаза
С данным недугом кормящая мамочка может справиться самостоятельно. Для этого придерживайтесь следующих советов:
- Почаще прикладывайте малыша к груди. Предварительно лучше сцедить небольшое количество молока.
- Теплые компрессы помогают улучшить приток молока в грудь. Можно делать теплые компрессы или принимать почаще теплый душ.
- С помощью масла и крема следует делать массаж груди.

Подобные меры помогают устранить застой молока в груди. Также следует помнить, что обязательно нужно кормить малыша.
Период кормления ребенка грудью знаменуется весьма тщательным отношением матери к состоянию своего здоровья. Однако не всегда все проходит гладко, и причина вовсе не в беспечном отношении к своему положению.
Температура тела кормящей матери может повышаться вследствие наступления таких обстоятельств:
- острое респираторное заболевание;
- наступление лактостаза или мастита;
- наличие иных воспалительных процессов или инфекций;
- пищевое или химическое отравление и т.д.
Повышение температуры у кормящей матери зачастую не требует отлучения ребенка от груди. Современные консультанты по грудному вскармливанию и врачи даже настаивают на активном его продолжении. Ведь только с грудным молоком малыш получит все антитела, которые будут помогать ему бороться с болезнями. Если при температуре в период лактации вы еще и бросите кормить грудью, то риск передачи заболевания простудой или гриппом у вашего ребенка возрастает в разы.
Как мерить температуру кормящей маме?
Большую роль при определении показателей температуры тела матери является метод их получения. Если учитывать, что приливы молока вызывают естественное ее повышение в подмышечной области, то измерять там – путь к получению недостоверной информации. До срока в 40 дней кормления врачи советую мерить температуру в месте сгиба локтя. Нормальная температура у кормящей матери колеблется в диапазоне от 36,5°С до 37,2°С. Стоит заметить, что эти данные могут колебаться и быть разными на протяжении суток.
Чем снизить температуру кормящей маме?
Прежде чем начать лечение температуры при грудном вскармливании стоит определить точные причины ее возникновения, оценить соотношение «польза-риск» для вас и ребенка и выбрать препараты, предназначенные исключительно для кормящих. Сбить температуру при лактации в короткие сроки и при полном отсутствии каких-либо негативных последствий помогут свечи, в составе которых содержится Ибупрофен или Парацетамол. Они не проникают в грудное молоко, но и действие их намного слабее, чем у таблеток. Кормящим от температуры очень часто назначают специальные детские жаропонижающие, которые мягко и безвредно устранят несколько лишних градусов. Также не стоит забывать о прохладных компрессах и обтираниях слабым раствором уксуса. Не стоит прибегать к втиранию спирта или содержащих его настоек – это может привести к отравлению ослабленного организма. О том, как и чем сбить температуру корящей матери еще может позаботиться и сам организм, который начинает активно выделять защитный гормон интерферон, помогающий победить начинающуюся болезнь.
Что пить кормящим при температуре?
Обильное и частое питье является одним из самых безопасных методов понижения температуры. Пить нужно самые разнообразные соки, компоты из сухофруктов, кисели и морсы. Не пренебрегайте употреблением чая с лимоном, молока с медом, малинового или калинового варенья. Обязательно исключите возможность проявления аллергических реакций младенца на данные компоненты.
Помните, что вы в ответе не только за себя, но и за маленькое создание, прикорнувшее возле груди. Поэтому назначать лекарство от температуры при лактации может только компетентный врач, а не родственники или вы сами. Именно он решает, что можно кормящим от температуры в зависимости от особенностей протекания периода лактации, индивидуальных показателей состояния матери и ребенка и причин ее возникновения.
В том, как снизить температуру кормящей матери, могут помочь и члены семьи, предоставив женщине полноценный покой и возможность отдохнуть.
Сегодня существует масса лекарственных средств, которые эффективно сбивают температуру и помогают быстро встать на ноги. Однако при грудном кормлении большинство препаратов принимать нельзя. Через молоко к грудничку в организм попадает содержимое препарата, которое далеко не всегда безопасно.
Что делать, если поднялась температура при лактации? Какие лекарства можно пить, чтобы сбить жар? Стоит ли продолжать грудное кормление? Давайте рассмотрим эти аспекты.
Чем сбить температуру кормящей матери
Температура у кормящей матери, что делать, нужно ли срочно обращаться в роддом, если недавно была из него выписана, вызывать на дом врача или звонить в скорую помощь? Насколько это может быть опасным? Температура у кормящей мамы 38.5 С требует внимания. Нужно узнать, какова ее причина. Возможно, это просто реакция организма на установку лактации, а быть может, начинается мастит, или в организме протекает инфекционный процесс.
Можно ли кормить ребенка, если у кормящей мамы температура 37, 38 и даже 39 С, или это опасно? Опять-таки все зависит от причины. Вероятнее всего, нет никакой опасности для ребенка. Однако сама мама может быть просто не в состоянии это делать. Ведь самочувствие при жаре очень плохое. Жаропонижающие средства при кормлении грудью использовать можно. Например, «Парацетамол», «Нурофен». Их использовать можно в разных формах — таблетках или сиропах. Но иногда более эффективным является просто кормление ребенка или сцеживание. Это если у кормящей грудью мамы поднялась температура по причине лактостаза.
Если позвонить в скорую помощь, то вам наверняка там посоветуют измерить температуру не в подмышечной впадине, а в локтевом сгибе. Дело в том, что нередко она оказывается повышенно локально, в области молочных желез. Тогда, действительно, лучшим лечением является регулярное кормление ребенка. А если имеются уплотнения, то их расцеживание, возможно, ручное или с помощью молокоотсоса.
Если же проблема не в груди, но возник вопрос как сбить высокую 39 С температуру кормящей матери, то нужно обязательно обратиться за медицинской помощью. Если признаков ОРВИ или ОРЗ нет, скорее всего, это инфекционный процесс в матке. Острый послеродовой эндометрит. Другими его симптомами являются непрекращающиеся выделения из матки с неприятным запахом и боли в области живота и поясницы.
В этом случае наверняка придется промыть полость матки антисептическими растворами. А возможно, и проводить антибактериальную терапию. Как только воспаление будет снято, температура тоже нормализуется.
И, конечно, каждой матери обязательно нужно быть осведомленной по вопросу профилактика простуды у кормящей мамы, ведь иммунитет недавно родившей женщины пока слаб. А если заражение вирусной инфекцией все же произошло, то сбивать температуру нужно в том случае, если она поднялась выше 38,5 градусов. Если же температура у кормящей 37.5 С, достаточно будет народных способов улучшения самочувствия, симптоматического лечения.
Кстати, а как в народе снимают жар? Без таблеток? Да, это возможно, если температура не слишком высокая. Многие в вопросе как сбить температуру при грудном вскармливании без лекарств доверяют известному детскому врачу Комаровскому. Он дает рекомендации по лечению детей, но их легко можно использовать и для взрослых.
1. Снизить температуру в помещении. До 18 градусов — это идеально. Однако если знобит, можно укрыться. Дрожь может привести к повышению температуры
Важно просто дышать прохладным воздухом. Это очень эффективное средство, чем сбить температуру кормящей матери.
2. Принять ванну, в которой вода должна иметь температуру, равную нормальной температуре тела. Таким образом произойдет теплообмен между водой и кожей.
3. Пить теплые компоты, морсы, некрепкий чай. Это будет способствовать потоотделению. Кожа охладится, жар спадет. Что пить при температуре кормящей из напитков — все равно. Главное, не крепкие чай или кофе, чтобы не вызывать нервное возбуждение у ребенка (ведь кофеин попадет в грудное молоко). И, естественно, не алкогольные напитки.
4. Смочить кожу. Прежде чем сбить температуру каким-то лекарственным средством – парацетамолом при грудном вскармливании, например, или чем-то иным — попробуйте просто увлажнить водой открытые участки тела. Обязательно лицо и шею, по возможности тело. После вытираться нельзя. Нужно, чтобы влага испарилась. В этом случае мы получим эффект схожий с тем, что бывает при питье теплой жидкости.
Будьте здоровы!
Определяем причину
Факторов, почему повышается температура при грудном вскармливании, много
Но знать это важно, так как от диагноза будет зависеть дальнейшая тактика лечения. Рассмотрим самые распространенные причины
Лактостаз и мастит
Установление процесса кормления не всегда проходит гладко. Избыточное количество молока, неправильное прикладывание к груди и неудобные позы для кормления нередко приводят к закупоркам молочных протоков и застоям молока.
Советуем почитать:Что можно кормящей маме от головной боли
Температура повышается до 38° C, в области застоя ощущаются болезненные уплотнения. Основной принцип лечения заключен в частом правильном прикладывании малыша к груди. Разработается застойный участок — спадет и жар.
Если лактостаз оставить без внимания или на сосках появились трещинки, возможно развитие мастита — воспаления молочной железы, вызываемого стафилококковой инфекцией. Без врача и грамотного лечения здесь не обойтись. Образование гноя и повышение столбика термометра до 40° C служит поводом к назначению антибиотика. Врач, оценив степень тяжести заболевания, решит, можно ли продолжать лактацию или придется ее приостановить (малыша кормить смесями, а маме сцеживаться), а может, и вовсе прекратить.
Послеродовые осложнения
В случае тяжелых родов, сопровождавшихся разрывами промежности, эпизиотомией или кесаревым сечением, температура может повыситься из-за воспаленных швов или проникновения инфекции в мочеполовую сферу.
Послеродовые недуги, произошедшие в первый месяц (точнее первые 6 недель) после родов, лечатся в роддомах у врача, принимавшего роды. Конечно, принять вас должны и в женской консультации. Как правило, лечение включает в себя прием антибиотика.
ОРВИ
Вероятность кормящей маме заболеть респираторной инфекцией низка, так как она не бывает в людных местах и много времени проводит на свежем воздухе. Однако принести в дом вирус может муж или ребенок-школьник. ОРВИ начинается с таких симптомов:
- общее недомогание, слабость;
- гипертермия 37,5-38,5° C;
- увеличиваются шейные и челюстные лимфатические узлы;
- горло болит, першит;
- нос заложен.
 Конечно, сложно представить маму грудничка, лежащую целый день в постели. И все же при вирусных заболеваниях это не роскошь, а необходимость
Конечно, сложно представить маму грудничка, лежащую целый день в постели. И все же при вирусных заболеваниях это не роскошь, а необходимость
Что делать? Не спешите сбить температуру, если она ниже 38° C. Как говорилось выше, она необходима для успешной борьбы с вирусами. А можно ли кормить ребенка грудью? Даже нужно!
Тактика лечения несложная: постельный режим (насколько это возможно), обильное теплое питье, симптоматическое лечение боли в горле, насморка, кашля с учетом особого положения — лекарства должны быть совместимы с лактацией. Больше о том, в каких случаях можно кормить грудью при температуре, читайте здесь.
Кишечные инфекции
Помимо температуры и интоксикации организма присутствуют рвота, диарея. Лечение обязательно должно проходить под руководством доктора и включать в себя водно-солевые растворы, сорбенты, обволакивающие средства. Маме необходимо в этот период придерживаться щадящей диеты, особенно тщательно соблюдать правила гигиены, много пить. Температуру сбить помогут разрешенные при лактации жаропонижающие средства.
Как снизить температуру без медикаментов
Если по каким-то причинам врач не может доехать до вас, а вы – до него, причем температура уже перешагнула отметку в 38,5°С, можно попробовать её понизить с помощью безопасных народных средств:
- Можно выпить теплую воду с лимоном, либо сделать некрепкий чай с тем же фруктом. Пить полезную жидкость можно в неограниченных количествах.
- Обтирайте тело уксусной эссенцией, разбавленной до 4-5%. Делать растирания можно не чаще 1-2 раз в день.
- Разведите 2 чайных ложки малинового варенья (лучше, конечно же, домашнего) в теплой воде. Такой «коктейль» можно употреблять не чаще, чем 3 раза в сутки (1 стакан – 200 мл.)
- Если температуры вызвала застоем молока, можно попробовать приложить к груди свежий капустный лист.

Любым из вышеперечисленных советов можно смело пользоваться даже в период лактации. Однако, не пренебрегайте врачебными знаниями, и обязательно посетите медика, как только появится такая возможность.
Вопрос эксперту
Живу в пригороде, уже 2 дня меня беспокоит озноб, недомогание, потеря аппетита и повышение температуры до 39,2°С. Я родила несколько дней назад. Приток молока есть, ребенка своего кормлю по его желанию (около 7-8 раз за сутки).
Вы правильно делаете, что кормите ребеночка. Однако, все же вам стоит как можно быстрее посетить врача. Такая температуры не является нормой даже для периода лактации. Вы родили не так давно, а потому в первую очередь нужно исключить серьезные заболевании, связанные с ранним послеродовым периодом. Только врач на очной консультации сможет выставить правильный диагноз и помочь вам. Не рекомендую лечиться самостоятельно.
Народные средства для понижения температуры
В первую очередь необходимо освободиться от лишней одежды. Это даст возможность температуре беспрепятственно выходить наружу. Затем открытые участки тела протереть салфеткой, смоченной прохладной водой или наложить влажные компрессы на лоб, в подмышечные впадины и паховую область.
Хорошо охлаждает кожу обтирание с применением уксуса. В период лактации лучше применять яблочный. Его разводят с водой в пропорции 1:10. Протирать нужно коленные и локтевые сгибы, паховую и подмышечную область, лоб, шею. При очень высокой температуре можно смочить всё тело. При этом накрываться не следует.
Нельзя для обтирания использовать водку или спирт, так как алкоголь легко впитывается через поры в организм, значит, попадает и в молоко матери. У ребёнка это может вызвать отравление.
Хорошее действие в борьбе с температурой оказывает обильное питьё. Нужно как можно больше употреблять компоты из сухофруктов, морсы из ягод, соки и травяные отвары. Хорошим жаропонижающим свойством обладает липовый чай. А вот с малиной и мёдом нужно быть осторожнее. Эти продукты могут вызвать аллергию.
Если вам не удалось сбить высокую температуру ни медикаментами, ни домашними средствами – следует обратиться к врачу. Быть может, жар спровоцирован более серьёзным заболеванием, для выявления которого потребуется сдать анализы.
Как сбить температуру при грудном вскармливании?
Для кормящих женщин закрыт доступ ко многим препаратам, ведь большинство, казалось бы, безобидных средств имеют свойство проникать в грудное молоко. В итоге, ребенок вместе с мамой получает «лечение», которое может вызвать в маленьком организме множество побочных эффектов, неприятных или даже опасных для его жизни.
Родильницам, которые кормят грудью, нежелательно сбивать температуру до тех пор, пока она не достигнет отметки 38,5°С, ведь в это время происходит выработка собственного интерферона и активная борьба с инфекцией. Малыш при кормлении тоже получает полезные вещества для укрепления иммунитета. Однако, ничего не делать при температуре тоже не лучшее решение – нужно больше лежать, пить теплую воду, следить, чтобы в помещении не было слишком жарко, на время воздержаться от купания.
Лучшее средство для самостоятельного приёма в домашних условиях – парацетамол. Он безвреден для ребенка и разрешен для родильниц. Желательно принимать препарат в форме свечей, так он точно не попадет в грудное молоко.
Привычный для всех Аспирин очень опасен для маленьких детей. Основной компонент медикамента подавляет выработку тромбоксана А2, из-за чего происходит разжижение крови. При приёме аспирина ацетилсалициловая кислота неизменно проникает в организм малыша, вызывая множество ужасных последствий: снижение выработки гемоглобина, нарушение в работе органов слуха, печени, почек, головного мозга.
Ибупрофен, хотя и разрешен для применения в период лактации, все же лучше начать принимать, посоветовавшись с лечащим врачом для уточнения правильной дозировки.

После приема лекарства, чтобы обезопасить малыша, лучше делать перерывы в кормления в 3-4 часа.
Послеродовой тромбофлебит
 К послеродовым инфекционным заболеваниям относят патологии, непосредственно связанные с беременностью и родами и возникающие в результате заражения бактериальной инфекцией. Температура у кормящей мамы – один из основных симптомов, упоминающихся доктором Комаровским при описании осложнённого течения послеродового периода. Послеродовой тромбофлебит представляет собой воспаление венозной стенки, при котором в просвете сосуда образуются тромбы. Предрасполагающими факторами развития становятся:
К послеродовым инфекционным заболеваниям относят патологии, непосредственно связанные с беременностью и родами и возникающие в результате заражения бактериальной инфекцией. Температура у кормящей мамы – один из основных симптомов, упоминающихся доктором Комаровским при описании осложнённого течения послеродового периода. Послеродовой тромбофлебит представляет собой воспаление венозной стенки, при котором в просвете сосуда образуются тромбы. Предрасполагающими факторами развития становятся:
- Массивная кровопотеря.
- Затяжные роды.
- Образование гематом в результате травмы тканей.
- Потребность в ручном отделении плаценты.
- Продолжительный безводный период.
- Выполнение оперативных вмешательств.
Тромбофлебит поверхностных вен нижних конечностей проявляется слабостью, болью тянущего характера, незначительным отёком и покраснением в области поражённого сосуда, а также субфебрильной лихорадкой – температура у кормящей матери повышается до 37–37,9 °C. Увеличиваются регионарные лимфатические узлы. Общее состояние почти не ухудшается. При осмотре можно выявить болезненный шнуровидный инфильтрат, располагающийся по ходу венозного ствола.
Тромбофлебит глубоких вен нижних конечностей обычно развивается на 2–3 неделе после родов. Пациентку беспокоит слабость, лихорадка, интенсивная боль в ноге, выраженный отёк и увеличение бедра в объёме, а также увеличение и болезненность паховых лимфатических узлов. При осмотре кожа конечности бледная, с участками цианоза, можно видеть расширение поверхностных вен.
Температура у кормящей мамы поднимается до 38–39 °C. Можно ли кормить грудью в это время? Многое зависит от состояния женщины; прекращение грудного вскармливания – крайняя мера, которая может быть рекомендована при развитии осложнений, приёме антибактериальных средств и других лекарств, проникающих в молоко и представляющих опасность для здоровья ребёнка.
 Что делать при тромбофлебите поверхностных вен и температуре у кормящей матери? Пациентке необходим постельный режим, поражённой конечности придают возвышенное положение. Также рекомендуют:
Что делать при тромбофлебите поверхностных вен и температуре у кормящей матери? Пациентке необходим постельный режим, поражённой конечности придают возвышенное положение. Также рекомендуют:
- гелевые повязки с гепаринсодержащими препаратами;
- венопротекторы, венотоники (троксевазин, детралекс);
- нестероидные противовоспалительные препараты в виде мазей, гелей (кетопрофен, диклофенак);
- физиотерапию.
При быстром распространении процесса может потребоваться хирургическое лечение, антибактериальная терапия.
Что делать, если температура при кормлении спровоцирована тромбофлебитом глубоких вен? Показан строгий постельный режим, возвышенное положение поражённой конечности, назначение антикоагулянтов (гепарин, варфарин), антиагрегантов (ацетилсалициловая кислота), венопротекторов, нестероидных противовоспалительных препаратов. В острой стадии заболевания при наличии флотирующего тромба, риске осложнений проводится тромболизис (урокиназа, стрептокиназа). Также могут быть применены хирургические методы лечения.
Температура у кормящей мамы – симптом, который требует уточнения для определения наличия и вида патологического процесса. При лихорадке во время грудного вскармливания следует как можно скорее обратиться к врачу, не полагаясь на методы самолечения, способные навредить здоровью матери и ребёнка.
Можно ли кормить ребёнка грудью во время болезни?
Женщинам советуют особенно внимательно следить за своим здоровьем, начиная с этапа беременности, но даже после рождения ребёнка эти советы остаются актуальными, ведь период грудного вскармливания может длиться около года. В это время связь матери с малышом хоть и настолько прочна, как во время беременности, но всё равно очень сильна. Мать должна следить за своим питанием и самочувствием, чтобы не подвергать опасности малыша.
В некоторых случаях можно не отказываться от грудного вскармливания даже во время болезни, если состояние матери не вызывает опасений. Однако есть несколько видов заболеваний, наличие которых является абсолютным противопоказанием к грудному вскармливанию:
- активные формы туберкулёза;
- сифилис;
- ВИЧ-инфекция;
- Т-лимфотропный вирус человека 1 и 2 типа;
- бруцеллёз;
- особо опасные инфекции: чума, холера, тиф и др.
Также грудное вскармливание запрещено, если женщина принимает наркотики или цитостатические препараты. Запрет грудного вскармливания может быть обоснован общим состоянием матери, если у неё диагностированы серьёзные заболевания печени, почек, сердца или мозга, которые не позволяют её тратить дополнительные силы на лактацию.
При принятии решения о возможности грудного вскармливания оценивается не только физиологическое, но и психологическое состояние женщины, особенно если беременность и роды протекали с осложнениями. Острые послеродовые психические заболевания и расстройства могут стать причиной девиантного поведения. Женщина может стать потенциально опасной для своего ребёнка. Известны случаи, когда матери пытались навредить малышу и даже убить его.
Чтобы нормализовать психическое состояние, женщинам назначают сильнодействующие препараты для борьбы с послеродовой депрессией или послеродовым психозом. Однако эти препараты могут быть вредны для ребёнка, негативно сказаться на его росте и развитии, поэтому от грудного вскармливания придётся отказаться.
Что нельзя использовать?
Про любимый многими «Аспирин» на время придется забыть. Его действующее вещество – ацетилсалициловая кислота – не лучшим образом сказывается на работе сердца, пищеварительной системы и других органов мамы и ребенка. Оно способно спровоцировать у малыша топическое поражение печени и головного мозга (синдром Рэя). Международный классификатор E-LACTANCIA относит «Аспирин» к опасным средствам, принимать которые в период лактации не рекомендуется. Допустимо лишь однократное употребление, когда все остальное еще более нежелательно. Ребенка при этом лучше не кормить, молоко сцеживать, а грудное вскармливание возобновить через какое-то время (см. также: как можно эффективно вылечить кашель при грудном вскармливании?).
Не рекомендуется кормящей матери использовать комбинированные жаропонижающие средства – «Колдрекс», «Ринза», «Терра Флю» и другие. Многие из них выпускаются в порошках, некоторые – в таблетках. Хотя основное действующее вещество в них – парацетамол, кроме него в составе имеются и другие вещества, действие которых на детский организм не изучено.
Неизвестно, какие побочные эффекты могут возникнуть, поэтому лучше принимать действующее вещество в чистом виде.
Когда виновник проблемы — лактостаз
Данная проблема появляется в жизни половины кормящих мам, и у всех по разным причинам. Напоминаем, что лактостазом называют закупорку молочного протока или, как его расшифровывают в народе, застой молока при грудном вскармливании. Это явление могут вызвать тесное белье, сон на животе, неправильное кормление, стресс или физические нагрузки, которые несовместимы с ритмом жизни мамы в период грудного вскармливания.
Лактостаз всегда начинается с появления болевых ощущений в груди, которые имеют свойство нарастать. Повышение температуры при этом явлении может вас миновать, но все же в большинстве случаев она имеет место быть. Градусник может свидетельствовать об отметке равной 37-38 градусов. Иногда, правда гораздо реже, температура поднимается до более опасных 39 градусов. Важный момент: маме следует производить измерения на локтевом сгибе. Это оправдано тем, что во время лактостаза показатель температуры в подмышечной впадине будет несколько выше.
При первых подозрениях, мама должна начать немедленное лечение. На начальном этапе проблему победить довольно просто: эту миссию должен взять на себя малыш. Лактостаз отступает под влиянием правильных и более частых кормлений. Если это по каким-то причинам невозможно, мама может воспользоваться молокоотсосом или же сцеживаться самостоятельно.
В том случае, если на первых порах необходимые меры не были предприняты, болезнь, скорее всего, будет развиваться дальше. Боли могут стать сильнее, температура еще немного повысится, и к этим симптомам, вероятно, присоединятся недомогание и лихорадка. Нарушится и режим кормления, ведь для малыша захват груди окажется проблематичным.
Чтобы не допустить развитие лактостаза при ГВ, мы призываем всех мам при обнаружении подозрительных симптомов убедиться в точном диагнозе и начать лечение, если это необходимо.
Поносы, запоры, отравления
Расстройство кишечника и пищевое отравление у кормящей мамы не является поводом прекращать кормление грудью!
Общее правило при рвоте, сильном поносе и отравлении: в течение первого дня по возможности отказаться от еды, пить больше воды. Затем можно начать пить чай без сахара с сухариками или подсушенным хлебом (тосты), постепенно переходя к обычной пище. Из лекарств можно использовать: Смекту, Энтеросгель, Энтерол; а также Бактисубтил, Бифиформ и другие пробиотики.
Запор лучше начать лечить диетическими методами: увеличить в рационе количество клетчатки, овощей и фруктов, жидкости. Допустимы к применению у кормящих такие препараты как Дюфалак, Форлакс, пробиотические препараты.