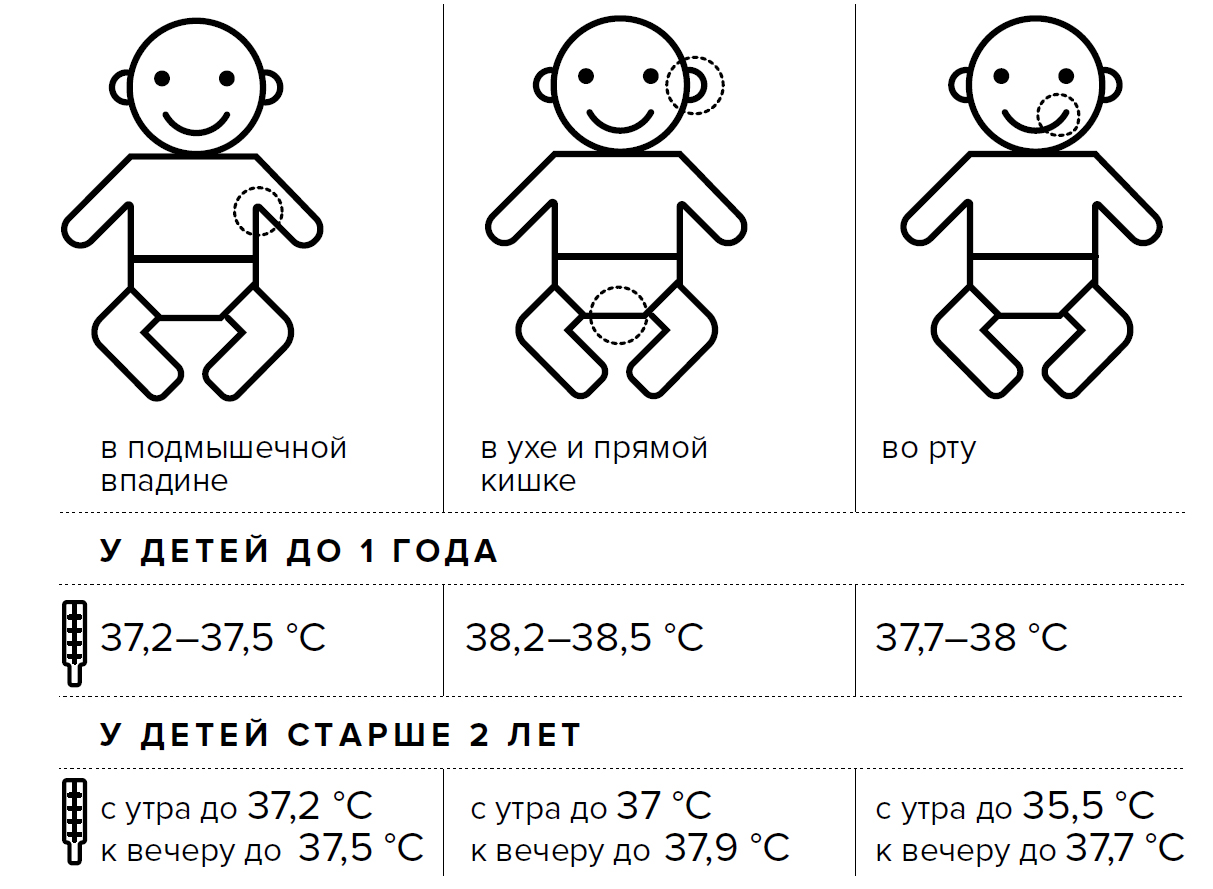
Лекарственные формы жаропонижающих препаратов для детей
Современная фармакологическая промышленность предлагает вниманию покупателей большой перечень безопасных жаропонижающих для детей (антипиретиков). Данный список включает в себя свечи, суспензии, порошки, сиропы и таблетки1,7. При этом каждая из лекарственных форм имеет свои достоинства и недостатки.
Свечи
+ Жаропонижающие средства для детей, выпускаемые в форме ректальных свечей, разрешается использовать с первых месяцев жизни ребенка7. Их применение в самом раннем возрасте более комфортно и менее проблематично, чем прием пероральных форм. Также детские жаропонижающие свечи предпочтительны в том случае, если повышение температуры тела сопровождается рвотой или существует предрасположенность к развитию пищевых аллергических реакций1,2,3.
– В то же время жаропонижающие свечи для детей, помимо плюсов, имеют и минусы. Потенциально они способны спровоцировать раздражение слизистой оболочки анального канала. Кроме того, ректальные суппозитории в редких случаях могут вызывать развитие таких негативных побочных реакций, как боль в животе, тошнота, расстройства стула.
Суспензии
+ Жаропонижающие препараты для детей, выпускающиеся в форме суспензий, дают возможность одновременного применения нерастворимых и растворимых компонентов1,2.
– Основные недостатки данной фармакологической формы: нестойкость (достаточно быстрое оседание взвешенных частиц, не позволяющее точно дозировать лекарство), наличие ароматизаторов, способных вызвать аллергию, и непродолжительный срок хранения.
Порошки
+ Детские жаропонижающие средства, выпускаемые в виде порошков для приготовления горячего напитка, могут состоять из одного, двух и более компонентов, оказывать одновременно жаропонижающее, болеутоляющее и противовоспалительное действия. Данная лекарственная форма, изготовленная на оборудовании, предназначенном для максимально тонкого измельчения, обладает большей площадью соприкосновения с тканями организма и, как следствие, оказывает более выраженный фармакологический эффект. Детское жаропонижающее в форме порошка легко дозировать, оно отличается относительной простотой приготовления и легко транспортируется.
– В некоторых случаях порошковое средство может приобретать посторонние запахи, отсыревать под воздействием влаги и портиться на свету.
Сиропы
+ Жаропонижающие сиропы для детей представляют собой лекарства, изготовленные на основе воды. Они содержат в своем составе активный жаропонижающий компонент, сахарозу и вспомогательные вещества. Обладают достаточно приятным вкусом, легко дозируются и, благодаря растворенному состоянию, начинают действовать практически сразу1,2.
– Детские жаропонижающие препараты в форме сиропов малыши принимают гораздо с большим удовольствием, чем таблетки. Однако из-за высокого содержания сахара и ароматизаторов данные средства способны спровоцировать развитие аллергической реакции, а густота и приторная сладость могут вызывать у ребенка тошноту и рвоту.
Таблетки
+ Жаропонижающие таблетки для детей представляют собой дозированную лекарственную форму для приема внутрь, полученную методом прессования или формования из смеси действующих и вспомогательных веществ. Как правило, они содержат в своем составе те же активные компоненты, что и жаропонижающие препараты для взрослых, только в меньшей дозировке. К достоинствам таблетированных форм относят точность дозирования, их портативность, удобство транспортировки, длительный срок хранения, пролонгированность действия2.
– Жаропонижающие для детей в виде таблеток подходит далеко не для всех возрастов, что следует обязательно учитывать при выборе препарата. Помимо этого, многие малыши отказываются «пить невкусное лекарство», у некоторых возникает рвотный рефлекс, а при наличии сильной рвоты прием таблеток невозможен.
Исходя из всего вышесказанного напрашивается вывод: на вопрос, какое жаропонижающее лучше для ребенка, однозначно ответить нельзя. Любая лекарственная форма, предназначенная для стабилизации температурных показателей, должна использоваться с учетом указанных в инструкции возрастных ограничений и в строго рекомендованных дозах. Предварительная консультация врача обязательна.
Как изменяется температура грудного ребёнка по месяцам?
Сразу после рождения у малыша температура такая же, как была у мамы, примерно 36,8. Но он попадает в другую среду обитания, из водной в воздушную, а это сильный стресс, на который возникает температурная реакция. Поэтому через 5-10 минут уже 37,6 или даже 38℃.
В первые 5-7 дней жизни измерения в подмышке показывают от 37,1 до 37,5. Затем значение постепенно снижается. Но возможны скачки, например, от 36,3 до 37,3. Терморегуляция новорождённого неустойчива, она только начинает реагировать на изменение внешних условий. Самые комфортные они до 1 месяца при 23-25℃. Это термонейтральная зона, в которой младенцу не жарко и не холодно в одной тонкой распашонке.

Для сравнения: термонейтральная зона взрослого человека от 28 до 30℃.
В 1 или в 2 месяца колебания температуры могут быть хорошо выражены, но не привязаны к времени суток, потому что для новорождённого не имеет особого значения, день сейчас или ночь. Он почти всё время или кушает или спит. К концу первого года жизни начинают проявляться суточные изменения – утром 36,4-36,8, а к вечеру – 37,3 или даже 37,6℃. Это нормально, ведь даже у взрослых людей проявляется такая же закономерность.
В 3 месяца температура у крохи уже немного стабилизируется. Средней считается 37,1-37,5. То есть 37,3℃ – оптимальное значение для малыша в 2 или 3 месяца.
С 6 месяцев термонейтральная зона (температурная окружающая зона, при которой дети себя комфортно чувствуют без одежды) у ребёнка, который становится всё подвижнее, смещается на 19-23℃. Его ещё легче перегреть, чем новорождённого. И температура до 37,6 –- показатель активности, а не болезни. Но только в том случае, если нет:
- кашля с температурой 37 с небольшим у грудничка,
- насморка,
- сыпи,
- поноса,
- рвоты,
- боли,
- других вызывающих тревогу симптомов.
В 1 год самые комфортные условия для крохи – 17-21℃. Ведь выработка энергии в процессе развития растёт, а теплоотдача ещё слабая. 37,3 по-прежнему ещё считают нормой, особенно если на крохе тёплая одежда и в помещении создан микроклимат, подходящий для взрослых, а не для малыша.
Что делать с частыми или длительными повышениями температуры?
Если у ребенка наблюдаются постоянные или множественные эпизоды лихорадки и педиатр не может выяснить, что их вызывает, необходимо провести углубленное обследование. Такие повышения температуры могут быть вызваны хроническим очагом инфекции (пиелонефрит), инфекционными заболеваниями или ревматическими болезнями.
Обследование специалистов, которые может назначить педиатр при хронической лихорадке: нефролог, кардиолог, пульмонолог, инфекционист, уролог, ревматолог.
Помните!
Сама по себе температура – это сигнал, что иммунная система ребенка дала ответ на внешнее воздействие. Пугаться ее не надо. Опасными являются:
- резкое повышение температуры до больших цифр (лихорадка), что означает о гипер-иммунном ответе или сверх-сильном влиянии патогенных факторов
- или длительно держащийся (более недели) субфибрилитет, который говорит о недостаточности иммунного ответа ребенка.
Характеристика основных препаратов
Средства, получившие наибольшее распространение для детей до года:
- Нурофен. Активным веществом выступает ибупрофен. Повторное введение свечки разрешено не раньше чем через 6 часов. Можно применять с 3 месяцев.
- Панадол. Лекарство на основе парацетамола. Минимальный интервал между введениями составляет 4 часа. Можно применять с 3 месяцев. Панадол оказывает обезболивающее действие и дает жаропонижающий эффект. Подходит при симптомах, связанных с прорезыванием зубов, при отите и других простудных заболеваниях.
- Цефекон Д. Действующим веществом выступает парацетамол. Можно ставить через 4-6 часов. Препарат разрешен к применению с 1 месяца.
Иногда для детей, в комплексе с жаропонижающими, назначают иммуномодулирующие средства, среди которых Генферон Лайт. Он не снижает температуру, но способствует угнетению вирусов. В основе интерферон, который активизирует защитные силы детского организма.
Генферон Лайт обладает противовирусным, иммуномодулирующим, антибактериальным действием. Используется в комплексном лечении заболеваний, имеющих бактериальную или вирусную природу возникновения.
Препарат Генферон Лайт противопоказан при индивидуальной непереносимости отдельных компонентов и с осторожностью следует применять во время обострения аллергии. Суппозитории Генферон Лайт предназначены для детей до года
В одном суппозитории содержит 125 000 МЕ интерферона
Обычно врач назначает по одному суппозиторию два раза в день, утром и вечером. Курс лечения зависит от тяжести заболевания и может составлять 5-10 дней
В одном суппозитории содержит 125 000 МЕ интерферона. Обычно врач назначает по одному суппозиторию два раза в день, утром и вечером. Курс лечения зависит от тяжести заболевания и может составлять 5-10 дней.
К побочным эффектам свечей Генферон Лайт относят местные аллергические реакции. Редко может возникнуть боль в голове и суставах, потеря аппетита.
Случаев передозировки лекарством Генферон Лайт не отмечается. Если было введено два суппозитория подряд, то применение препарата на сутки прекращают.
Нурофен оказывает жаропонижающее действие, снимает боль и воспаление. Нурофен назначают для детей до года в качестве лечения симптомов острых респираторных заболеваний инфекционного или вирусного происхождения, которые сопровождаются жаром в теле.
Противопоказаниями к применению препарата Нурофен являются:
- непереносимость составляющих компонентов медикамента;
- патологии в работе почек и печени;
- нарушения в работе сердца;
- проблемы со свертываемостью крови;
- вес ребенка ниже 6 кг.
Передозировка медикаментом Нурофен может возникнуть в том случае, когда доза превысила 200 мг/кг массы тела ребенка. В этом случае появляется рвота, боль в области живота, понос.
Панадол оказывает болеутоляющее и жаропонижающее действие. Обладает слабым противовоспалительным эффектом. Используется при различных инфекционных заболеваниях (краснуха, корь, коклюш).
Панадол противопоказан в следующих случаях:
- повышенная чувствительность к парацетамолу;
- тяжелые заболевания почек и печени;
- нарушения крови.
Побочные симптомы препарата Панадол могут заключаться в аллергической реакции (сыпь, крапивница), тошноте, рвоте. Редко может развиться анемия.
Что делать при температуре без симптомов у ребенка
Чаще поите больного. При высокой температуре вместе с потом организм теряет большое количество жидкости. Ее дефицит нужно восполнять. Вот почему при температуре без симптомов ребенку необходимо обильное питье. Малышу можно давать обычную воду, компот, ягодный морс. Желательно, чтобы напитки были теплыми, но не горячими. Если температура очень высокая, поить детей необходимо маленькими порциями (с ложки) каждые 10 минут.
Обеспечьте оптимальные условия для больного. Если у ребенка без симптомов поднялась температура, оденьте его в легкую домашнюю одежду, чтобы избежать перегрева. Каждый час проветривайте комнату, где находится малыш. Обеспечьте ему постельный режим и полный покой, особенно если он чувствует себя плохо. Не накрывайте ребенка теплым одеялом – это может привести к перегреву.
Сбивайте высокую температуру. Если показатели термометра держатся на отметке 38–39 °С, целесообразно применение подходящих по возрасту жаропонижающих препаратов. Например, для детей с 12 лет можно использовать МАКСИКОЛД РИНО. При наличии в истории болезни фебрильных судорог или некоторых патологий нервной системы нужно сбивать даже невысокую температуру. При температуре 37 °С без симптомов у ребенка, давать ему жаропонижающее ненужно.
Вызовите врача. При высокой температуре без симптомов у ребенка необходимо проконсультироваться с педиатром. При осмотре специалист может заметить начальные признаки заболевания, которые бывает трудно определить без соответствующих знаний и подготовки.
Категории антипиретиков
Нестероидные противовоспалительные средства. Оказывают воздействие на болевой центр, вирусный очаг, приводят показатели в норму. Есть разная форма выпуска препаратов. Они обладают комплексным действием – не только снижают температуру, но и оказывают обезболивающее и противовирусное действие. Антипиретики этой группы рекомендованы при лечении ОРВИ, воспалительных процессов в мягких тканях, при осложнениях после операций. Это лекарства на основе диклофенака, мелоксикама, кетопрофена, напроксена, целекоксиба.
Анилиды
Главным действующим веществом является парацетамол. Это антипиретические препараты комбинированного действия. Избавляют от боли и снижают температуру тела. Не обладают противовирусным эффектом. Разрешены детям с трех месяцев. Могут быть аналиды таких комбинаций:
- С кофеиносодержащими веществами. Обезболивающий эффект повышен, обладают легким противовирусным действием. Нельзя использовать длительное время.
- С кодеином. Быстро утоляют боль, жаропонижающий эффект выражен не сильно, обладают противокашлевым действием. Результат после приема быстрый, нельзя принимать более 3 дней. Детям запрещены.
- С аскорбиновой кислотой. Обладают выраженным и быстрым жаропонижающим и обезболивающим действием. Противовоспалительный эффект отсутствует либо маловыраженный.
Лекарства на основе салициловой кислоты
Отличаются выраженным противовоспалительным, обезболивающим и жаропонижающим свойством. Эффективны при лечении тромбозов. Действующие вещества могут отличаться:
- ацетилсалициловая кислота – одноименные таблетки от температуры для взрослых и многокомпонетные препараты;
- салициламид.
Препараты на основе пропионовой кислоты
К данной группе относят ибупрофен и его аналоги. Это безопасные и действенные средства, обладают выраженным болеутоляющим и противовирусным механизмом, быстро снижают температуру. Также в эту группу входят препараты с декскетопрофеном.
Пиразолины
В состав этих средств входит метамизол натрия. Самым известным лекарством является Анальгин. Снижают боль, обладают средним антипиретическим эффектом, уменьшают выраженность воспалительных процессов.
Из-за чего температура поднимается
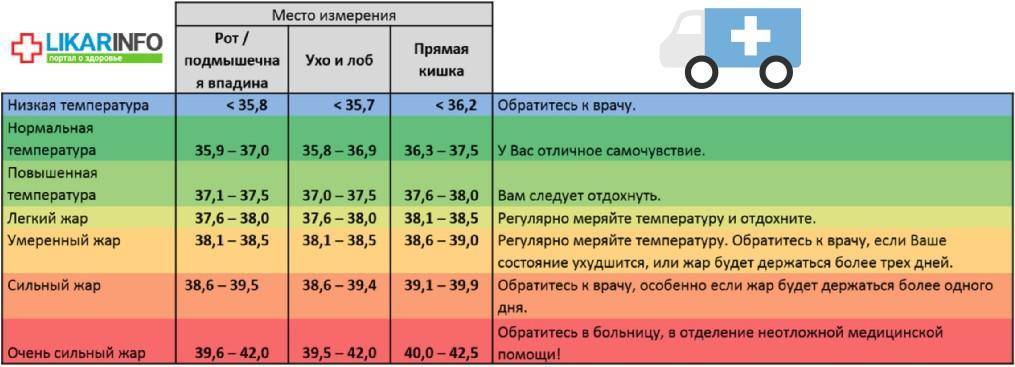
Еще несколько десятилетий назад нормальным показателем температуры тела человека считалось значение 36,6 С. Сейчас доказательная медицина опровергла это утверждение. Диапазон нормальной температуры тела является довольно широким – от 35,5 до 37,2 С. Это при условии, что человек себя хорошо чувствует, нет никаких признаков заболеваний. На протяжении дня показатели температуры могут изменяться:
- утром после пробуждения показатели самые низкие;
- вечером они максимально высокие, это норма.
Разница между показателями может составлять до 0,5-0,7 градуса. Температура может немного подняться после физической нагрузки, перенесенного стресса, приема пищи, употребления спиртных напитков, нахождения в сауне или на пляже. В период овуляции у женщин также немного повышается температура, это норма. У детей до трехлетнего возраста нормальными считаются значения до 37,5 С, при условии, что ребенок нормально себя чувствует, отсутствуют нарушения в анализах крови и мочи.
Поводом для беспокойства является субфебрильная температура, которая сопровождается сильным ознобом, слабостью и прочими неприятными симптомами. Гипертермия является несомненным признаком развития какого-либо патологического процесса в организме. Высокие показатели, резкий подъем температуры свидетельствуют о серьезном воспалительном процессе.
Врачи не рекомендуют принимать таблетки при несущественном подъеме, при относительно нормальном самочувствии. Так организм борется с болезнетворными микроорганизмами – происходит ускорение метаболизма и кровообращения, начинают активно выделяться антитела.
Спровоцировать гипертермию может любой воспалительный процесс в организме – вирусный, бактериальный или грибковый. Во многих случаях этот симптом сопровождается развитие заболеваний органов дыхательной системы и различных вирусных патологий:
- Острые респираторно-вирусные заболевания, грипп. Наблюдается резкий подъем температуры, далее появляется насморк и другие катаральные признаки.
- Ангина. Параллельно с гипертермией возникает боль в горле.
- Ветряная оспа. Сопровождается фебрильной температурой, через несколько дней появляются характерные высыпания по телу.
- Абсцесс. Показатели меняются, от нормальных до субфебрилитета.
- Болезни мочеполовых органов – цистит, пиелонефрит, гломерулонефрит. Помимо гипертермии, возникает боль в области почек или резь при мочеиспускании.
- Аппендицит. Дополняется резкой болью внизу живота.
- Менингит, энцефалит. Дополнительно появляется сильная головная боль, тошнота, нарушение зрения, невозможность опустить подбородок к груди.
- Геморрагическая лихорадка. Появляются высыпания, боль в мышцах.
Если температура поднимается до 38С, но ярко выраженные симптомы отсутствуют, это может говорить о:
- туберкулезе;
- онкологических патологиях;
- болезнях щитовидной железы;
- расстройствах неврологического характера;
- аллергических реакциях.
Высокая температура у детей: о чем может говорить этот симптом
Повышение температуры у детей и взрослых — естественная реакция организма на воспалительные процессы. Они развиваются вследствие размножения вирусной либо бактериальной инфекции, а также при ряде других процессов. В некоторых случаях незначительное изменение температурного показателя считается нормой и не является поводом для оказания медицинской помощи.
Среди самых распространенных причин лихорадки у ребенка можно выделить:
- острые либо хронические инфекционные заболевания (вирусные либо бактериальные);
- незаразные болезни внутренних органов, которые сопровождаются воспалением;
- период прорезывания зубов;
- длительное пребывание под открытым солнцем.
При повышении температуры следует в первую очередь исключить инфекционные заболевания. Лихорадка будет вторичным симптомом, а на первый план выходят основные клинические признаки: боль в горле и покраснение слизистой оболочки, кашель, насморк, слезотечение, увеличение регионарных лимфатических узлов. Инфекция также может локализоваться в органах пищеварительной системы, нижних дыхательных путей (бронхов либо легких), мочеполового тракта. Клиническая картина указывает на область поражения, но специфические симптомы могут проявляться позже, чем организм отреагирует на инфекцию повышением температуры. Возбудитель может присутствовать в организме длительное время, а проявляться только в периоды снижения активности иммунной системы. По этой причине риск ОРВИ и других заразных заболеваний особенно повышается при низкой температуре окружающей среды, дефиците витаминов в рационе и в других ситуациях.
Повышение температуры может не быть связано с инфекционными заболеваниями. В головном мозге находится нервный центр, который регулирует температуру тела человека (центр терморегуляции) и в норме позволяет организму адаптироваться к различным факторам. Так, при резком потеплении либо похолодании температура остается стабильной, также она не изменяется после физических нагрузок. Ряд факторов может повлиять на работу центра терморегуляции, в том числе нарушение гормонального баланса, неврозы, обезвоживание, переутомление и другие. Отличие такой лихорадки состоит в том, что антипиретики (жаропонижающие препараты) оказываются неэффективны, а специфические клинические признаки инфекционных заболеваний отсутствуют. Лечение может отличаться и направлено на устранение основного фактора, который спровоцировал нарушение работы нервного центра.
На период прорезывания зубов многие дети реагируют стойким повышением температуры тела, ознобом, слабостью и общим ухудшением организма. Процесс протекает с травмированием тканей, может осложняться присоединением бактериальной инфекции. Кроме того, зуд и болезненные ощущения ставятся причиной общего ухудшения самочувствия и снижения иммунной защиты. При прорезывании зубов допускается использование жаропонижающих препаратов, если температурные показатели значительно превышают границы нормы.
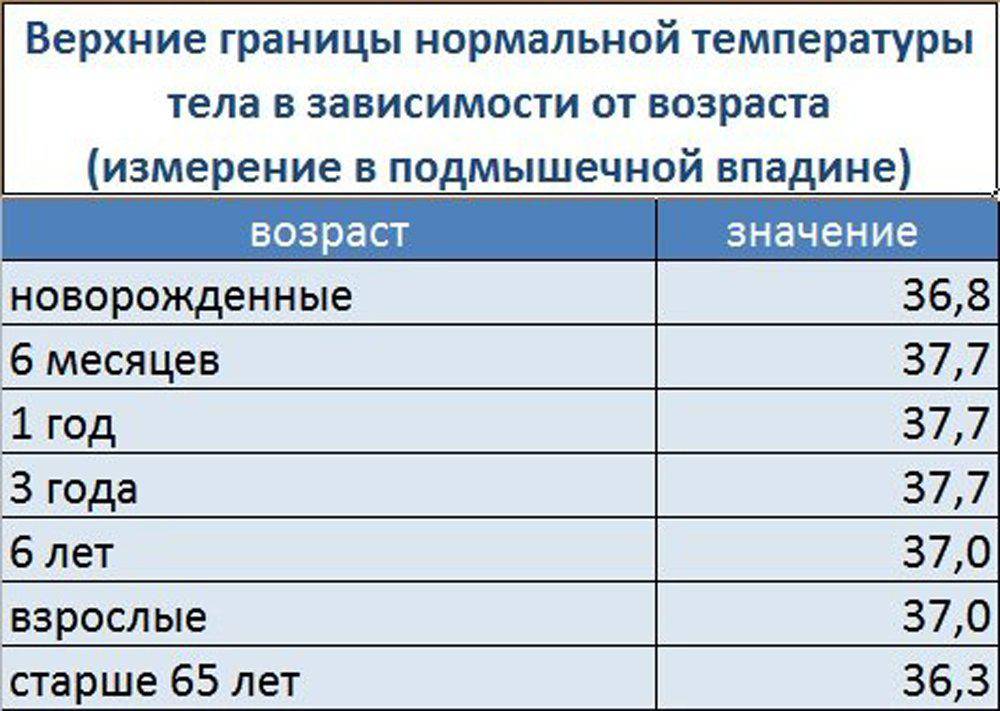
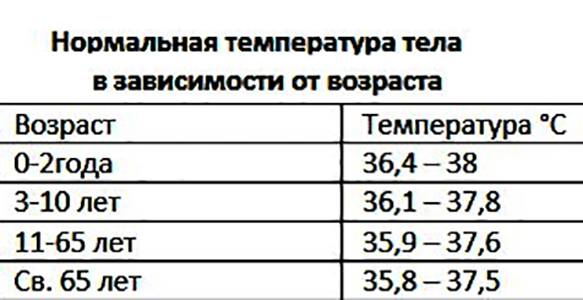
Нормальные значения температуры тела у детей разного возраста
Когда выработка тепла и теплообмен организма с окружающей средой находятся в нормальном соотношении, то колебания температурных показателей находятся в пределах 36.5–37.2 градусов. Любые отклонения в обе стороны уже не считаются нормой.
В зависимости от показателей на термометре выделяют 4 группы температур:
- субфебрильная (37-38 градусов);
- фебрильная (38-39 градусов);
- пиретическая (39-41 градус);
- гиперпиретическая (выше 41 градуса).
Что касается грудничков, то их температурный режим менее стабилен и подвержен колебаниям до градуса. Таким образом, если у ребенка до 5 лет повысилась температура до 37-37.6 градусов, и нет других симптомов заболевания, родителям беспокоиться не стоит, особенно если перед этим малыш набегался и находится в разгоряченном состоянии.
Сколько может держаться температура?
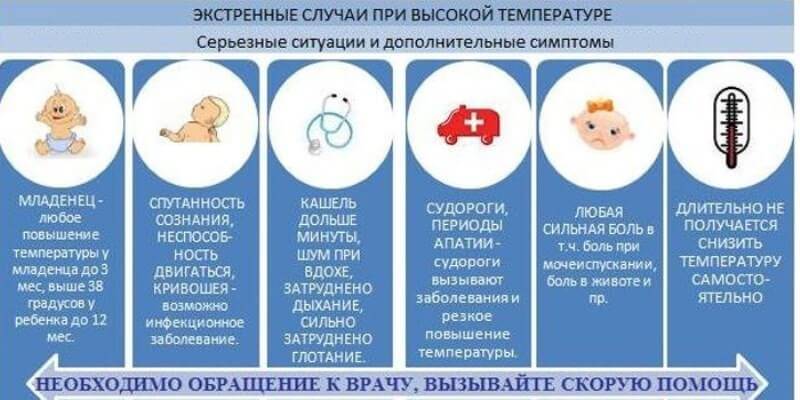
Температура выше 39 градусов требует понижения, т.к. чем дольше могут держаться такие показатели, тем выше риск возникновения осложнений. Что касается субфебральной и фебральной температуры, то в пределах нормы она может сохраняться в течение 3 суток, после чего следует обратиться к врачу для выяснения причин такой симптоматики.
По словам Комаровского, при грамотно принятых мерах температура каждый день должна снижаться в пределах 0,5-1 градуса. Другими словами, если в начале болезни она поднималась до 39, то через день-два она уже не должна превышать 38 градусов, еще через сутки — 37.5 и т.д.
Что делать после операции?
Брату 47 лет. Диагноз — стенозирующий рак сигмовидной кишки. Хроническая обтурационная кишечная непроходимость. Множественные метастазы в печень, по брыжейке, отсевы по брюшине малого таза. Стадия 4. В марте 2020 года была проведена операция в Могилеве: паллиативная передняя резекция, биопсия печени, дренирование малого таза. Проходит второй курс химиотерапии. После операции появились боли в плечах. Часто повышается температура (до 37,5). Сбивать ли ее? Стоит ли принимать обезболивающие? Что посоветуете с физическими нагрузками в период реабилитации?
— Обо всех новых симптомах, которые появляются во время проведения химиотерапии, нужно сообщать лечащему врачу, химиотерапевту. Существуют препараты, которые могут снизить риски и выраженность побочных эффектов лечения. Температура, боли в мышцах нередко могут возникать при химиотерапии. Можно самостоятельно принимать жаропонижающие (парацетамол), если температура тяжело переносится. Физические нагрузки нужны, но они должны быть соразмерны состоянию. Показаны пешие прогулки, легкие пробежки, велосипед.
В 2015 году была резекция сигмовидной кишки с наложением кишечного анастомоза. Какие контрольные анализы и исследования рекомендуете в дальнейшем и с какой периодичностью? Не вредны ли умеренные физические нагрузки: велосипед, легкое качание пресса? Насколько прочен этот сшитый участок (анастомоз)?
— Через 5 лет о прочности сшитого участка переживать не стоит: как правило, осложнения возникают в ближайший послеоперационный период. Физические нагрузки, в том числе велосипед, легкие нагрузки на пресс не противопоказаны, наоборот, активность — это хорошо, если человек нормально себя чувствует.
Лечение и дальнейшее наблюдение за онкопациентами проходит по определенных алгоритмам, в которых четко определены и сроки обследования.
Колоноскопия выполняется через 1 и 3 года после удаления первичной опухоли, далее каждые 5 лет с целью выявления повторной опухоли или удаления обнаруженных полипов толстой кишки. При выявлении полипов колоноскопия выполняется ежегодно. Если до операции толстая кишка была обследована не полностью (когда опухоль препятствует осмотру ее вышележащих отделов), процедуру нужно выполнить в ближайшие 2−3 месяца после хирургического лечения.
После лечения опухолей толстой кишки в первый год 2 раза в год проводится УЗИ или КТ органов брюшной полости и таза, раз в год КТ или рентген легких.
Рентген легких и УЗИ органов брюшной полости нужно продолжать делать раз в год. Это связано с тем, что легкие и печень — первые органы, куда может метастазировать опухоль.
Также исследуются онкомаркеры, в частности раково-эмбриональный антиген (РЭА): первый-второй годы — 1 раз в 3 мес, третий-пятый — 1 раз в год. Если показатель после хирургического лечения повышается, это сигнал врачам, что пациента нужно более детально обследовать.
Мероприятия по обследованию четко прописаны, и врачи-онкологи должны сообщать пациентам об этом. Первые пять лет после операции пациенты находятся под строгим контролем.
В августе 2019 года папе удалили злокачественную опухоль толстого кишечника. Наследуется ли этот рак? И как мне обследоваться в таком случае?
— Имеет значение, заболел ли отец раком кишечника в молодом возрасте, были ли у других родственников опухоли толстой кишки и иных органов, полипы в кишечнике. Чтобы исключить семейный аденоматозный полипоз и синдром Линча, можно пройти молекулярно-генетическое исследование. Если же отец заболел в позднем возрасте, тогда нужно следовать стандартным рекомендациям: в 45 лет пройти колоноскопию и тест на скрытую кровь в кале.
Какие ограничения будут после оперативного лечения рака кишечника?
— Имеет значение локализация опухоли. Если она справа, после операции пациенты быстро восстанавливаются и в большинстве случаев ведут обычный образ жизни. Более серьезные последствия возникают при удалении опухоли прямой кишки: у пациентов возникает синдром низкой передней резекции: более частые позывы в туалет и более длительные опорожнения. Придется тщательно подбирать продукты для регуляции деятельности кишечника.
В толстой кишке происходит всасывание воды и формирование плотных каловых масс. Поэтому при ее полном удалении возникает диарея, происходят большие потери жидкости, из-за чего возможны проблемы с почечной и сердечно-сосудистой системой
В данном случае придется тщательно следить за водным балансом, осторожно принимать препараты по купированию диареи