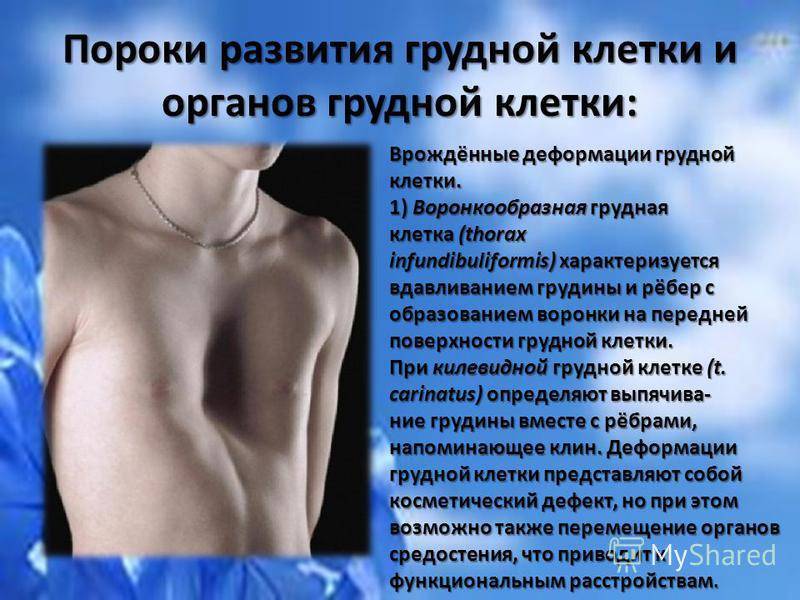
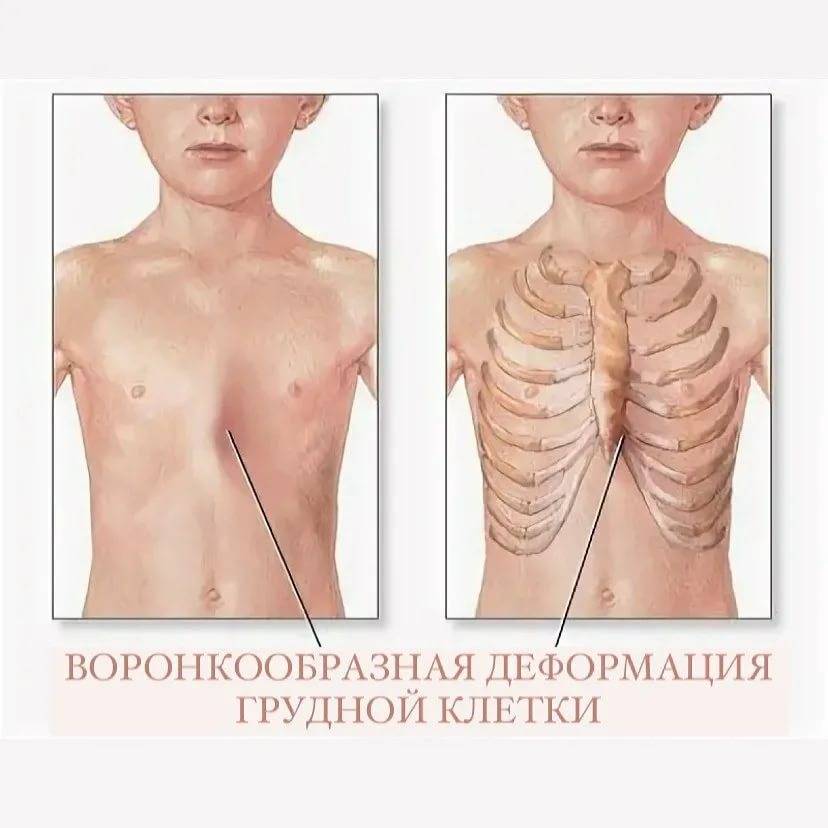
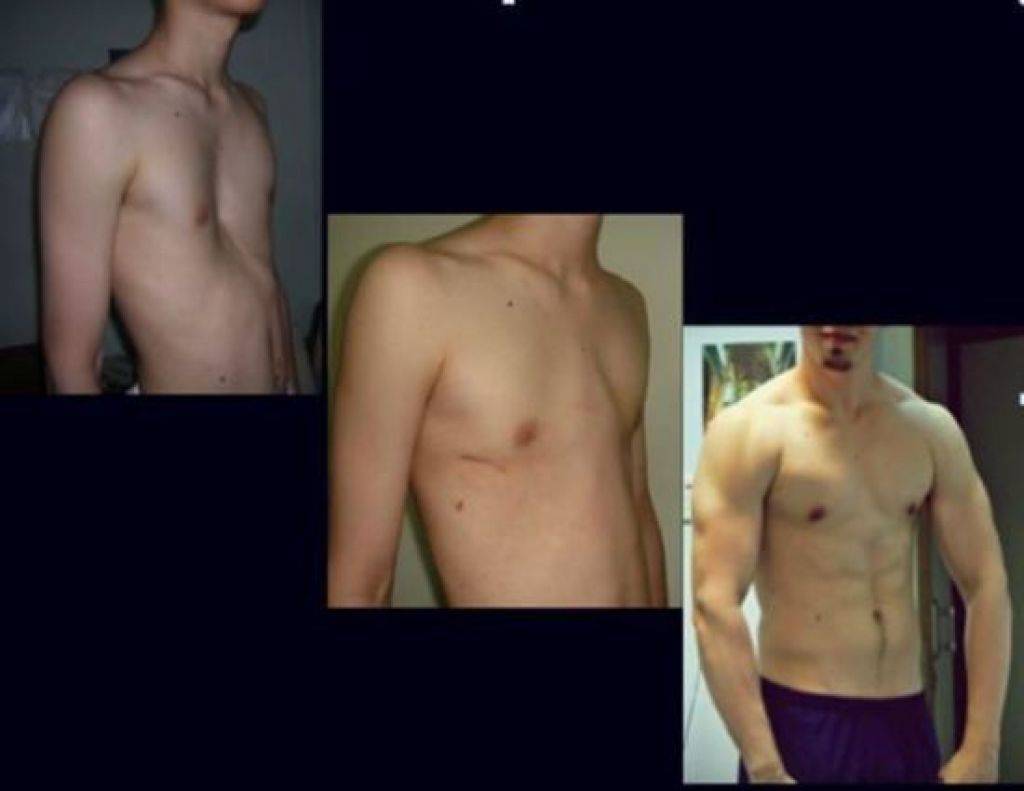
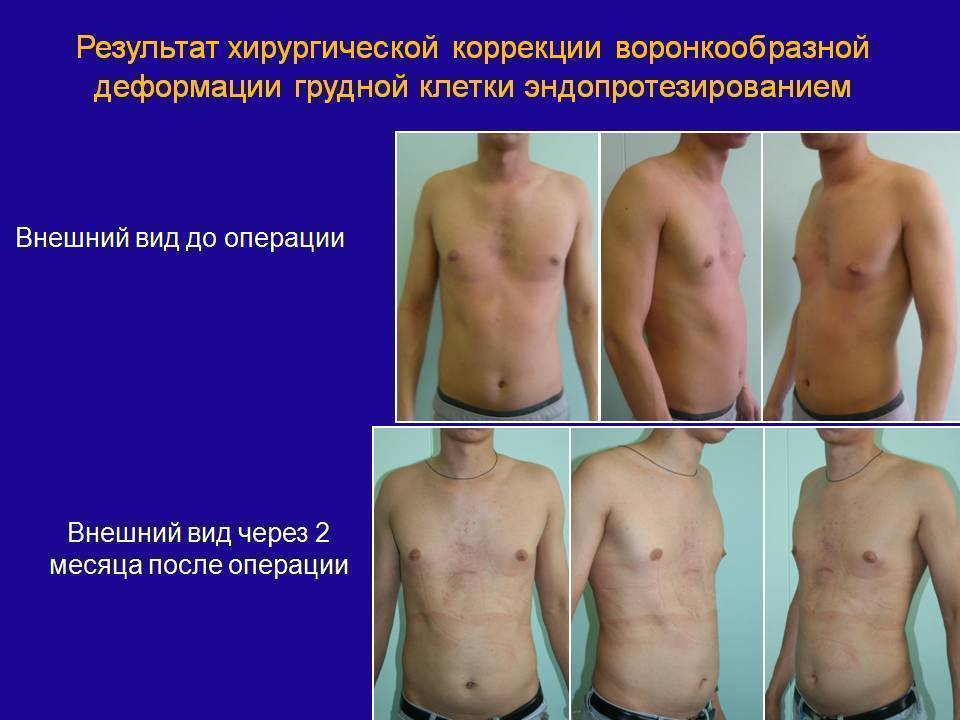
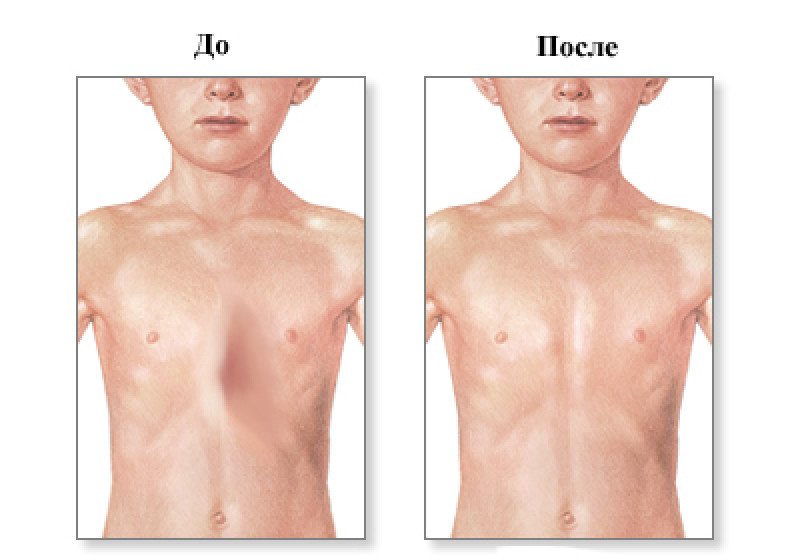
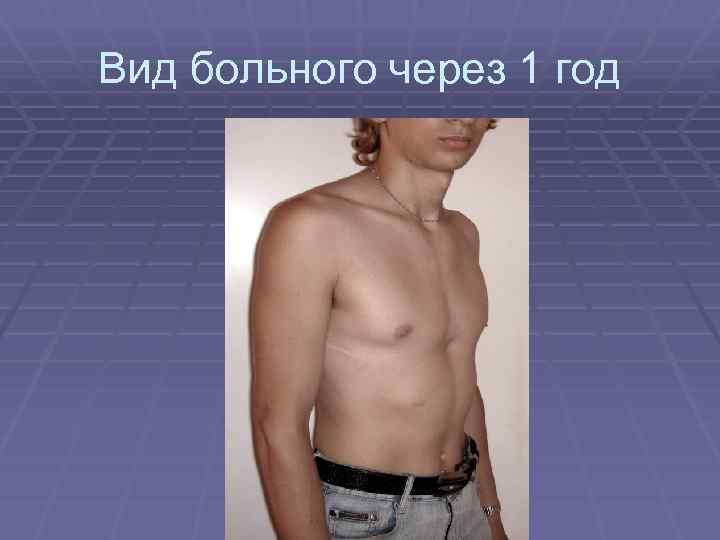
Клиническая картина воронкообразной грудной клетки в школьном возрасте
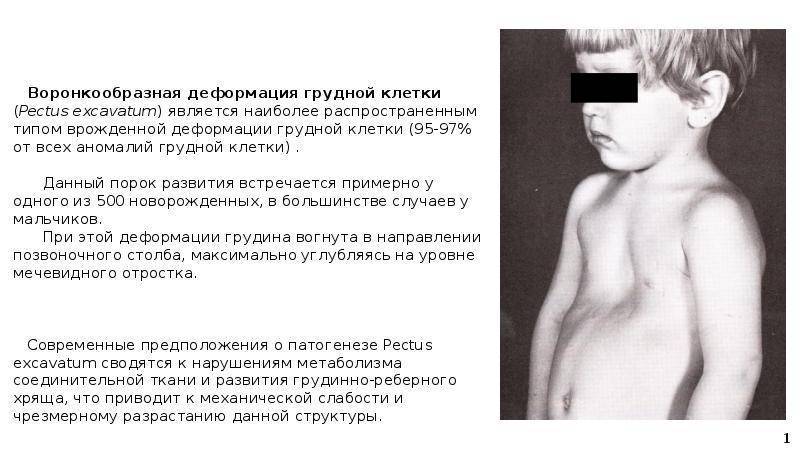
Изменения, вызванные деформацией, с возрастом становятся более выраженными. Ребенок начинает сознавать свой косметический недостаток и старается скрыть его. Чем старше ребенок, тем сильнее развивается сознание физической неполноценности, что при определенных условиях может вести к изменению психики. Это обстоятельство, как указывают многие авторы (Ravitch, 1960; Schmitt. 1962, и др.), нередко является единственным показанием к оперативному лечению воронкообразной груди. Нарушение осанки усиливается, отчетливее выражен грудной кифоз, реже его сглаженность. У ряда больных отмечается значительное боковое искривление позвоночника, требующее в ряде случаев специального лечения (рис. 24). Дети с резко выраженными деформациями обычно пониженного питания, с бледными кожными покровами.
3
Бронхоспирометрические исследования больных 17—28 лет, проведенные Hansen, Jacoby (1956), показали значительное увеличение после операции ЖЕЛ, максимальной вентиляции (предел дыхания) и потребления О2.
Нарушение функции внешнего дыхания приводит к изменениям окислительно-восстановительных процессов в организме ребенка: дискорреляции углеводного, белкового, водно-солевого обменов, нарушению кислотно-щелочного равновесия крови (И. А. Богданович, II. И. Кондрашип, 1969).
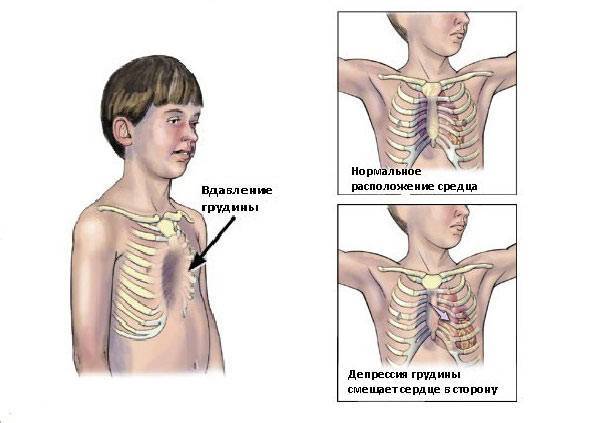
Смещение сердца влево зависит от выраженности и характера воронкообразного вдавления. При тяжелых деформациях левая граница сердца может заходить за переднюю подмышечную линию. Сердечный толчок разлитой и хорошо виден на боковой стенке вдавления. Почти у 2/з больных, оперированных в клинике в этом возрасте, выслушивается акцент II тона на a. pulmonalis. У некоторых детей определяется систолический шум.
У детей старшего возраста и особенно у юношей могут наблюдаться приступы пароксизмальной тахикардии (Dorner, 1950). Артериальное давление обычно не изменено. У некоторых больных мы наблюдали разницу (±10—15 мм рт. ст.) в давлении на правой и левой руке. Венозное давление, по данным Н. И. Кондрашина и Л. Д. Суханова, у детей старшего возраста с резкими деформациями грудной клетки обычно повышено.
Проводимые электрокардиографические исследования позволяют в значительной степени судить о влиянии воронкообразного вдавления на сердце. Следует отметить, что у детей школьного возраста не всегда можно выявить зависимость между тяжестью деформации и данными ЭКГ. Функциональные нарушения зависят не только от механических факторов сдавления, но и от изменения функции внешнего дыхания и обменных процессов. Чем старше возраст больного, тем более отчетливо проявляются эти изменения. Проведенные в клинике электрокардиографические исследования выявили у большей половины детей нарушения со стороны сердца. На полученных ЭКГ электрическая ось сердца была чаще смещена влево. У многих больных отмечалось снижение вольтажа зубцов, отрицательный зубец Т и V3 и выраженные в различной степени мышечные изменения. Отмеченные в клинике изменения ЭКГ у детей с воронкообразной грудью совпадают с данными литературы. II. И. Кондрашин также указывает на частые (83,9%) отклонения оси сердца, нарушения сократительной способности миокарда, синусоидую тахикардию и аритмию.
Более отчетливые изменения ЭКГ наступают в юношеском возрасте. Bär, Zeilhofe г и Heckel (1958) у половины больных отметили отклонение вектора QRS вправо и неполный блок правой ножки пучка Гиса. Нередко они наблюдали отрицательный зубец Т в V3 и V4 и высокий зубец Р в стандартном отведении. Проведенное авторами зондирование сердца показало повышение давления в правом предсердии и желудочке, а у 5 больных был отмечен диастолический спад давления в правом желудочке, патогномоничный для хронического слипчивого перикардита. Рентгенологическое обследование больных с воронкообразной грудью является важным этапом. По снимкам, произведенным в боковой и передне-задней проекциях, при вертикальном положении ребенка можно определить степень деформации, которую мы высчитываем по методике Gizycka (1962).
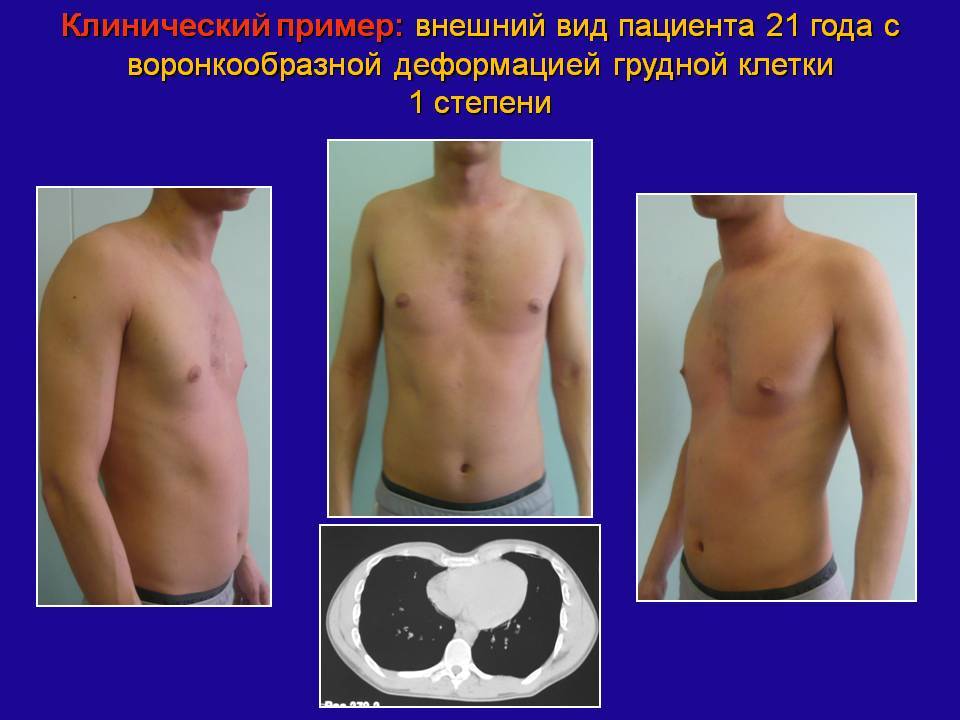
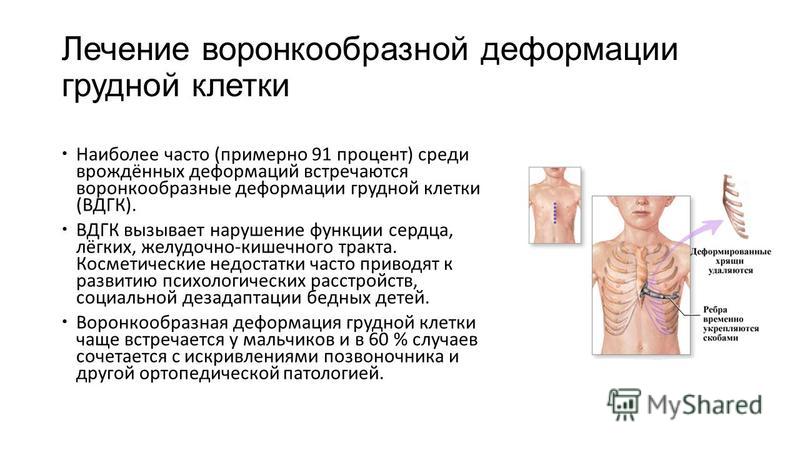
Степень деформации определяют отношением наименьшей высоты ретростернального пространства (видимое на боковых рентгенограммах расстояние между задней поверхностью грудины и передней поверхностью позвонков) к наибольшей высоте грудной клетки (измеряемой на снимках в передне-задней проекции; рис. 25). Для лучшего контрастирования вдавления на кожу ребенка по средней линии грудины мы наносим тонкую полоску цинковых белил от начала искривления до вершины мечевидного отростка. Полученное при делении частное больше 0,8 характеризует деформацию I степени, II степень — от 0,7 до 0,5 и III степень — менее 0,5.
Описание болезни и какие стадии дают освобождение
Это развивающийся во времени процесс. Приводит к деформации ребер и грудной клеточки, нарушает работу сердечки и легких, функционирование нервной системы. Клиническая симптоматика носит прогрессирующий нрав. Проявления болезни остаются с человеком на всю предстоящую жизнь.
Комплекс симптомов «сколиоз» включает:
- искривленность позвоночного столба во фронтальной, сагиттальной, горизонтальной плоскостях;
- образование клиновидно деформированных позвонков;
- формирование реберного горба вследствие деформации ребер;
- смещение средостения;
- изменение многофункциональной емкости легких;
- нарушение функционирования спинного мозга и нервных корешков с предстоящим развитием полирадикулярного синдрома.
По собственной форме сколиоз бывает с одной дугой (С-образный), с 2-мя дугами (S-образный) и с 3-мя дугами искривления (Z-образный).
Для проф взаимопонимания меж спецами сделаны квалификации сколиозов (трёхплоскостная деформация позвоночника у человека
) – по этиологии и тяжести. К первой в зависимости от обстоятельств появления относят врожденные, нейродиспластические, дистрофические и идиопатические, а также сколиозы от различных причин.
В контексте «сколиоз и армия» принципиальна иная черта – выраженность деформации позвоночного столба. Согласно мировой сколиозологии она измеряется в градусах. Степень боковой деформации позвоночника определяется способом рентгенологического исследования:
- 1 степени отвечает угол сколиоза 1°-10°;
- 2 степень диагностируется при угле сколиоза 11°-25°;
- 3 степени соответствует угол сколиоза 26°-50°;
- 4 степень выставляется при угле сколиоза ˃50°.
Болевой синдром при сколиозе, спровоцированный физическими перегрузками на позвоночник, должен не один раз подтверждаться обращением за помощью в лечебно-профилактические учреждения и освещаться мед документами.
Обследование лиц призывного возраста регламентировано 66 статьей Расписания заболеваний. Парня, у которых угол искривленности позвоночного столба до 10° включительно, подлежат службе в армии. Отстранение от призыва дается при 2 и следующих степенях болезни.
Симптомы
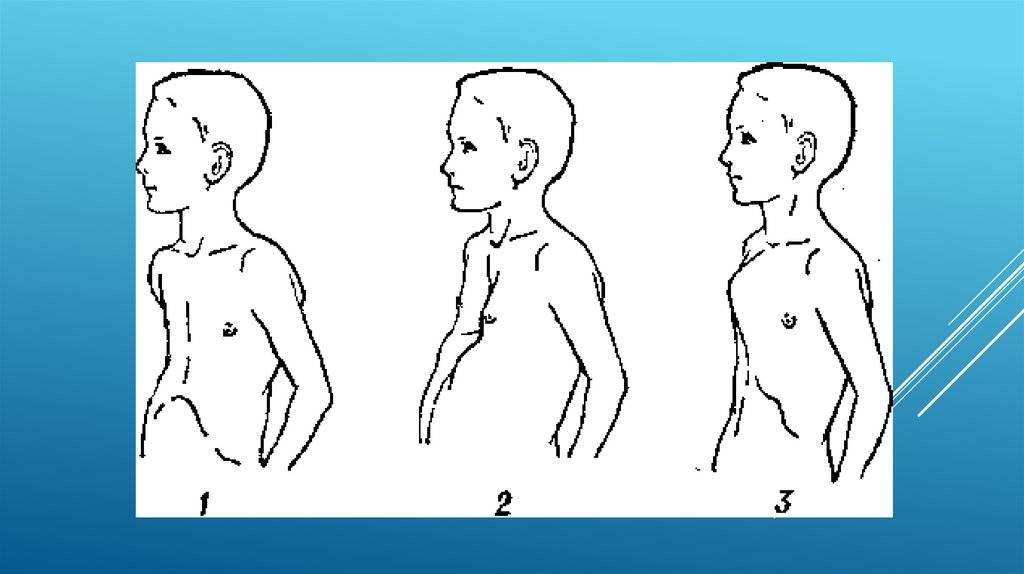
Клиническая картина заболевания зависит от возраста больного.
Симптомы описываемого заболевания, которые проявляются у грудных детей, следующие:
- незначительное вдавление грудины;
- так называемое парадоксальное дыхание – при этом ребра и грудина западают во время вдоха, создается впечатление, что грудная клетка суживается, хотя при вдохе она должна расправляться.
У пациентов младшего детского возраста (чаще всего дошкольного) развиваются следующие признаки описываемой патологии:
- вдавление грудины становится более выраженным;
- под краями реберных дуг формируется характерная борозда;
- такие дети чаще болеют простудными заболеваниями, чем их сверстники.
У школьников с воронкообразной грудной клеткой наблюдаются следующие патологические проявления:
- возникает стойкое нарушение осанки – такой ребенок постоянно горбится;
- искривление ребер и грудины становится постоянным;
- грудная клетка уплощена;
- надплечья опущены;
- края реберных дуг подняты;
- живот выпячен вперед;
- парадоксальное дыхание по мере взросления ребенка становится менее выраженным и на каком-то этапе прогрессирования патологии исчезает.
Симптомы описываемого заболевания, которые проявляются у подростков и взрослых, следующие:
- грудной кифоз – искривление позвоночника в заднем направлении;
- сколиоз – искривление позвоночного столба вправо или влево относительно своей оси;
- повышенная утомляемость при обычных нагрузках;
- снижение трудоспособности – физической и интеллектуальной;
- регулярная потливость;
- ухудшение аппетита, нередко – его полное отсутствие;
- стойкая бледность кожных покровов и видимых слизистых оболочек;
- снижение массы тела в сравнении с возрастной нормой – такие пациенты кажутся недоразвитыми, ослабленными, взрослые по конституции (телосложению) могут напоминать подростков;
- плохая переносимость физических нагрузок;
- системные нарушения работы сердца и легких. Особенно часто при развитии воронкообразной грудной клетки диагностируются бронхиты (воспаление слизистой оболочки, выстилающей изнутри стенку бронхов) и пневмонии (воспалительное поражение легочной ткани). Боли в сердце также являются частым симптомом описываемого заболевания.
Лечение заболевания
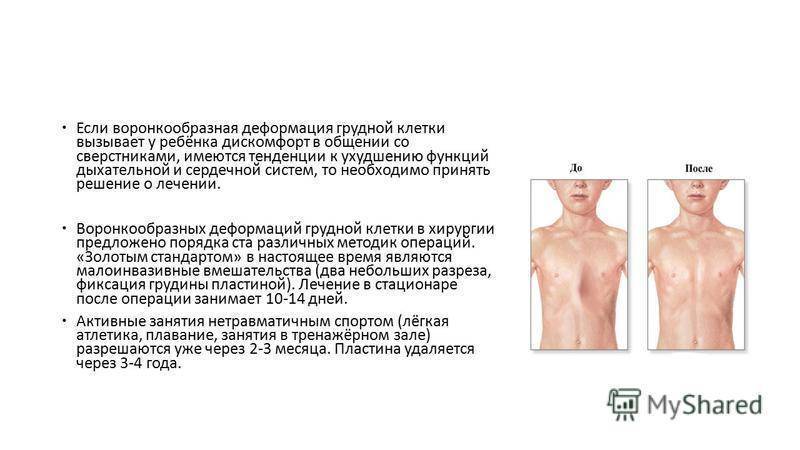
Лечение проводится при помощи физических упражнений, лечебного массажа, а также консервативного и хирургического методов лечения. Выбор метода лечения зависит от вида и степени деформации, возраста и состояния пациента.
На начальных стадиях недуга больным назначают упражнения для укрепления мышечного корсета верхней части туловища. Комплекс упражнений подбирается только индивидуально. Медикаментозное лечение основано на устранении симптомов, свидетельствующих о нарушении работы со стороны внутренних органов, возникших вследствие патологии.
Исправление искривления у новорожденных возможно с помощью специальных медицинских методик. Хирургическое лечение направлено на восстановление анатомического положения структур грудной клетки.
Консервативное лечение килевидной грудной клетки
Также возможно применение ортезов — приборов, которые крепятся на теле пациента и с помощью контролируемого давления выправляют грудину. Однако их ношение — медицинская процедура, которая должна назначаться врачом и проводиться под его контролем. Именно врач регулирует давление, график ношения ортезов, а также назначает комплекс специальных физических упражнений для достижения наилучшего эффекта.
Оперативное лечение
В случаях выраженной килевидной деформации применяют оперативное лечение. Оптимальным возрастом для проведения операции врачи называют возраст от 12 до 15 лет. То есть пред пубертатный период. Однако, если деформация сильно выражена, то речь может идти и о более раннем возрасте, но не ранее 3-х лет.
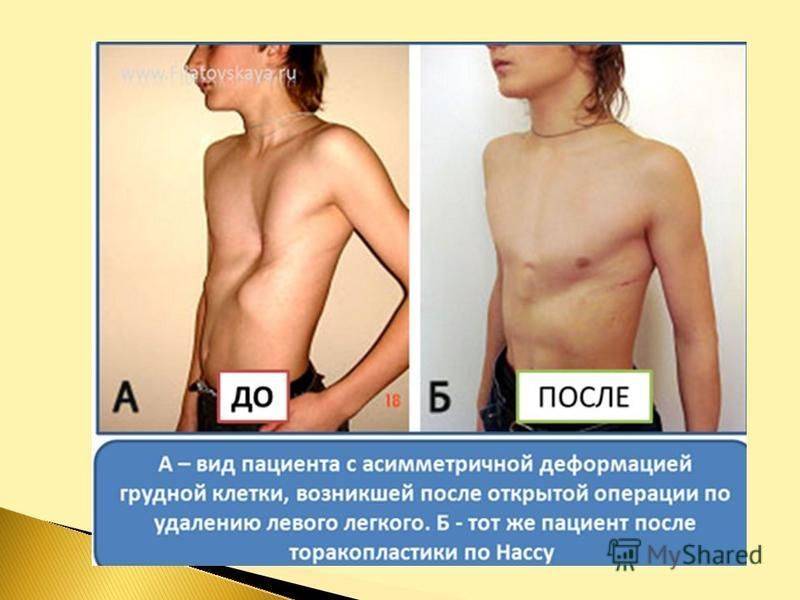
Существует несколько методов проведения операций, но в общем виде ее схема такова: иссекаются хрящи VI и VII ребер (вдавленные участки) их концы стягиваются в области грудины, где сшиваются послойно. Операция довольно травматичная, поскольку проводится открытым доступом.
Более современной вариацией оперативной коррекции киля является операция Абрамсона (Abramson Procedure), которая напоминает операцию Насса. Разрезы проводятся по бокам грудной клетки, через них вводится пластина, которая крепится к ребрам. Далее, с помощью ручного давления на переднюю стенку грудной клетки достигается нужная конфигурация пластины. Металлоконструкции удаляют через несколько лет, после полного исправления килевидной деформации и переформирования грудной клетки.

Реже применяются открытые оперативные вмешательства по методу Кондрашина (поперечная стернотомия с резекцией области деформации и перемещением ребер), а также металлостернохондропластика по Тимощенко.
При наличии противопоказаний к операции, а также в случаях, когда пациент недоволен внешним видом своей грудной клетки, но не согласен на перечисленные хирургические вмешательства, предлагаются методы, позволяющие откорректировать эстетическое восприятие тела без исправления формы грудной клетки. Мужчинам рекомендуют накачать грудные мышцы, а женщинам — установить силиконовые импланты молочных желез.
Это не устраняет деформацию, но делает ее менее заметной. В последние годы ряд отечественных торакальных хирургов предлагает пациентам безоперационную коррекцию с использованием компрессионной системы Ферре. Эта методика может использоваться только в раннем возрасте, когда кости и хрящи еще достаточно гибкие, и предполагает ношение специального аппарата.
Стоит отметить, что данная система пока не сертифицирована в России, и аппараты приходится заказывать за рубежом. Еще одним недостатком этого метода является необходимость носить аппарат в течение нескольких лет. Дети достаточно тяжело переносят процедуру, и до завершения курса лечения «доходит» всего половина пациентов. К тому же, из-за длительного давления кожа в области грудины может истончаться и становиться излишне пигментированной.
Впалую грудную клетку лечат ортопеды и травматологи. Консервативная медицина бессильна при таких патологиях, поэтому больному чаще всего проводят операцию. При слабой выраженности деформаций состояние больного улучшается с помощью лечебной физкультуры.
Если обнаружена ямка в грудной клетке у грудничка, врачи стараются ее не оперировать, пытаясь предотвратить дальнейшее западание с помощью лечебной физкультуры и массажа. Новорожденным рекомендуют делать такие упражнения:
- отведение рук в стороны,
- сгибание и разгибание колен с подтягиванием их к груди.
Лечение у взрослых
Больному рекомендуется заниматься плаванием, дыхательной гимнастикой.
В терапии впалой грудной клетки хорошо зарекомендовал себя метод вакуумного колокола. Его суть – вытягивание деформации с помощью создаваемого над ней вакуума.
Ведущие методы для диагностики воронкообразной аномалии груди
Основные методы диагностики
Диагностику заболевания проводят на основании наружного осмотра, рентгенологического обследования, магнитно-резонансной и компьютерной томографии.
Обследование с помощью рентгеновского излучения – наиболее подходящий метод для уточнения степени воронкообразного изменения груди, степени кифоза позвоночного столба, а также расположения внутренних органов грудной полости. Снимки делают в двух проекциях – переднезадней и боковой. Посредине грудинной кости крепят полосу или проволоку из рентгенконтрастного вещества, чтобы лучше определялась исследуемая зона.
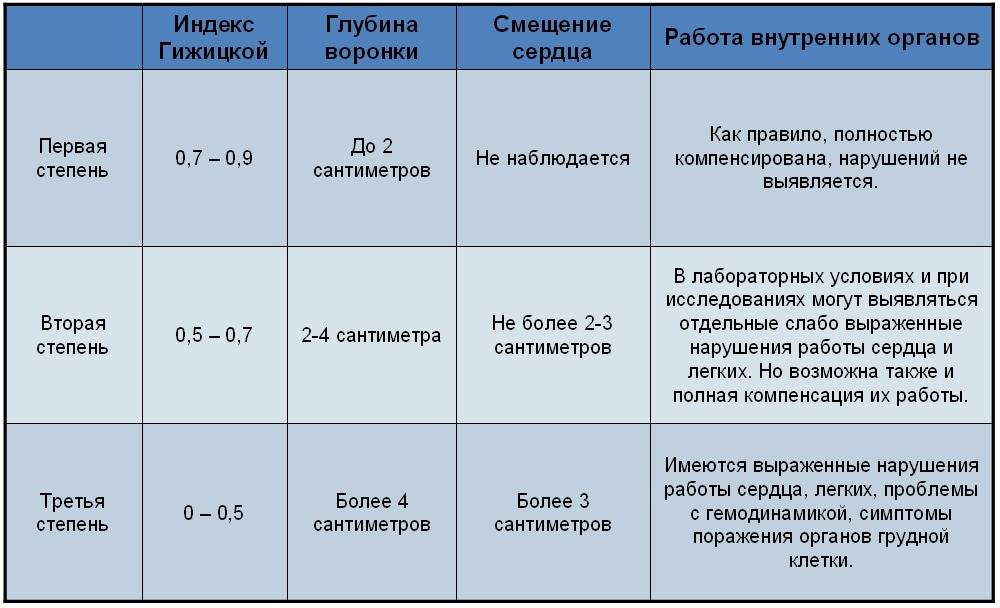
Оценку результатов рентгенологического метода проводят по индексу Гижицкой, который позволяет определить уровень дефекта несложными вычислениями путем разделения самой меньшей дистанции между задней плоскостью грудины и передней линией тел позвонков на самое большое расстояние между ними.
Дистанцию измеряют на рентгеновских снимках, сделанных в боковых проекциях. В результате 1 стадии соответствуют показатели индекса 0,9-0,7, при 2 стадии они будут 0,7-0,5, при 3 от 0,5 до 0, а 4 равна от 0 до -0,5. Данные, полученные путем вычисления индекса Гижицкой, используют при решении об оперативном вмешательстве.
Кифотическая деформация позвоночника оценивается с помощью рентгена перед операцией и после нее. Согласно фактам, кифоз 2 степени встречается у 66% пациентов, и у 34% бывает кифоз 3 степени.
Для расценивания локации внутренних органов грудной полости и состояния костных и хрящевых тканей, перед началом операции и после ее проведения, широко применяют ультразвуковой метод исследования. С помощью ультразвука проводят полипозиционный просмотр в поперечных и продольных плоскостях. Такую же информацию, только в более объемном варианте, дает компьютерная и магнитно — резонансная томография.
Синдром Поланда
Синдром Поланда — это врожденный дефект, характеризующийся недоразвитостью грудной мышцы и короткими перепончатыми пальцами на одной стороне тела. Короткие ребра, меньше жира, а также аномалии груди и сосков также могут встречаться на этой стороне. Как правило, правая сторона участвует. Люди обычно имеют нормальное движение и здоровье.
Причина неизвестна. Одна теория состоит в том, что это происходит из-за нарушения кровотока во время развития до рождения. Гены, способствующие расстройству, не выявлены. Диагноз основывается на симптомах. Часто люди остаются не диагностированными, а некоторые могут не осознавать, что они больны до наступления половой зрелости.
Лечение зависит от тяжести и может включать хирургическую коррекцию. Около 1 из 20 000 новорожденных страдают. Мужчины страдают в два раза чаще, чем женщины.
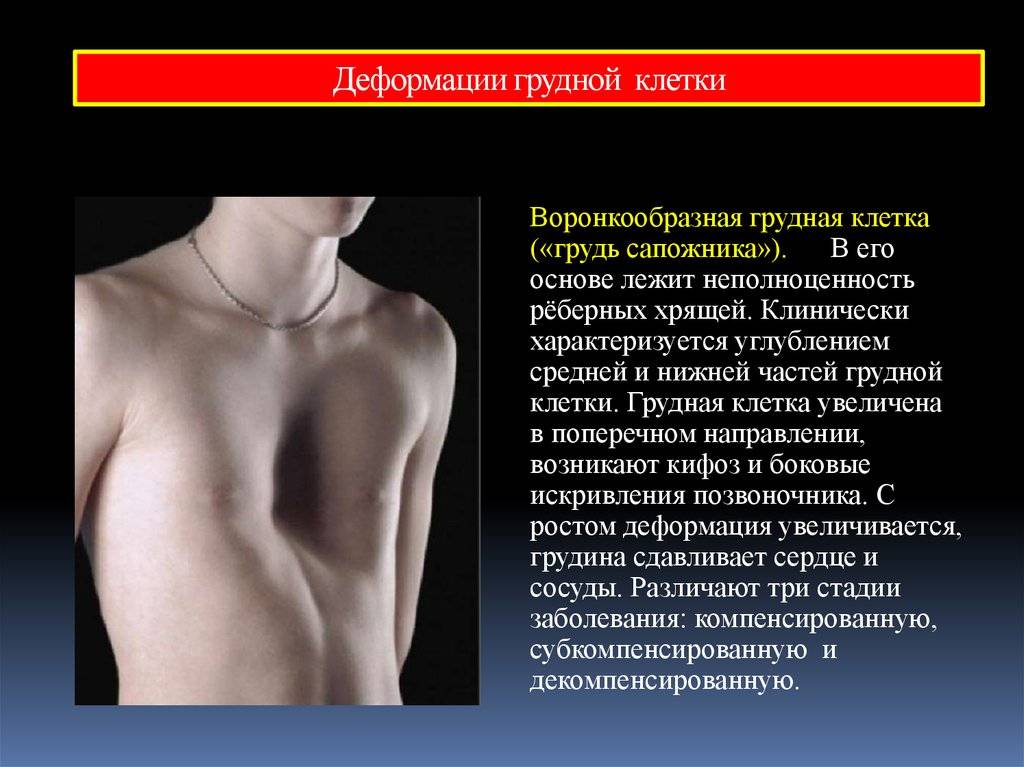
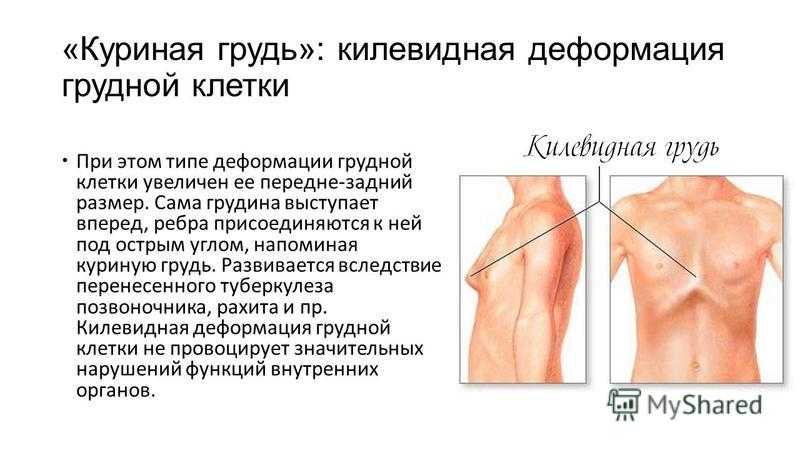
Килевидная деформация
Килевидная деформация является второй наиболее распространенной врожденной деформацией грудной стенки. Pectus carinatum составляет примерно 7% всех деформаций передней грудной стенки. Она чаще встречается у мальчиков, чем у девочек (соотношение 4:1). Как правило, эта деформация имеется уже при рождении и имеет тенденцию к прогрессированию по мере роста ребенка. Килевидная деформация представляет собой выпячивание грудной клетки и фактически представляет собой спектр деформаций, которые включают костохондральный хрящ и грудину. Изменения в костнохондральном хряще могут быть как односторонними, так и двухсторонними. Кроме того, выпирание грудины может быть как большим, так и незначительным. Дефект может быть асимметричным, вызывая ротацию грудины с депрессией с одной стороны и выпиранием с другой стороны.
Этиология
Патогенез килевидной деформации, также как и воронкообразной деформации не ясен. Высказывалось предположение, что это результат избыточного разрастания ребер или остеохондральных хрящей. Существует определенная генетическая детерминированность килевидной деформации. Так в 26% случаев отмечено наличие семейного анамнеза этой формы деформации. Кроме того в 15 % случаев килевидная деформация сочетается со сколиозом, врожденными пороками сердца, синдромом Марфана или другими заболеваниями соединительной ткани.
Клинические проявления
Килевидную деформацию можно разделить на 3 различных типа деформаций.
- Тип 1. Xарактеризуется симметричным выступом грудины и реберных хрящей. При этом типе деформации грудины мечевидный отросток смещены вниз
- Тип 2. Корпорокостальный тип, при этом типе деформации происходит смещение грудины вниз и вперед или выгибание средней или нижней трети грудной клетки. Этот тип деформации, как правило, сопровождается искривлением ребер.
- Тип 3. Костальный тип. При этом типе деформации задействованы в основном реберные хрящи, которые выгибаются вперед. Искривления грудины, как правило, не значительны.
Симптомы при килевидной деформации чаще встречаются у подростков и могут быть в виде сильной одышки, возникающей при минимальной нагрузке, снижение выносливости и появление астмы. Происходит это вследствие того, что экскурсия стенки грудной клетки ограничена из-за фиксированного переднезаднего диаметра грудной клетки, что приводит к увеличению остаточного объема, тахипноэ, и компенсационной диафрагмальной экскурсии.
Симптомы порока
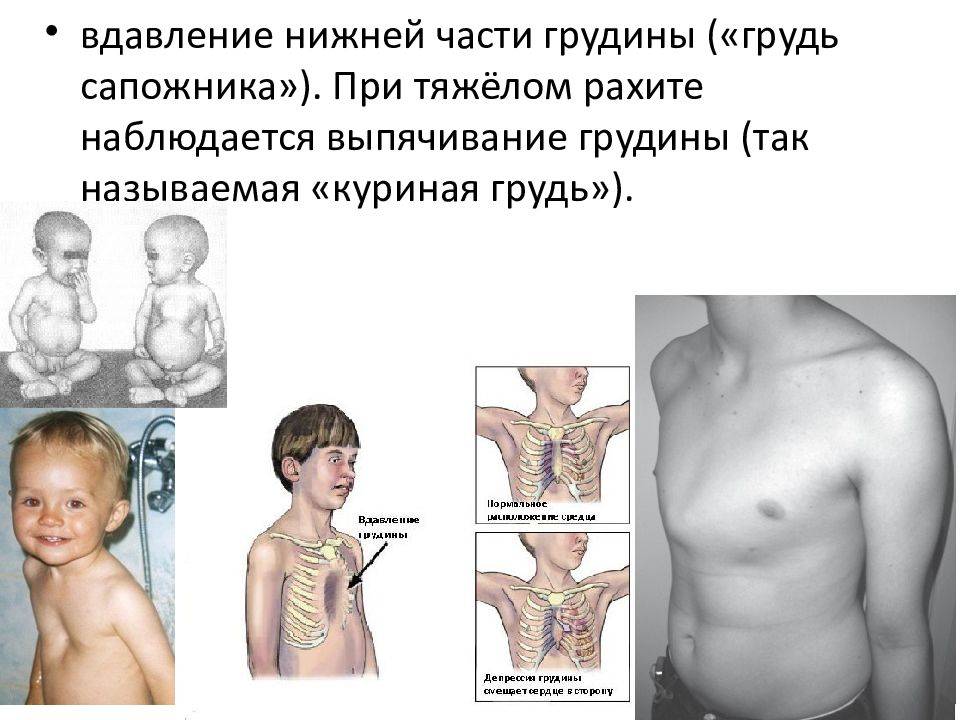
Воронкообразное отклонение на ребрах у грудничка характеризуется наличием небольшого вдавливания. Негативные проявления можно зафиксировать на слух в том момент, когда ребенок вдыхает, плачет или кричит. При внимательном осмотре грудной клетки можно четко зафиксировать вдавливание. Деформация может исчезнуть в первые годы жизни малыша. Однако примерно 50% всех пациентов потребуется оперативное вмешательство. Область грудной клетки может западать или, наоборот, выпирать. Симптомы похожи на рахит, поэтому врачу потребуется предоставить ряд анализов.
Если патология не будет устранена в первые 6 месяцев жизни малыша, то в функционировании органов грудной клетки могут возникнуть серьезные проблемы. Ситуация может осложниться острыми респираторными болезнями, которые могут перейти в хронический характер.
У маленьких пациентов может быть также зафиксировано стридозное дыхание. В таком случае при вдохе увеличивается напряжение всей мускулатуры. В грудной полости отмечается отрицательное движение, поэтому можно увидеть западание области между ребрами. Однако после проведения ЭКГ не удается обнаружить никаких отклонений в общем состоянии.
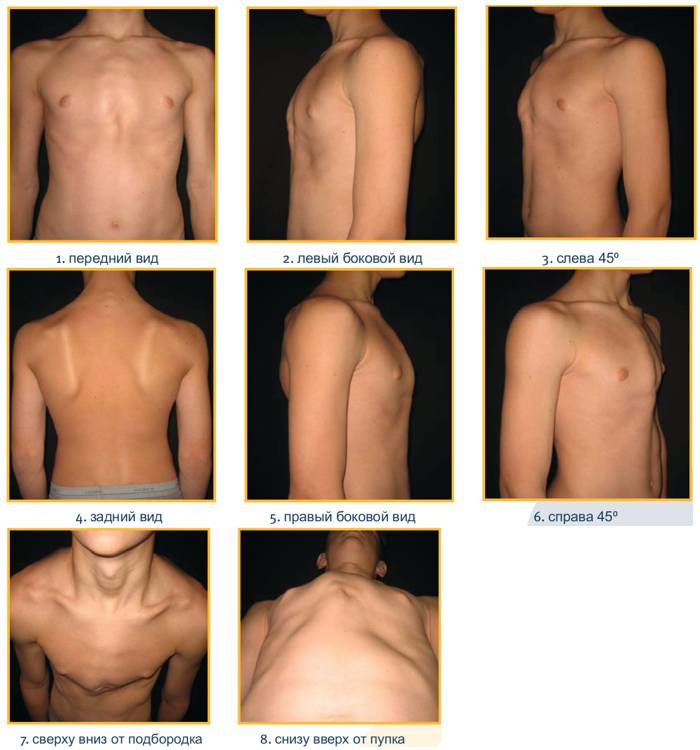
Яркие симптомы патологии фиксируются у детей в возрасте от трех лет. До этого времени уже удается отметить изменения в виде впадины, которые не меняются. Даже не специалисту в данной области видно, что у малыша в области ребер находится впадина.
Дополнительно увеличивается риск развития кифоза. У некоторых маленьких больных, наоборот, спита становилась полностью ровной. Можно также отметить опущение надплечий. При этом живот явно сильно выступает вперед. Грудная клетка очень плотная, а в середине находится небольшое углубление.
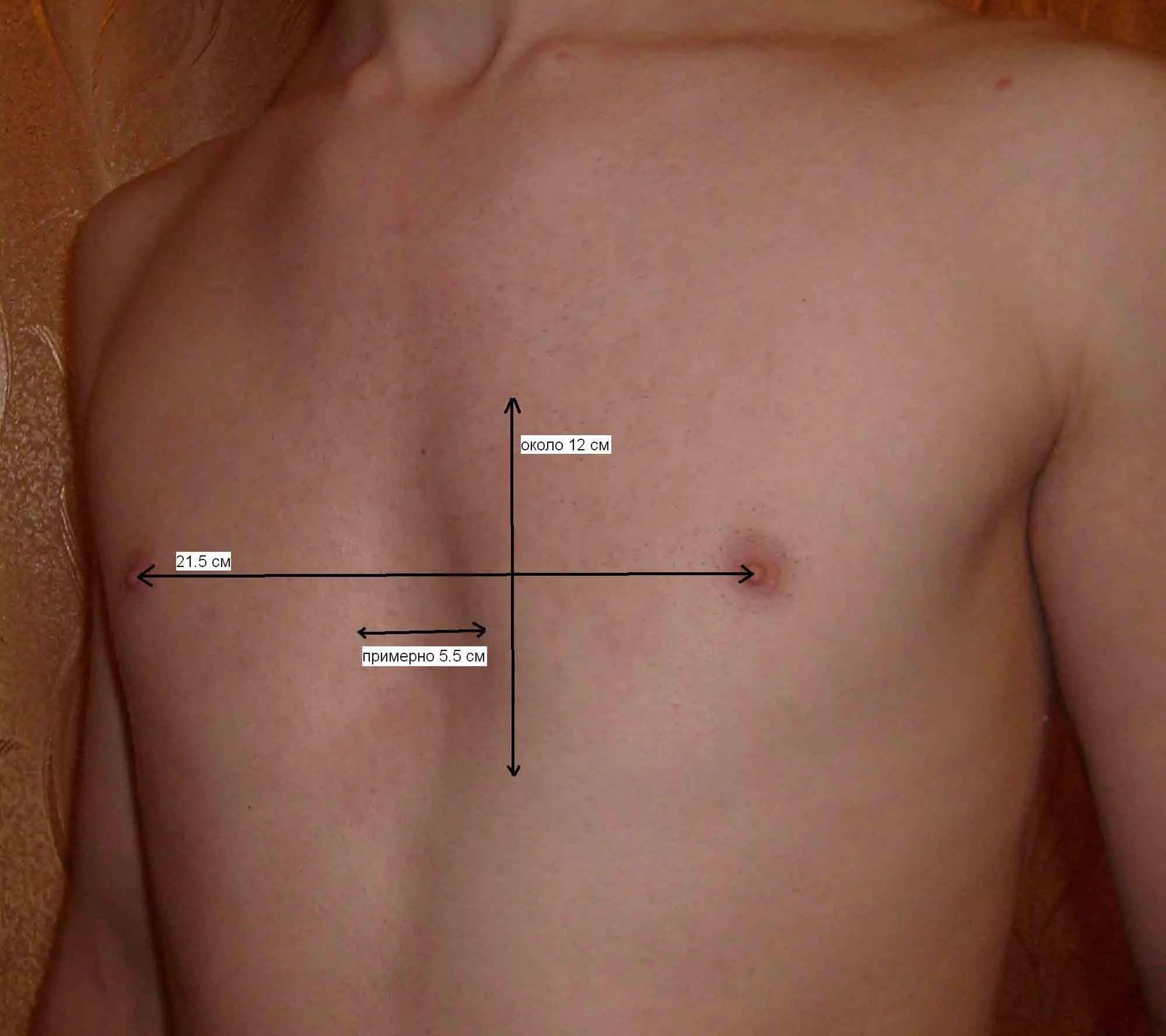
Воронка может иметь разную глубину, ведь она напрямую зависит от степени проявления патологии. Для ее измерения необходимо соединить две противолежащие стороны и опустить нить на глубину впадины. Для изменения объема целесообразно применять любую жидкость.
Клинические примеры из нашей практики
Пример №1
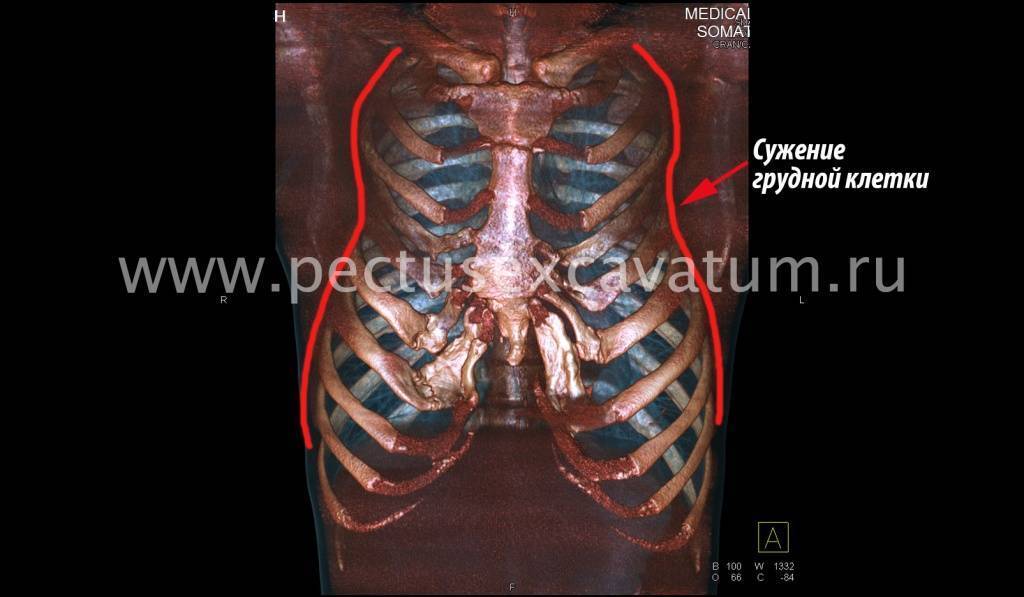
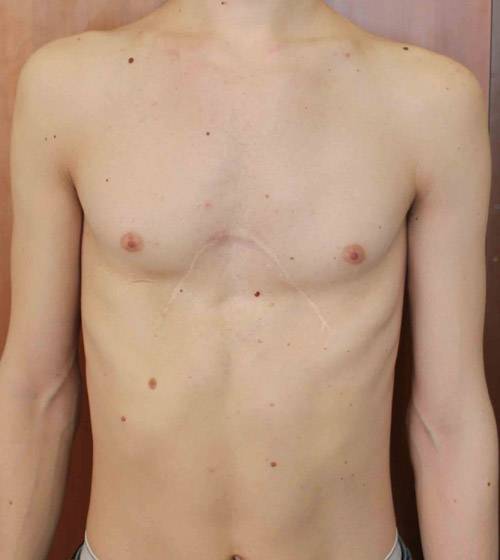
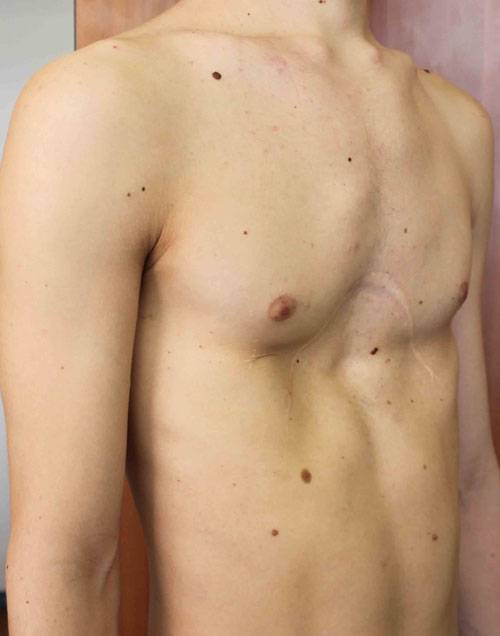
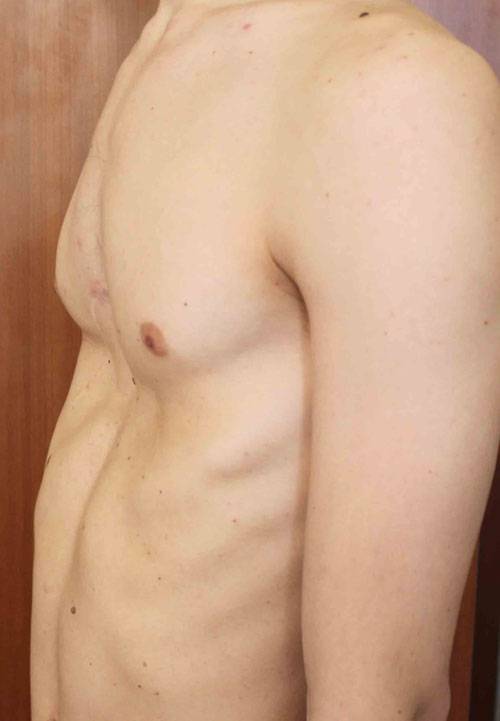

Пациент А., 25 лет. Был прооперирован по поводу ВДГК открытым способом в 10-летнем возрасте. Причина обращения – неудовлетворение эстетическим видом грудной клетки и проблемы с дыханием.
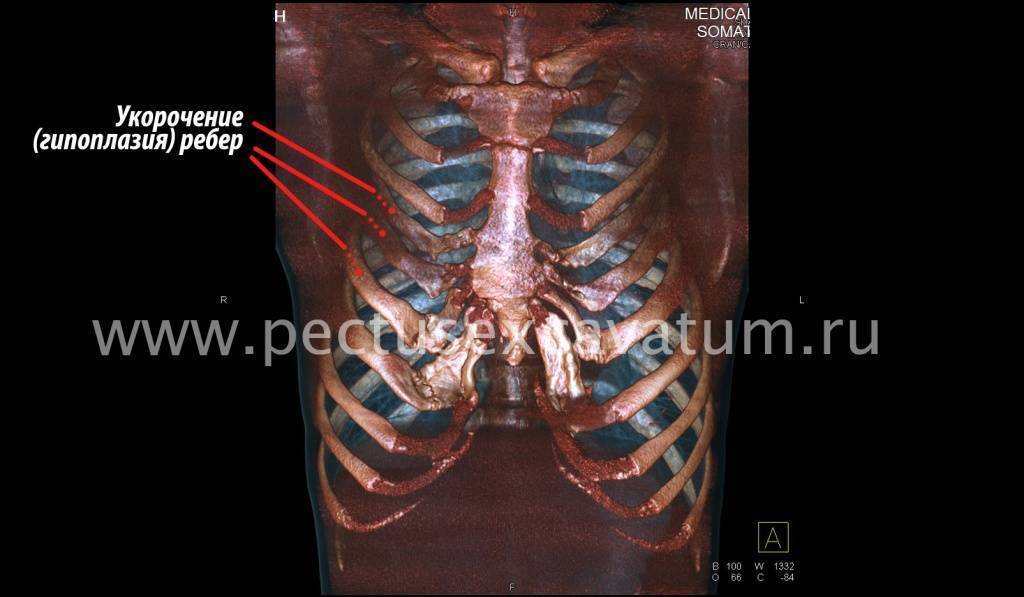
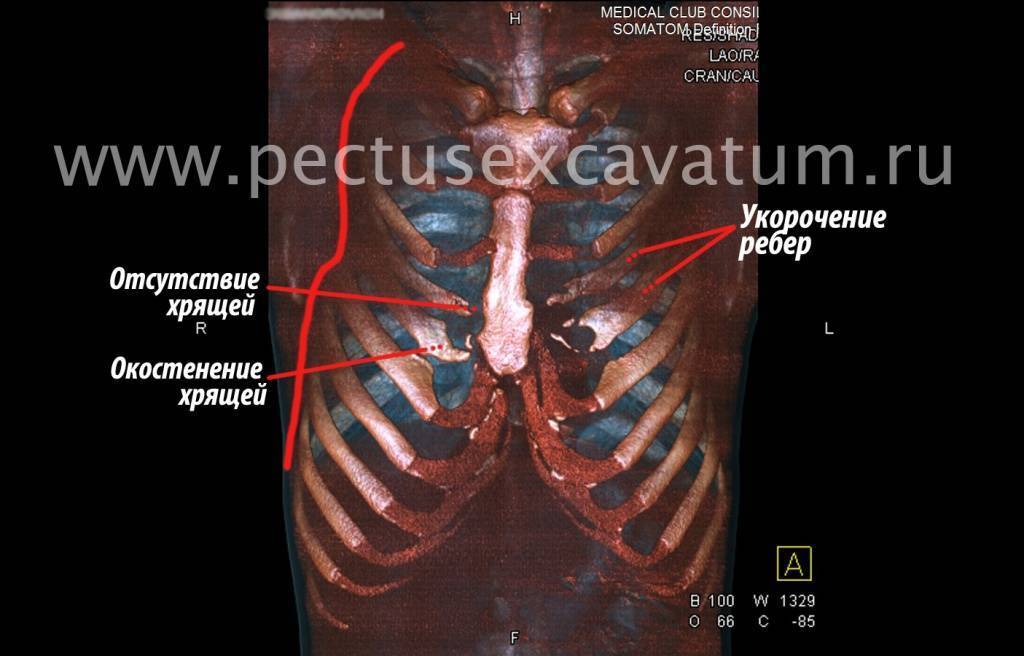
Как можно видеть на снимках РКТ (рентгеновская компьютерная томография), с возрастом деформация к пациенту вернулась, только в другом виде. По мере роста образовалась еще одна особенность – пациенту стало тяжело дышать. Развилась так называемая рестрикция (ограничение во время движения) грудной клетки вследствие гипоплазии ребер (недоразвитие грудинных концов ребер).
Картина РКТ показала, что 4-ое, 5-ое, и частично 6-ое ребра недоразвиты, они суживают грудную клетку, как бы охватывая ее жестким обручем, препятствуя естественному дыханию. Более того, на месте полноценных хрящей развилась костная ткань, которая придала грудной клетке панцироподобные свойства.
Помимо неровной грудной клетки и шрама через всю грудь у пациента оказалась абсолютно непригодная функционально грудная клетка. Помочь в этом случае крайне сложно.
Данному пациенту была проведена повторная коррекция: приподняли грудину, разъединили костные фрагменты. Однако, на данный момент прошло еще мало времени, чтобы судить, насколько повторная коррекция оказалась эффективной. И, конечно же, если бы данный пациент был оперирован миниинвазивно (без резекции хрящей) данное состояние бы не развилось.
Пример №2
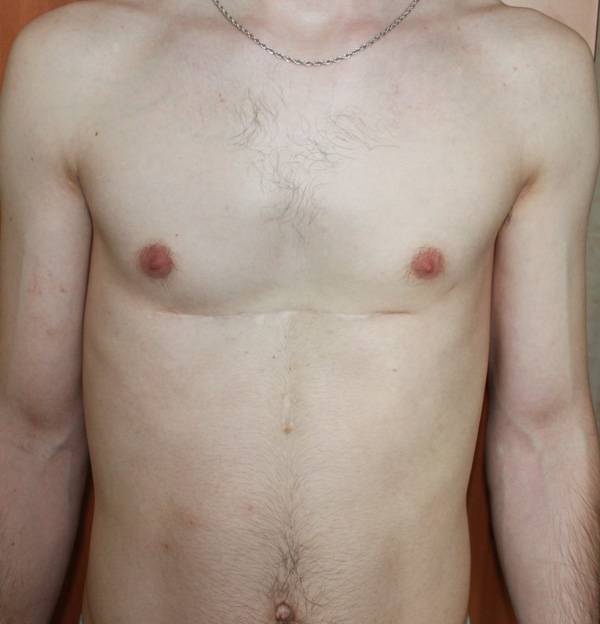

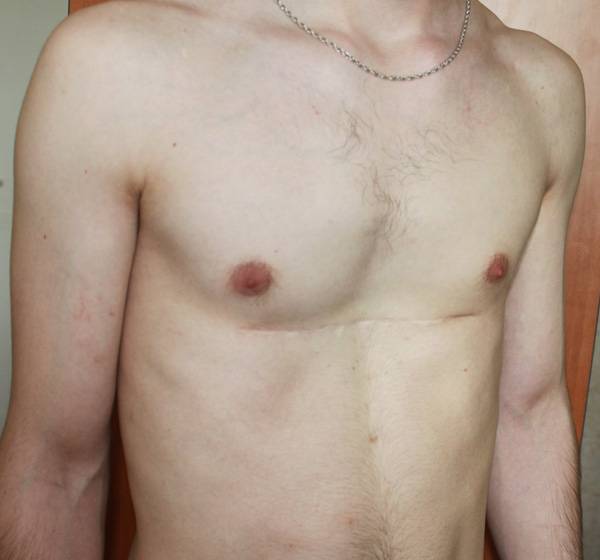

Пациент Б., 24 лет. Также был прооперирован по поводу ВДГК открытым способом в детстве, в 10-летнем возрасте. Причина обращения – неудовлетворение эстетическим видом грудной клетки и проблемы с дыханием.
Внешне деформация Пациента Б. выглядит несколько лучше. Исходный (начальный) результат после открытой операции казался прекрасным. Однако, по мере роста организма деформация вернулась.
Так же, как и у первого пациента (Пациента А.) развилась рестрикция грудной клетки за счет гипоплазии ребер. Пациент не может глубоко вдохнуть, ему не хватает дыхания при активной физической нагрузке. В данном случае сложно сказать, нужна ли повторная коррекция, т.к. внешние проявления значительно менее выражены. Однако, на лицо явное несоответствие того, что хотели получить хирурги и что в результате получилось. И снова, если бы пациент был прооперирован миниинвазивно, то подобной ситуации бы не развилось.
Пример №3


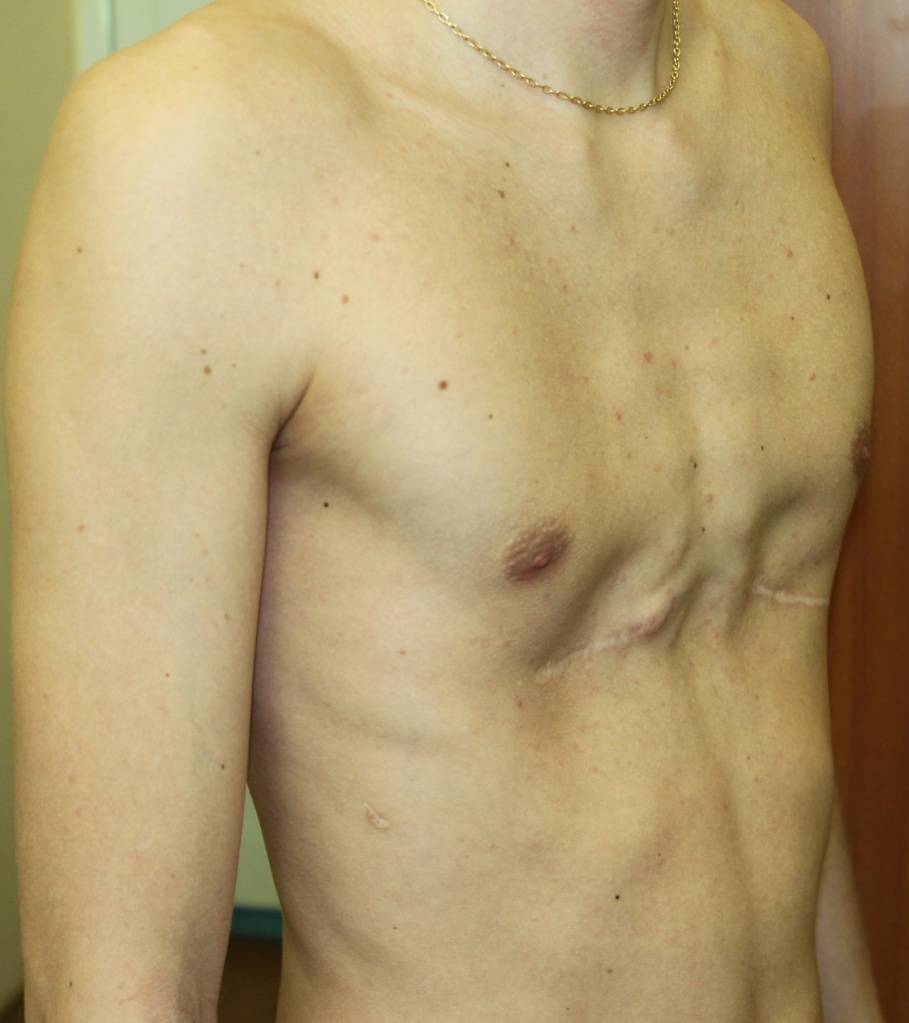
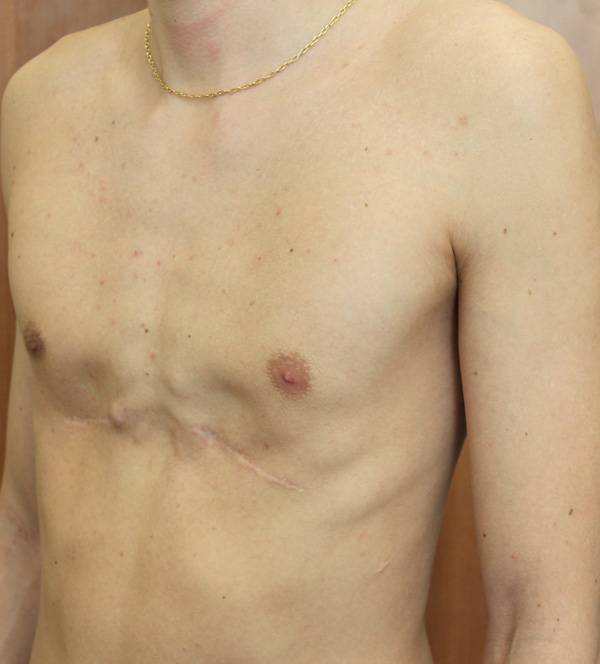
Пациент В., 22 лет. Был прооперирован по поводу ВДГК открытым способом с помощью пластины с памятью формы в возрасте 12 лет. Причина обращения – неудовлетворение эстетическим видом грудной клетки и проблемы с дыханием.
У данного пациента произошел частичный рецидив деформации. При обследовании мы выявили, что на месте удаленных хрящей не сформировалось никакой ткани. По существу, грудная клетка у него удерживается только имплантированной пластиной. Такой результат однозначно нельзя считать полноценным.
Описанные выше осложнения не столь часты после открытых операций, но вполне вероятны. И главное – они очень серьезны: исправить грудную клетку в таких случаях крайне сложно.
Назад в раздел