Кто переносит болезнь тяжелее?
Помимо того, что беременность сама по себе является отягчающим фактором, дополнительную настороженность вызывает ряд хронических заболеваний:
бронхиальная астма;
сахарный диабет;
заболевания сердечно-сосудистой системы;
артериальная гипертензия;
онкологические заболевания;
ожирение;
хроническая болезнь почек;
заболевания печени7.
Эти женщины, если заболели ковидом-19 во время беременности, должны быть под тщательным присмотром не только акушера-гинеколога, но и смежного специалиста.
Даже если у вас нет никаких хронических заболеваний, наблюдаться у врача очень важно в течение всей беременности. Как это будет, рассказывает в видеоуроке акушер-гинеколог Анна Ильина
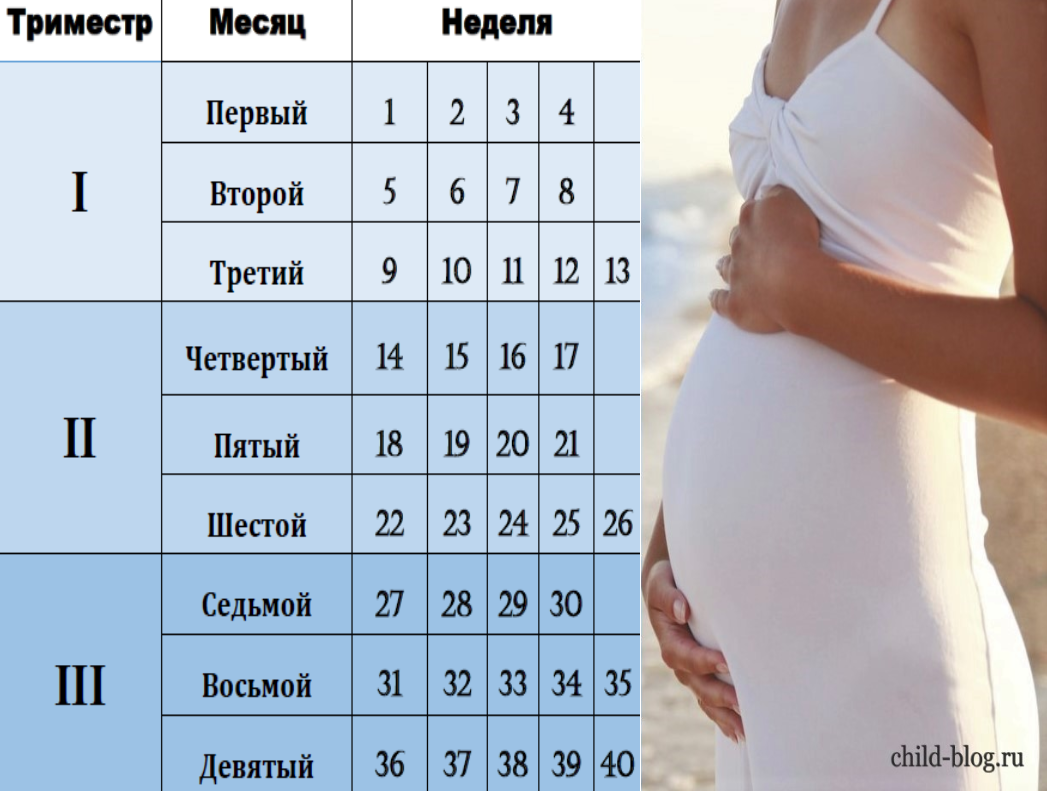
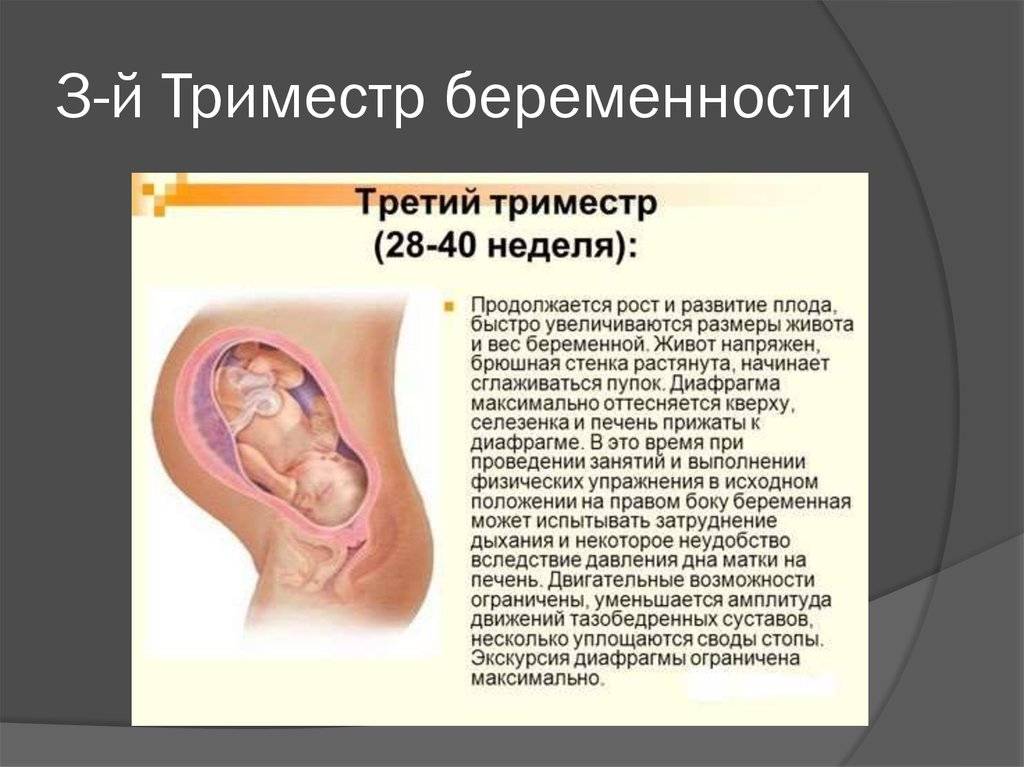
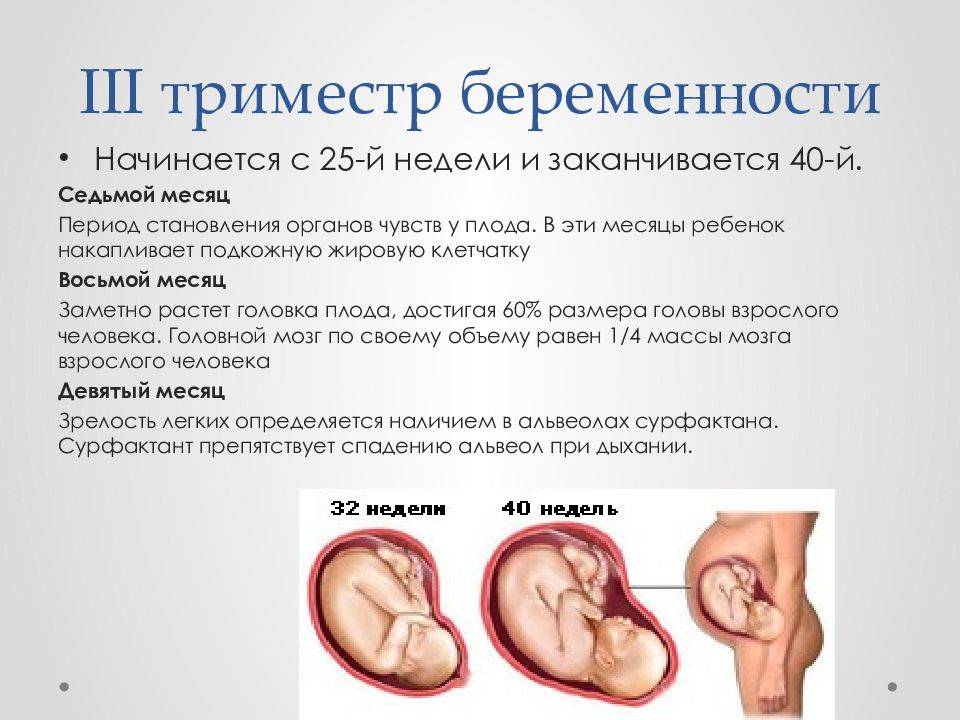
Особенности третьего триместра беременности
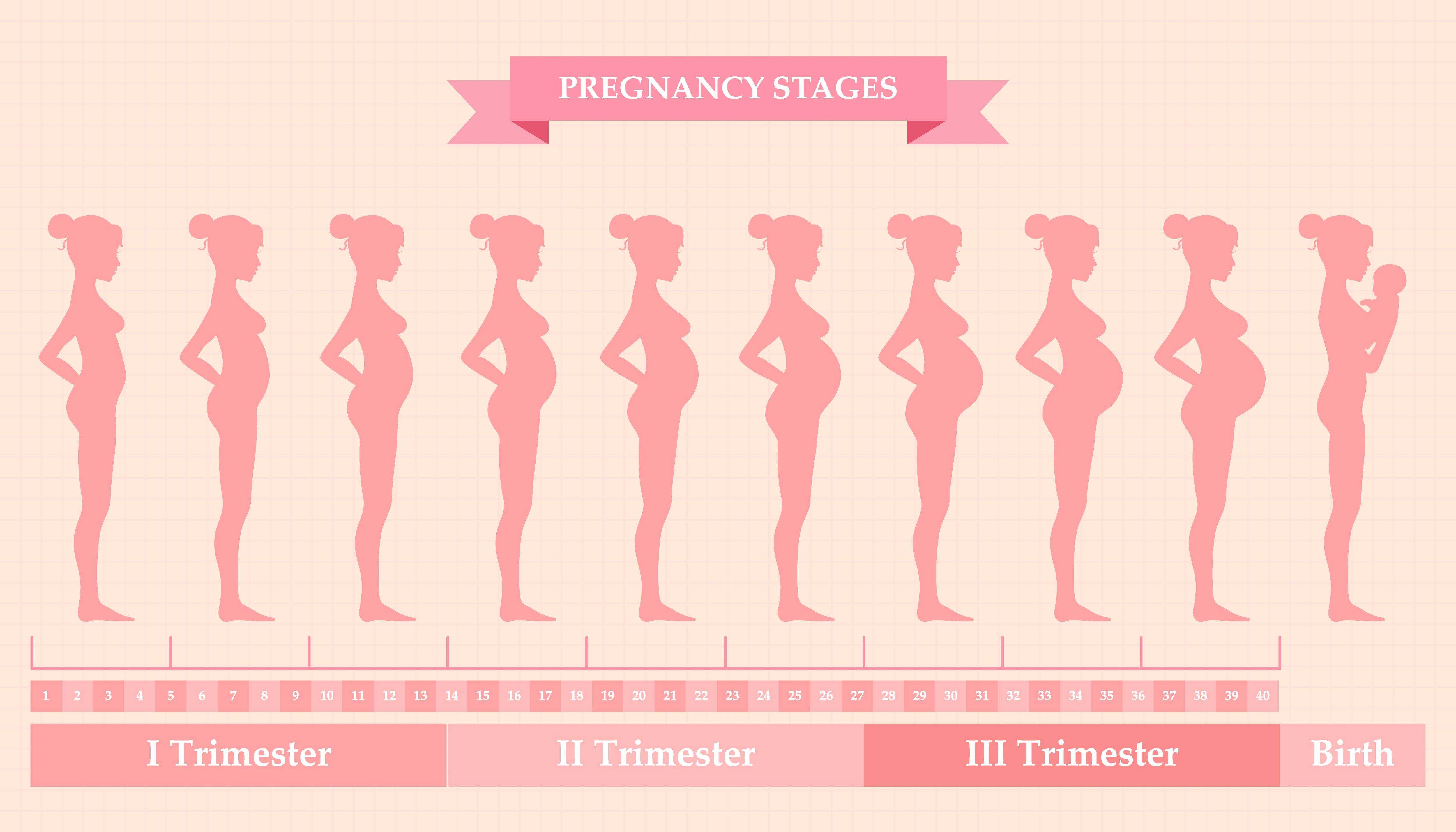
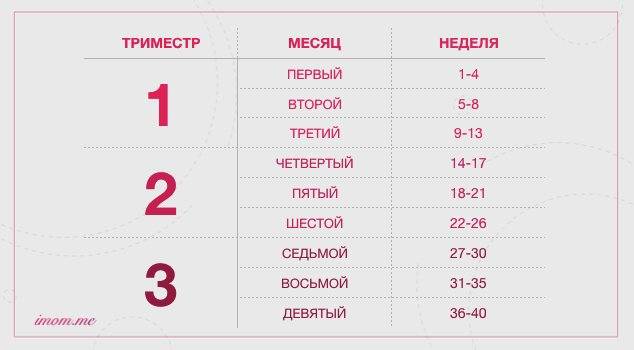
3-ий триместр беременности — это особый период в жизни женщины, вступление в который ознаменуется окончательным формированием малыша и активной подготовкой к главному событию — рождению ребенка. Во время 3 триместра беременности происходит совершенствование внутренних органов и функциональных систем плода.
Когда начинается 3 триместр беременности? По акушерскому календарю третий триместр начинается с 27 недели и продолжается до родов. Изменения в организме женщины и развитии плода становятся заметнее и очевиднее с каждым днем. Округлившийся во втором триместре живот, теперь увеличивается каждый день, матка расширяется, а ребенок активно набирает вес. Этот процесс создает определенные трудности для будущей матери, усложняет выполнение даже самых обычных повседневных дел и задач.
Прибавка в весе в 3 триместре беременности существенно отличается по скорости и объему от предыдущих периодов. В последние месяцы малыш активно растет, увеличиваются мышечные ткани и подкожная жировая прослойка. Помимо роста будущего ребенка, отмечается увеличение объема околоплодных вод и утолщение плаценты. После 35 недели беременности женщина может потерять в весе и это не должно ее беспокоить. Данный факт объясняется тем, что в предродовой период уменьшается объем амниотической жидкости.
Ведение беременности в 3 триместре сводится к более внимательному наблюдению за состоянием женщины и постоянному мониторингу развития плода. План посещений гинеколога-акушера в третьем триместре меняется при приближении к предполагаемой даты родов:
- до 30 недель женщина посещает врача 1 раз в месяц;
- начиная с 30 и до 36 недели — 1 раз в две недели;
- с 36 недели и до родов — 1- 2 раза в неделю.
План посещений напрямую зависит от состояния беременной женщины и ее будущего ребенка, при выявлении отклонений от нормы или опасных факторов для каждой пациентки может быть установлен индивидуальный график. На каждом приеме врач проводит ряд стандартных акушерских манипуляций — выслушивает сердцебиение плода, измеряет окружность живота и высоту матки, проводит динамический контроль отеков, проверяет состояние мочевыделительной системы и почек по анализу мочи. При необходимости перед каждым посещением гинеколога может быть назначен общий анализ крови для контроля за состоянием и функционированием внутренних органов и систем.
В преддверии 30 недели назначается подробное обследование женщины. На этот срок приходится начало декретного отпуска. В комплексное обследование входит расширенный перечень лабораторных обследований, ЭКГ, последнее плановое УЗИ, КТГ и дополнительная допплерометрия (по назначению врача).
Чувствительные периоды эмбриогенеза
Авторы обращают внимание на понятие «тератогенный терминационный период» (ТТП), в течение которого повреждающий фактор способен вызвать порок эмбрионального развития. Соответственно, выделяют критические периоды эмбриогенеза, в течение которых внешний повреждающий фактор, воздействующий на плод, будет иметь наибольшее влияние.
То, что эмбрион реагирует на препарат, даже если он не проходит через плаценту, подтверждается функциональными сдвигами в организме беременной женщины
Тератогенное воздействие на плод возможно уже на 18–60 сутки внутриутробного развития. Этот период очень важен для эмбриона, так как происходит развитие тканей и органов из однородных клеток зародыша, а также пролиферация эпителия кожи, слизистых дыхательных путей и желудочно-кишечного тракта. Длительное воздействие тератогенных веществ способно затормозить рост органов эмбриона, что вызывает их функциональную незрелость .
То, что эмбрион реагирует на препарат, даже если он не проходит через плаценту, подтверждается функциональными сдвигами в организме беременной женщины . Тератогенное воздействие на плод возможно уже на 18–60 сутки внутриутробного развития. Этот период очень важен для эмбриона, так как происходит развитие тканей и органов из однородных клеток зародыша, а также пролиферация эпителия кожи, слизистых дыхательных путей и желудочно-кишечного тракта. Длительное воздействие тератогенных веществ способно затормозить рост органов эмбриона, что вызывает их функциональную незрелость .
Наиболее чувствительным периодом эмбриогенеза относительно тератогенного воздействия являются первые 3 недели эмбрионального развития плода. В это время применение лекарственных средств может привести к прерыванию беременности или гибели плода. Независимо от высокой регенерационной способности тканей эмбриона, приём определённых ЛП может привести к:
- рождению ребёнка с тяжёлыми или множественными пороками развития внутренних органов;
- проблемам физического развития в дальнейшем.
Самыми опасными для первых трёх недель эмбрионального развития являются антибиотики, сульфаниламиды, салицилаты и другие активные лекарственные средства. Согласно данным экспериментов на лабораторных беременных животных, препараты сульфаниламидов, например, вызывают развитие стойкой желтухи плода и будущего ребёнка по причине вытеснения билирубина из комплекса с альбуминами плазмы крови.
Авторы обращают внимание на приём биологически активных добавок (БАД) беременными женщинами. Они призывают воздержаться от использования БАД во время вынашивания плода, так как им не удалось найти в научной литературе достоверной информации о применении БАД во время беременности и влиянии этих средств на организм женщины и эмбриона
Риск преждевременных родов
Что такое преждевременные роды?
Преждевременные роды — это процесс, когда рождение младенца происходит раньше, чем на 37-ой неделе беременности.
Этот риск возникает, когда матка начинает сокращаться и открываться до срока. Это может быть вызвано различными причинами, такими как инфекции, стрессы, многоплодная беременность, аномалии плода и другие факторы.
Какие симптомы указывают на риск преждевременных родов?
Некоторые женщины могут испытывать следующие симптомы, свидетельствующие о риске преждевременных родов:
- Сильные боли в нижней части живота
- Менее 10 движений плода за 2 часа
- Кровотечение из влагалища
- Высокое кровяное давление
- Резкое увеличение веса
Как предотвратить риски?
Чтобы предотвратить риски преждевременных родов, вы можете выполнить следующие действия:
- Посещайте своего врача регулярно и следуйте его рекомендациям
- Избегайте стрессовых ситуаций и пытайтесь расслабиться
- Упражняйтесь и соблюдайте балансированную диету
- Ограничьте потребление кофе и алкоголя
- Избегайте контакта с инфекционными болезнями
Если у вас есть признаки беспокойства, не стесняйтесь обращаться к врачу. Он проведет дополнительные исследования и назначит лечение, если это необходимо.
Температура при беременности в третьем триместре
В этот период привычные и нормальные 36,6 встречаются очень редко. Нормальной температурой на последних сроках считается 37 °С. Такое повышение температуры при беременности в третьем триместре обусловлено влиянием гормона прогестерона.
Если температура поднялась до 38 °С, ее необходимо срочно сбивать, самый безопасный способ – обильное теплое питье: липовый чай, молоко, чай с малиной.
Можно принять одноразово парацетамол, если вдруг поднялась высокая температура при беременности в третьем триместре. Но ни в коем случае нельзя принимать аспирин и его аналоги, они очень токсичные для ребенка и могут вызвать кровотечения.
Необходимо вылечиться до наступления родов, иначе при появлении малыша на свет его поместят в другое помещение, чтобы он не подхватил инфекцию.

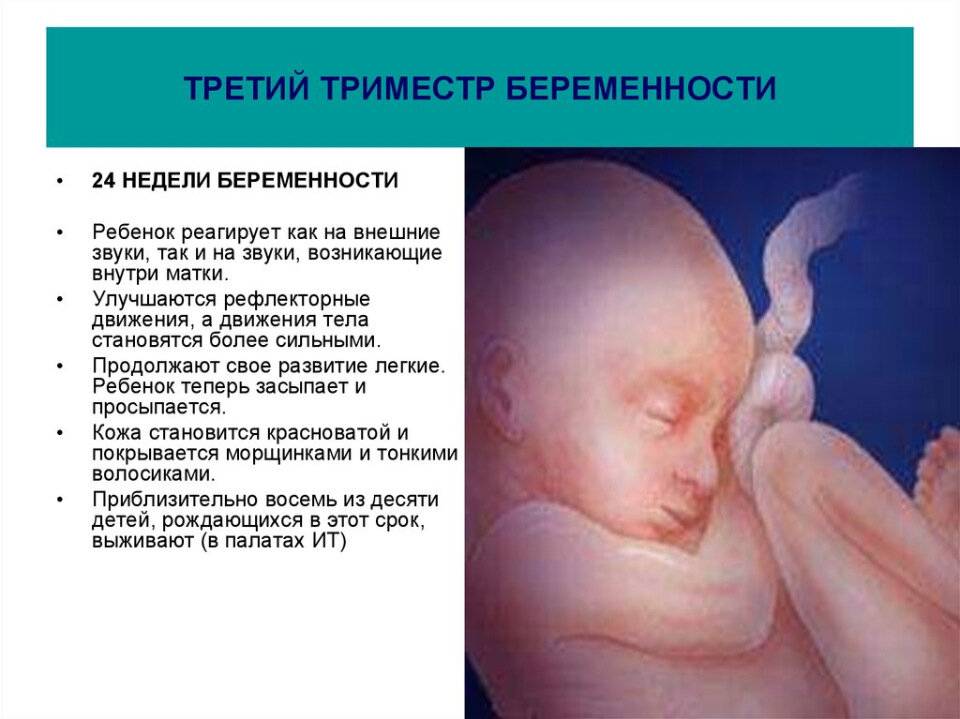
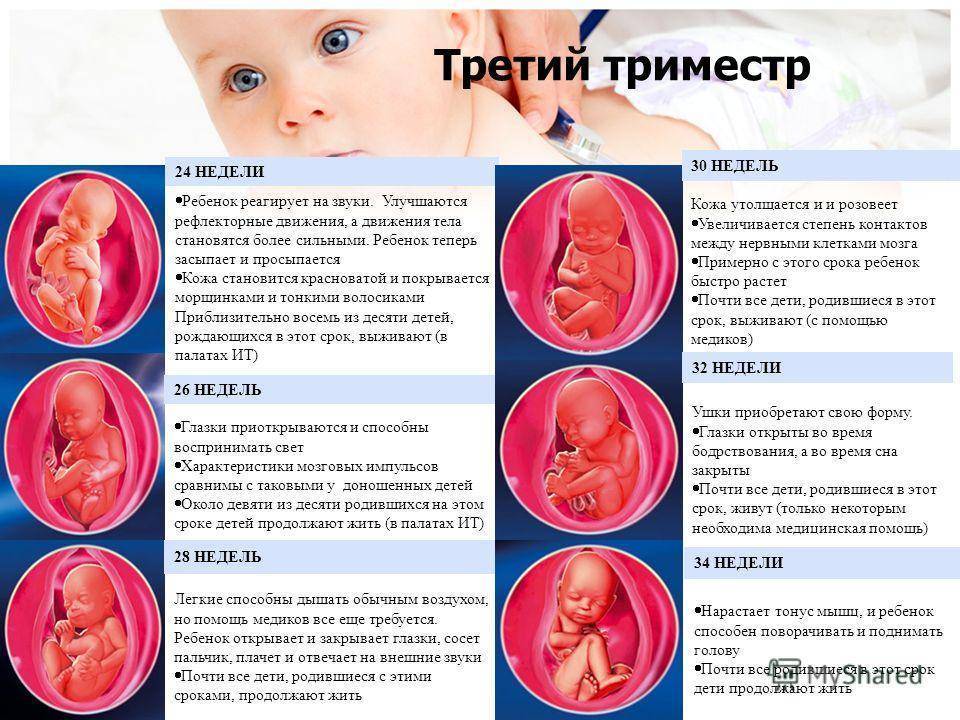
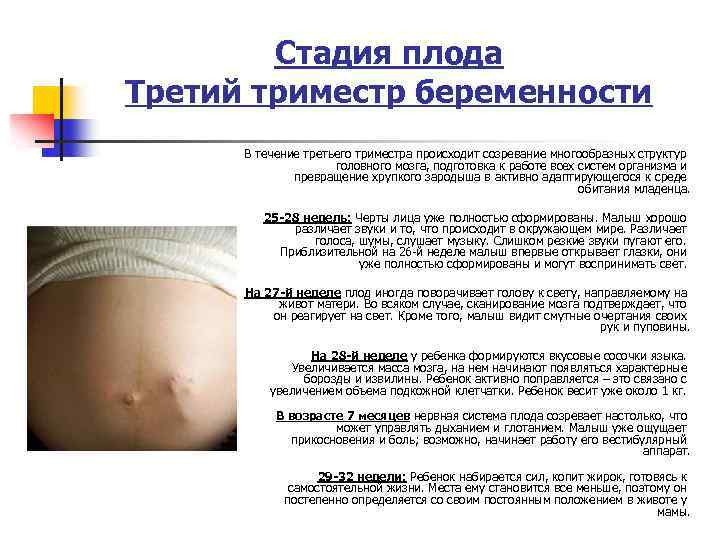
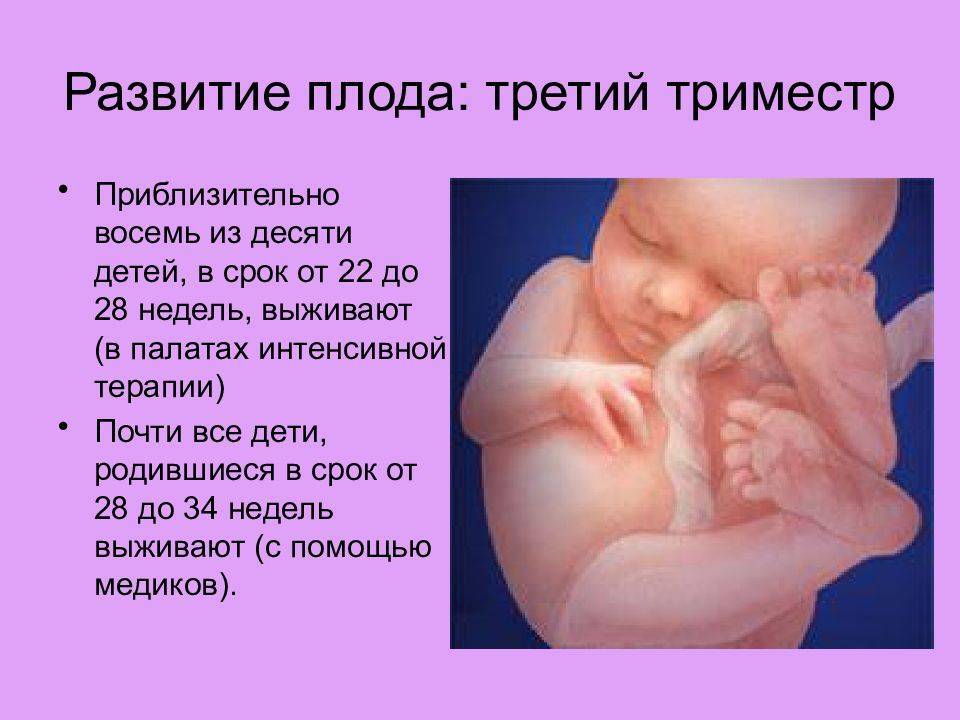
Что происходит с ребенком в 3 триместре
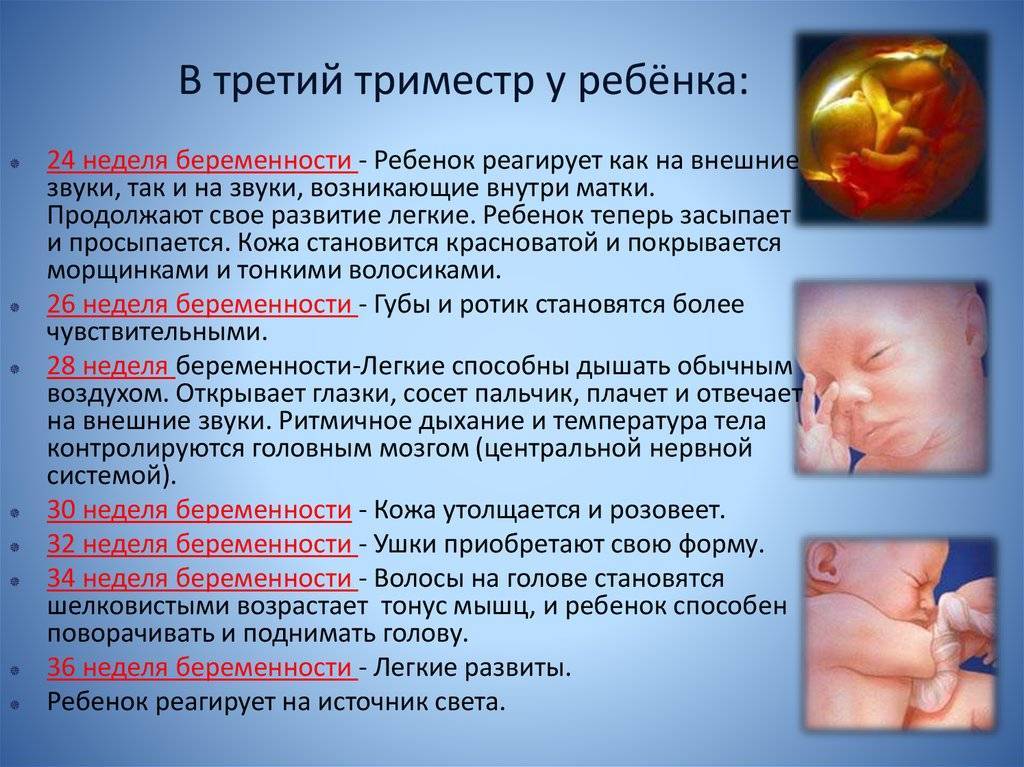
Если на 27 недельке малыш весит около килограмма, красная кожа изрезана глубокими морщинами, то уже к 30-й неделе масса плода приближается к 1500 г, а длина стремится к 38 см. Крохе становится тесно в своем уютной жилище, приходится сворачиваться «калачиком», подогнув под себя ножки и прижав к груди рученки. На этом этапе появляется способность реагировать на яркий свет, поступающий извне. Глаза широко открыты, появляется легкая опушка верхних век – реснички.
С 31-й недели начинается накопление жировой ткани, что придает коже плода привычный розовый оттенок. Зрачки реагируют на раздражители, ногти практически достигают кончиков пальцев. Увеличивается размер мозга, активно функционирует нервная система. Все органы, за исключением легких, сформированы.
Своеобразный рубеж представляет собой 32-я неделя, пройдя который многие мамочки могут вздохнуть спокойно. Именно на этой неделе организм малыша обзаводится сурфактантом, с помощью которого ребенок после рождения сможет самостоятельно дышать. Вес достигает 1900 г, а рост – 40 см.
Родившись на 33-й неделе, кроха сможет выжить, ведь на этой неделе завершается развитие легких, а сам плод приступает к регулярным «дыхательным» тренировкам. Тем не менее, легкие еще не «созрели» окончательно, поэтому с появлением желательно немного повременить.
На 34-й неделе на личике крохи отчетливо видны брови и ресницы, его вес равняется 2 кг, а рост превышает 43 см.
Все оставшееся время посвящено набору веса, ведь все органы и системы его маленького организма уже сформированы и замечательно функционируют. Еженедельно кроха будет прибавлять примерно по 200-220 грамм.
К 36-й неделе вес малыша составляет 2500 г, а рост достигает 45-46 см, он активно тренируется дышать, глотать и сосать. Иногда в легкие крохи попадает амниотическая жидкость, что становится причиной икоты. Мама легко может определить икоту по ритмичным подергиваниям живота. В это время в организме плода продуцируется кортизон – гормон, обеспечивающий своевременное созревание легких.
Ребенок так подрос, что привычные для мамы постоянные толчки становятся все более редкими. Постепенно уменьшается количество жировой смазки – кроха готовится к «выходу» в свет.
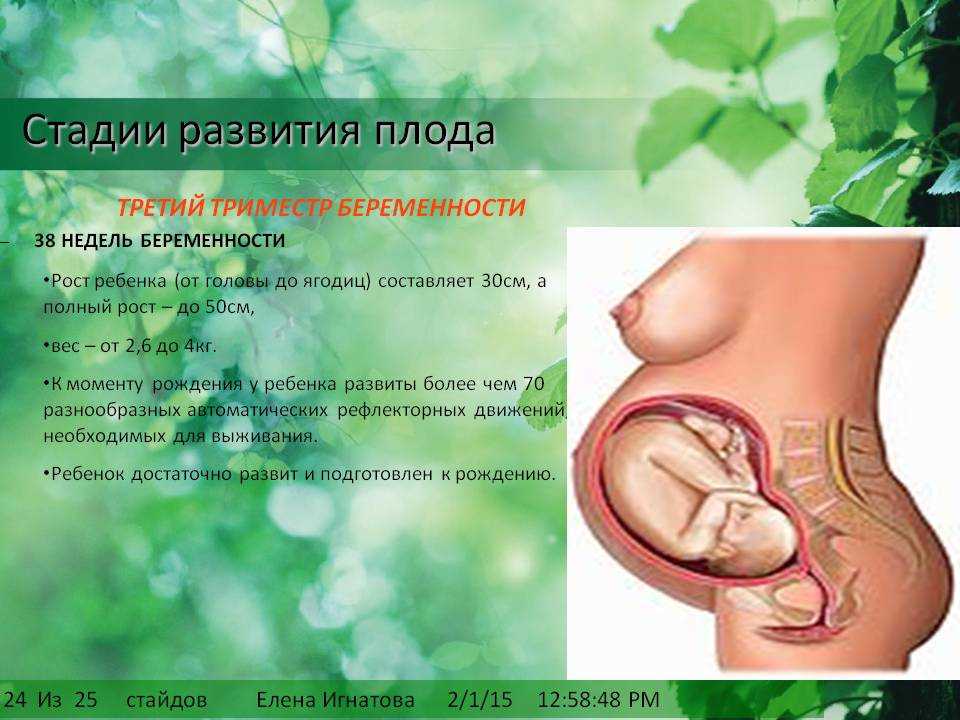
После 39-й недели ребенок вполне готов к самостоятельной жизни вне материнской утробы. К этому моменту вес приближен к 3 кг, а рост равняется 49-50 см.
Что происходит в организме мамы на 7 месяце беременности?
Итак, какие изменения в организме женщины происходят на данном этапе беременности?
В начале 7 месяца дно матки располагается над пупком на расстоянии 2-3 см, затем оно приподнимается примерно на 28-32 см от лобка. Матка прижимает внутренние органы и сдвигает их вверх, из-за чего диафрагма сокращается и ее движения нарушаются, что приводит к появлению одышки при ходьбе и затрудненному дыханию, под ребрами может появиться чувство дискомфорта.
В семь месяцев беременности женщина прибавляет примерно по 300-450 г в неделю. К концу 7 месяца набор веса за всю беременность равен 7-12 кг.
В 7 месяцев беременности женщина может замечать:
- активность малыша;
- усиленные выделения;
- судороги в икрах, варикозное расширение вен;
- боли в низу живота, спровоцированные растяжением связок;
- нарушение пищеварения;
- неуклюжесть движений;
- выделения (молозиво) из груди;
- тошноту и рвоту (поздний токсикоз);
- тренировочные схватки (они не раскрывают шейку матки).
На 7 месяце в меню должны присутствовать: рыба, фрукты, мясо, овощи и обязательно творог. В этот период организму необходимо много витаминов и микроэлементов, поэтому можно принимать витаминные препараты. Девиз 7 месяца — активность. Беременной женщине не желательно долго сидеть у компьютера или лежать, так как это повышает вероятность рождения крупного ребенка и может ухудшить самочувствие. В этот период лучше всего заниматься плаванием, аквааэробикой, совершать пешие длительные прогулки или посещать специальные занятия в спортзале.
Анализы по триместрам
На протяжении всей беременности будущая мама и ребенок находятся под наблюдением врача.
 В планах по ведению беременности включаются регулярные осмотры, взвешивания, замеры живота у акушера-гинеколога; консультации других специалистов, анализы и исследования.
В планах по ведению беременности включаются регулярные осмотры, взвешивания, замеры живота у акушера-гинеколога; консультации других специалистов, анализы и исследования.
Они помогут определить, все ли в порядке с мамой и ребенком, а при обнаружении проблем, вовремя назначить лечение.
Больше всего обследований и анализов придется пройти в первом триместре, при постановке на учет по беременности у своего гинеколога.
В первом триместре сдают анализы для оценки таких показателей:
- Характеристики крови
- Уровень ХГЧ в крови или моче
- Наличие сахара в крови и моче
- Общие показатели мочи
- Определяют группу крови и резус-фактор, при наличии отрицательного резуса у матери, обязательно нужно определить резус отца
- Наличие в крови инфекций (ВИЧ, сифилис, вирусного гепатита и др.)
- Антитела к ToRCH-инфекциям (токсоплазма, краснуха, цитомегаловирус, герпес)
- Определяют микрофлору влагалища по мазку и посев на ИПП
- На сроке 12 недель проводят первый скрининг – комплексное обследование, включающее проведение УЗИ и анализ крови из вены. Основная задача скрининга – выявление генетических аномалий у плода.
Это обследования не является обязательным. Однако в ряде случаев или просто по желанию его может рекомендовать врач.
Во втором триместре повторно исследуют:
- Общий анализ крови
- Раз в месяц сдают мочу на анализ
- Второй скрининг на 16-18 неделе
- Второе УЗИ на 18-21 неделе, если не делали второй скрининг
Во второй скрининг входит тройной тест. При этом определяют уровень белков – АФП, ХГЧ и эстриола. Это помогает исключить такие генетические болезни, как синдром Дауна, Эдвардса и дефекты нервной трубки. На УЗИ смотрят отклонения в сформированных органах и системах плода.
 В последнем триместре:
В последнем триместре:
- Повторное исследование крови на наличие инфекций (ВИЧ, гепатит, сифилис)
- Мазок на микрофлору и половые инфекции из влагалища
- Анализ мочи сдается чаще раз в 1-2 недели
- Биохимический анализ крови
- Последнее УЗИ и желательно допплерографию
Такие анализы по триместрам сдаются беременными в обязательном порядке при нормальном течении беременности. Однако когда у женщины имеются проблемы со здоровьем или возникли осложнения, то врач назначит дополнительно анализы и исследования, а также консультации специалистов при необходимости.
С какими бы трудностями не столкнулась женщина в разных триместрах беременности, всегда найдутся положительные моменты.
Ведь это так замечательно следить, как зарождается, развивается и растет малыш. И такое чудо, как рождение новой жизни затмевает любые сложности, которые могут возникнуть в период беременности и во время родов.
Вопрос-ответ:
Какие изменения в организме происходят у беременных во 2 триместре?
Во 2 триместре беременности происходят значительные изменения в организме женщины. Растущий плод приводит к растяжению матки, что может вызывать болезненные ощущения. В это время у женщины также увеличивается количество крови, что связано с необходимостью обеспечения роста плода кислородом и питательными веществами. Уровень железа в организме также должен быть достаточным для формирования гемоглобина в крови плода
В этот период у женщин может наблюдаться ухудшение зрения, поэтому важно посещать врача и обследоваться. Также может возникнуть проблема с мочеиспусканием
В целом, во 2 триместре организм женщины адаптируется к новым условиям и готовится к родам.
Может ли у беременной женщины повышаться артериальное давление во 2 триместре?
Да, возможно повышение артериального давления у беременных во 2 триместре, что может быть признаком преэклампсии — осложнения беременности, которое проявляется нарушениями функции почек и повышением артериального давления
При подозрении на преэклампсию важно незамедлительно обратиться к врачу и провести дополнительное обследование
Какие продукты должны быть исключены из рациона беременной во 2 триместре?
Во 2 триместре рекомендуется исключить из рациона беременной женщины продукты, которые могут повредить здоровью плода или матери. В частности, следует избегать сырого мяса и рыбы из-за возможной зараженности паразитами, сырых яиц из-за риска заражения сальмонеллезом, сыра с плесенью из-за риска заражения листериозом. Также желательно ограничить потребление кофе, алкоголя и продуктов, богатых сахаром и жиром, которые могут способствовать развитию ожирения и других проблем со здоровьем.
Какие упражнения можно выполнять беременной во 2 триместре?
Во 2 триместре беременности можно выполнять упражнения, которые способствуют поддержанию тонуса мышц и улучшению кровообращения. Рекомендуется делать зарядку на свежем воздухе, ходить на плавание, заниматься йогой для беременных
Важно выбирать упражнения, которые не являются травмоопасными и не нагружают живот, а также учитывать индивидуальные особенности своего организма и следить за своим самочувствием во время тренировок
Какие препараты можно принимать беременной во 2 триместре?
Принимать любые лекарства беременным женщинам не рекомендуется без консультации с врачом. Во 2 триместре рекомендуется принимать витамины и минералы, которые помогут обеспечить нормальную работу организма и поддержать развитие плода. Например, железо, фолиевую кислоту, витамин D и йод. В случае болей в животе или других неприятных ощущений также следует обратиться к врачу, который подберет нужный препарат для лечения конкретной проблемы.
Как часто нужно посещать врача во 2 триместре?
Во 2 триместре беременности женщина должна посещать врача раз в 4 недели, если нет осложнений. При наличии осложнений или высоком риске их возникновения частота посещений может быть увеличена. Врач проводит необходимые исследования, контролирует развитие плода и здоровье матери, а также дает рекомендации по ведению беременности и уходу за собой.
Что делать, если возникли проблемы со сном во 2 триместре беременности?
Во 2 триместре беременности у женщин могут возникать проблемы со сном, связанные с болезненными ощущениями, беспокойством и другими факторами. Чтобы улучшить качество сна, рекомендуется поддерживать режим дня, не заниматься активным физическим трудом перед сном, снижать потребление кофе и других стимуляторов, создавать комфортные условия для сна (температура, освещение и т.д.). В случае проблем со сном можно обратиться к врачу, который подберет безопасные для беременности лекарства или даст рекомендации по повышению качества сна.
Какой должна быть диета беременной во 2 триместре, если у нее высокий уровень глюкозы в крови?
Если у беременной женщины во 2 триместре обнаружен повышенный уровень глюкозы в крови, то важно составить диету, которая позволит снизить его. Рекомендуется уменьшить потребление сладких и мучных продуктов, а также продуктов, богатых углеводами
При этом необходимо обеспечивать достаточное количество белка и жиров, которые могут заменить углеводы как источник энергии. Рекомендуется также следить за количеством съедаемых порций и приемами пищи, чтобы поддерживать стабильный уровень глюкозы в крови.
Что чувствует мама?
Организм женщины в III триместре беременности испытывает колоссальную нагрузку, связанную с большими размерами матки, сдавливающей внутренние органы, и возросшим объемом циркулирующей крови (ОЦК). Некоторые изменения ее состояния считаются физиологическими и проходят самостоятельно после родов, иные же несут угрозу жизни матери и/или плода и требуют оказания неотложной медицинской помощи. Рассмотрим подробнее.
- Вес женщины неуклонно возрастает. Это нормально, поскольку плод и плацента также постепенно увеличиваются. В среднем будущая мама набирает в этом триместре от 5 до 8 кг, но вообще темп набора веса сугубо индивидуален и зависит от многих факторов, поэтому должен оцениваться врачом.
- Растут живот и молочные железы. Грудь готовится к лактации, а живот растягивается растущей маткой. Чтобы снизить риск растяжек на коже, пользуйтесь специальными смягчающими и повышающими ее эластичность кремами.
- Появляются отеки. Увеличивается ОЦК, возрастает количество околоплодных вод, организм стремится задержать жидкость, чтоб потом использовать ее для синтеза молока.
- Молозиво вырабатывается все больше и больше – женщина регулярно замечает на нижнем белье и другой одежде мокрые пятнышки. При мыслях о младенце молозиво выделяется из груди – это результат работы гормона пролактина.
- Будущую маму беспокоит одышка, которая возникает из-за давления увеличившейся матки на диафрагму – объем движений этой мышцы уменьшается, в результате чего женщине становится тяжело дышать, она дышит чаще и более поверхностно.
- Учащено мочеиспускание. Матка давит на мочевой пузырь, провоцируя позывы к его опорожнению; почки интенсивно работают, поскольку выводят продукты обмена сразу двух организмов – мамы и ребенка; повышенный уровень в крови пролактина расслабляет стенки мочевого пузыря, вызывая недержание мочи при резких движениях, кашле или смехе.
- Женщина испытывает дискомфорт или непродолжительные, неинтенсивные тянущие боли внизу живота, а также боли в пояснице и суставах, связанные с повышенной нагрузкой на мышцы и позвоночник беременной. Стоит отметить, что за несколько недель до начала родовой деятельности могут появиться так называемые тренировочные схватки Брекстона-Хикса. Это неинтенсивные схваткообразные боли в животе, означающие, что матка готовится к родам.
- Движения ребенка хорошо ощутимы и даже заметны визуально. Активничает он, как правило, вечером и ночью, что нередко становится причиной бессонницы у будущей мамы.
- Нередко беременные задаются вопросом «как спать?», поскольку мешать уснуть им может просто увеличенный живот. Особенно сложно тем, кто привык спать именно лежа на животе. К сожалению, сейчас об этой позе для сна придется забыть – разрешено отдыхать в положении на боку или, реже, на спине.
- При нехватке в материнском организме витаминов и микроэлементов могут возникать судороги мышц нижних конечностей, особенно голеней, преимущественно в ночные часы. Это также нарушает сон. Иные причины этого симптома – анемия, варикозное расширение вен и некоторые заболевания внутренних органов.
- Увеличение вен. Повышенная нагрузка на вены нижних конечностей и рост ОЦК приводят к застою крови в сосудах голеней, который проявляется чувством тяжести, боли в ногах и появлением под кожей извилистых синих нитей, нередко – с участками расширения. Это состояние может быть опасно – необходимо рассказать о нем врачу.
- Выделения из влагалища. Небольшое количество бесцветных или с беловатым оттенком выделений из половых путей считается нормой. С каждой неделей беременности их становится больше, а консистенция – водянистее. Зеленые, бурые, кровянистые, коричнево-желтые или белые творожистые выделения, сопровождающиеся неприятным запахом, зудом или болью в половых путях – признак патологии, требующий консультации специалиста.
- Как и раньше, женщину могут беспокоить запоры (для их устранения следует наладить питание, употреблять витамины, клетчатку), перепады артериального давления и тахикардия. Если эти симптомы не отражаются на общем состоянии, то не стоит беспокоиться, необходимо просто держать их под контролем.
- Крайне опасное состояние конца беременности – поздний гестоз. Это симптомокомплекс, для которого характерны отеки, повышение артериального давления и уровня белка в моче. Данное состояние крайне опасно для женщины и ребенка, может привести к летальному исходу у обоих, поэтому требует постоянного медицинского наблюдения и неотложного родоразрешения.
Симптомы
Признаки гестоза
Симптоматика гестоза определяется триадой признаков:
- повышение кровяного давления (преимущественно диастолического),
- протеинурия (появление белка в моче),
- возникновение отеков голени, рук, передней брюшной стенки и лица (водянка).
Доклиническая картина характеризуется патологической прибавкой веса (более 300гр в неделю) и изменениями в свертывающей системе крови (снижением тромбоцитов, повышением гематокрита).
Тяжелыми проявлениями гестоза являются преэклампсия и эклампсия. При преэклампсии вследствие нарушения микроциркуляции в головном мозге появляются следующие симптомы: боль в голове и головокружение, шум в ушах и мельтешение «мушек» перед глазами, боли в правом подреберье, заложенность носа, тошнота и рвота, сонливость или бессонница. При отсутствии лечения преэклампсия очень быстро переходит в стадию эклампсии, которая характеризуется развитием судорог и потерей сознания.
Признаки фетоплацентарной недостаточности
Фетоплацентарная недостаточность может быть острой, например, на фоне отслойки плаценты, и хронической.
Хроническая фетоплацентарная недостаточность не имеет ярко выраженных клинических проявлений, женщина может лишь отмечать урежение шевелений плода. Диагноз подтверждается данными УЗИ с допплерографией, кардиотокографии (КТГ), плацентографии, которые отображают степень нарушения маточно-плацентарного кровотока. ФПН ведет к развитию внутриутробной гипоксии плода.
Признаки отслойки плаценты
Преждевременная отслойка плаценты определяется как весьма грозное осложнение беременности, когда отслоение детского места произошло либо в период беременности, либо в первом или втором периоде родов (в норме плацента отделяется в третьем периоде).
Проявляется данное состояние развитием наружного (реже) и внутреннего кровотечения, геморрагическим шоком, острой внутриутробной гипоксией, болевым синдромом и гипертонусом матки.
Отслойка плаценты может быть краевой (более благоприятный прогноз) и центральной, когда плацента крепится к маточной стенке лишь по окружности, по краям. Также в зависимости от площади отслоившегося участка отслойка детского места может быть легкой (менее ?), умеренной (1/3 и более) и тяжелой (1/2 и больше).
Риск гестационного диабета
Гестационный диабет — это диабет, который развивается во время беременности у женщин, которые до этого не страдали диабетом. Этот вид диабета не только увеличивает риск компликаций во время беременности, но также может повлиять на здоровье ребенка в будущем.
Женщины, которые имеют повышенный риск гестационного диабета, включая тех, у кого был этот вид диабета в предыдущих беременностях, нуждаются в тщательном медицинском наблюдении. Риск развития гестационного диабета увеличивается у женщин, которые имеют избыточный вес, имеют сахарный диабет в роду, старше 35 лет или имеют проблемы с предыдущими беременностями.
Если вы подвержены риску гестационного диабета, ваш врач будет проводить регулярный мониторинг уровня сахара в крови. Для контроля сахара в крови может понадобиться обновленная диета и увеличенная физическая активность. В некоторых случаях может потребоваться применение инсулина.
- Подберите подходящие к вам упражнения для беременных.
- Подберите здоровое питание во время беременности.
- Регулярно посещайте врача и следуйте его рекомендациям.
Риск развития гестационного диабета можно снизить путем принятия ряда мер, таких как контроль веса, физическую активность и здоровое питание. Соблюдение этих простых шагов может помочь уменьшить риск развития гестационного диабета и повысить шансы на здоровую беременность и ребенка.
Выводы
Терапия ОРЗ у беременных, как и лечение простуды при грудном вскармливании, требует осторожности в назначении медпрепаратов. Аквалор — хорошее средство для профилактики и симптоматической помощи. С его помощью можно восстановить носовое дыхание и улучшить самочувствие
С его помощью можно восстановить носовое дыхание и улучшить самочувствие.
Литература:
- Бонцевич Р. А., Головченко О. В. Муколитическая терапия при ОРЗ у беременных // МС. 2013. №8. URL: https://cyberleninka.ru/article/n/mukoliticheskaya-terapiya-pri-orz-u-beremennyh-1
- Малиновская Валентина Васильевна, Баранов Игорь Иванович, Выжлова Евгения Николаевна, Шувалов Александр Николаевич Лечение острых респираторных инфекций у беременных // Акушерство и гинекология: Новости. Мнения. Обучения. 2019. №4 (26). URL: https://cyberleninka.ru/article/n/lechenie-ostryh-respiratornyh-infektsii-u-beremennyh