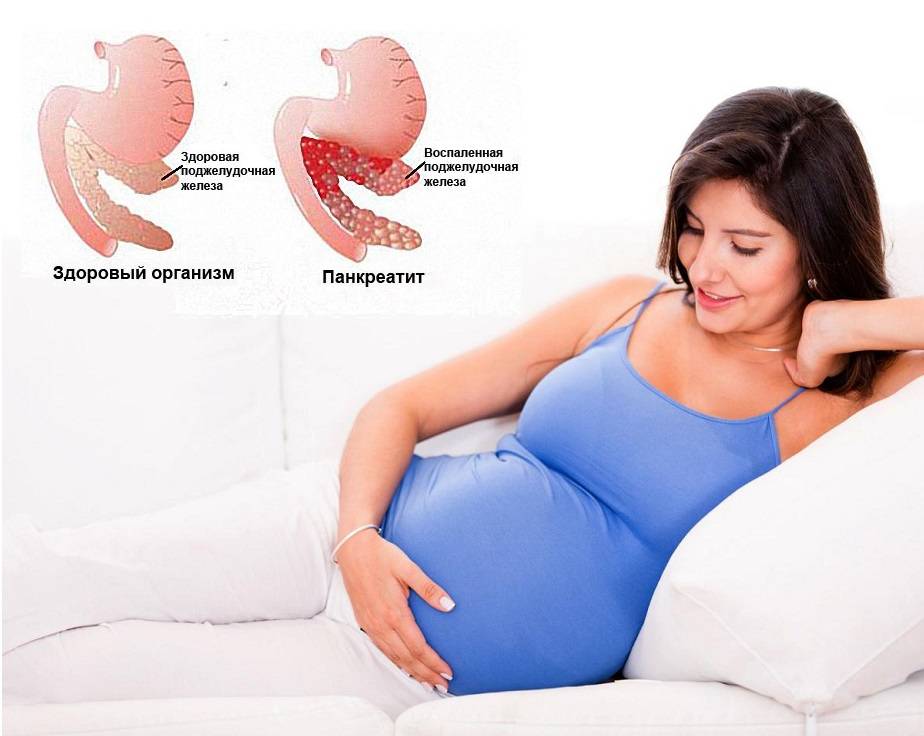
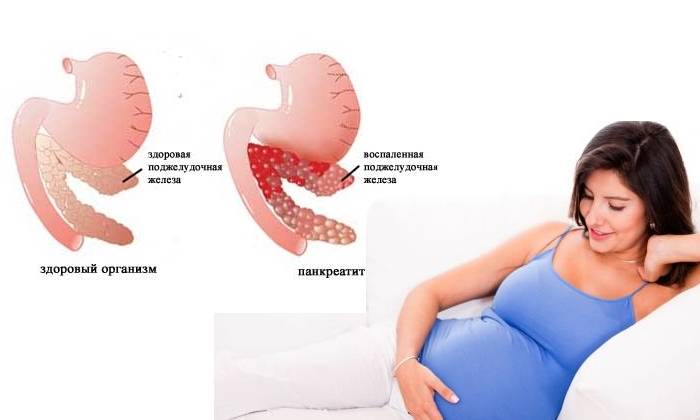
Диагностика
Выяснить, что же происходит с беременной женщиной, только исходя из имеющихся симптомов, представляется затруднительным. Поскольку для приступа с болевыми ощущениями характерно появление опоясывающей боли и расстройства пищеварения. По таким признакам состояние будущей мамы можно перепутать, например, с отслойкой плаценты или же печёночной коликой. Потому что локализация поджелудочной железы достаточно высока – в подреберье –и во время беременности сильный дискомфорт в данной области может означат всё, что угодно. Поэтому, при малейшем подозрении на острый панкреатит женщине необходимо сделать УЗИ поджелудочной железы
Также важно провести диагностические исследования анализов на предмет выявления степени активности ферментов в крови, которые предназначены для расщепления белков и жиров. Данные методы обследования со стопроцентной гарантией помогут установить воспалительные процессы в поджелудочной железе, увеличении е её размеров и диагностировать острый панкреатит
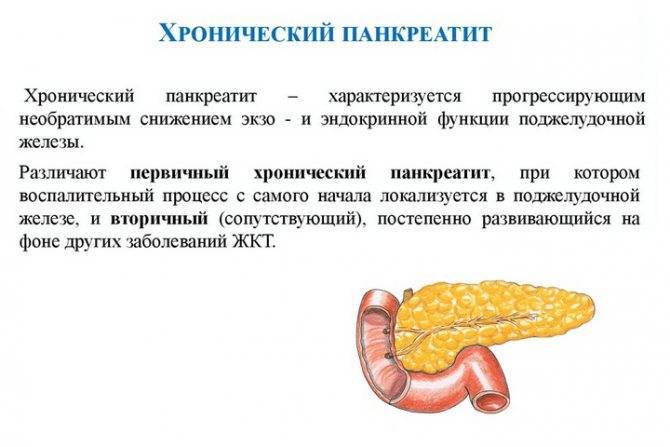
Рассмотрим вторичный панкреатит у беременных женщин, который также вызывает приступы, но провоцируется несколько другими факторами. Этот вид панкреатита называется хроническим и возникает он на фоне иных заболеваний пищеварительной системы – гастритов, язвенных заболеваний желудка и двенадцатиперстной кишки, воспалительных процессов жёлчного пузыря или тонкого кишечника. Риск получить хронический панкреатит, а также на его фоне приступы заболевания, увеличивается, если в первом триместре беременности имелся токсикоз.
Характер болевых ощущений при пиковом состоянии данной формы панкреатита является опоясывающим, как и при воспалительных процессах в двенадцатиперстной кишке. Иногда эти боли могут быть приняты за приступ стенокардии, так как ощущаются слева и отдают с левое подреберье.
Клиническая картина
 Панкреатит при беременности очень опасен, ведь его можно спутать с простым токсикозом, особенно если недуг возник на ранних сроках. Чтобы предотвратить всевозможные болезни и осложнения, необходимо внимательно следить за своим здоровьем.
Панкреатит при беременности очень опасен, ведь его можно спутать с простым токсикозом, особенно если недуг возник на ранних сроках. Чтобы предотвратить всевозможные болезни и осложнения, необходимо внимательно следить за своим здоровьем.
Если возникают после 3-х месяцев такие симптомы, как тошнота и рвота, необходимо немедленно обратиться к доктору. Ведь это явные признаки того, что поджелудочная железа не справляется со своей функцией.
Рассмотрим дополнительные симптомы панкреатита у беременных:
- Диспепсические признаки. В медицинской практике, все дискомфортные ощущения пищеварительного тракта, принято называть диспепсическими. Основные симптомы расстройств является: метеоризм, рвота, тошнота, резкая потеря веса. Помимо этого, у больной в кале можно обнаружить частички непереваренной пищи.
- Болевые признаки. Панкреатит у беременных сопровождается сосредоточением приступов. Болевой синдром локализован в верхней части живота, опоясывающая боль в спине.
- Симптоматические признаки. Такие симптомы определить трудно, ведь нет четкой клинической картины.
В этом случае врачи обращают внимание на дополнительные жалобы больной. Так как при таком воспалительном процессе поджелудочной железы возникает сбой в работе ферментативного органа, то у больной могут возникать разнообразные нарушения
Например:
- Появляется аллергическая реакция, порой возникает дерматит.
- Витаминная недостаточность.
- Дисбактериоз.
В редких случаях наблюдается грибковое поражение женских половых органов, в частности влагалища.
Панкреатит во время беременности также может протекать в стадии обострения. В этом случае повышается температура тела, начинает резко снижаться артериальное давление. У женщины также возникают сильное головокружение, часто недуг протекает с судорогами.
Если у вас возник хоть один из перечисленных признаков, немедленно обратитесь к доктору. Ведь недуг может привести к преждевременным родам, а в некоторых случаях и до летального исхода будущей мамы.
Лекарства
Одной диетой при панкреатите, к сожалению, не обойтись. Вам все равно придется принимать некоторые лекарственные препараты, которые позволят восстановить функцию железы. Беременность ограничивает список таких препаратов.
- Ферментные средства. К ним относятся Мезим, Фестал, Креон. Они являются средствами заместительной терапии — ваша поджелудочная железа не может полноценно вырабатывать необходимое количество ферментов. Это приводит к нарушению пищеварения, а следовательно, плод не получает необходимые питательные вещества. Принимать их вам нужно непосредственно перед едой;
- Антацидные препараты. Среди них для беременных разрешены Алмагель и Гевискон. Их применение необходимо для снижения кислотности желудочного сока, который может раздражать поджелудочную железу. Принимают их за полчаса до еды;
- Средства для улучшения перистальтики. Беременным разрешено лекарство Тримедат. Его применение позволит предотвратить заброс пищеварительного сока обратно в поджелудочную железу;
- Желчегонные препараты показаны вам для улучшения оттока желчи и восстановления пищеварения. К ним относятся Аллохол и Холосас;
- При сильных болях можно воспользоваться спазмолитическими препаратами — Но-шпа, Спазмалгон. Однако злоупотреблять ими не следует, поскольку они могут повлиять на тонус матки;
- Для восстановления нормального стула вам нужно принимать препараты с пробиотиками — Линекс (актуальная статья по теме: Линекс при беременности>>>), Максилак, Нормобакт, Баксет.
Курс медикаментозного лечения должен составлять не менее недели и должен быть назначен врачом.
Панкреатит при беременности — чем лечить из народных средств? К сожалению, народные рецепты не могут оказать хорошего эффекта при панкреатите. Риск возникновения побочных действий от их применения может значительно превышать пользу. Поэтому народная медицина не рекомендована вам при лечении панкреатита на фоне беременности.
Единственное, что можно посоветовать — это прием сиропа или отвара шиповника. Он способствует лучшему оттоку желчи, что помогает улучшить процесс пищеварения.
Возникновение панкреатита — всегда неприятное состояние. Особенно, если вы беременны. Однако не следует пугаться, ведь это заболевание легко поддается лечению. Главное, начать его вовремя и использовать только разрешенные препараты.
Панкреатит при беременности может привести к самым негативным последствиям. Этот период является крайне ответственным в жизни любой женщины, кроме того, он сопряжен с повышенной нагрузкой на организм, связанной с его перестройкой к вынашиванию ребенка. Наиболее часто при беременности наблюдается обострение имеющегося хронического панкреатита, но это заболевание может развиваться и впервые.

Как известно, плоду нужно много питательных веществ, а нарушение работы поджелудочной железы приводит к тому, что пищеварительная система не может работать правильно, поэтому организм матери и ребенка не получает необходимые им соединения в нужных количествах
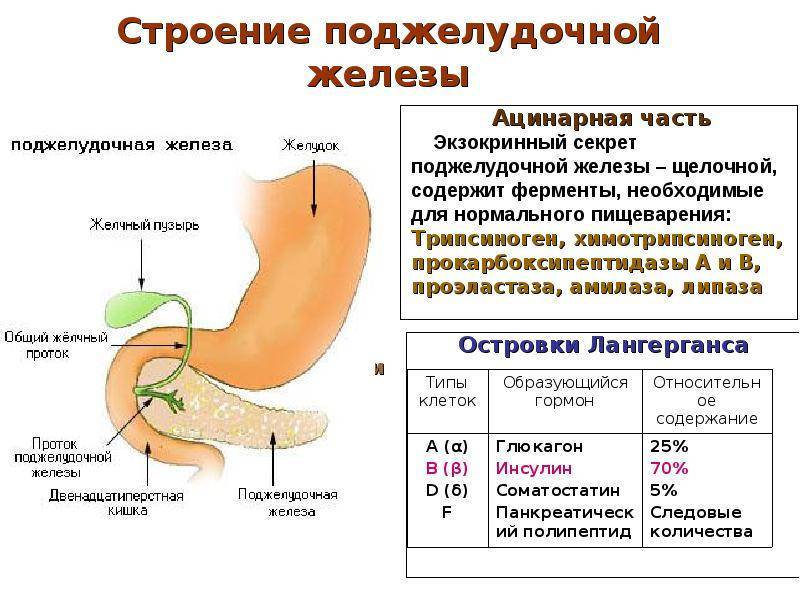
При хроническом панкреатите его обострение в период вынашивания ребенка способствует также снижению выработки жизненно важного гормона инсулина, нужного для нормальной регуляции уровня глюкозы в крови
Диета при лечении панкреатита у беременных
В первые дни развития острого процесса пациентке рекомендуется придерживаться полного голодания. Обязательным условием при панкреатите становится соблюдение постельного режима. Рекомендуется пить большое количество жидкости. Используют негазированную минеральную воду, а также слабый чай или отвар шиповника.

На третий день постепенно вводят жидкие овощные супы. Крепкие мясные бульоны при этом находятся под запретом. Добавляются каши и пюре, тушёные или отварные овощи и нежирные сорта мяса и рыбы. Блюда приготовлены в отварном виде или на пару. Оптимальным решением станет пароварка. Сырые овощи и фрукты принимать не разрешается.
С наступлением ремиссии можно возвращаться к обычному рациону питания. Однако требуется исключить чрезмерно жирные и острые блюда, а также копчености и пряные приправы. В меню беременной женщины остаётся много белковых продуктов – творога, нежирного мяса или рыбы. Количество белка в меню при панкреатите не менее 120 граммов в сутки. При этом количество жиров придётся ограничить до 80 граммов в день, а углеводов до 350 граммов в день.
Панкреатит
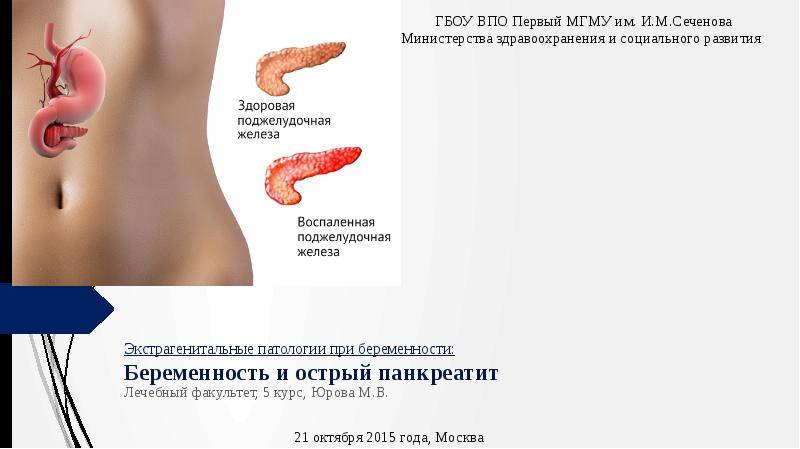
Один из органов, чаще других дающий сбои при беременности, – это поджелудочная железа. Самая распространенная проблема, связанная с ней – панкреатит.
Воспаление поджелудочной железы крайне опасно тем, что на ранних стадиях беременности его крайне сложно диагностировать из-за схожих с токсикозом симптомов:
- плохой аппетит или полное его отсутствие;
- тошнота;
- рвота;
- боли в области живота.
 Часто самостоятельно определить, что за токсикозом кроется панкреатит, просто невозможно
Часто самостоятельно определить, что за токсикозом кроется панкреатит, просто невозможно
Что делать при появлении первых симптомов недомогания? Следует обращаться к врачу, который назначит обязательные в данном случае анализы:
- Анализ мочи (по которому с легкостью определяется диастаз);
- Биохимический анализ крови (при панкреатите в нем обнаруживается амилаза).
Заболевание может протекать как совсем бессимптомно, так и с болями. Самой опасной формой заболевания при беременности считается диспепсическая, которая сопровождается массой неприятных проявлений:
- понос;
- рвота;
- отсутствие аппетита;
- снижение массы тела и т.д.
При таком проявлении болезни нарушается микрофлора кишечника, что влечет за собой общий дисбактериоз и вагинальный кандидоз. Все это крайне негативно сказывается на здоровье женщины и ребенка. Для того чтобы минимизировать вероятность каких-либо осложнений, при подобных проблемах с поджелудочной, обычно назначают пробиотики и пребиотики.
Почему панкреатит дает о себе знать во время беременности
Если в обычной жизни поджелудочная железа немного побаливала, то при вынашивании ребенка эти симптомы могут многократно усилиться и привести к серьезным заболеваниям. Происходит это по нескольким причинам:
- Увеличившаяся в размерах матка иногда сжимает протоки печени, что блокирует ее функции, провоцирует рост патогенной флоры и развитие инфекций.
- Снижается общий иммунитет.
- Обостряются хронические заболевания.
- Под действием гормонов расслабляется мышечная система пищеварительных органов, снижается их тонус.
- Иногда прописанные лекарственные средства негативно влияют на организм из-за своей токсичности.
 Беременность – время, в которое организм женщины работает на пределе своих возможностей
Беременность – время, в которое организм женщины работает на пределе своих возможностей
Лечение панкреатита
Во время беременности к лечению любых болезней следует подходить здраво и ответственно, так как вопрос уже стоит не только о здоровье женщины, но и ее ребенка.
Существует несколько этапов, на которые следует обратить внимание:
- Любые витамины и прочие средства можно принимать только по назначению лечащего врача и строго в соответствии с его рекомендациями.
- При возникновении проблем с поджелудочной нужно немедленно отказаться от вредных привычек (курение, алкоголь) и придерживаться лечебной диеты.
- Возможен прием дополнительных ферментов, способствующих хорошему пищеварению (Мезим, Аллохол и т.д.).
- Борьба с дисбактериозом.
Существуют ли риски для будущего или родившегося ребенка, если мама принимает Панкреатин: ответ доктора
С грудным молоком ребенок до года получает большое количество различных веществ. Некоторые из них могут попадать после приема лекарств. Так как средство содержит в себе пищеварительные ферменты, оказывающие фармакологическое действие в просвете кишечника, то медикамент обладает высоким профилем безопасности. Риск для организма плода или грудного ребенка на фоне применения медикамента минимальный. Если у врача возникают сомнения, то на период приема лекарства грудничок временно переводится на искусственное вскармливание адаптированной молочной смесью.
Препарат обладает высоким профилем безопасности. Несмотря на это, применение медикамента может разрешаться только по строгим медицинским показаниям. Если бесконтрольно использовать препарат, то повышается риск негативных последствий для ребенка.
Употребление препарата перед родами
Многие лекарственные средства должны быть отменены за несколько дней до начала родовой деятельности. Это условие можно объяснить тем, что большинство лекарств способно всасываться в грудное молоко и выделяться в измененном виде. Такое питание будет не только не полезно, но и вредно для новорожденного малыша. Что же можно сказать о средстве «Панкреатин»?
Дозировка препарата на этом сроке должна подбираться соответствующим образом. Медики не настаивают на полной отмене лекарства, однако настоятельно рекомендуют несколько снизить дозу. Стоит отметить, что употребление препарата можно продолжить и в период кормления грудью.
Формы панкреатита у беременных
Отдельное внимание следует уделить форме панкреатита. Если болезнь протекает остро, риски, связанные с панкреатитом значительно выше. Как правило, острое воспаление поджелудочной железы несовместимо с первыми неделями беременности
Что касается хронического панкреатита, то прогноз более благоприятный, поскольку существенного негативного влияния на малыша панкреатит не оказывает
Как правило, острое воспаление поджелудочной железы несовместимо с первыми неделями беременности. Что касается хронического панкреатита, то прогноз более благоприятный, поскольку существенного негативного влияния на малыша панкреатит не оказывает.
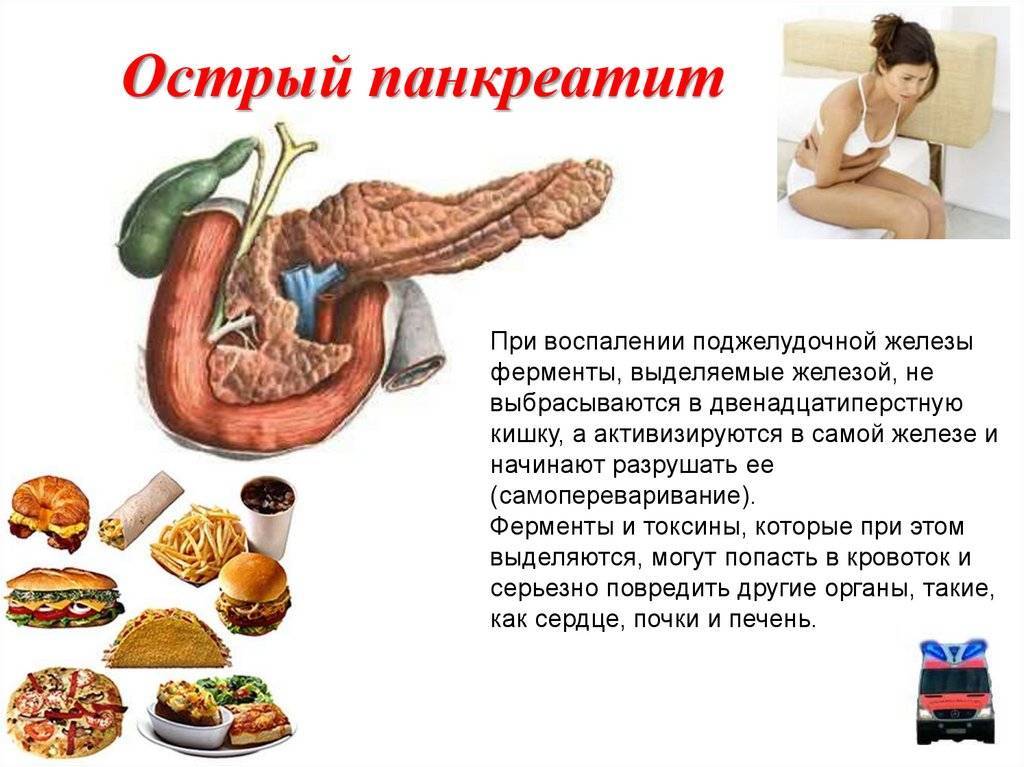
Острый панкреатит при беременности
Острое воспаление поджелудочной железы — редкое явление в гестационном периоде. Но при этом данное состояние крайне опасное и может значительно осложнить течение беременности.
Острая форма болезни заключается в нарушении проходимости протока органа с последующим разрывом стенок протока и стремительном разрушении клеток органа. На фоне таких процессов наблюдается полное нарушение пищеварения и дисфункция большинства систем организма.
Лидирующая причина такого состояния беременной женщины — патологии желчного пузыря. Ситуацию усугубляет резкое ухудшение самочувствия женщины и плода (в результате панкреатита ухудшается обеспечение плода полезными веществами).
Острый приступ панкреатита при беременности отличается стремительным развитием, поэтому трудностей с диагностикой не возникает. У женщины внезапно развивается сильный болевой синдром, локализирующийся в левом подреберье. Боль может растекаться по всему животу и спине. Кроме того, у женщины повышается температура тела и возникают диспепсические явления — рвота, понос, тошнота.
Тем не менее, неспецифичность симптомов может вводить в заблуждение, поэтому нередки случаи проведения лечения кишечной инфекции и других расстройств пищеварения вместо панкреатита. По этой причине тошнота и боли в животе должны побуждать женщину к обращению за медицинской помощью. Врачи на основании биохимических анализов смогут точно поставить диагноз и предотвратить осложнения.

Хронический панкреатит и беременность
Нередки случаи, когда острый панкреатит не был полноценно вылечен и перешел в хроническую форму. Порой больные даже не догадываются об этом.
Если у женщины на момент беременности протекает хронический панкреатит в скрытой форме, его обострение может вызвать множество факторов. Как правило, обострение панкреатита при беременности проявляется в первом триместре, но симптомы патологии часто воспринимают как признаки беременности. Это утренняя тошнота, отвращение к еде, дискомфорт в животе. Часто симптомы могут вовсе отсутствовать.
Тем временем панкреатит вызывает проблемы с усвоением витаминов, белков и жиров. У женщины вначале нарушается стул, снижается вес, учащаются приступы рвоты. Далее развивается дисбактериоз, гиповитаминоз, пищевая аллергия. Могут быть тупые боли опоясывающей локализации.
Особенно тяжело протекает беременность при панкреатите и холецистите (воспаление желчного пузыря). Если состояние обременено еще и наличием камней в желчном, состояние женщины постоянно ухудшается. В случае закупорки желчного протока может потребоваться экстренная операция. Без лечения и коррекции диеты женщина ослабевает, у нее снижается гемоглобин, появляются сонливость и апатия. Негативно сказывается панкреатит и на малыше: в условиях дефицита полезных веществ малыш начинает отставать в развитии и росте.

Применение препарата МИКРОГИНОН® при беременности и кормлении грудью
Микрогинон не назначается во время беременности и в период кормления грудью.
Если беременность выявляется во время приема Микрогинона, препарат сразу же отменяется
Однако обширные эпидемиологические исследования не выявили никакого повышенного риска дефектов развития у детей, рожденных женщинами, получавших половые гормоны до беременности или тератогенного действия, когда половые гормоны принимались по неосторожности в ранние сроки беременности
Прием комбинированных пероральных контрацептивов может уменьшать количество грудного молока и изменять его состав, поэтому, их использование противопоказано при лактации. Небольшое количество половых стероидов и/или их метаболитов может выводиться с молоком, однако не имеется подтверждения их негативного воздействия на здоровье новорожденного.
Беременность
Организм развивающегося плода чувствителен к воздействию различных факторов окружающей среды. На ранних этапах (первые недели после оплодотворения яйцеклетки) происходит закладка и первичное дозревание всех систем органов, поэтому период считается критичным. Независимо от стадии течения рекомендуется минимизировать прием любых средств. Их назначает специалист только по строгим медицинским показаниям, когда ожидаемый положительный результат превышает возможные риски.
Можно ли Панкреатин беременным?
В инструкции указано, что препарат можно применять во время беременности, но только по строгим медицинским показаниям. Несмотря на то, что действующие вещества не всасываются в системный кровоток из просвета кишечника, достоверные данные об отсутствии негативного влияния отсутствуют. Медицинский специалист выявляет наличие показаний, а также оценивает потенциальные риски.
В каких случаях препарат противопоказан?
Выделяется несколько абсолютных противопоказаний, при наличии которых у беременной женщины исключается использование, к ним относятся:
Тест: на определение риска сахарного диабета 2 типа
Присоединяйтесь к нашей группе Telegram и узнавай о новых тестах первым! Перейти в Telegram
- Острое течение воспалительной реакции в поджелудочной железе (острый панкреатит).
- Хронический панкреатит в стадии клинико-лабораторного обострения (рецидив).
- Индивидуальная непереносимость любого из компонентов лекарства.
Перед использованием важно убедиться в отсутствии противопоказаний. Иначе после начала приема таблеток может быть поздно и у беременной женщины будут негативные реакции
Схемы и дозы Панкреатина для будущих матерей (по триместрам)
Таблетки необходимо выпивать перед едой. Их не разжевывают и запивают водой для лучшего прохождения через пищевод. Режим использования и дозировка зависят от триместра:
- I – на начальных этапах развития плода происходит закладка всех систем (структуры нервной, сердечно-сосудистой, эндокринной системы), поэтому использование любых средств не рекомендуется. Назначение допускается только врачом по строгим показаниям. Средняя доза составляет 1 таблетка, которую нужно пить два раза в день. Длительность курса лечения – 5 дней.
- II – второй триместр характеризуется активным дозреванием сформированных систем организма плода. Лекарства можно употреблять в дозе 1 таблетка 3 раза в день.
- III – третий триместр характеризуется дальнейшим поздним дозреванием систем плода. В этот период список разрешенных медикаментов расширяется. Будущей маме можно принимать по 1-2 таблетки 3 раза в день непосредственно перед едой. Курс лечения не должен превышать 5 дней, так как в дальнейшем может нарушаться функциональное состояние поджелудочной железы по принципу обратной связи.
По строгим медицинским показаниям лечащий врач может изменять дозировку и схему применения.
Лечение
Медикаментозными средствами
Как же лечить панкреатит при беременности? Для того, чтобы нормализовать жизнедеятельность печени и желчевыводящих путей во время протекания вынашивания плода используют лекарственные препараты, приводящие к ускорению выведения желчи.
 Преимущество стоит отдавать лекарствам растительного или животного происхождения, таким как: Холосас, Урсофальк, Холивер.
Преимущество стоит отдавать лекарствам растительного или животного происхождения, таким как: Холосас, Урсофальк, Холивер.
Избавиться от дисбактериоза, то есть расстройства кишечника, жизненно важно для того, чтобы можно было продолжить комплексную процедуру лечения как острого, так и хронического панкреатита во время беременности. Чтобы нормализовать микрофлору кишечника необходимо применять следующие препараты:
Чтобы нормализовать микрофлору кишечника необходимо применять следующие препараты:
- медикаменты из группы пробиотиков, такие как: Линекс, Хилак форте, Бификол и др.;
- лекарственные препараты из группы пребиотиков, такие как: Дюфалак.
Принимая эти медикаменты, микрофлора кишечника поэтапно возобновляется, и симптоматика расстройства пищеварения проходят.
Лекарства, их приём и дозировка, может быть назначена только наблюдающим Вас врачом, хорошо осведомлённым в Вашей истории болезни.
Самолечение на любом этапе протекания беременности чревато неприятными последствиями, как для будущей мамы, так и для будущего дитя.
Народными средствами
Народная медицина прошла свой исторический путь сквозь тысячелетия и не утрачивает своей популярности и по сегодняшний день, когда миллионные сети аптек изобилуют огромнейшим выбором препаратов от любого недуга.
Несмотря на то, что препараты есть на любой вкус и карман, всё больше и больше людей обращается именно к народной медицине. Так как это то, что проверено временем.
Из поколения в поколение, из уст в уста, передавались нам нашими предками рецепты от излечения от практически всех существующих на нашей планете болезней.
В наше время нет необходимости покупать специальную медицинскую литературу, которая повествует о способах излечения с помощью народной медицины. Всю необходимую информацию можно найти во всемирной паутине – в интернете.
Ниже приведём самые популярные рецепты, помогающие излечиться от коварного заболевания:
- Лечение панкреатита прополисом: 20 капель спиртовой настойки с прополисом налить в полстакана тёплого молока и выпить на ночь. При обострении болевых симптомов необходимо разжевывать небольшой кусочек свежего прополиса.
- Лечение панкреатита алоэ с медом: 1 чайная ложка мёда смешивается с 1 чайной ложкой сока или измельчённым в кашицу алоэ и употребляется по 1 столовой ложке натощак (за 30-40 минут до еды).
- Золотой ус: для того, чтобы сварить отвар из листьев золотого уса необходимо взять 2 листика травы длиной в 10-16 см. Далее следует мелко нарезать и залить листья 600 мл кипятка.
Необходимо прокипятить их в течение 20 минут на небольшом огне. Кастрюлю с приготовленным отваром прочно заверните махровым полотенцем и оставьте его настаиваться на 10-12 часов.
Принимать лекарство рекомендуется 3-4 раза в день по 50-60 мл за 40 минут до еды.
- Золотой ус: для того, чтобы сварить отвар из листьев золотого уса необходимо взять 2 листика травы длиной в 10-16 см. Далее следует мелко нарезать и залить листья 600 мл кипятка.
- Картофель и картофельный сок: для того, чтобы как можно скорее избавиться от хронического панкреатита, Вам необходимо сделать сок из картофеля. Для его приготовления следует использовать соковыжималку, для более однородной консистенции.
Такой напиток следует принимать 2 раза в день по 100-200 мл за 1,-1,5 часа до еды.
Как не допустить панкреатит и как с ним бороться — Все буде добре
Осложнения хронического панкреатита
Псевдокисты
Псевдокисты встречаются примерно у 10% больных хроническим панкреатитом. Это обнесенные оболочкой резервуары жидкости, образованные грануляционной тканью, видимой на УЗИ, компьютерной или магнитно-резонансной томографии. Большинство псевдокист связаны с системой протоков поджелудочной железы и содержат высокие концентрации пищеварительных ферментов.
Некоторые псевдокисты протекают бессимптомно, но могут вызывать боль в животе, потерю веса и желтуху из-за закупорки желудка, кишечника или желчных протоков. Псевдокисты обычно стерильны, но около 10% могут быть инфицированы, как правило, кишечной флорой. Признаки инфекции включают лихорадку, гипотензию, лейкоцитоз. При отсутствии лечения инфекция может перейти в перитонит, сепсис.
Дифференциальный диагноз: кистозные новообразования, кистозное перерождение рака поджелудочной железы, ретенционные кисты.
Бессимптомные псевдокисты лечить не следует. Терапия зависит от симптоматики, локализации и особенностей скопления жидкости, развития осложнений – псевдоаневризмы, инфекции.
Панкреатический асцит
Панкреатический асцит развивается приблизительно у 10% пациентов. Это повреждение поджелудочной железы или разрыв псевдокисты, в результате чего панкреатический сок попадает в брюшную полость или в плевральную полость.
Асцит поджелудочной железы может протекать бессимптомно, но наиболее распространенными симптомы: боль в животе, боль в груди и одышка. Диагноз уточняют при пункции плевральной полости или асцита и определении липазы в жидкости.
Для лечения панкреатических свищей:
- октреотид – аналог соматостатина длительного действия;
- эндоскопическое введение стента;
- хирургическое лечение.
Дуоденальная или билиарная непроходимость
У 5-10% больных развивается воспаление поджелудочной железы и фиброз или прямое сдавление желчных протоков за счет псевдокисты.
Билиарная непроходимость вызывает боль в груди, тошноту, желтуху. Длительная желчная импрессия вызывает воспаление желчных протоков – холангит, способствует развитию билиарного цирроза.
Требуется хирургическое вмешательство:
- Холедоаодуоденостомия или Y-образный анастомоз по Ру – показано больным с хроническим панкреатитом и стенозом желчевыводящих путей;
- Резекция поджелудочной железы показана пациентам с обструкцией желчевыводящих путей, связанной с сильными болями в животе и выраженным фиброзом поджелудочной железы;
- Эндоскопическая установка стента для облегчения состояния – краткосрочное решение;
- У пациентов с обструкцией желчевыводящих путей, связанной с псевдокистой поджелудочной железы, дренирование псевдокисты может быть достаточным для уменьшения обструкции;
- При фиброзе поджелудочной железы и окружающих тканей, часто связанном с обструкцией желчевыводящих путей и воспалением поджелудочной железы, показана резекция панкреатодуоденальной области (операция Уиппла) или резекция головки поджелудочной железы.
Сосудистые осложнения
- Псевдоаневризмы – редкое осложнение, чаще всего вовлекающее селезеночную артерию, гастродуоденальную или панкреатодуоденальную артерии. Диагноз подтверждается мезентериальной ангиографией;
- Тромбоз селезеночной вены и варикозное расширение вен желудка — более чем у 12% больных развивается тромбоз селезеночной вены вследствие хронического панкреатита – селезеночная вена проходит по задней стенке поджелудочной железы. У этих больных развивается варикозное расширение вен желудка вследствие левосторонней портальной гипертензии. Симптоматические пациенты могут испытывать варикозное кровотечение.
Способ применения и дозы
Форма выпуска панкреатина — таблетки в кишечнорастворимой оболочке, желатиновые капсулы и драже.
Все формы панкреатина предназначены для приема внутрь. Доза определяется индивидуально – на основании данных анализа панкреатического сока на содержание ферментов. Расчет дозировки производится (ориентируясь на фермент липазу) на килограмм массы тела пациента. Так, для взрослых средняя разовая доза составляет 8000-24000 единиц (1-3 таблетки), максимальная суточная — 150 000 единиц.
Панкреатин (таблетки, капсулы, драже) принимается целиком в процессе еды или после приема пищи и запивается большим количеством воды (не щелочной).
Данные относительно того, возможна ли передозировка данного лекарственного препарата, отсутствуют.
[], [], [], []
Применение панкреатина при беременности в 1 триместре
Первая треть зарождения новой жизни с момента ее зачатия является наиболее ответственной. Ведь в данный период происходит зарождение и становление всех органов и систем организма будущего человека. Поэтому любое, даже самое незначительное негативное воздействие на это шаткое равновесие способно вызвать сбой в нормальном развитии эмбриона.
Применение панкреатина при беременности в 1 триместре, несмотря на отсутствие тератогенности действия препарата, допускается только с разрешения специалиста. Если тяжесть протекания заболевания требует немедленного купирования, врач, несмотря на риск негативного воздействия, на плод, может принять решение о назначении панкреатина, так как последствия протекания болезни способны существенно сказаться на нормальном течении беременности.
Применение панкреатина при беременности во 2 триместре
Это, пожалуй, наиболее благоприятный период в протекании беременности. Токсикоз остается, как правило, позади, а вес «животика» еще не настолько большой, чтобы причинять будущей матери дискомфорт при ходьбе. Именно во время второго триместра женщина начинает больше ощущать своего малыша – плод начинает шевелиться.
Но и в данный отрезок времени женщина не застрахована от «медицинских неприятностей» — различного рода заболеваний. Может дать о себе знать и хронический панкреатит. Поэтому применение панкреатина при беременности во 2 триместре вполне допускается. Но не лишним еще раз будет оговориться, что лекарственное средство может быть назначено только акушером – гинекологом, ведущим беременность, гастроэнтерологом или, в крайнем случае, участковым доктором, который обязательно должен учесть статус женщины.
Никаких самостоятельных назначений и бесконтрольного приема препарата, если впоследствии женщине не желает столкнуться с патологическими изменениями своего состояния, а так же с проблемами дисгенезии (врожденной недоразвитости некоторых систем и органов, врожденного уродства).
Применение панкреатина при беременности в 3 триместре
Поджелудочная железа человека вырабатывает несколько специализированных ферментов, которые направленно работают на расщепление и утилизацию составляющих пищи: на переработку жиров направлен такой фермент как липаза, за переработку углеводов отвечает амилаза, а белковую составляющую продуктов обрабатывает протеаза.
Результатом ввода панкреатина при беременности является нормализация уровня данных ферментов, что способствует росту всасывающей активности слизистой тонкого кишечника, в достаточном количестве адсорбирующего необходимые для нормальной работы всего организма вещества.
Диагностика
Основная цель диагностических мероприятий – различить основной диагноз, от токсикоза. Второй этап диагностики заключается в выздоровлении, врачи подбирают щадящие методы.
Тактика врачей:
- Выявить форму.
- Исключить осложнения.
На ранних сроках беременности при панкреатите женщину чаще всего отправляют на ультразвуковое обследование.
Помимо этого выдается направление на лабораторные методы диагностики:
- обычный анализ мочи, поможет определить какой на данный момент у женщины уровень ферментов;
- анализ крови, покажет какой гемоглобин, а также можно выяснить в каком состоянии находится белковый обмен;
- анализ кала, помогает установить информацию по перевариванию жиров.
 Отметим, выше мы писали, что пациентку направляют на УЗИ. Такая диагностика показывает изменение и структуру пораженного органа.
Отметим, выше мы писали, что пациентку направляют на УЗИ. Такая диагностика показывает изменение и структуру пораженного органа.
Каждый должен понимать, что находясь в таком положении, необходимо защитить себя и плод от проникновения лучей. Поэтому даже при подозрении на данное заболевание, ни в коем случае не проходить рентген или КТ, ведь это приведет к осложнениям.