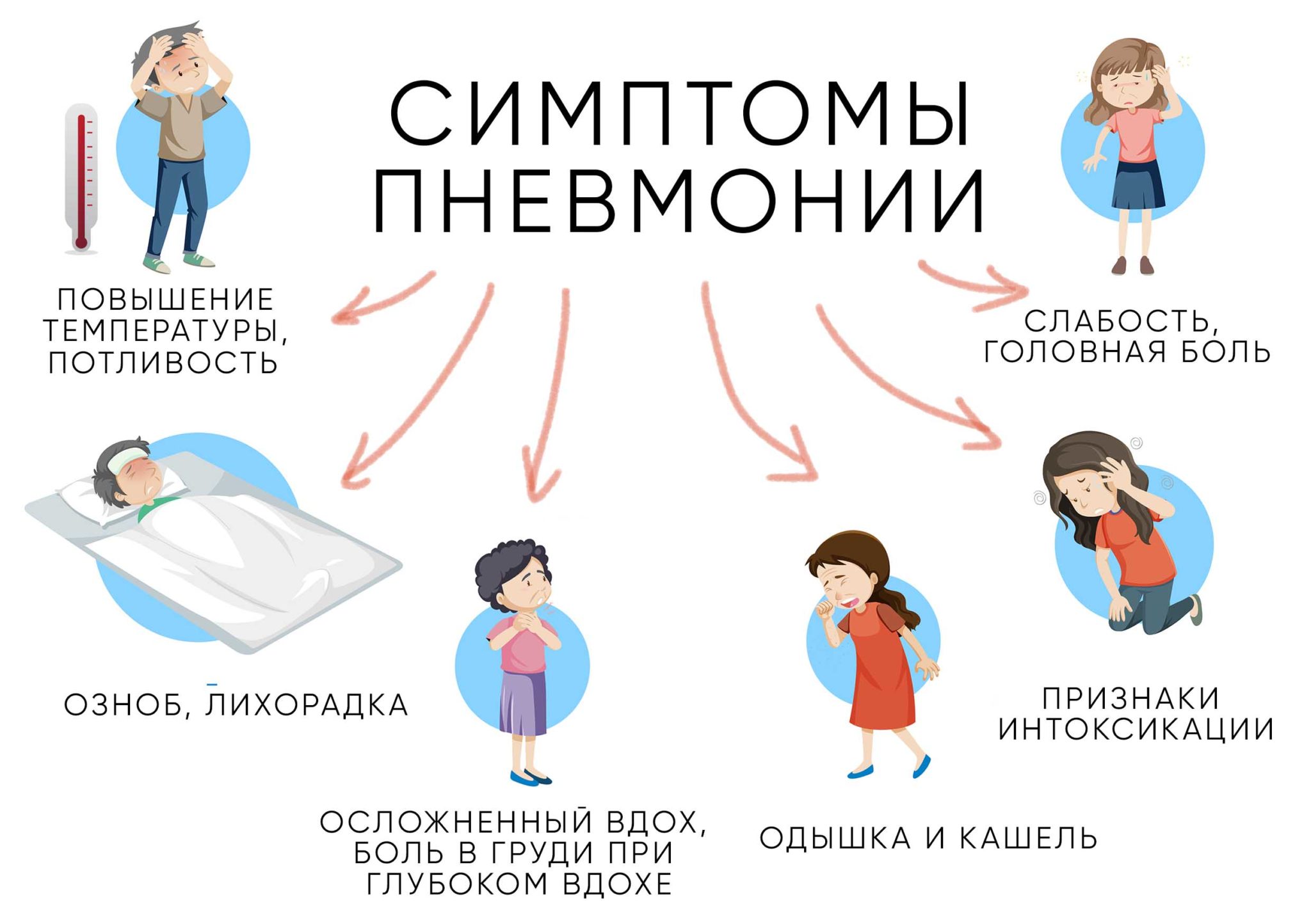
Лечение
Что можете сделать вы
На время лечения следует отказаться от кормления, чтобы лекарствами, принимаемыми в ходе терапии, не навредить ребёнку. Чтобы не пропало молоко, в период отказа от кормления следует сцеживаться, тогда функция лактации будет продолжаться.
Что делает врач
Доктор, осматривая пациентку, определяет схему терапии, принимая во внимание, что пациентка вскармливает грудью. Но если заболевание протекает тяжёло, доктор предупреждает, что те лекарства, которые он назначает, не совместимы с проведением кормления, и во время лечения от грудного вскармливания необходимо отказаться
Специалист может назначить следующие медпрепараты:
- Медсредства, позволяющие выводить мокроты и усиливать процесс отхаркивания. Необходимо избежать накопления мокроты и собирание её в органах дыхания.
- Назначаются разного рода ингаляции. Список определённых препаратов также прилагается врачом. Здесь врач учитывает период лактации и предупреждает кормящую, можно ли кормить грудью в данный период или следует воздержаться от грудного кормления.
- Антибиотики. Химические вещества, содержащие в данных медикаментах, могут отрицательно повлиять на состояние грудничка. Поэтому в период приёма антибиотических средств, специалист призывает отказаться от кормления.
- В самых тяжёлых случаях показана операция, к которой необходима специальная подготовка.
- Против температуры назначают ректальные свечи с жаропонижающим действием.
- К аппарату искусственного дыхания могут подключить при тяжёлых патологических процессах в лёгких.
Осложнения
Последствия заболевания могут быть самыми разными: от развития хронических и необратимых патологий до летального исхода.
Пациентка должна понимать, что воспаление лёгких это не банальный насморк. Заболевание само по себе не пройдёт. Его нужно лечить, и для этого следует принимать меры в комплексе.
Ещё одна ошибка многих – это самолечение. Кроме опытного специалиста схему лечения никто правильно не назначит, медик определит терапию, исходя из результатов анализов.
Развитие острого плеврита.
Один из участков лёгкого начинается гноиться.
Острая дыхательная недостаточность, при которой наблюдаются приступы удушья.
Сюда же можно отнести обструкцию бронхов с похожими признаками.
Воспалительный процесс в головном мозге, который влияет на физическую и психическую деятельность больной.
Развитие крайнего истощения, отягощённого острой анемией.
Попадание токсинов во все органы и ткани, что служит для возникновения шокового состояния.
Профилактика возникновения пневмонии у роженицы
Пневмония – инфекционное заболевание, поэтому его можно в какой-то степени предотвратить.
Еще во время беременности девушкам следует обращать внимание на меры профилактики, так как с увеличением срока вероятность заболеть выше. Основные рекомендации следующие:
Необходимо избегать мест скопления людей, маленьких детей, так как здесь наиболее вероятно застать патогенных вирусов или бактерий
А при наличии в семье больных ОРВИ лучше избегать тесного контакта с ними.
Следует проводить регулярное проветривание помещений и осуществлять надлежащий уход за кондиционерами в помещении.
Важно поддерживать в компенсированном состоянии все хронические заболевания.
Следует отказаться от вредных привычек.
Полезно обогащать свой рацион свежими фруктами и овощами.
В некоторых случаях следует проводить вакцинопрофилактику как от пневмококка, так и вирусных заболеваний (гриппа и других). Это позволит резко снизить вероятность возникновения недуга.
КТ, ЭКГ и витамины
Предположим, явных симптомов, о которых вы говорите, нет. Но чтобы быть уверенным в полном выздоровлении, нужно ли сдать контрольные анализы? Достаточно ли флюорографии раз в год или нужно КТ? Сколько времени нужно наблюдаться?
Леонид Дьяков: В течение года после выписки хорошо бы сделать три раза КТ легких. Не надо бояться дозы облучения, современные аппараты практически безвредны. Осложнения можно выявить только при компьютерной томографии. Она покажет участки легких, которые поражены. И своевременно принять меры. Также после выписки советую три раза в течение года сделать ЭКГ, общий анализ крови и анализ мочи.
А дома можно использовать портативный пульсоксиметр. Миниатюрный прибор определит насыщаемость крови кислородом (сатурацию). За этим показателем следует наблюдать также в течение года, это должно войти в привычку, как, например, измерение давления с помощью тонометра.
Нужна ли специальная диета?
Леонид Дьяков: Для выздоравливающих важно полноценное питание, достаточное количество белка и жира. При тяжелом течении болезни в организме происходит существенная утрата белка. А жир нужен для того, чтобы легкие полноценно работали, особые вещества, состоящие в том числе из жиров, препятствуют слипанию альвеол
И, конечно, витамины. Большие дозы человек получает уже во время курса лечения. Но и после выписки желательно принимать поливитамины в течение трех месяцев. Конечно, под контролем и по назначению врача
А жир нужен для того, чтобы легкие полноценно работали, особые вещества, состоящие в том числе из жиров, препятствуют слипанию альвеол. И, конечно, витамины. Большие дозы человек получает уже во время курса лечения. Но и после выписки желательно принимать поливитамины в течение трех месяцев. Конечно, под контролем и по назначению врача.
Факторы риска
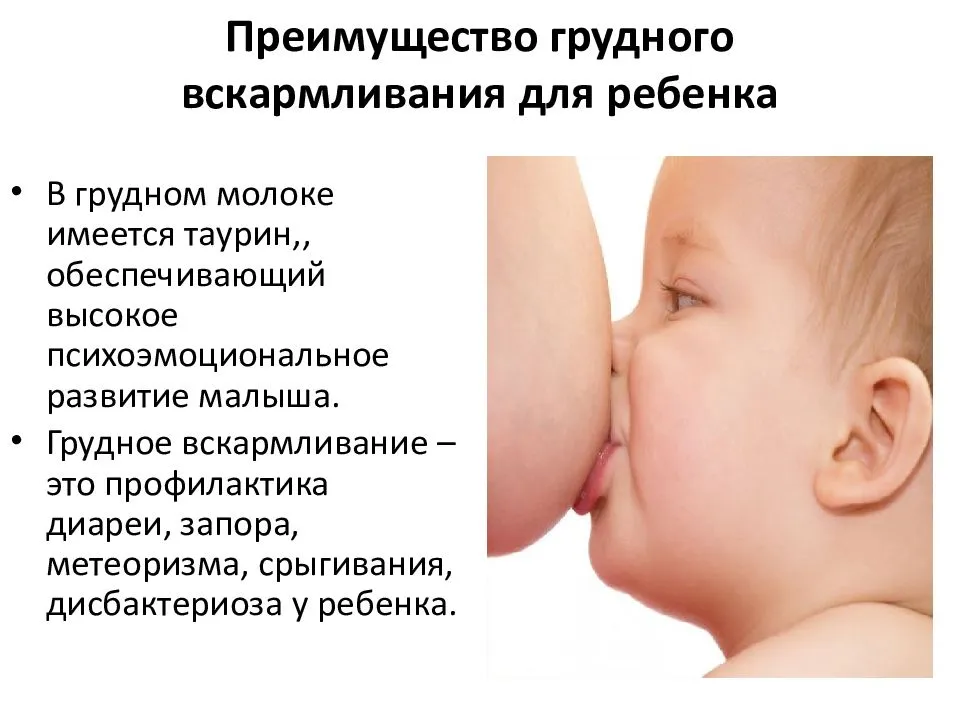
Большинство здоровых детей способны бороться с инфекцией с помощью своих естественных защитных сил, но дети с ослабленной иммунной системой подвергаются повышенному риску развития пневмонии. Иммунная система ребенка может быть ослаблена в результате ненадлежащего питания или недоедания, особенно у детей грудного возраста, не находящихся на исключительном грудном вскармливании.
Уже имеющиеся заболевания, такие как симптоматические ВИЧ-инфекция и корь, также повышают риск развития у ребенка пневмонии.
Повышению восприимчивости ребенка к пневмонии способствуют также следующие внешние факторы:
- загрязнение воздуха внутри помещений в результате использования биотоплива (например, древесины или навоза) для приготовления пищи и обогрева;
- проживание в условиях скученности;
- курение родителей.
Профилактика
Наиболее эффективная профилактика от левостороннего воспаления лёгких у кормящих мам – это вакцина гриппозными и пневмококковыми прививками
Также важно соблюдать правила личной гигиены, не переохлаждаться, не простывать, полноценно отдыхать и сбалансировано питаться. Кормящая мама должна заботиться о собственном здоровье и вести правильный образ жизни, укреплять иммунитет
Помимо этого, важно вовремя лечить любые воспалительные и инфекционные процессы в дыхательных путях, а также различные простудные заболевания. Основная проблема, с которой можно
столкнуться во время или после проведения
курса антибактериальной терапии – это
нарушение микробиоценоза кишечника, так
называемый дисбактериоз
Эта проблема во
многих случаях не требует специального
лечения, т.к. в грудном молоке содержатся
факторы, способствующие росту нормальной
микрофлоры и подавляющие патогенную.
Временное нарушение микробиоценоза
кишечника для ребенка на грудном
вскармливании менее опасно, чем переход на
искусственное вскармливание. Существуют
специальные лекарственные средства для
“спасения” микрофлоры кишечника во время и
после приема антибактериальных препаратов,
их может принимать и кормящая мама и
грудной ребенок
Основная проблема, с которой можно
столкнуться во время или после проведения
курса антибактериальной терапии – это
нарушение микробиоценоза кишечника, так
называемый дисбактериоз. Эта проблема во
многих случаях не требует специального
лечения, т.к. в грудном молоке содержатся
факторы, способствующие росту нормальной
микрофлоры и подавляющие патогенную.
Временное нарушение микробиоценоза
кишечника для ребенка на грудном
вскармливании менее опасно, чем переход на
искусственное вскармливание. Существуют
специальные лекарственные средства для
“спасения” микрофлоры кишечника во время и
после приема антибактериальных препаратов,
их может принимать и кормящая мама и
грудной ребенок.
В случаях неинфекционных заболеваний всегда
надо искать препараты выбора, совместимые с
грудным вскармливанием, в большинстве
случаев они находятся. Не надо забывать про
возможность использовать гомеопатию,
лечение травами.
Существуют общие рекомендации ВОЗ по
назначению лекарственной терапии кормящей
маме: “…Лекарственную терапию кормящим
матерям следует по возможности избегать.
Если лекарства показаны, то следует сначала
выбрать те, которые окажут наименьшее
негативное воздействие на ребенка. Кормящая
женщина должна принимать лекарства
предпочтительно во время или сразу же после
кормления, чтобы избежать периода
максимальной концентрации их в крови (и
молоке). Если существует настоятельная
необходимость в лекарстве, вредном для
вскармливаемого грудью ребенка, кормление
должно быть временно прервано, в то время
как лактация должна поддерживаться.”
Маме со зрелой лактацией достаточно 6-7 раз
в день сцеживать грудь, чтобы сохранить
достаточную выработку молока. После
возвращения мамы и ребенка к грудному
вскармливанию, соскучившийся малыш быстро
восстановит необходимое ему количество.
Возможно временное отлучение на 2-3 недели,
а в исключительных случаях на 1 месяц.
Как же маме выяснить, совместимо ли
назначенное лекарство с грудным
вскармливанием, или нет?
Конечно же, необходимо сообщить лечащему
врачу о том, что вы кормите ребенка. К
сожалению, встречаются ситуации, когда
врачи настаивают на прекращении кормления в
любом случае, даже назначая, например,
вполне возможный ампициллин. Существуют
большие справочники лекарственных
препаратов, в которых описана
фармакодинамика и фармакокинетика
лекарственных веществ и чаще всего
говорится о возможности или невозможности
кормления грудью при применении данного
лекарства. Эти справочники есть если не у
каждого врача, то у заведующего отделением
– обязательно. Они есть также в каждой
аптеке. Перед покупкой лекарства просите
такой справочник или аннотацию на препарат.
Вам обязаны их предоставить.
Нельзя при кормлении:
Цитостатики (для лечения тяжелых аллергий и онкологии)
Иммуноподавляющие средства,
Противосвертывающие препараты,
Радиоизотопы,
Рентгеноконтрасты,
Препараты лития,
Препараты против глистов,
Противовирусные почти все, кроме ацикловира,зидовудина,озельтамивира.
Нельзя тетрациклины,
Макролиды,
Фторхимнолоны и ко-тримаксазол.
Как лечить простуду?
При вирусных инфекциях показаны жаропонижающие и обильное питье, можно покапать гриппферон, интерферон или вставлять вифероновые свечи. Все препараты для лечения симптомов простуды можно применять, не опасаясь – они разрешены при кормлении грудью, по возможности нужно широко применять народную медицину, ну в рамках разумного, конечно.
Основная проблема, с которой можно
столкнуться во время или после проведения
курса антибактериальной терапии – это
нарушение микробиоценоза кишечника, так
называемый дисбактериоз. Эта проблема во
многих случаях не требует специального
лечения, т.к. в грудном молоке содержатся
факторы, способствующие росту нормальной
микрофлоры и подавляющие патогенную.
Временное нарушение микробиоценоза
кишечника для ребенка на грудном
вскармливании менее опасно, чем переход на
искусственное вскармливание. Существуют
специальные лекарственные средства для
“спасения” микрофлоры кишечника во время и
после приема антибактериальных препаратов,
их может принимать и кормящая мама и
грудной ребенок.
В случаях неинфекционных заболеваний всегда
надо искать препараты выбора, совместимые с
грудным вскармливанием, в большинстве
случаев они находятся. Не надо забывать про
возможность использовать гомеопатию,
лечение травами.
Существуют общие рекомендации ВОЗ по
назначению лекарственной терапии кормящей
маме: “…Лекарственную терапию кормящим
матерям следует по возможности избегать.
Если лекарства показаны, то следует сначала
выбрать те, которые окажут наименьшее
негативное воздействие на ребенка. Кормящая
женщина должна принимать лекарства
предпочтительно во время или сразу же после
кормления, чтобы избежать периода
максимальной концентрации их в крови (и
молоке). Если существует настоятельная
необходимость в лекарстве, вредном для
вскармливаемого грудью ребенка, кормление
должно быть временно прервано, в то время
как лактация должна поддерживаться.”
Маме со зрелой лактацией достаточно 6-7 раз
в день сцеживать грудь, чтобы сохранить
достаточную выработку молока. После
возвращения мамы и ребенка к грудному
вскармливанию, соскучившийся малыш быстро
восстановит необходимое ему количество.
Возможно временное отлучение на 2-3 недели,
а в исключительных случаях на 1 месяц.
Как же маме выяснить, совместимо ли
назначенное лекарство с грудным
вскармливанием, или нет?
Конечно же, необходимо сообщить лечащему
врачу о том, что вы кормите ребенка. К
сожалению, встречаются ситуации, когда
врачи настаивают на прекращении кормления в
любом случае, даже назначая, например,
вполне возможный ампициллин. Существуют
большие справочники лекарственных
препаратов, в которых описана
фармакодинамика и фармакокинетика
лекарственных веществ и чаще всего
говорится о возможности или невозможности
кормления грудью при применении данного
лекарства. Эти справочники есть если не у
каждого врача, то у заведующего отделением
– обязательно. Они есть также в каждой
аптеке. Перед покупкой лекарства просите
такой справочник или аннотацию на препарат.
Вам обязаны их предоставить.
Левостороннее воспаление лёгких у кормящих мам может возникнуть по разным причинам. Вообще, чаще пневмония затрагивает правую сторону, так как здесь существуют более благоприятные условия для развития воспалительного процесса и размножения бактерий. Левостороннее воспаление обычно развивается на фоне сниженного иммунитета.
Передаётся заболевание воздушно-капельным путём. Человек с нормальным иммунитетом вполне может противостоять воздействию бактерий, но если защитные функции организма снижены, после проникновения бактерий начинается их активное размножение. Факторами, провоцирующими развитие заболевания, могут стать:
- отсутствие полноценного отдыха;
- недавно перенесённые простудные заболевания;
- стрессовые ситуации;
- сильное переохлаждение.
Причины болезни печени
Препараты для печени назначаются для борьбы со следующими факторами, провоцирующими развитие патологических нарушений:
Вредоносные бактерии и вирусные инфекции. Лекарственные средства помогают справиться с воспалением печени (гепатитом), предотвращая развитие цирроза.
Жировой дисбаланс. Возникает при неправильном питании, сахарного диабета и панкреатита, дисфункций щитовидной железы и бесконтрольного приема медикаментов. Приводит к тому, что печень перестает нормально функционировать.
Алкоголизм или злоупотребление алкоголем. Даже качественные спиртные напитки наносят вред организму, в т. ч. и печени. Для здоровья можно употреблять не более 150-300 мл вина или 20-50 мл водки в день.
Интоксикация. Возникает преимущественно после прохождения антибактериальной терапии. Антибиотики оказывают негативное воздействие на печень, приводя к развитию хронических заболеваний.
Чем раньше будут приняты лечебные меры, тем лучше. Своевременно начатая терапия – гарантия скорейшего выздоровления и отсутствия осложнений.
Лечение
Чаще всего причиной данного заболевания становятся бактерии, поэтому лечение пневмонии должно включать в себя приём антибактериальных препаратов (Цефазолин). Существует мнение, что антибиотики и грудное вскармливание это несовместимые вещи, и доля правды в этом есть. Однако отсутствие должно лечения может привести к развитию серьёзных осложнений, вплоть до летального исхода.
В качестве жаропонижающих средств в период лактации рекомендовано применять ибупрофен и парацетамол. Для стимуляции отхождения мокроты можно воспользоваться методами народной медицины, такими, как настой корня алтея, корня солодки, а также ингаляции раствором пищевой соды.

Современное поколение антибактериальных средств позволяет использовать некоторые из них без отлучения ребёнка от груди. Для снижения концентрации действующего вещества препарата в грудном молоке, рекомендовано принимать средство во время кормления или после него.
Если заболевание имеет тяжёлый характер течения, то женщине придётся на некоторое время отказаться от кормления малыша грудью. Во время курса лечения врачи рекомендуют сцеживать грудное молоко, с целью профилактики лактостаза и мастита. Сцеженное грудное молоко не пригодно для кормления ребёнка, так как может содержать в себе высокие дозы лекарственных средств.
Подбором тактики лечения пневмонии у кормящих женщин занимается лечащий врач.
Чем опасна пневмония для молодой мамы
Легкие – один из важнейших органов в теле человека, они отвечают за газообмен.
Именно здесь эритроциты отдают углекислый газ, а взамен получают кислород, который они разносят по всем тканям.
Воспаление легких приводит к дыхательной недостаточности разной степени выраженности, что сказывается на общем самочувствии женщины и даже может привести к летальному исходу.
В большинстве случаев на фоне адекватного лечения пневмония проходит бесследно. Отдельные же виды (например, при гриппе) могут приводить к тяжелому состоянию с госпитализацией в реанимацию и искусственной вентиляцией легких.
Неправильное лечение, несоблюдение схем и рекомендаций, позднее обращение за медицинской помощью могут привести к следующим осложнениям у кормящей мамы:
- Генерализация инфекции. У женщин в это время иммунитет значительно снижен, независимо от того, были ли в родах осложнения или нет. Поэтому пневмонии случаются чаще и прогрессируют быстрее.
- Развитие острой дыхательной и сердечной недостаточности, отека легких. Несвоевременно оказанная медицинская помощь может привести даже к летальному исходу в этих ситуациях.
- Формирование абсцесса – полости, заполненной гноем.
- Развитие ТЭЛА – тромбоэмболии легочной артерии – угрожающее жизни состояние.
- Возникновение плевритов – воспаление оболочки, которая покрывает грудную клетку и легкие.
- Истощение организма может привести к значительному уменьшению выработки грудного молока.
- Больная мама является источником патогенных микробов для своего малыша и всех членов семьи.
Особенности внутриутробной пневмонии
Внутриутробная пневмония может быть вызвана бактериями, попавшими в организм ребенка следующими путями:
- через плаценту от инфицированной матери (инфекционный агент проникает в кровь и с ее током разносится по организму ребенка);
- при засасывании плодом инфицированных околоплодных вод (микробы попадают непосредственно в легкие ребенка).

Этиология пневмоний у детей
Факторы, повышающие вероятность заражения
Воспаление в легких у новорожденного малыша развивается не сразу. Чаще всего заражение происходит непосредственно перед родами либо в последние дни. Источником заражения выступает сама женщина при наличии следующих патологий:

Развитие внутриутробной пневмонии у ребенка происходит при вирусных и инфекционных заболеваний перенесенных на поздних сроках беременности
- токсоплазмоза, хламидиоза, цитомегаловирусной инфекции, вируса герпеса, листериоза, сифилиса;
- инфекций, поражающих органы мочеполовой системы и желудочно-кишечного тракта, проникающих в околоплодные воды;
- вирусных и инфекционных заболеваний, перенесенных на поздних сроках беременности.
Наиболее подвержены заражению дети с сопутствующими внутриутробными патологиями.
Повышают риск внутриутробного заражения следующие факторы:
- продолжительная внутриутробная гипоксия;
- врожденные пороки бронхолегочной системы;
- гестационная незрелость плода;
- заболевания органов мочеполовой системы;
- нарушенное кровообращение в плаценте.
Симптомы пневмонии у грудничка могут проявляться в первые сутки, когда малыш еще находится в роддоме. Но в некоторых случаях они развиваются, спустя 1–1,5 месяца после рождения. Продолжительное отсутствие признаков заражения свойственно пневмонии, вызванной вредоносным действием хламидий и микоплазм.
Отличительной чертой внутриутробного заражения является наличие других симптомов, указывающих на присутствие в организме ребенка инфекции. К ним относятся:
- сыпь на теле;
- конъюнктивит;
- увеличение печени и селезенки;
- признаки поражения головного мозга и ЦНС.
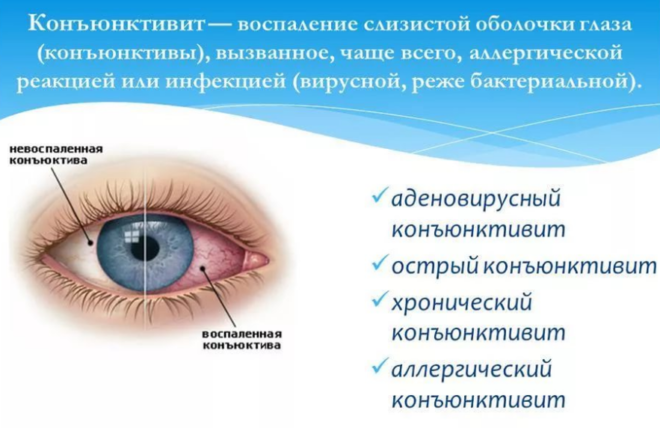
Чертой внутриутробного заражения является наличие конъюктивита
Заболевание характеризуется двусторонним воспалительным процессом, что значительно осложняет его течение. Пневмония, развивающаяся в утробе матери, всегда сопровождается другими патологиями и пороками бронхолегочной системы.
Признаки внутриутробной пневмонии
Распознать воспаление легких у малыша можно по одышке. Она может появиться сразу после родов или в течение нескольких суток. При дыхании задействуются дополнительные мышцы. Изо рта ребенка могут появляться пенистые выделения.
 Воспалительный процесс в легких вызывает дыхательную недостаточность. Недостаточное поступление кислорода вызывает посинение кожных покровов и приступы апноэ.
Воспалительный процесс в легких вызывает дыхательную недостаточность. Недостаточное поступление кислорода вызывает посинение кожных покровов и приступы апноэ.
Младенцы, страдающие пневмонией, отказываются от груди и часто срыгивают. При сосании они быстро утомляются. Недостаточное поступление питательных веществ в организм малыша приводит к потере веса.
Важно вовремя диагностировать внутриутробную пневмонию и начать лечение. В противном случае произойдет усиление дыхательной недостаточности
Кислородное голодание становится основной причиной развития сердечной недостаточности. А размножение патогенной микрофлоры вызывает у ребенка инфекционно-токсический шок.
Вопрос-ответ:
Какие методы лечения кашля могут быть безопасны для кормящей мамы?
Кормящим мамам рекомендуется прием теплых напитков, снотворных и сладких сиропов, ингаляций с горячими травами и перчатками для рук, увлажнение и проветривание помещения.
Можно ли применять лекарственные препараты при кашле во время грудного вскармливания?
При передаче лекарственных препаратов через молоко ребенку могут быть пагубные последствия. Поэтому проконсультируйтесь с врачом, чтобы он подобрал безопасные лекарства.
Какие народные методы лечения кашля можно использовать кормящей маме?
Кормящим мамам рекомендуется использовать различные народные средства, такие как травяные отвары, мед, лимон, чеснок, масло и молоко.
Какие травы можно использовать для лечения кашля у кормящих матерей?
Подходящие травы, которые можно использовать для лечения кашля у кормящих матерей, включают в себя можжевельник, эвкалипт, примулу весеннюю, корень полыни и плоды фенхеля.
Можно ли использовать различные эфирные масла при кашле в период грудного вскармливания?
С некоторыми эфирными маслами необходимо быть осторожными, такими как эвкалипт, мята и пряная мята. Лучше проконсультироваться с врачом, чтобы уточнить, какие эфирные масла можно использовать безопасно при кормлении грудью.
Что делать, если у кормящей мамы появился кашель?
Если у кормящей мамы появился кашель, в первую очередь необходимо обратиться к врачу для проведения диагностики и назначения лечения. Самостоятельно принимать лекарства не рекомендуется, так как многие из них могут проникать в молоко и негативно влиять на малыша
Также важно следить за режимом питания, регулярно проветривать помещение и увлажнять воздух.
Можно ли принимать отхаркивающие препараты при кашле при грудном вскармливании?
Принимать отхаркивающие препараты при кашле при грудном вскармливании следует только по назначению врача. Некоторые из этих препаратов содержат активные вещества, которые могут попасть в молоко и негативно влиять на малыша. Поэтому самостоятельный прием отхаркивающих средств не рекомендуется.
Какие народные средства могут помочь при кашле у кормящей мамы?
При кашле у кормящей мамы можно использовать некоторые народные средства, которые помогут смягчить и устранить кашель. Например, горячий пить березовый сок с медом, настои трав (мать-и-мачехи, подорожника, липы), горячий молоко с медом, вареные картофельные обертывания и другие. Но перед использованием любых народных средств необходимо проконсультироваться с врачом.
Может ли кашель у кормящей мамы отразиться на ребенке?
Кашель у кормящей мамы может отразиться на ребенке, так как некоторые лекарственные препараты, которые она принимает, могут проникать в грудное молоко и негативно влиять на малыша
Поэтому очень важно посоветоваться с врачом, который назначит безопасное лечение и подскажет, как минимизировать риск передачи кашля ребенку.
Что делать, если кашель у кормящей мамы не проходит длительное время?
Если кашель у кормящей мамы не проходит длительное время, необходимо обратиться к врачу для обследования и консультации. Длительный кашель может быть признаком серьезного заболевания, поэтому не стоит откладывать поход к специалисту. Врач назначит комплексные мероприятия по лечению кашля, учитывая особенности организма и период грудного вскармливания.
Какие лекарства можно принимать при кашле, если я кормлю грудью?
При кашле кормящим мамам рекомендуется обратиться к врачу для назначения безопасного лечения. В некоторых случаях могут быть прописаны негормональные сиропы, травяные чаи или применение натуральных средств, таких как мед и лимон.
Лечение
Если кормящая мама обнаружила у себя симптомы очаговой пневмонии, она ни в коем случае не должна обращаться к врачу. При остром течении заболевания следует срочно вызвать скорую помощь. Самолечение в данном случае недопустимо: оно может привести к весьма печальным последствиям, вплоть до летального исхода мамы, кормящей ребёнка грудью.
Пациенток, заболевших простой локализованной формой очаговой пневмонии, могут лечить в домашних условиях. Если форма заболевания токсическая, кормящую маму госпитализируют, чтобы назначить сложную, комплексную терапию. При этом врач рекомендует прекратить лактацию, так как многие из лекарств, назначаемых при очаговой пневмонии, могут нанести вред ребёнку.
На первом месте терапии стоит хорошо организованный режим пациентки. Терапия дифференцируется в зависимости от тяжести протекания патологии. Чаще всего пациентке назначаются антибиотики или препараты ряда сульфаниламидов, что даёт хороший эффект от лечения больной.
Если очаговая пневмония развивается остро, грамотное назначение сульфаниламидов в правильной дозировке позволяет быстро ликвидировать патологию, а также ослабить её токсическое течение и понизить лихорадочное состояние. Если спустя 3-4 дня токсическое влияние очаговой пневмонии не ослабевает, врач назначает другой антибиотик с более широким спектром действия.
Для борьбы с кислородной недостаточностью, которая также может возникнуть у кормящей мамы при очаговой пневмонии, может быть назначена оксигенотерапия или аэротерапия.
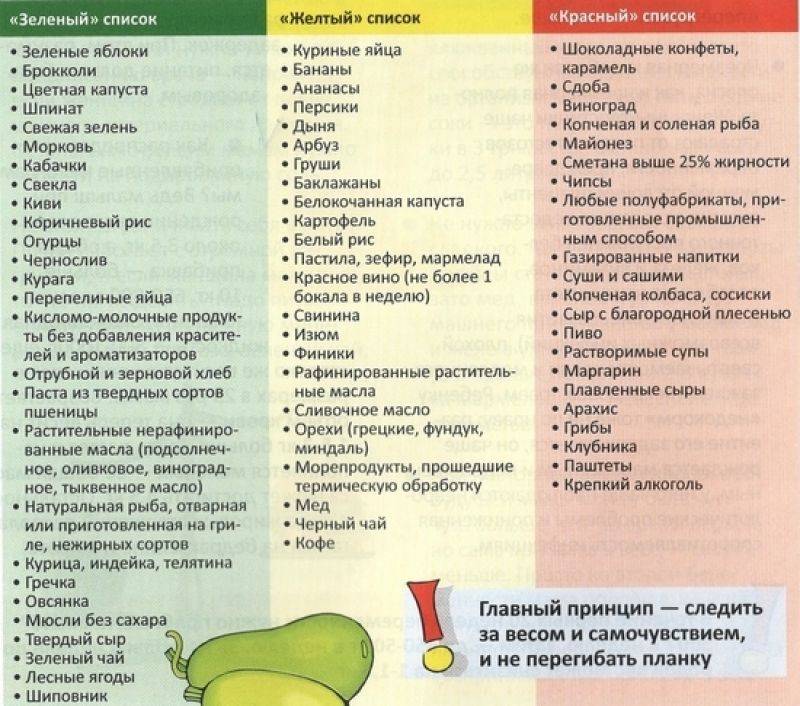
Важен и диетический режим. В продуктах, которые употребляет кормящая мама, должны содержаться в большом количестве витамины B и C, A и D. Диета, в целом, должна обязательно включать в себя фруктовые соки, творог и сахар, в которых содержится глюкоза и целый ряд полезных аминокислот, выводящих токсины из организма.
Если патология у кормящей мамы протекает в более тяжёлой форме, ей могут назначить переливание плазмы и крови.
Помимо основных препаратов, для лечения очаговой пневмонии у кормящих мам также применяются и медикаменты, снижающие симптоматику заболевания. Например, устраняющие мучительный кашель и отхаркивающие средства.
Симптомы пневмонии после родов по формам
Симптомы пневмонии после родов будут зависеть от формы патологии.
Типичная
Характеризуется следующими признаками:
- подъем температуры тела до 38 — 40 градусов;
- одновременно появляются боли за грудиной, усиливающиеся при дыхании;
- кашель с отделением гнойной мокроты;
- при выслушивании четко определяются хрипы и, без сомнения, пневмония подтверждается при диагностических процедурах.
Атипичная
Характеризуется тем, что все признаки смазаны. На первое место выходят симптомы интоксикации: слабость, вялость, боль в мышцах и суставах, недомогание.
Поэтому часто данный вид пневмонии принимают за обычную простуду. Также характерно следующее:
- температура может иметь субфебрильные значения;
- кашель сухой или со скудным количеством вязкой белой/прозрачной мокроты;
- при диагностическом исследовании признаки воспаления сомнительные.
Крупозная
Имеет наиболее яркую картину и неблагоприятное течение. Характерно следующее:
- всегда острое начало, часто после серьезного переохлаждения;
- резко поднимается высокая температура до 40 — 41 градуса;
- появляется кашель с отделением густой ржавой по цвету мокроты;
- боли в грудной клетке, так как часто захватывается большая площадь легкого или сразу двух;
- яркие симптомы болезни при обследовании.
Вторичная
Отличается от всех других видов тем, что возникает на фоне какого-то заболевания – ВИЧ, сердечной недостаточности, при длительном вынужденном горизонтальном положении тела и т.д. Клиническая картина сходна с типичной пневмонией.
Смотрите на видео о пневмонии:
Методы лечения

Лечение пневмонии проводится в условиях стационара
Пневмония у новорожденного – опасная патология, которая требует постоянного наблюдения за состоянием малыша. Лечение проводится в условиях стационара. А его продолжительность зависит от тяжести заболевания и индивидуальных особенностей новорожденного.
Для уничтожения патогенных агентов назначаются антибиотики широкого спектра действия. В этот период проводятся лечебные мероприятия, направленные на восстановление функций внутренних органов и устранение дыхательной недостаточности
Особое внимание уделяется снятию интоксикационных проявлений
Новорожденный малыш требует постоянного ухода и усиленного питания преимущественно грудным молоком. Если ребенок не в состоянии сосать грудь, молоко вводят в организм через зонд. В помещении, где находится новорожденный, должен поддерживаться определенный микроклимат
Важно соблюдать оптимальный температурный режим, избегая перегрева и переохлаждения ребенка
При одностороннем воспалении легких новорожденного укладывают на здоровую сторону. Если воспаление двустороннее, новорожденного ребенка через каждые два часа переворачивают с одного бока на другой. В качестве дополнительной терапии назначаются следующие группы лекарственных препаратов:

Иммуностимуляторы для лечения пневмонии
- иммуностимуляторы;
- препараты, снимающие симптомы болезни (жаропонижающие, муколитики при затруднении отхождения мокроты, противовоспалительные средства);
- витамины и пробиотики для укрепления иммунитета.
Улучшить отхождение мокроты помогает массаж и физиопроцедуры. Период интенсивного лечения новорожденного в среднем составляет 1 месяц.