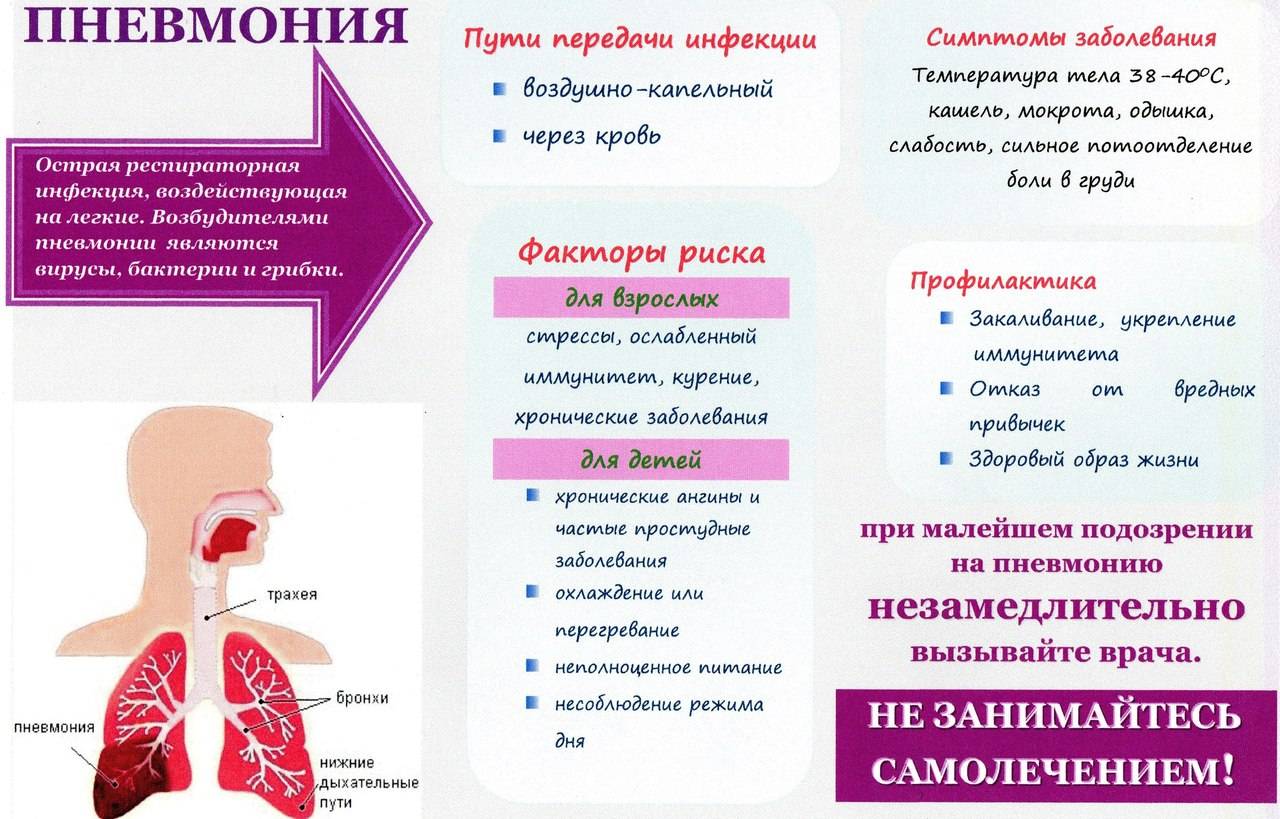
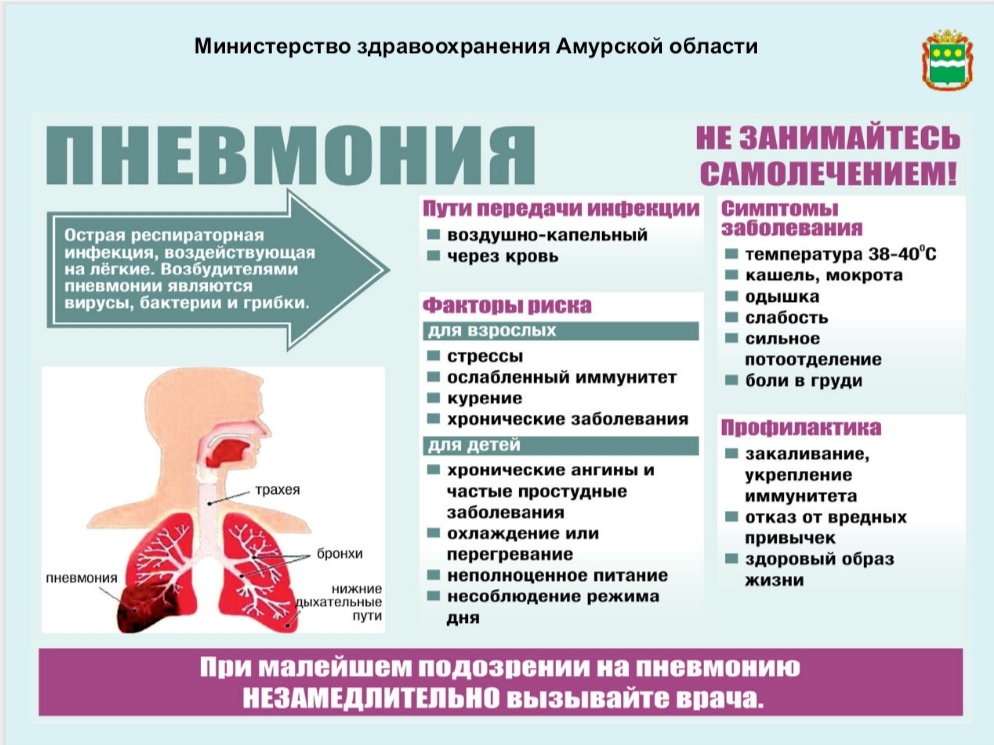
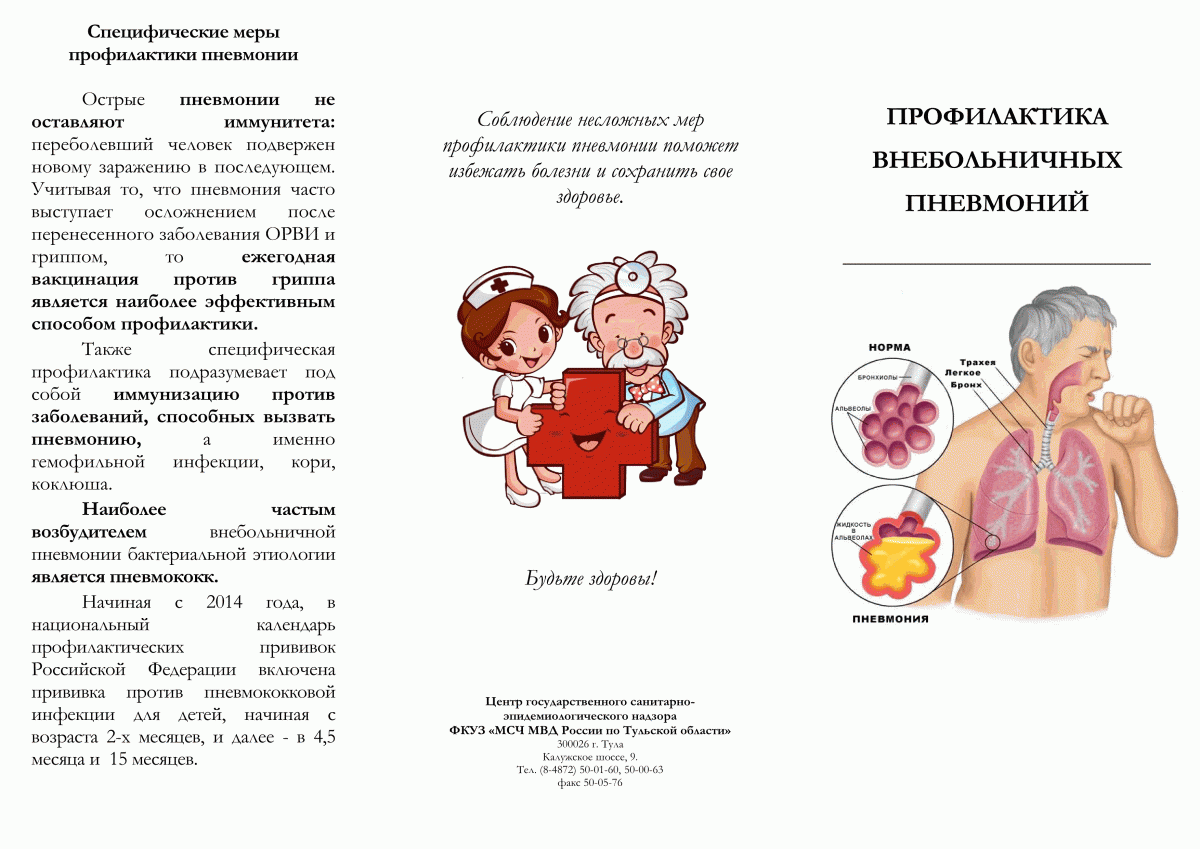
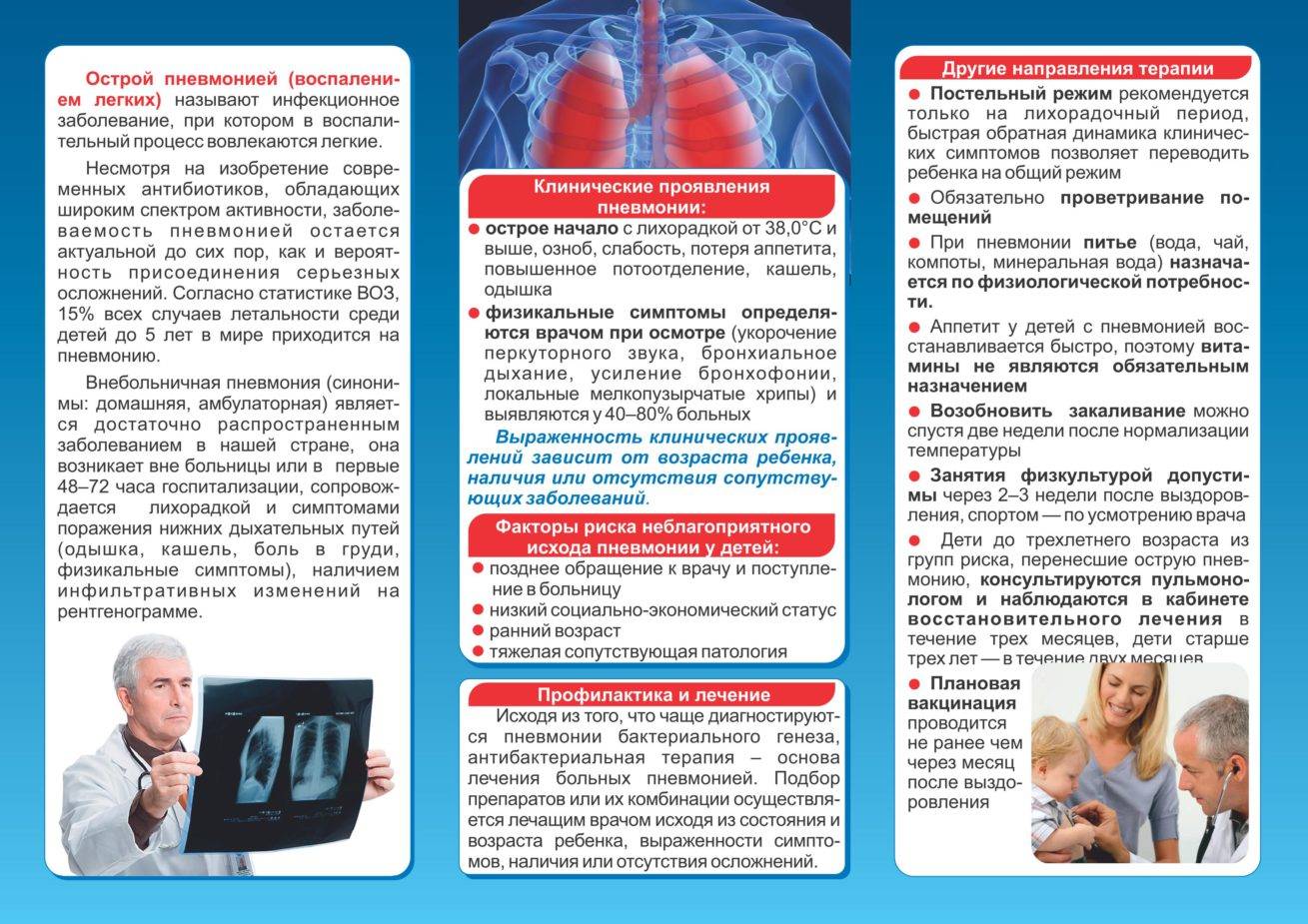
Симптоматика
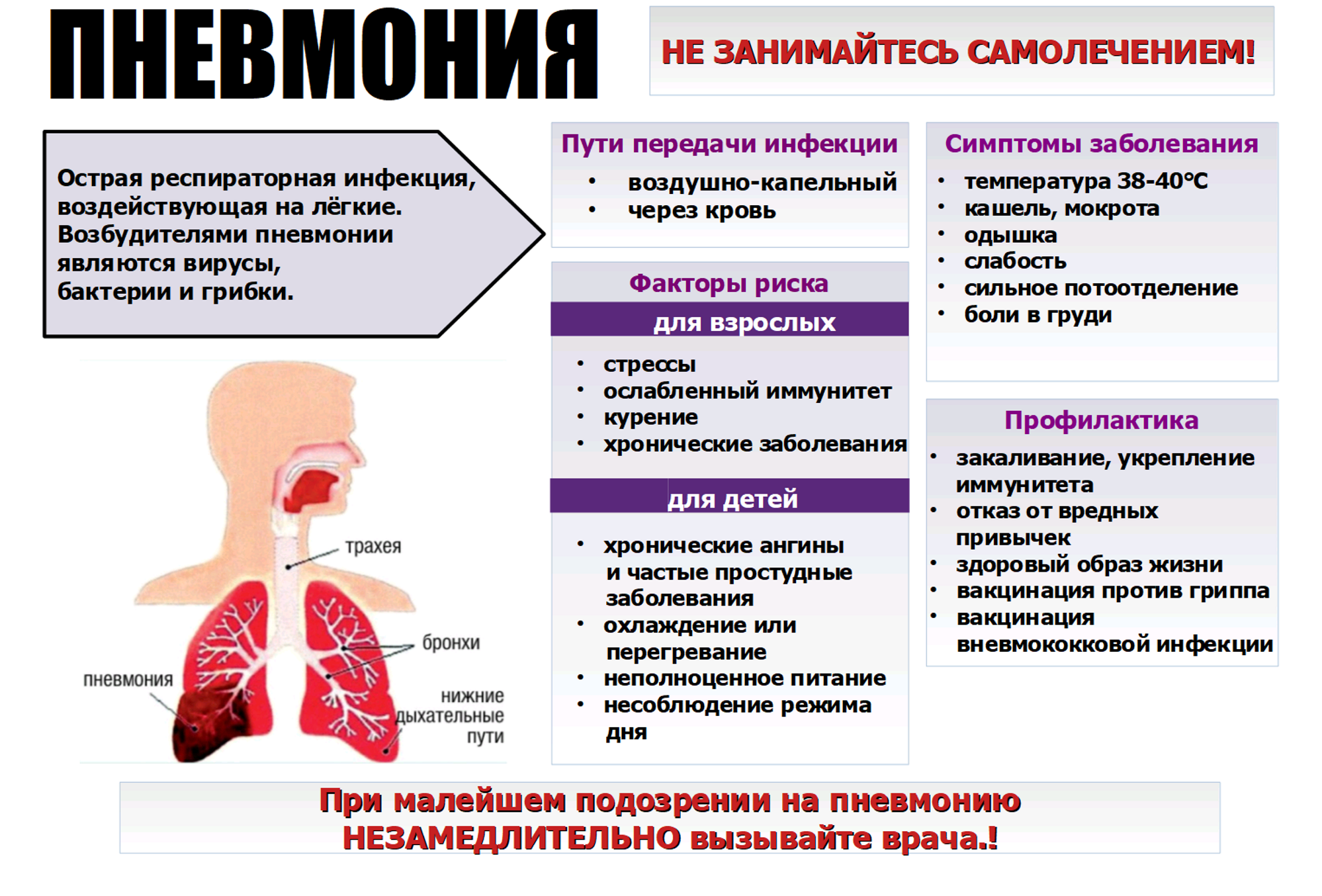
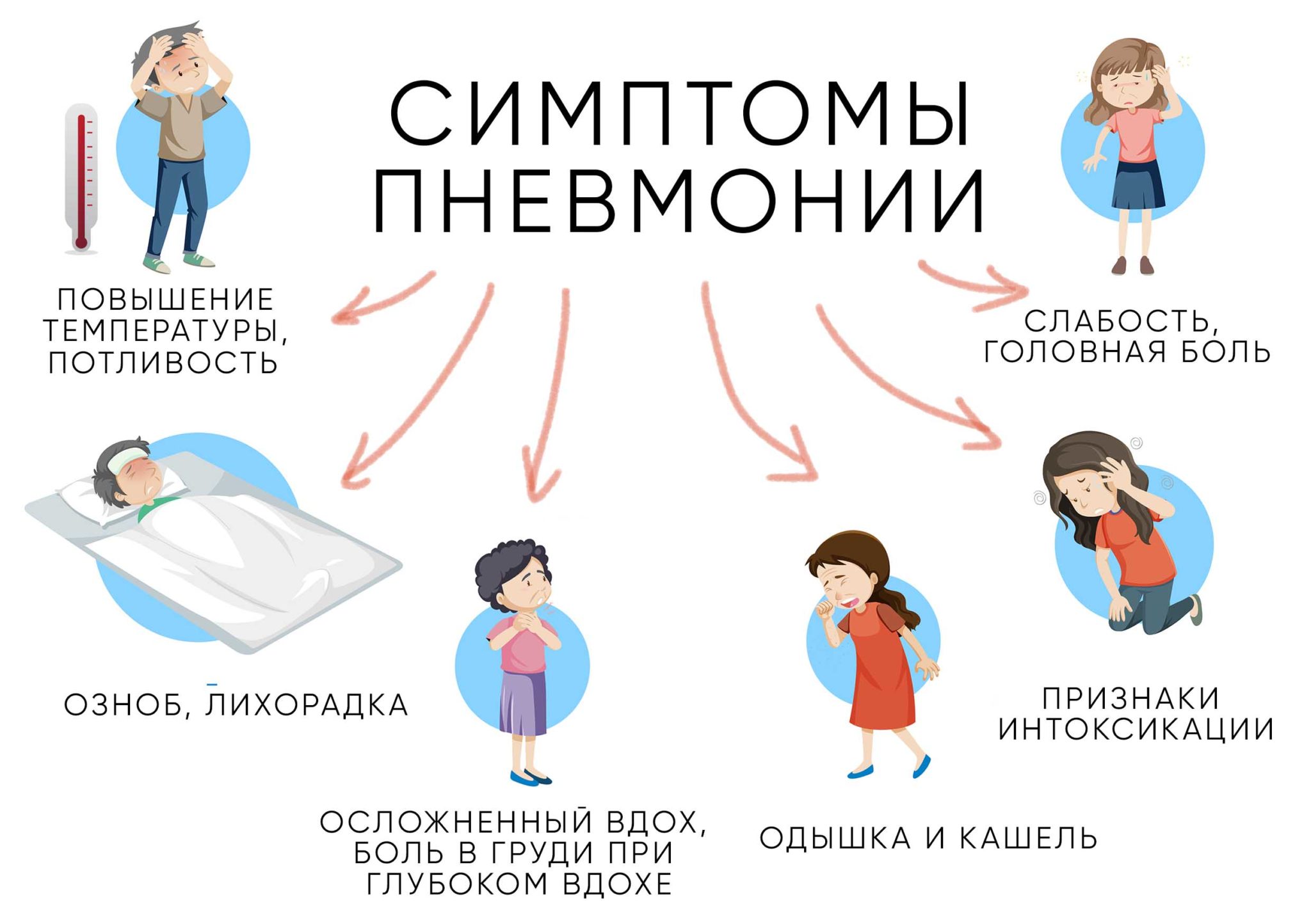
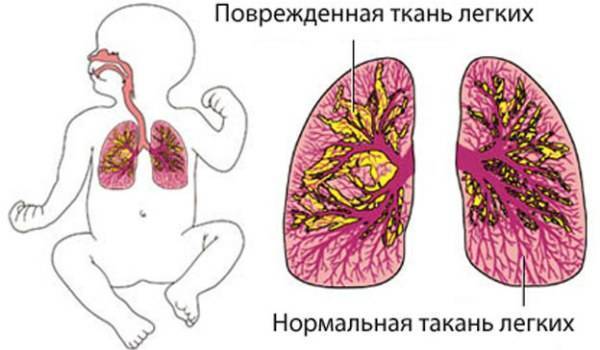
К основным клиническим проявлениям пневмонии относят затрудненное дыхание, кашель, общую слабость, цианоз кожных покровов. После проникновения в организм вирус оседает в верхнем отделе дыхательной системы. Впоследствии недуг захватывает нижние сегменты пораженного легкого.
Пневмония предшествует поражение эпителия, образующего бронхиолы. В секрете, который выделяется бронхами, обнаруживают болезнетворные вирусы. При активизации кашлевого синдрома они попадают на здоровые клетки, в результате чего зона поражения существенно увеличивается. Болезнь начинает прогрессировать сразу после поступления возбудителя в дыхательные пути.
Вирусную пневмонию выявляют по следующим признакам:
- Симптомы недуга, спровоцировавшего воспаление легких, снижают свою интенсивность через 3–4 дня. Если очаги воспаления появились в нижних сегментах легкого, самочувствие больного сильно ухудшается.
- Кашель имеет разный характер. Он бывает сухим и влажным. В последнем случае итогом кашлевого приступа становится отделение желто-зеленой мокроты.
- Клиническая картина при вирусной пневмонии дополняется высокой температурой тела, ознобом, головной болью и чрезмерным потоотделением. Необходимо отметить, что медикаменты, устраняющие гипертермию, не приносят положительного эффекта.
- Дыхание у малыша учащается. Это обусловлено недостатком кислорода и сужением просвета дыхательных путей.
- Диспноэ возникает из-за гиперсекреции и отечности слизистых оболочек. При появлении данного симптома процесс вывода мокроты, скопившейся в бронхах, существенно ухудшается.
Вследствие гипоксии тканей развивается цианоз диффузного характера. Пациент жалуется на болезненные ощущения в области грудины. Чтобы избежать дискомфорта, ребенок старается принимать наиболее комфортное положение.
Прогноз напрямую зависит от заболевания, вызвавшего пневмонию. Пациенты легче всего переносят воспаление легких, которые спровоцированы аденовирусной инфекцией.
Выделяют несколько разновидностей гриппозной пневмонии, среди них первичная, вторичная и совмещенная. Первичное воспаление легких считается наиболее опасным. Это объясняется тяжелыми легочными осложнениями. В клинической картине также могут присутствовать такие симптомы вирусной пневмонии, как:
- аритмия;
- мышечные боли;
- катаральные явления;
- сильная рвота, тошнота;
- высыпания на кожных покровах;
- потеря аппетита;
- хроническая усталость.
Возрастные особенности пневмонии у детей
Существует несколько форм заболевания:
Внутриутробная трансплацентарная
Источником является мать, заражение происходит в утробе. Инфекция к плоду попадает гематогенным путем, то есть через кровь. Характерно наличие очага инфекции в материнском организме. Нередко данный тип болезни может сопровождаться сепсисом. У младенцев в первые часы рождения, при наличии внутриутробной пневмонии, могут наблюдаться следующие симптомы:
- дыхательная недостаточность;
- одышка;
- посинение кожных покровов;
- влажные хрипы.
Рентген может сразу после рождения, подтвердить наличие очагов поражения.
Внутриутробная амниотическая
Источник инфекции – мать, возбудители болезни проникают в организм плода вместе с околоплодными инфицированными водами, которые младенец заглатывает. Одним из признаков наличия поражения является диагностирование у женщины многоводия.
Интранатальная
Источником выступает организм матери. Заражение происходит в период движения плода по родовым путям. Путь передачи инфекции контактный – обсеменение возбудителями, содержащимися в амниотической жидкости (околоплодных водах) и слизистых выделениях Признаки проявляются не сразу, а после 2-3 суток после рождения. Клиническая картина схожа с внутриутробным инфицированием.
Начальный этап характеризуется:
- дыхательной недостаточностью;
- токсикозом;
- слабостью, вялостью;
- младенец отказывается от груди;
- из ротовой полости выделяется пена.
Нередки следующие признаки:
- диарея;
- отит;
- конъюктивит.
Постнатальная пневмония (домашняя)
Источником инфекции являются окружающие малыша люди дома. Заражение происходит после выписки из роддома. Путь передачи возбудителя инфекции происходит по воздуху – аэрогенный способ. Чаще всего заболевание связывают с наличием пневмококковых возбудителей и массивным обсеменением верхних дыхательных путей.
Заболевание начинается остро, наблюдаются следующие признаки:
- кашель;
- высокая температура;
- отхождение мокроты;
- дыхание может быть слабым или жёстким;
- выслушиваются мелкопузырчатые хрипы.
Постнатальная нозокомиальная(внутрибольничная)
Источником инфекции выступают медицинские работники и оборудование. Инфицирование происходит после рождения. Путей заражения несколько – бронхогенный (болезнь зарождается в бронхах), контактный, аэрогенный (редкое заражение через воздух). Чаще начинаются на первой неделе жизни с общих симптомов токсикоза.
Характеризуется признакми острого токсикоза и изменение кислотно-щелочного баланса в сторону увеличения ислотности. Чаще симптомы имеют стёртые признаки, может иметь быстрое течение со смертельным исходом. У младенцев на ИВЛ (искусственной вентиляции лёгких) может развиваться ранняя пневмония – в первые 5 суток, и поздняя – в последующие 5 дней.
Причины пневмонии
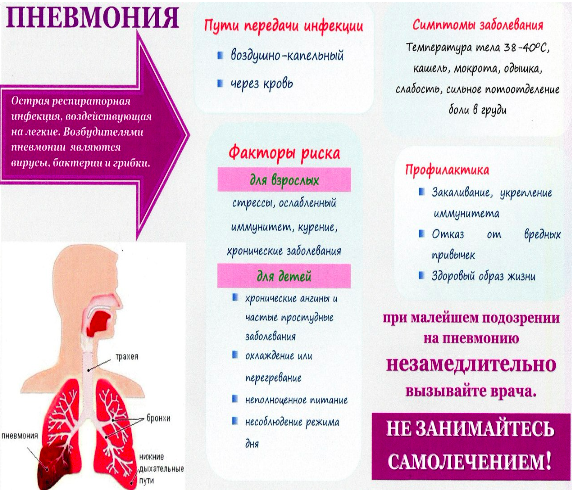
Чаще всего причиной пневмонии выступает бактериальная инфекция. В 30-40% случаев возбудителем воспаления легких является пневмококк (разновидной стрептококковой инфекции). Кроме бактерий, пневмония также может быть вызвана вирусами, микоплазмами, хламидиями.
Обычно возбудитель попадает в легкие аэрогенным путем – с вдыхаемым воздухом. Но также возможно попадание инфекции с током крови из уже существующего очага воспаления (например, при перитоните). Проникновение инфекции через верхние дыхательные пути также в большинстве случаев происходит поступательно – сначала возникает очаг воспаления в носоглотке или горле, а уже потом из него инфекция «спускается» в легкие. Таким образом, любое вирусное заболевание верхних дыхательных путей (ОРВИ, грипп) может стать спусковым механизмом развития пневмонии, поскольку вирусное поражение создает благоприятные условия для активизации патогенных бактерий. При заболевании трахеитом или бронхитом необходимо обязательно наблюдаться у опытного врача, чтобы предотвратить или вовремя обнаружить проникновение инфекции в сами легкие.
Факторы, способствующие возникновению пневмонии (воспаления легких)
В некоторых случаях опасность возникновения пневмонии возрастает. Наиболее уязвимы дети (в силу неразвитости иммунитета, дыхательной мускулатуры, более узких и коротких дыхательных путей). Также часто воспаление легких развивается у людей старшего возраста (от 60 лет), это связано с возрастным ослаблением иммунитета, потерей тонуса мышц и низкой подвижностью.
Факторами, увеличивающими риск заболевания пневмонией, также являются:
- хронические заболевания внутренних органов (почек, сердца) в стадии обострения;
- онкологические заболевания;
- эндокринные заболевания (сахарный диабет);
- заболевания центральной нервной системы (в том числе эпилепсия);
- ослабленный иммунитет;
- постоянные стрессы, угнетенное состояние;
- неполноценное питание (недостаточное употребление фруктов, овощей, рыбы, мяса);
- переохлаждение;
- курение;
- злоупотребление алкоголем.
Диагностика вирусной пневмонии
Определить характерный недуг вирусной формы может врач, при этом визуального осмотра и прослушивания потенциального больного не хватает для определения реальной клинической картины. Обследование проходит в условиях стационара. Диагностика вирусной пневмонии включает следующие врачебные мероприятия, необходимые для постановки окончательного диагноза:
Рентген. Это обязательное обследование, способное наглядно продемонстрировать любые изменения в легких, преобладающие очаги некроза.
Анализ крови
Лабораторное исследование важно для определения характера бактериальной флоры организма. Повышенные лейкоциты, СОЭ свидетельствуют о воспалительном процессе.
Исследование слизи (мокроты) на химический состав
Таким способом можно определить стадию патологии, спрогнозировать клинический исход.
Прослушивание путей нижних отделов дыхательных системы. На мысли о развитии пневмонии вирусной формы наталкивает наличие шума при трении плевры, тупой звук при перкуссии легких.
Клинические проявления
- гиперпирексия более 38 °С, которая сохраняется больше трех суток;
- ринит, конъюнктивит;
- боль и першение в горле, гиперемия задней стенки глотки;
- признаки отравления организма токсинами: бледность, сероватый цвет кожных покровов с мраморным рисунком, усталость, инверсия сна и аппетита, головная и мышечная боли;
- у грудничковых детей возникают срыгивания и рвота;
- одышка, влажный либо сухой кашель, периоральная синюшность, патологический тип дыхания при переходе в тяжелую форму болезни;
- при геморрагической форме симптомы протекают тяжелее: кашель мокротой с прожилками крови, быстро нарастают признаки дыхательной и сердечно – сосудистой недостаточности, что часто приводит к смерти ребенка;
- к внелегочным проявлениям относятся: учащение сердцебиения, иктеричность, учащение стула, экзантема, нарушение сознания, фебрильные судороги;
- при переходе воспаления на плевру, могут возникать сильные болевые ощущения в грудной клетке при дыхании и кашле.
Отличие от других видов
Пневмония различается по типу возбудителя и бывает: вирусной, бактериальной, грибковой и смешанной.
Проникновение стафилококков, пневмококков и других бактерий в легкие вызывает воспаление. Эта пневмония называется бактериальной пневмонией. Соответственно, легочная инвазия различными вирусами вызывает вирусную пневмонию. Одними из самых популярных вирусов, вызывающих пневмонию, являются грипп A и B, парагрипп и аденовирусы.
Когда острое воспаление вызвано вирусами или бактериями, которые напрямую попадают в легкие, это называется первичной пневмонией. Но обычно болезнь вызывается различными инфекциями и нарушениями в различных системах организма: желудочно-кишечными заболеваниями, нарушениями кровотока, респираторными заболеваниями. Это вторичный патогенез.
Причины
Вирусная пневмония может быть спровоцирована следующими возбудителями:
- вирус гриппа и парагриппа;
- риновирусы;
- респираторно-синцитиальный вирус;
- аденовирусы;
- цитомегаловирусы;
- вирус герпеса;
- метапневмовирусы;
- вирусы, вызывающие ветряную оспу и корь.
К предрасполагающим факторам причисляют:
- возраст пациента (меньше 5 лет);
- снижение иммунной защиты;
- несбалансированный рацион;
- патологии сердечно-сосудистой системы;
- воздействие низких температур.
Существует три разновидности вируса гриппа. Патогены типа А и В провоцируют появление первичного эпидемического недуга. Вирус гриппа третьего типа вызывает неассоциированные недуги верхнего отдела дыхательной системы. Риновирусы дают толчок развитию бронхиолита и острой пневмонии. Вероятность возникновения данных заболеваний повышена у грудных детей и новорожденных.
Выделяют четыре типа вируса парагриппа. Третий распространен повсеместно, вспышки заболевания возникают на протяжении всего года. Первые два подтипа чаще всего фиксируют в осенне-зимний период. Это связано с сезонным ослаблением иммунной системы. Аденовирусы дают толчок развитию многих заболеваний дыхательной системы. Молниеносная пневмония поражает ослабленных детей и младенцев, у которых еще не сформирован защитный механизм. То же касается недоношенных малышей, пациентов, которые пострадали от следующих нарушений:
- травмы, полученные в процессе родов;
- гипоксии;
- врожденных аномалий сердечно-сосудистой и дыхательной систем.
Особенности аденовирусной инфекции у детей
Этот тип инфекции чаще выявляется у детей. Обычно к 5 — 7 годам у ребенка устанавливается иммунитет, и он будет менее подвержен риску заражения аденовирусом, а в случае инфицирования будет происходить значительное ослабление защиты организма. Клиническая картина сходна у детей и взрослых. Но у малышей болезнь проявляется чаще всего более остро, ярко и настойчиво, есть склонность к осложнениям. Интоксикация вначале характеризуется отсутствием аппетита, вялостью, сонливостью.

Температура у пациентов в детском возрасте обычно не выше 39 °C и держится около 3 — 5 суток, понемногу превращаясь в субфебрильную (до 38 °C). Заложенность носа развивается с постепенным превращением слизистых секретов в гнойные, с зеленым оттенком. Характерно покраснение небных дужек, увеличение миндалин с белым налетом, который легко удаляется шпателем при осмотре.
Кашель беспокоит ребенка с начала болезни. Изначально сухой, постепенно он превращается во влажный с массивным выделением мокроты. Бронхит у детей — наиболее распространенное осложнение этой инфекции.
Аденовирусный конъюнктивит развивается, начиная с жалоб на зуд в глазах, слезотечение, жжение. Объективно (при осмотре) конъюнктивит проявляется скоплением слизистого отделяемого во внутренних углах глаз.
Со стороны кишечника у детей более часто отмечаются признаки нарушения функционирования в форме жидкого стула с отсутствием изменения цвета и слизи, с примесью крови, с появлением боли в пупке. Когда ребенок обследуется, также обнаруживается укрупнение лимфатических узлов, доступных для пальпации в области шеи, а также увеличение селезенки и печени.
Острая аденовирусная инфекция крайне редко, но может возникнуть у новорожденных и детей до полугода жизни, при отсутствии иммунитета к этой инфекции у матери. Как правило, эта группа детей нередко страдает от присоединения вторичных инфекций бактериального генеза с перерастанием в бронхит, пневмонию.
Также возможно заражение плода внутриутробно в случае болезни мамы, что также повреждает дыхательную систему ребенка, приводит к длительному течению болезни после рождения. В этом случае часто происходит распространение инфекции на другие органы и ткани с их последующими повреждениями.
Болезнь бывает в легкой, средней и в тяжелой форме. Последняя в основном является совокупностью всех видов осложнений. Однако процент тяжелых форм среди всех форм аденовирусной инфекции мал.
Прогноз у детей, при заражении аденовирусом, с большей вероятностью будет благоприятным. Восстановление ребенка происходит в среднем спустя 7 — 10 дней после манифестации заболевания.
Характерные признаки
Характерные признаки вирусной и бактериальной пневмонии схожи. Вместе с тем симптомы вирусной пневмонии могут быть более многочисленными, чем симптомы бактериальной пневмонии. У детей в возрасте до пяти лет с симптомами кашля и/или затрудненного дыхания, сопровождающимися или не сопровождающимися высокой температурой, пневмония диагностируется по наличию учащенного дыхания или втяжения нижней стенки грудной клетки, когда грудная клетка смещается внутрь, или втягивается, во время вдоха (у здорового человека во время вдоха грудная клетка расширяется). Свистящее дыхание чаще встречается при вирусных инфекциях.
При крайне тяжелом течении заболевания дети грудного возраста могут быть не в состоянии принимать пищу и питье, и у них могут также наблюдаться потеря сознания, гипотермия и судороги.
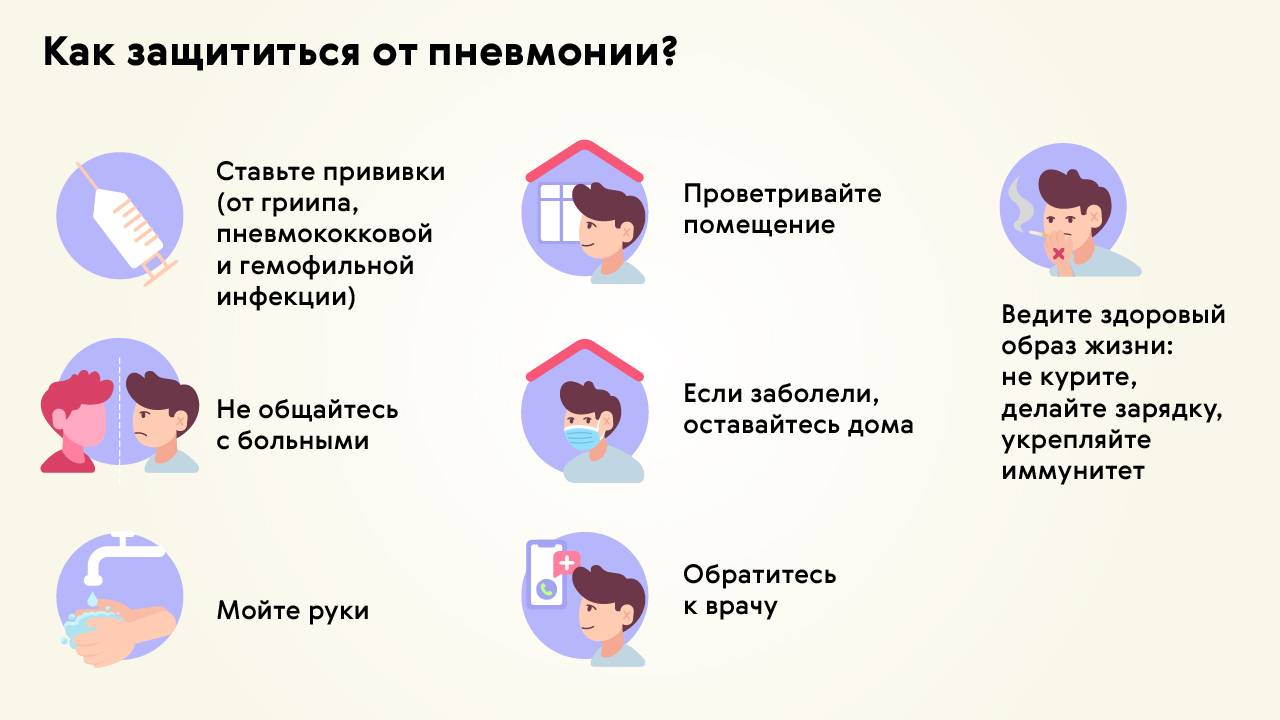
Профилактика
Диагностика и терапия пневмонии вирусной формы требуют много времени, а иногда и денег. Естественно, лучше предотвратить развитие заболевания, чем потом длительное время с ним бороться. Избежать такой ситуации помогут определённые профилактические меры.
Требования, которые нужно обязательно соблюдать:
- Не следует игнорировать вакцинацию.
- Соблюдать правила личной гигиены.
- Исключить общение с детьми, которые уже болеют вирусной пневмонией.
- Следует укреплять иммунитет: закаливание, приём витаминных комплексов, физические упражнения.
- В период эпидемий применять мази, обладающие противовирусным действием.
Вирусы обладают большой скоростью распространения, поэтому в период эпидемий необходимо избегать массовых мероприятий.
После успешного лечения крайне важны реабилитационные процедуры. В их состав входят:
- лечебная гимнастика;
- массаж;
- регулярные прогулки;
- кислородные коктейли.
Эти мероприятия укрепят иммунитет ребёнка и будут способствовать полноценному выздоровлению. Кроме того, ребёнок обязан в течение года наблюдаться у педиатра и проводить обследование у других специалистов. Это исключит риск повторного проявления болезни.
Диагностика заболевания
Даже если у ребенка имеются все симптомы пневмонии не нужно ставить ему диагноз самостоятельно, поскольку реальное заболевание может быть совсем иным. Поставить точный диагноз может только специалист после проведения полного комплекса исследований и осмотра.

Поэтому обнаружение таких симптомов должно стать поводом для срочного обращения к специалистам, которые либо подтвердят тревоги родителей и примут надлежащие меры, либо их опровергнут.
Диагностика включает в себя следующие мероприятия:
- Полный осмотр и прослушивание легких. Опытный врач может определить наличие у ребенка пневмонии даже на слух.
- Оценка общего состояния малыша.
- Рентгеновского исследования, которое осуществляют сразу в двух проекциях, делая снимки сбоку и спереди для более точной диагностики и оценки состояния легких.
- Анализа крови, который позволит установить не столько сам воспалительный процесс в легких, сколько его характер и конкретный тип инфекции, что необходимо для назначения эффективного лечения.
Вирусная пневмония: возбудители и признаки
Воспаление лёгких может быть вызвано различными вирусами, чаще всего его провоцирует вирус парагриппа, ветряной оспы, кори, цитомегаловирус вирусы категорий A и B. В этом случае у ребёнка лёгочные альвеолы наполняются гнойным экссудатом (жидкостью).
Данная форма пневмонии поражает как деток до года, так и старшего возраста. Среди основных признаков болезни можно отметить следующее:
- в начальной стадии кашель сухой, «лающий», с развитием воспаления переходящий во влажный;
- дыхание учащённое, нередко появляются свисты;
- во время кашля больной ощущает боли в районе лопаток или грудной клетки;
- температура повышена;
- синюшность кожи кончиков пальцев и носогубного треугольника;
- снижение аппетита;
- озноб;
- одышка;
- головные, мышечные, суставные боли.
Нередко пневмония «маскируется» под обычную простуду и распознать её становится сложно. Но при воспалении лёгких, в отличие от обычной простуды, снижения температуры не наблюдается и через 2-3 суток после начала болезни.
Первоначально, вирусное поражение развивается в первые 2-3 суток, а затем, с 3-5 дня происходит присоединение инфекции бактериальной этиологии. Воспаление лёгких становится вирусно-бактериальным.
Атипичная пневмония у детей: симптомы и признаки
Атипичная пневмония, или по другому – острый респираторный синдром – это определённая форма воспаления лёгких, вызванная атипичными микробами – хламидиями, микоплазмами, коронавирусами, легионеллой. Особенностями атипичных микроорганизмов является то, что они могут размножаться внутриклеточно. При этом, в отличие от других бактерий, существовать за пределами клеток «хозяина» они не способны
Симптомы атипичной пневмонии в зависимости от возбудителя:
Микоплазма
Чаще диагностируется у детей старше 5 лет. Редко, но всё же встречаются случаи микоплазменной пневмонии новорождённых.
- Начинается заболевание постепенно;
- Среди симптомов присутствует кашель, приступообразный, с небольшим количеством мокроты;
- Прослушиваются сухие хрипы;
- Температура тела субфебрильная (от 37 до 38°C) с периодическими повышениями до 40°C;
- Дыхание сопровождается болями за грудиной;
- В одном случае из пяти пневмония не выслушивается, а выявляется при помощи рентгена.
Хламидия
Чаще поражает детей старше 5 лет, первым явным симптомом является сухой кашель, переходящий затем во влажный
- Протекает одновременно с фарингитом;
- Температура чаще субфебрильная, возможно значительное повышение, но без озноба;
- Заболевание сопровождается головными и мышечными болями, общей слабостью;
- Выслушивание обнаруживает сухие хрипы;
- Нередко на рентгеновских снимках отсутствуют чёткие признаки поражения.
Коронавирус
Может поражать организм детей любого возраста, но тяжелее протекает у малышей младше 2-х лет. Инкубационные период длится 2-3 суток
- Насморк;
- Болевые ощущения при сглатывании;
- Общее недомогание, мышечная слабость;
- Головная боль;
- Бронхиальная обструкция (форма дыхательной недостаточности, возникающая из-за нарушения проходимости бронхиального дерева).
Легионелла
Заболевание фиксируется у детей всех возрастов, в том числе и у грудничков. Средний инкубационный период 3-5 дней
- Начало недуга острое, с повышением температуры, ознобом, мышечными и головными болями;
- Первоначально кашель сухой, со временем перерастающий во влажный с отхождением слизи;
- Появляются боли за грудной клеткой;
- При прослушивании улавливаются мелкопузырчатые хрипы;
- Выраженные признаки интоксикации (потеря аппетита, рвота, слабость и др.);
- Тахикардия;
- Понижение артериального давления.
Первый случай легионеллёза зафиксирован в 1976 году в городе Филадельфия. Во время конгресса легионеров – участников военных действий на территории Индокитая, заболели более двухсот участников. Причиной оказалась заражённая вода, поступающая в отель, в котором остановились конгрессмены. Летальным исходом закончились 34 случая инфецирования.
Лечение
Если у ребёнка диагностирована вирусная пневмония, то назначается комплексная терапия с широким спектром воздействия. Лечение маленьких детей требует определённого подхода и использования безопасных средств. В основном оно проводится в больнице. Дети, страдающие сердечно-сосудистыми патологиями и новорожденные, госпитализируются при малейшем подозрении на пневмонию.
Схема лечения выглядит таким образом:
- При лёгкой форме болезни врач может разрешить лечиться дома. Сначала принимаются противовирусные лекарства, их вид определяется в зависимости от возбудителя заболевания. Обычно назначают «Виферон» или «Ремантадин». Курс лечения составляет не меньше недели.
- Обязательно назначаются препараты, понижающие жар. Лучшими считаются «Нурофен» или «Парацетамол». Основное воздействие этих лекарств заключается в купировании воспаления и признаков лихорадки.
- Необходимо провести дезинтоксикацию организма. Для этого вводят физраствор и средства с поддерживающим действием.
- Укрепляется иммунитет и применяются корректирующие средства. В терапии вирусной пневмонии прекрасным эффектом обладают иммуноглобулины, а также замороженная плазма.
- Выведению мокроты, скопившейся в лёгких, способствуют медикаменты, обладающие отхаркивающим свойством. Это препараты ‒ «Лазолван» и «Бронхикум».
- Если к вирусному поражению прибавляется бактериальное, то к лечебным процедурам добавляют антибиотики. Они подбираются, учитывая возраст, иначе они могут спровоцировать ухудшение состояния ребёнка. Хорошо подходят: «Тиена», «Цефазолин» и «Рулид».

Если начать своевременное лечение, то прогноз терапии весьма благоприятный.
Важно! При отказе от терапии или переходе заболевания в тяжёлую форму, существенно возрастает опасность осложнений. В этом случае может развиться плеврит лёгких.
Методы лечения
Основные направления лечения пневмонии у детей:
Дыхательная поддержка
При сильной одышке, хрипах, синюшности кожи ребенка обеспечивают кислородом через носовую канюлю, в тяжелых случаях дыхательной недостаточности требуется интубация трахеи и искусственная вентиляция легких.
Антибиотики
При легком течении заболевания лечение антибиотиками проводят в амбулаторных условиях, используя препараты для приема внутрь. Назначаются синтетические пенициллины, цефалоспорины II – III поколений, макролиды. У детей до года могут применяться комбинации антибактериальных препаратов. Препаратами резерва для лечения пневмонии у детей являются фторхинолоны и ванкомицин.
Симптоматическая терапия
При необходимости ребенку назначают жаропонижающие, отхаркивающие средства, вводят внутривенно растворы для снятия интоксикации. В восстановительном периоде используются поливитамины, дыхательная гимнастика, физиотерапевтические процедуры, например, электрофорез с йодидом калия.
Особенности распространения респираторных вирусов
Термин «респираторные вирусы» используется для описания группы, включающей порядка 200 типов вирусов, отличающихся особым тропизмом к дыхательной системе.
Таблица 1. Распространенные вирусы, вызывающие ОРВИ
| Группа вирусов | Статистика, % случаев инфекции |
| Риновирусы (hRV) | 30-50 |
| Коронавирусы (hCoV) | 10-15 |
| Вирусы гриппа (FluAV и FluBV) | 5-15 |
| Респираторно-синцитиальный вирус (hRSV) | 5-10 |
| Метапневмовирусы (hMPV), бокавирус (hBOV) | 6% |
| Аденовирусы (hAdV), энтеровирусы и вирусы парагриппа (hPIV) | до 5 |
Респираторные вирусы эффективно распространяются при прямом и непрямом контакте. Прямое воздействие вирусных частиц происходит в основном:
- Через воздействие многомолекулярного аэрозоля, выделяемого инфицированным при кашле и чихании.
- Через контакт с биологическими выделениями, содержащими вирусные частицы при прикосновении, контакте с загрязненными предметами или поверхностями.
- Косвенный контакт также происходит через воздух, где находится мелкомолекулярный аэрозоль.
Таким образом, капельный путь — основной путь распространения вирусов в окружающей среде, хотя доминирующие механизмы передачи респираторных вирусов чрезвычайно разнообразны. Например, вирусы гриппа распространяются в основном низкомолекулярными аэрозолями. При этом период инфекционности пациента с инфекцией дыхательных путей начинается еще до появления первых клинических симптомов.
Почему при пневмонии применяют народные средства?
Если после проведения диагностики ребенку был поставлен диагноз пневмония, в большинстве случаев основным средством лечения является антибиотик. Он дает возможность побороть патогенную микрофлору, которая вызывает воспалительный процесс. Если обращение к врачу было своевременным и лечение проводилось правильно, симптоматика проходит уже через несколько дней.
Антибиотик обладает как положительными свойствами, так и отрицательными. Вместе с патогенной микрофлорой он убивает и полезную, а также может вызывать определенные побочные реакции, в связи с этим, очень часто в лечении детей применяют народные средства. Они могут быть как дополнением к основной медикаментозной терапии, так самостоятельным методом лечения.
Как правило, все народные средства являются натуральными. Это могут быть лекарственные травы, растения, листья деревьев и многое другое. Они не только помогают убрать проявление симптомов, но и укрепить весь организм. Такие средства безопасны для детей и достаточно эффективны, поэтому их применяют очень часто.
Одним из самых распространенных и сложных заболеваний дыхательной системы считается пневмония. Лечение народными средствами у детей может не всегда быть эффективным, поэтому перед их применением нужно посоветоваться с врачом.
Кто чаще болеет?
Вирусными инфекциями может заболеть практически каждый человек, но почему кто-то переносит болезнь легко, а кто-то попадает в больницу с осложнениями? Вирусная пневмония как раз и является таким осложнением. Подвержены, прежде всего, люди с ослабленным иммунитетом, дети, люди пожилого возраста (старше 60 лет), беременные женщины.
Предрасполагающие факторы
Инфекция поражает людей, которые имеют дефекты иммунной системы, то есть их иммунитет просто напросто истощён и ослаблен до такой степени, что не способен бороться с вирусами, поэтому возможно тяжёлое течение и развитие пневмоний.
К предрасполагающим факторам можно отнести отсутствие вакцинации во время эпидемии того или иного вируса (например, гриппа), этот факт определенно предрасполагает к развитию болезни. Плохие социально-бытовые условия (неполноценное питание, непригодные условия для проживания и т.д.). Постоянное переохлаждение организма, авитаминоз (нехватка витаминов организмом). Контакт с больными ОРВИ (особенно на работе, в школе, детском саду и т.д.).
Ещё одним важным аспектом является запоздалое лечение, несвоевременная госпитализация пациента, неправильное назначение антибактериальных препаратов, назначение при тяжёлых формах вирусной инфекции «слабых» противовирусных препаратов. Всё это, естественно, предрасполагает к развитию осложнений, в частности, вирусной пневмонии.
Очаговая пневмония у детей: признаки болезни
Очаговое воспаление лёгких, или бронхопневмония, чаще всего является осложнением ОРВИ. Оно развивается в течение 5-7 суток после заражения. Болезнь характеризует локализация поражения в ограниченной области лёгкого. Это может быть единичный очаг, минимальный размер которого 10 мм. При инфицированием хламидиями очаги могут быть множественными. Первичные симптомы бронхопневмонии очень похожи на признаки простудного заболевания – это кашель и насморк.
Развитие инфекции приводит к поражению эпитеального покрова бронхов, а затем поражению тканей лёгких. Через 5-7 суток происходит резкое ухудшение состояния, признаки становятся более выраженными:
- сильный кашель, он может быть и сухим и влажным;
- одышка (у грудничков её можно наблюдать даже во время сосания, у детей постарше – при любой, даже незначительной, нагрузке;
- кожные покровы становятся бледными;
- дыхание становится шумным, с явным участием мышц грудной клетки;
- температура тела повышается до 38-39?C и может держаться несколько дней;
- лихорадочное состояние;
- учащение сердечного ритма;
- рвота и тошнота;
- увеличенная печень;
- болевые ощущения в животе.
Разновидности заболевания
Выделяют несколько классификационных признаков пневмонии у грудного ребенка:
- по возбудителям заболевания бывает вирусная, грибковая и бактериальная пневмония, которая требует лечения антибиотиками;
- по степени поражения тканей в легких выделяют очаговую (небольшие участки), тотальную (одно целое легкое) и двустороннюю (сразу оба легких), при этом процесс от очаговой до двусторонней развивается очень быстро;
- по способу заражения выделяют внутриутробную, приобретенную, аспирационную (попадание околоплодных вод в дыхательную систему ребенка) и родовую (прохождение зараженных родовых путей).
Тип заболевания определяется с целью выбора соответствующего лечения.
Вирусная пневмония: возбудители и признаки
Воспаление лёгких может быть вызвано различными вирусами, чаще всего его провоцирует вирус парагриппа, ветряной оспы, кори, цитомегаловирус вирусы категорий A и B. В этом случае у ребёнка лёгочные альвеолы наполняются гнойным экссудатом (жидкостью).
Данная форма пневмонии поражает как деток до года, так и старшего возраста. Среди основных признаков болезни можно отметить следующее:
- в начальной стадии кашель сухой, «лающий», с развитием воспаления переходящий во влажный;
- дыхание учащённое, нередко появляются свисты;
- во время кашля больной ощущает боли в районе лопаток или грудной клетки;
- температура повышена;
- синюшность кожи кончиков пальцев и носогубного треугольника;
- снижение аппетита;
- озноб;
- одышка;
- головные, мышечные, суставные боли.
Нередко пневмония «маскируется» под обычную простуду и распознать её становится сложно. Но при воспалении лёгких, в отличие от обычной простуды, снижения температуры не наблюдается и через 2-3 суток после начала болезни.
Первоначально, вирусное поражение развивается в первые 2-3 суток, а затем, с 3-5 дня происходит присоединение инфекции бактериальной этиологии. Воспаление лёгких становится вирусно-бактериальным.
Чем и как лечить вирусную пневмонию?
Вирусное воспаление дыхательных путей и лёгких лечится противовирусными медикаментами.
Взрослым и детям назначают разные дозы, которые подбирает доктор. Маленьким пациентам часто назначаются иммуномодуляторы. Также рекомендованы:
- нестероидные средства от воспаления (парацетамол, ибупрофен и пр.), которые снимают болевые ощущения и понижают температуру;
- отхаркивающее лекарство (ацетилцистеин, амброксол и пр.), разжижающее и отводящее мокроту;
- противокашлевые медикаменты, которые прописываются, если кашель мучительный;
- этиотропная терапия (продолжается 7-14 дней), при которой используются противовирусные лекарства;
- иммуномодулирующее лечение, позволяющее активизировать иммунную систему.
- физиотерапия, помогающая улучшить дыхательные функции лёгких, нормализовать метаболические процессы.
При лёгкой вирусной пневмонии лечение возможно в домашних условиях
Если заболевание протекает в тяжёлой форме, то пациента важно изолировать от общества. В медицинском учреждении обязательно должна быть возможность проведения оксигенации (насыщение кислородом) крови и ИВЛ (искусственной вентиляции лёгких). Лечение тяжёлой вирусной пневмонии у взрослых и детей требует чёткого плана действий
Запрещено прибегать к народным методам, но дополнительно к медикаментам можно употреблять чай с липой, малиной, мать-и-мачехой, мятой, шиповником
Лечение тяжёлой вирусной пневмонии у взрослых и детей требует чёткого плана действий. Запрещено прибегать к народным методам, но дополнительно к медикаментам можно употреблять чай с липой, малиной, мать-и-мачехой, мятой, шиповником.
Срок лечения устанавливается персонально. Врач учитывает клинические данные и результаты медицинского обследования. Эффективность терапии вирусной пневмонии зависит от следующих факторов:
- уровень сложности патологии на момент диагностирования;
- состояние иммунитета;
- вид вируса, спровоцировавшего болезнь;
- реакция пациента на употребляемые медикаменты.
Внимание! Для скорейшего выздоровления необходимо соблюдать постельный режим. Также нужно пить чистую воду в большом количестве